Valorar la concordancia terapéutica de fármacos prescritos con sus diagnósticos en pacientes institucionalizados en 2 periodos de tiempo, así como las características de esta prescripción.
Material y métodosEstudio observacional, descriptivo y cuasiexperimental. Se analiza la prescripción y diagnósticos clínicos de pacientes institucionalizados y al cuidado de un mismo profesional médico en 2 periodos de tiempo y con un intervalo de un año (2010-2011), ofreciendo en ese intervalo información sobre la prescripción.
ResultadosSe estudió a 81 pacientes (78% mujeres), con edad media de 84±7 años y con 5±2 diagnósticos por paciente. El número de fármacos distintos por paciente fue más de 8 en los 2 periodos, siendo superior en el 2011 frente al 2010. De todos los fármacos prescritos, nos encontramos que en el año 2010 el 8,88% y en el 2011 el 9,38% están incluidos en el grupo de fármacos de utilidad terapéutica baja. En el año 2010 se aprecia una concordancia del 86,71±13,75 frente a 87,17±14,58 en el año 2011, es decir, el 87% de los pacientes tienen fármacos acordes a sus diagnósticos, lo que supone una mejora del 0,47 de un periodo con respecto al otro. No existen diferencias estadísticamente significativas entre ambos años.
ConclusionesLa prescripción en pacientes institucionalizados es muy elevada y el número de fármacos por paciente aumentó tras la información. Cuando analizamos los fármacos prescritos destaca un alto porcentaje de medicamentos incluidos en el grupo de utilidad terapéutica baja (citicolina). Un porcentaje significativo de prescripciones no se corresponden con los diagnósticos presentes en su historia clínica.
To evaluate/assess the therapeutic concordance/agreement with prescribed medication in patients institutionalized diagnoses in two periods of time as well as the characteristics of this prescription.
Material and methodsObservational and descriptive study. Prescribing and clinical diagnoses of institutionalized patients were analyzed. These patients were treated by the same physicians during the period of time with a one-year interval (2010-2011), offering prescribing information in this period.
ResultsA total of 81 patients (78% women), mean age 84±7 years, and 5±2 diagnoses per patient. The number of drugs per patient was more than 8 in the 2 periods, being higher in 2011 compared to 2010. From all the prescription, we found that 8.88% in 2010 and 9.3% in 2011 are included as “limited clinical value” drugs. In 2010, it sees a concordance of 86.71±13.75 against 87.17±14.58 in 2011, it means, 87% of patients are treated with drugs in agreement with their diagnoses, representing an increase of 0.47 in 2011 regarding 2010. No statistically significant differences between the 2 years.
ConclusionsThe prescriptions in institutionalized patients are very high and the number of drugs per patient increased after information. When we analyzed prescriptions we underline a high percentage of drugs included in the group of limited clinical value (citicoline). A significant percentage of prescriptions don’t correspond with diagnoses avaiable in their clinical history.
El uso clínicamente incorrecto, no efectivo y económicamente ineficiente de los medicamentos es un problema de gran importancia para los servicios nacionales de salud.
Desde hace más de 20 años, la Comunidad Autónoma de Andalucía viene desarrollando una política de uso adecuado del medicamento, con intervenciones multifactoriales (profesionales, industria, oficinas de farmacias, colegios profesionales, etc.) con actuaciones que han cosechado resultados positivos y que la han situado en el liderazgo nacional en esta materia. Una de las principales estrategias ha consistido en facilitar a los facultativos formación e información objetiva sobre la correcta utilización de los medicamentos y sobre la calidad de los perfiles farmacoterapéuticos. Asimismo, se han introducido avances e innovaciones en materia farmacéutica, tanto estructurales como organizativos, que han conseguido buenos resultados en la mejora de la utilización de medicamentos y en la contención del incesante crecimiento del gasto farmacéutico1.
Sin embargo con el uso de medicamentos no siempre se consiguen resultados positivos en la salud de los pacientes, sino que en ocasiones la farmacoterapia falla. Estos fallos tienen un coste en la salud de los pacientes y un coste en recursos sanitarios y sociales, lo que los convierten en un auténtico problema de salud pública2.
En pacientes ancianos, el riesgo de presentar múltiples enfermedades aumenta, siendo habitual la comorbilidad y, por consiguiente, un aumento de posibles efectos adversos debidos a la medicación.
Con relativa frecuencia, los ancianos utilizan de forma no adecuada los medicamentos, debido a incumplimiento terapéutico, duplicidades de dosis o de fármacos, ausencias de tratamiento en enfermedades susceptibles de mejorar con fármacos apropiados, interacciones medicamentosas, uso de medicación inadecuada, etc. Las consecuencias de estos problemas no son desdeñables: mayor morbilidad, mayor frecuencia de hospitalización y de incapacidad funcional, peor calidad de vida y, probablemente, mayor mortalidad3.
Según la Encuesta de Salud de Euskadi llevada a cabo en 2007 (ESCAV07) el 41,5% de los hombres y el 46,3% de las mujeres declararon padecer al menos un problema crónico de salud.
Asimismo, entre las personas de edad avanzada (mayores de 65 años) es común encontrar pacientes con múltiples enfermedades crónicas. De la comparación de los datos más recientes de prevalencia de condiciones crónicas (ESCAV07) con las cifras de las Encuestas de Salud de 1997 y 2002, se observa que el porcentaje de enfermos crónicos va en aumento, sobre todo en los tramos de mayor edad.
Al menos uno de cada 6 adultos (15 y más años) padece alguno de los trastornos crónicos más frecuentes: dolor de espalda lumbar (18,6%), hipertensión arterial (18,5%), artrosis, artritis o reumatismo (18,3%), colesterol elevado (16,4%) y el dolor cervical crónico (15,9%). La mayoría de los problemas observados son más frecuentes en mujeres. Los hombres declaran con mayor frecuencia bronquitis crónica y lesiones o defectos permanentes causados por un accidente, entre otras.
La evolución de algunos de los principales trastornos crónicos y factores de riesgo muestra una tendencia ascendente. La hipertensión arterial, el colesterol elevado y la diabetes, todos ellos factores de riesgo cardiovascular, continúan su tendencia ascendente. Desde 1993, la hipertensión ha pasado del 11,2 al 18,5%, la diabetes del 4,1 al 7,0% y el colesterol elevado del 8,2 al 16,4%4.
Un análisis más detallado sobre la distribución por edad de estas enfermedades crónicas apunta a que la prevalencia aumenta, en casi todos los casos, de manera considerable a partir de los 65 años, siendo este aumento especialmente acusado en las enfermedades osteoarticulares (>13%) y en la diabetes, que llega a una prevalencia superior al 12%. Las demencias neurodegenerativas tienen una presencia destacable a partir de los 85 años5.
El tratamiento farmacológico de pacientes crónicos es complejo y representa un reto para la prescripción por parte de los profesionales, como queda reflejado por la alta prevalencia de polifarmacia. Las encuestas nacionales realizadas en los Estados Unidos y Canadá han mostrado que la prevalencia de la polifarmacia en los pacientes crónicos oscila entre 15 y 40%6.
La prevalencia de la polifarmacia en la población de ancianos institucionalizados es más alta en comparación con los estudios realizados en adultos mayores que viven en la comunidad. El uso de múltiples medicamentos, junto con la elevada probabilidad de interacción fármaco-fármaco o fármaco-enfermedad, podría explicar la alta incidencia de los resultados adversos para la salud asociados con la polifarmacia7.
Además hay que considerar otras condiciones que inducen a la polifarmacia como la «automedicación» o la «prescripción por varios médicos» pues a veces un anciano es atendido por más de un profesional8. Si bien la primera se da difícilmente en ancianos institucionalizados, sí es cierto que, en no pocas ocasiones, se administran fármacos de «supuesto bajo riesgo» por parte de los cuidadores para sintomatología banal pero que podrían interferir con el resto de su medicación habitual, generar potenciales efectos adversos o secundarismo farmacológico que puede desencadenar nuevas prescripciones o pruebas diagnósticas no necesarias.
En nuestro ámbito, los ancianos ingresados en una institución residencial son atendidos habitualmente por un único facultativo de Atención Primaria de su centro de salud de referencia de forma habitual, teniendo la consideración de usuarios adscritos a su cupo habitual y diferenciándose únicamente del resto de ancianos por el lugar de residencia. Sin embargo, las características de esta población la hacen especialmente vunerable, ya que, salvo excepciones, son pacientes con una carga de morbilidad y fragilidad mayor a la de los ancianos no institucionalizados de su misma edad y sexo.
En este contexto, partimos de la hipótesis de que una información periódica a los médicos sobre la prescripción que se lleva a cabo en pacientes institucionalizados con enfermedad crónica puede influir en la revisión de tratamientos y, por consiguiente, en una racionalización del tratamiento, lo que conllevaría una disminución en la aparición de efectos indeseables, incrementaría de esta forma la seguridad del paciente y minoraría el gasto farmacéutico en dicha población.
Objetivos- 1.
Describir y analizar los fármacos más prescritos, así como los diagnósticos más frecuentes en pacientes institucionalizados.
- 2.
Evaluar el impacto que tiene la información facilitada a los profesionales sobre el incremento o disminución de la medicación, así como en la concordancia diagnóstica-terapéutica.
Estudio piloto observacional, descriptivo de registros médicos y cuasiexperimental.
Periodo de estudioSe analizó la prescripción de estos pacientes durante los meses de octubre, noviembre y diciembre de 2010 de un mismo facultativo, así como la prescripción de octubre, noviembre y diciembre de 2011.
PoblaciónPacientes institucionalizados en una residencia de personas mayores de Córdoba atendida por un único profesional médico responsable de atención clínica. Se incluyó en el estudio a aquellos pacientes en los que, durante el periodo de análisis, no se modificaron los diagnósticos por los que eran atendidos para evitar sesgos basados en el aumento o disminución de enfermedades; por tanto, fue motivo de exclusión la aparición de nuevas enfermedades crónicas que pudieron interferir en la comparación antes-después.
Se excluyó igualmente a aquellos usuarios que durante el segundo trimestre de estudio no completaron el periodo por fallecimiento o traslado fuera de la residencia.
Variables de estudio y fuentes de informaciónBase de datos de usuarios del Sistema Sanitario Público de Andalucía para las variables demográficas de edad y sexo así como el identificador de usuario.
Lista de problemas crónicos así como diagnósticos de la historia digital de salud del ciudadano (Diraya) para la obtención de los problemas de salud de los pacientes.
Módulo de prescripción de la historia digital de salud del ciudadano (Diraya) para la obtención de la medicación prescrita y análisis de la concordancia diagnóstica-terapéutica9,10.
Fichero de facturación para la obtención del número de envases y coste por paciente de la medicación retirada de las oficinas de farmacia, de cada uno de los pacientes del estudio.
Informes periódicos de Servicio de Farmacia de Atención Primaria que se remiten de forma periódica a los profesionales de Atención Primaria para el análisis de la prescripción y sus modificaciones en ambos periodos.
La concordancia diagnóstica-terapéutica (adecuación de los fármacos utilizados a los diagnósticos del paciente) se evaluó mediante el análisis de un médico de familia experto y basado en las recomendaciones de la guía terapéutica SEMFyC.
Estudio estadísticoPara la recopilación de datos se utilizó una base de datos Acces 2007 de Microsoft.
Se realizó un estudio estadístico descriptivo mediante el paquete estadístico SAS (Statistical Analysis System) 9.2. Se utilizaron las pruebas de la X2 y t de Student para la comparación de variables cuali- y cuantitativas. Se realizó un análisis de la varianza para la comparación entre los diferentes grupos. Se consideró significativa una p<0,05. Se calcularon los intervalos de confianza del 95%.
Los gráficos se realizan mediante el paquete informático Office 2007.
Consideraciones éticasPreviamente a la realización del estudio se remitió la documentación a la Comisión de Ética e Investigación del Distrito Sanitario de Atención Primaria de Córdoba para la evaluación de los aspectos éticos y metodológicos así como para la aprobación de la pertinencia o no de realización del estudio. Igualmente se informó a la profesional responsable de la atención a la residencia.
ResultadosDe las 135 personas ingresadas en la residencia, fueron excluidas 54 por pertenecer a diversos médicos y por variación en el número de diagnósticos en el periodo de estudio. La población de estudio fue de 81 pacientes (22% hombres y 78% mujeres), con una edad media de 84±7 años.
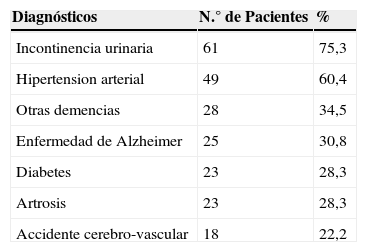
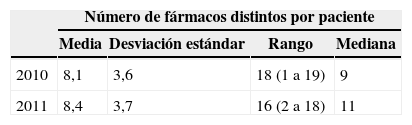
El número total de diagnósticos emitidos fue de 406, con una media de diagnósticos por paciente de 5±2. Los diagnósticos más frecuentes se reflejan en la tabla 1. La media de fármacos distintos por paciente fue superior a 8 en los 2 periodos, siendo superior en el 2011 frente al 2010 (tabla 2).
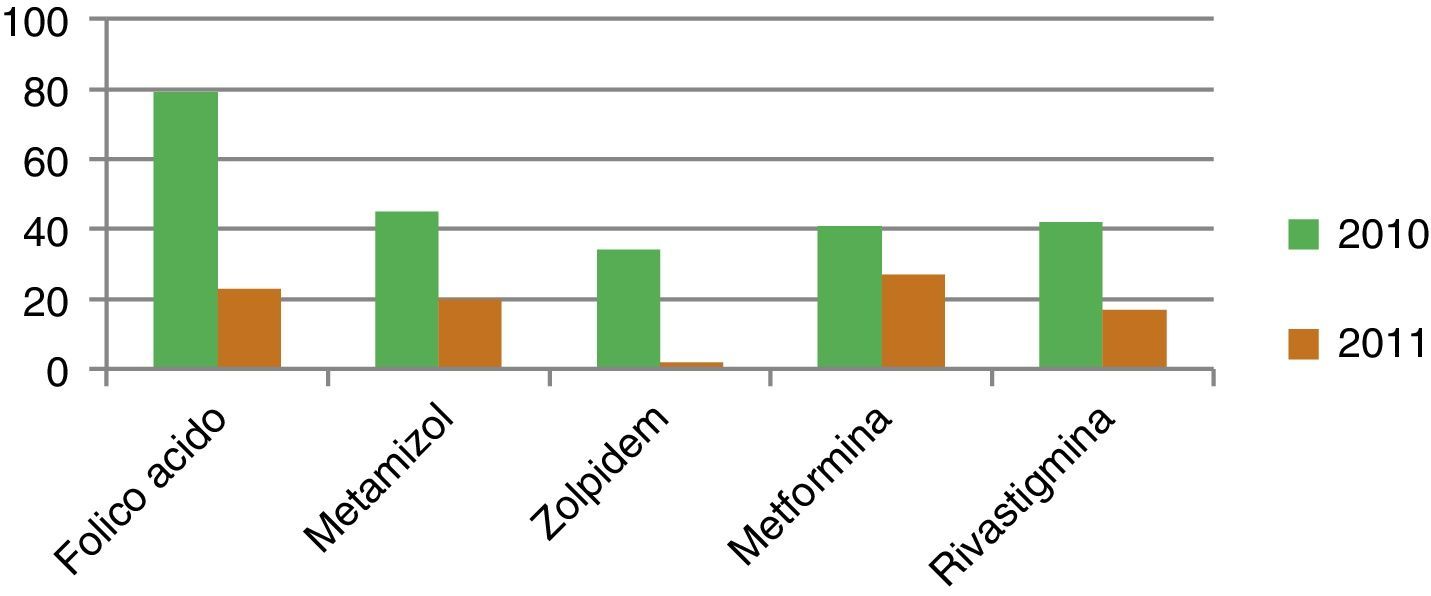
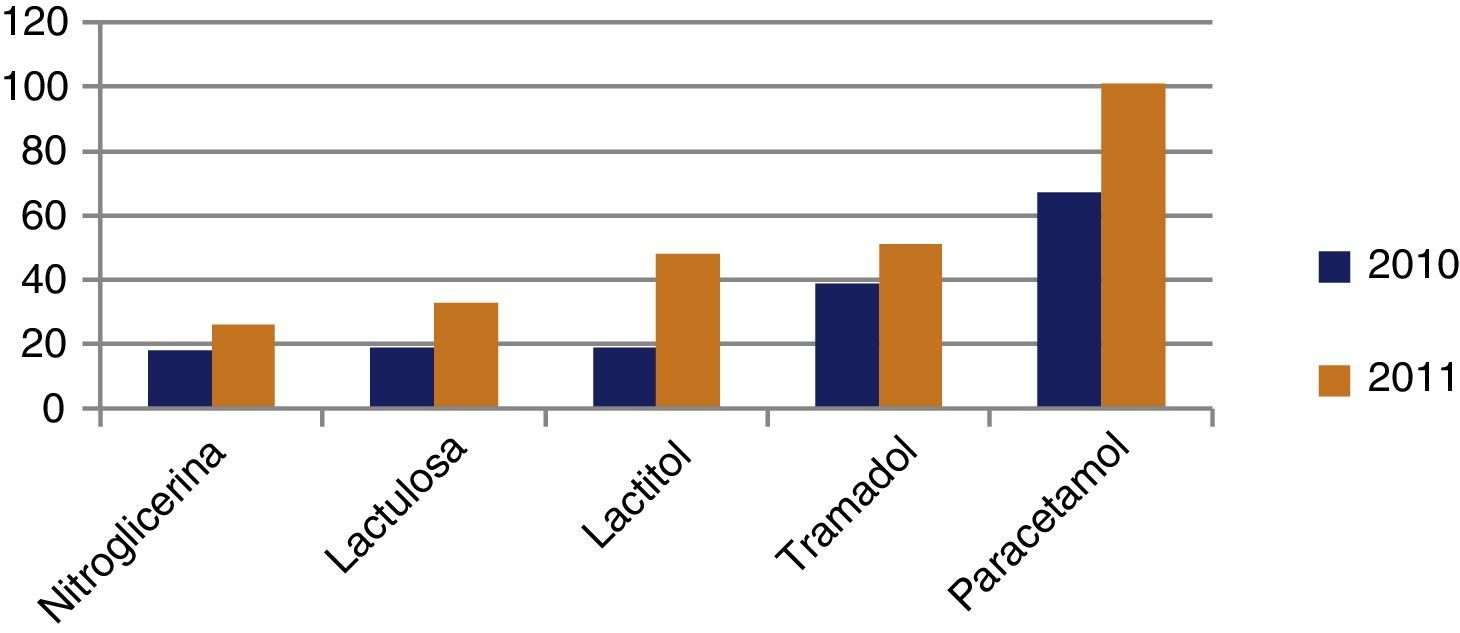
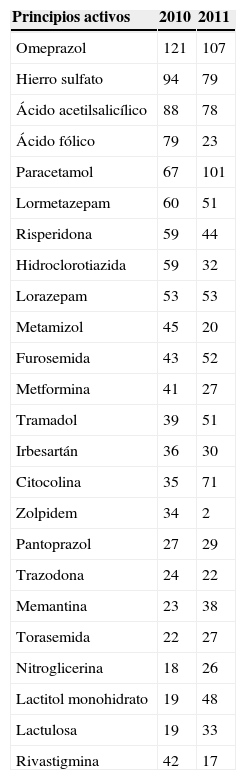
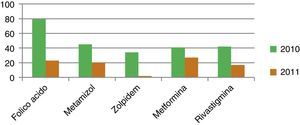
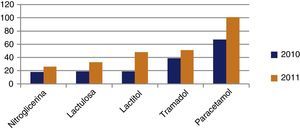
Cuando en la prescripción farmacológica se incluyen otros productos como absorbentes, productos alimentarios, tiras reactivas, material de curas, etc., durante el tiempo de estudio, agrupando todas las prescripciones, estas se elevan a 13±6 en los 2 periodos de estudio. En cuanto a los principios activos (tabla 3) se exponen los más prescritos en el año 2010 y 2011, comparándose su comportamiento (N.° de envases expedidos durante el periodo de análisis). El incremento o descenso de consumo de fármacos durante este periodo queda reflejado en las figuras 1 y 2.
Principios activos prescritos en el periodo de estudio
| Principios activos | 2010 | 2011 |
|---|---|---|
| Omeprazol | 121 | 107 |
| Hierro sulfato | 94 | 79 |
| Ácido acetilsalicílico | 88 | 78 |
| Ácido fólico | 79 | 23 |
| Paracetamol | 67 | 101 |
| Lormetazepam | 60 | 51 |
| Risperidona | 59 | 44 |
| Hidroclorotiazida | 59 | 32 |
| Lorazepam | 53 | 53 |
| Metamizol | 45 | 20 |
| Furosemida | 43 | 52 |
| Metformina | 41 | 27 |
| Tramadol | 39 | 51 |
| Irbesartán | 36 | 30 |
| Citocolina | 35 | 71 |
| Zolpidem | 34 | 2 |
| Pantoprazol | 27 | 29 |
| Trazodona | 24 | 22 |
| Memantina | 23 | 38 |
| Torasemida | 22 | 27 |
| Nitroglicerina | 18 | 26 |
| Lactitol monohidrato | 19 | 48 |
| Lactulosa | 19 | 33 |
| Rivastigmina | 42 | 17 |
De todos los fármacos prescritos en este periodo nos encontramos que en el año 2010 el 8,88% y en el 2011 el 9,38% de los medicamentos están incluidos dentro del grupo de fármacos de utilidad terapéutica baja.
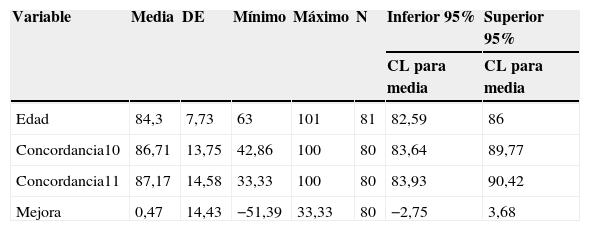
En cuanto al estudio de concordancia entre los tratamientos aplicados con relación a los diagnósticos queda representado en la tabla 4. En el año 2010 se aprecia una concordancia diagnóstica-terapéutica («t» test) del 86,71±13,75 frente a 87,17±14,58 en el año 2011, o dicho de otra forma, el 87% de los fármacos prescritos tienen una correlación directa con los diagnósticos del paciente, lo que supone una mejora del 0,47 de un periodo con respecto al otro. No existen diferencias estadísticamente significativas entre ambos años. No obstante, el 13% de los fármacos dispensados no tienen una justificación escrita en la historia clínica del paciente.
Concordancia comparativa 2010-2011 diagnóstica-terapéutica
| Variable | Media | DE | Mínimo | Máximo | N | Inferior 95% | Superior 95% |
|---|---|---|---|---|---|---|---|
| CL para media | CL para media | ||||||
| Edad | 84,3 | 7,73 | 63 | 101 | 81 | 82,59 | 86 |
| Concordancia10 | 86,71 | 13,75 | 42,86 | 100 | 80 | 83,64 | 89,77 |
| Concordancia11 | 87,17 | 14,58 | 33,33 | 100 | 80 | 83,93 | 90,42 |
| Mejora | 0,47 | 14,43 | −51,39 | 33,33 | 80 | −2,75 | 3,68 |
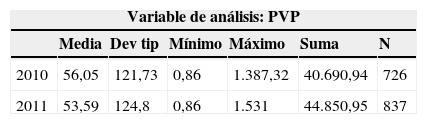
Cuando analizamos el gasto total del año 2010 (antes de suministrar información del perfil prescriptor), este fue de 40.690 euros. El precio máximo por medicamento fue de 1.387,32, mientras el mínimo fue de 0,86, siendo el valor medio de 56,05±121,73 (tabla 5).
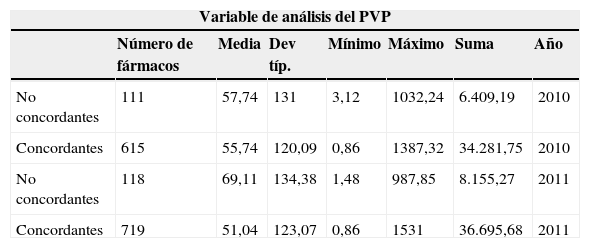
Cuando se analiza diferenciando los fármacos empleados en diagnósticos no concordantes, el precio total de estos es de 6.409,19 euros, del total de importe de 40.690,19 lo que supone un 15,75% de gasto no justificado (tabla 6). El gasto total en el año 2011 es superior tras la información al equipo sanitario que supervisa el centro, sumando el total 44.850,95 euros. Al desglosar entre gasto con diagnóstico no concordante y concordante se superan igualmente los valores del año 2010 a pesar de la información transmitida (tablas 5 y 6). En el gasto total, el incremento frente al mismo periodo del año anterior es un 10,22% superior y en el gasto con diagnósticos no concordantes se incrementa un 27,24% en el coste.
Variables de gasto entre medicación concordante y no concordante año 2010-2011
| Variable de análisis del PVP | |||||||
|---|---|---|---|---|---|---|---|
| Número de fármacos | Media | Dev típ. | Mínimo | Máximo | Suma | Año | |
| No concordantes | 111 | 57,74 | 131 | 3,12 | 1032,24 | 6.409,19 | 2010 |
| Concordantes | 615 | 55,74 | 120,09 | 0,86 | 1387,32 | 34.281,75 | 2010 |
| No concordantes | 118 | 69,11 | 134,38 | 1,48 | 987,85 | 8.155,27 | 2011 |
| Concordantes | 719 | 51,04 | 123,07 | 0,86 | 1531 | 36.695,68 | 2011 |
La polimedicación y la prescripción inadecuada de medicamentos a pacientes de edad avanzada conlleva un incremento de costes muy considerable para el sistema sanitario, además del riesgo añadido de posibles reacciones adversas, de mayor relevancia en pacientes frágiles11.
Las personas de más de 65 años representan actualmente el 15% de la población total, y asistencialmente generan más de la mitad del gasto sanitario. Desde el punto de vista del tratamiento farmacológico, las personas de la tercera edad consumen más del 30% de los fármacos, se les prescribe 5 veces más recetas que a la población adulta y, en una gran parte de las ocasiones, presentan el fenómeno de la polifarmacia: se ha llegado a cifrar en 6-8 fármacos por día los consumidos en residencias geriátricas por cada anciano12.
En nuestro estudio la prescripción de pacientes ingresados es muy elevada, con una media de medicación crónica continuada de 8,17 fármacos por paciente en el año 2010 y de 8,40 en el año 2011, habiendo encontrado pacientes portadores de 19 fármacos de medicación habitual. El número de fármacos por paciente no disminuyó tras la información facilitada desde el Servicio de Farmacia de Atención Primaria. Podría haber ocurrido que la misma haya sido ineficaz o que el grado de gravedad de los procesos de los pacientes hubiera aumentado, teniendo que recurrir a nueva medicación para controlar al paciente.
En el análisis, entre los fármacos más prescritos destacan los inhibidores de la bomba de protones, siendo este el fármaco más empleado, tanto antes como después de la intervención sobre la prescripción de los pacientes y cuyo uso mayoritariamente es la gastroprotección. Junto a estos aparecen otros como hierro y ácido fólico. El hierro se mantiene también en las primeras posiciones de fármacos prescritos tras la información, por lo que es probable que se trate del tratamiento de ferropenias, frecuentes en los ancianos y multicausales. Sin embargo, el ácido fólico queda reducido a pequeñas cantidades tras la información suministrada lo que pudiera hacer pensar que los pacientes ancianos con demencias a veces son tratados con ácido fólico aun con valores normales, lo que sería una administración no adecuada.
Llama la atención, igualmente, el alto empleo de citicolina, tanto antes como después de la información ya que para este fármaco, actualmente, tan solo se admite su indicación en la fase aguda del ictus y por vía intravenosa. Aunque el uso inadecuado de fármacos ha sido ampliamente documentado en Estados Unidos y Canadá, con una alta prevalencia del 14-37% en la población anciana general y>40% en las residencias, no ha sido así en Europa13. Hay pocos estudios que hayan documentado este problema, básicamente realizados en países nórdicos, que estiman una prevalencia del 12,5-20%14.
En población no institucionalizada, Gavilan et al. encuentran un porcentaje de polimedicados (más de 4 fármacos al día) del 71,3% en pacientes con edades superiores a 65 años11.
Garrido et al. encuentran una prevalencia de polimedicados en mayores de 65 años del 33,77%. Estos pacientes utilizaban un número medio de medicamentos de 8,7±2,5 y presentaban un número medio de enfermedades de 5,56±1,89. Con un porcentaje de medicación inapropiada del 35%, siendo los más frecuentes los ansiolíticos de acción prolongada (41,5%)15.
Galvin et al., utilizando los criterios STOP/START en una población de 3.454 pacientes, encuentran un porcentaje de prescripción inadecuada del 14,6%, y una ausencia de medicamentos necesarios en un 30% de los casos. Concluyen que la aplicación de esta herramienta es de gran importancia para evitar medicamentos potencialmente lesivos para la población anciana16.
El grado de adecuación de los tratamientos a los diagnósticos emitidos por los distintos profesionales sanitarios que atienden al paciente es del 86,71 y del 87,17%, respectivamente, existiendo un leve empeoramiento en el año 2011 del 0,47%, lo que representa datos de inadecuación similares a los encontrados en otros estudios. La explicación de este hallazgo puede deberse al manejo compartido entre el personal sanitario de los residentes, sus propios responsables sanitarios institucionales directos y un porcentaje no despreciable de facultativos especialistas que atienden de manera esporádica al paciente. Si no se ejerce la coordinación entre todas las personas que atienden a este grupo de pacientes, es posible que algunos tratamientos puestos no hayan sido revisados ni conciliados y persistan en el tiempo. La información aportada es de manera individual, solamente enviada y no analizada con cada uno de los prescriptores de la misma. Esto podría ser la causa del poco resultado obtenido de mejorar la prescripción. Por lo general, se reconoce que la distribución pasiva de la información (por ejemplo, distribución de guías para la consulta) es insuficiente para mejorar la práctica clínica si no se realizan intervenciones suplementarias.
En resumen, los factores que con mayor frecuencia se han relacionado con la incorporación de los nuevos medicamentos por el médico de Atención Primaria son los relativos a la información que recibe, fundamentalmente desde la industria farmacéutica, y al efecto de los especialistas, incluyendo la prescripción derivada17,18.
En cuanto al análisis de los fármacos no concordantes observamos que la mayor parte corresponde a ácido fólico, ya comentado, y a fármacos relacionados con alteraciones del aparato circulatorio, a nivel venoso o arterial, y fármacos empleados en la esfera cerebral (antialzheimer, citicolina, anticálcicos), la mayoría con pocas evidencias y usados en enfermedades en las que los beneficios esperados difícilmente superarán los riesgos de la intervención. Especial relevancia tienen los fármacos antialzheimer por el alto coste que representan, y porque probablemente son utilizados en cuadros de Alzheimer muy evolucionados y demencias no Alzheimer de las que se puede esperar poca o ninguna mejoría y que no están exentos de potenciales efectos adversos que pudieran poner en riesgo a los pacientes que los toman.
El análisis económico de la prescripción hace pensar que el ahorro potencial estaría entre el 15 y el 25%, que correspondería a aquellos fármacos supuestamente mal indicados.
Estudios de utilización de medicamentos en pacientes institucionalizados encuentran valores del 19,5% de prescripción inadecuada, así como del 72% de los pacientes que tenían alguna prescripción inadecuada. Estos altos datos encontrados por algunos autores y por nosotros en nuestro estudio hacen pensar que el abordaje y seguimiento terapéutico debe ser objeto de consideración y que las relaciones profesionales entre todos los actores implicados (médicos de Atención Primaria, enfermeros, médicos especialistas, farmacéuticos, etc.) deben incorporarse en el manejo de la terapéutica de los pacientes institucionalizados y en general de los pacientes de Atención Primaria. El ahorro potencial que se produciría, así como el incremento en la seguridad de los pacientes, deberá dirigir futuras intervenciones sobre el análisis de la prescripción que muestren mayor efectividad en la práctica clínica habitual, incorporando nuevas estrategias a las políticas de uso adecuado de los medicamentos, más proactivas con los profesionales asistenciales y que incorporen criterios de coste-efectividad políticas de seguridad del paciente19.
Entre las limitaciones de nuestro estudio cabe mencionar el del tipo de diseño escogido (cuasiexperimental) para valorar el efecto de la intervención formativa. Su principal inconveniente es que en este tipo de estudios la variable independiente puede confundirse con variables extrañas, por lo que no se sabe si un cambio en la variable dependiente se debe realmente a la variación de la variable independiente; es decir, la probabilidad de una conclusión de que la variable independiente produjo un determinado cambio conductual es menor cuando se usa un diseño cuasiexperimental que cuando resultan de un experimento, pero eso no lo invalida como método para realizar inferencias20. Sin embargo, los estudios cuasiexperimentales del tipo «antes-después» constituyen a veces la única alternativa cuando no es posible aleatorizar una intervención o cuando no es posible tener un grupo control, como es el caso de este estudio.
Teniendo en cuenta lo anteriormente expuesto, los resultados del estudio nos llevan a plantearnos que la estrategia de seguridad del paciente y del uso adecuado del medicamento se ha mostrado insuficiente en cuanto a los resultados esperados. Este análisis preliminar nos plantea continuar el estudio validando otras estrategias de uso adecuado de fármacos.
Existen otros enfoques que incluyen las intervenciones sistemáticas basadas en la práctica, utilización de cuestionarios STOPP/START, visitas ampliadas multiprofesionales, supervisiones clínicas o asesorías por pares que se han ensayado en otros campos farmacoterapéuticos pero escasamente ensayados en el control y seguimiento de pacientes institucionalizados y polimedicados21. Esta metodología supone la implicación de un mayor número de profesionales, una mayor necesidad de tiempo y una continuidad en la estrategia de análisis de la prescripción, lo que supone a su vez una mayor carga asistencial para los profesionales implicados. Coincidimos con Buitrago al afirmar que la actualización y revisión sistemática de la medicación prescrita (comprobando la eficacia del fármaco, la evolución de la enfermedad, el cumplimiento terapéutico, las posibles interacciones o efectos secundarios y reconsiderando su necesidad en cada situación específica) es una estrategia que mejora la adecuación de los tratamientos en pacientes ancianos polimedicados y que todos los médicos de familia deberíamos incorporar rutinariamente en nuestra práctica asistencial22.
Sin embargo, en nuestra opinión, será tras el ensayo y puesta en práctica de las mismas cuando realmente podamos conocer el riesgo que podemos evitar a nuestros pacientes, la eficiencia que se consigue y si realmente supone mayor carga de trabajo o esta podría ser ficticia al disminuir las atenciones derivadas de secundarismos y efectos adversos en caso de mostrarse efectivas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesNo existen conflictos de intereses por parte de ningún autor.