El objetivo de este trabajo es recopilar, evaluar e interpretar las evidencias disponibles sobre la relación existente entre el grado de longitudinalidad en atención primaria (AP) y la prevalencia de polifarmacia y sus problemas asociados.
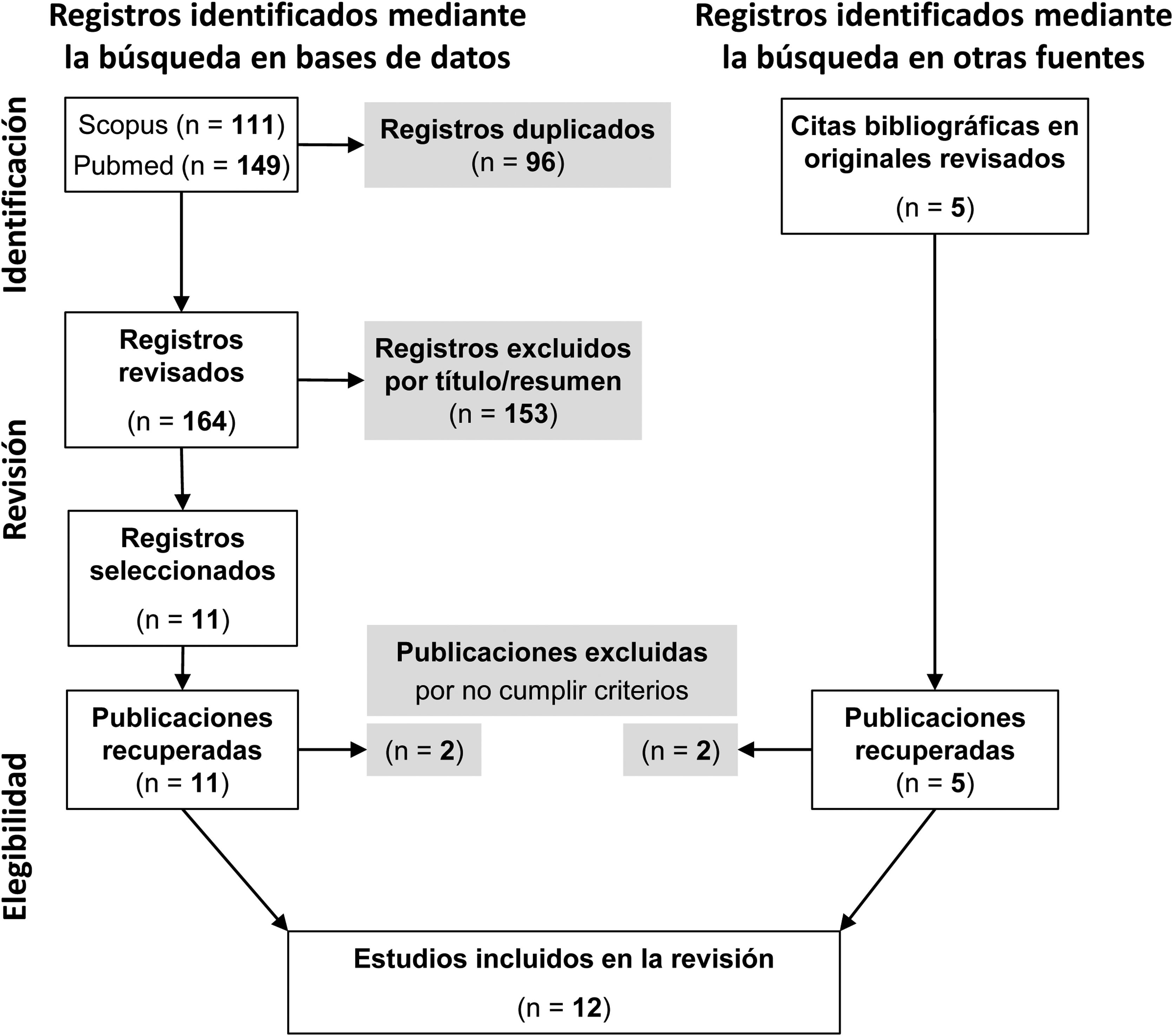
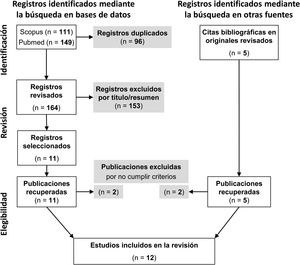
Siguiendo la declaración PRISMA realizamos una revisión sistemática de la literatura en las bases de datos PubMed y Scopus. El cribado por títulos y resúmenes, y la revisión de referencias realizados de forma independiente por 2 autores detectó 16 trabajos de potencial interés. Tras la revisión independiente de todos los originales, 4 fueron descartados por no satisfacer los criterios de inclusión.
Los 12 trabajos seleccionados, 9 estudios de cohortes retrospectivos y 3 estudios transversales, estudiaban la relación de la longitudinalidad en AP, medida con diversos índices cuantitativos, con la prevalencia de polifarmacia y otros problemas terapéuticos asociados, como las prescripciones inadecuadas, las duplicidades o las interacciones medicamentosas. Todos mostraban una relación significativa, frecuentemente fuerte (RR>2 o<0,5), entre los indicadores de longitudinalidad y las diversas variables dependientes.
Aunque nuestro conocimiento podría mejorar mediante estudios prospectivos que evaluaran directamente la longitudinalidad y su repercusión en los problemas por exceso de medicación, con las evidencias existentes, se puede afirmar que la protección y la promoción de la longitudinalidad en la AP es un elemento clave para el control de la polifarmacia y los problemas asociados.
The aim of this work was to collect, evaluate and interpret the available evidence on the relationship between continuity in primary care (i.e., longitudinality), and the prevalence of polypharmacy and its associated problems. Following the PRISMA reporting statement, we carried out a systematic review of the literature searching PubMed and Scopus databases. The screening of titles and summaries and the review of references carried out independently by two authors detected 16 works of potential interest, of which 4 were discarded after the independent review of all the originals because they did not meet inclusion criteria.
The 12 papers selected studied the relationship between Longitudinality, measured with various quantitative indices, and the rate of polypharmacy or various associated problems, such as duplicate drugs, inadequate prescriptions or drug interactions. They all showed a significant relationship, often strong (RR>2 or<0.5), between longitudinality indicators and the various dependent variables.
Although our knowledge could be improved by prospective studies that more directly evaluate longitudinality and its impact on problems due to excess medication, with the existing evidence, we can affirm that the protection and promotion of continuity in primary care can be a key element for the control of polypharmacy and associated problems.
El concepto de longitudinalidad se define como la atención por el mismo médico de la mayoría de los problemas del paciente, en el contexto de la familia y de la comunidad, con la aceptación de una responsabilidad de prestación de servicios, tanto para los pacientes usuarios como para los no utilizadores, y el reconocimiento por estos ciudadanos de «su» médico como fuente de cuidados con la que se cuenta para el contacto inicial y para el seguimiento de la mayoría de los problemas1.
El término longitudinality fue propuesto y desarrollado por autores americanos en los años 80 del siglo pasado. Alpert y Charney destacaron la responsabilidad longitudinal (longitudinal responsibility), independientemente de la presencia o ausencia de enfermedad, como uno de los 3 pilares fundamentales de la atención primaria (AP), junto con la función de primer contacto y la función integradora2. Roger y Curtis advirtieron la confusión conceptual entre los términos longitudinality y continuity of care, distinguiendo la longitudinalidad (responsabilidad de un profesional mantenida a lo largo del tiempo y no necesariamente relacionada con el diagnóstico o la presencia de una enfermedad) de la continuidad de los cuidados suministrados por diversos profesionales a un paciente para la atención de un episodio de enfermedad durante un periodo limitado3.
Barbara Starfield también subraya esta diferencia conceptual entre longitudinalidad (el uso de una fuente habitual de cuidados) y continuidad (la conexión y coordinación entre sucesivas atenciones por el mismo problema), y afirma que la primera es un elemento esencial de una buena AP, mientras que la segunda debería ser un objetivo de la atención secundaria y terciaria4. Tras muchos años de sólida investigación, esta reconocida autora pudo demostrar que el desarrollo de una AP con las características adecuadas (accesibilidad, longitudinalidad, integralidad y coordinación) se asocia con menores costes, mayor satisfacción de la población, mejores niveles de salud y menor uso de medicamentos5.
La evidencia que confirma los beneficios de la longitudinalidad ha ido creciendo en las últimas décadas, y ha sido estudiada con especial interés por un grupo de investigación en Exeter (UK). La esencia de la teoría de la continuidad de cuidados de Exeter es que, en AP, un médico habitual, familiarizado con la historia, valores, esperanzas y temores de un paciente, le ofrecerá mejores cuidados que un médico similar que carezca de este conocimiento, lo que se traducirá en mayor satisfacción del paciente, consultas más eficientes, mejores cuidados de prevención y menores costes6.
La medición del grado de longitudinalidad en los servicios de AP no es fácil. En el ámbito anglosajón, donde el término longitudinalidad no se ha impuesto, se habla generalmente de «continuity of care» y es llamativa la falta de consenso respecto a como entender y cómo medir esta continuidad, de la que se han definido diversas dimensiones (informativa, relacional, de gestión, asistencial, interpersonal, longitudinal) y diversas formas de medición, cualitativas y cuantitativas7–10. Los índices cuantitativos (el porcentaje de pacientes que mantienen un médico titular durante un tiempo determinado, el porcentaje de las consultas de un paciente que se realizan con su médico habitual y otros índices más complejos) son fáciles de comparar y procesar y se pueden obtener desde los datos de afiliación y registros asistenciales11, pero solo son variables subrogadas del verdadero fenómeno de la longitudinalidad. El hecho de que se hayan propuesto y utilizado múltiples índices de continuidad de cuidados de diversos tipos (duración, densidad, dispersión, secuenciales) indica su debilidad y la falta de consenso existente8. En realidad, la valoración de las características y la calidad de la relación existente entre el paciente y su médico habitual solo podría hacerse mediante encuestas específicas, de las que existe un buen número con diversos enfoques y grados de complejidad10, pero son siempre más costosas y mucho menos utilizadas.
Se entiende por polifarmacia el uso simultáneo de múltiples medicamentos por una persona. No existe una definición estándar, y los numerosos enfoques encontrados en la literatura usan diversos criterios cuantitativos (número de medicamentos, tiempo de prescripción) y/o cualitativos (falta de indicación, duplicidades, interacciones, etc.). Según la OMS, la polifarmacia se define frecuentemente como el uso rutinario de 5 o más medicamentos, y se habla de polifarmacia excesiva (Hyperpolypharmacy para los anglosajones) por encima de 9 medicamentos. También puede distinguirse entre polifarmacia apropiada (cuando todos los fármacos están correctamente indicados, son eficaces, no implican interacciones o efectos adversos y el paciente quiere y puede tomarlos correctamente) y polifarmacia inapropiada12.
La polifarmacia está claramente relacionada con diversos problemas y riesgos derivados del uso excesivo, como los efectos secundarios, las interacciones medicamentosas, los medicamentos duplicados, las prescripciones inadecuadas, el aumento de la complejidad de los regímenes terapéuticos, los fallos de comprensión y adherencia terapéutica y los errores de administración. En las últimas décadas, la prevalencia de polifarmacia, así como la incidencia de efectos adversos asociados, ha aumentado claramente en los países desarrollados por diversos motivos (aumento de la esperanza de vida y de la prevalencia de procesos crónicos, la medicalización de la vida cotidiana, la fragmentación de especialidades médicas, la práctica de la medicina defensiva y la creciente oferta y disponibilidad de una gran variedad de medicamentos), afectando especialmente a adultos mayores13–16 y empeorando su capacidad funcional y calidad de vida. Los datos a nivel mundial son muy variables y difícilmente comparables, pues los investigadores estudian frecuentemente distintos grados de polifarmacia o prescripciones inadecuadas en diferentes poblaciones y entornos sociosanitarios. En España, la prevalencia de polifarmacia en adultos mayores no hospitalizados se estima por encima del 30% y continúa aumentando16,17, es responsable de casi la mitad de los eventos adversos ligados a la asistencia sanitaria18 y constituye, pues, un problema de calidad y seguridad de primer orden.
Para la prevención de los problemas y riesgos asociados a la polifarmacia, auténtico paradigma de prevención cuaternaria, tenemos 2 estrategias fundamentales: la prescripción prudente y la deprescripción o retirada supervisada de fármacos inapropiados, y el ámbito ideal para ponerlas en práctica, sobre todo la segunda, es una AP con las características de accesibilidad, longitudinalidad, integralidad y coordinación19.
La diversidad de criterios para definir la polifarmacia y la variedad e interdependencia de sus problemas y riesgos asociados, así como su variabilidad en distintas poblaciones y entornos sociosanitarios, hace que su investigación sea especialmente compleja20. Así pues, tenemos 2 fenómenos, la longitudinalidad y la polifarmacia, individualmente complejos y de difícil evaluación, y tampoco será sencillo estudiar las relaciones entre ambos.
Con respecto al uso de medicamentos, la longitudinalidad se ha demostrado relacionada con una mayor adherencia a regímenes terapéuticos prolongados21 y menor incidencia de polifarmacia, como recogen recientes revisiones narrativas10,22, pero, hasta el momento actual, no se ha realizado una revisión sistemática de la literatura que analice la relación entre la longitudinalidad en AP y la polifarmacia y sus problemas asociados.
El objetivo de este trabajo es identificar la literatura científica relevante y llevar a cabo un análisis estructurado de las evidencias disponibles para valorar la relación existente entre el grado de longitudinalidad en la AP de los servicios de salud públicos (SSP) y la prevalencia de la polifarmacia y sus problemas asociados: prescripciones potencialmente inapropiadas, medicamentos duplicados, interacciones medicamentosas, eventos adversos, etc. De confirmarse esta relación, la longitudinalidad podría entenderse como un factor protector frente a la polifarmacia y los problemas asociados a la medicación excesiva o inapropiada y podría estimarse su magnitud y sopesar sus consecuencias clínicas y económicas, para guiar las decisiones estratégicas que afectan a la longitudinalidad en AP.
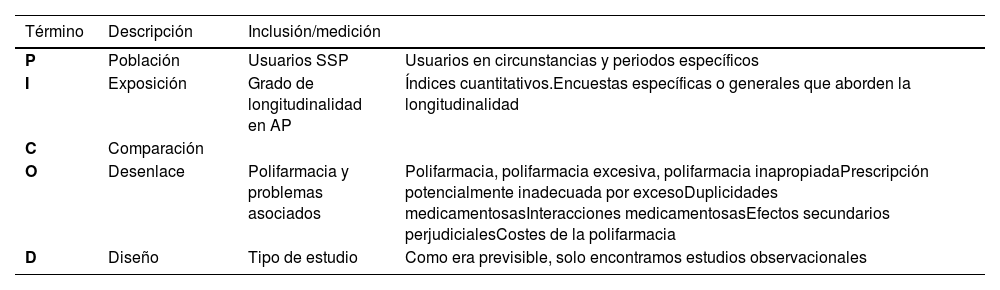
Material y métodosSiguiendo la declaración PRISMA23, proyectamos una revisión sistemática de la literatura capaz de responder a nuestra pregunta de investigación estructurada según el formato PICOD24 adaptado al análisis de un factor de exposición: El grado de longitudinalidad en AP ¿tiene algún efecto sobre la prevalencia de la polifarmacia y los problemas asociados a la misma o su gravedad? (tabla 1).
Pregunta PICO. Población, exposición y desenlaces
| Término | Descripción | Inclusión/medición | |
|---|---|---|---|
| P | Población | Usuarios SSP | Usuarios en circunstancias y periodos específicos |
| I | Exposición | Grado de longitudinalidad en AP | Índices cuantitativos.Encuestas específicas o generales que aborden la longitudinalidad |
| C | Comparación | ||
| O | Desenlace | Polifarmacia y problemas asociados | Polifarmacia, polifarmacia excesiva, polifarmacia inapropiadaPrescripción potencialmente inadecuada por excesoDuplicidades medicamentosasInteracciones medicamentosasEfectos secundarios perjudicialesCostes de la polifarmacia |
| D | Diseño | Tipo de estudio | Como era previsible, solo encontramos estudios observacionales |
AP: atención primaria; SSP: servicios de salud públicos.
Se buscaron estudios originales que analizaran específicamente la relación del grado de longitudinalidad en AP (valorado mediante criterios cuantitativos o cualitativos) con la polifarmacia o diversos problemas asociados. Asumimos que encontraríamos trabajos de investigación exclusivamente observacionales y que las poblaciones estudiadas serían probablemente muy heterogéneas, así como la definición y medición de la exposición y la selección y medición de los resultados.
Como criterios de exclusión establecimos: artículos de opinión o revisión sin aportaciones originales, estudios de casos o series de casos meramente descriptivos y estudios cualitativos.
Una búsqueda exploratoria inicial nos reveló que el vocablo longitudinality no es actualmente el más empleado por los autores anglosajones para expresar el fenómeno de responsabilidad longitudinal en AP. Las expresiones utilizadas son muy variadas y, por ello, tras revisar las palabras clave utilizadas en los originales localizados, decidimos incluir un amplio repertorio de términos en nuestra secuencia de búsqueda:
Siguiendo una metodología rigurosa25, el 30 de noviembre de 2022 realizamos la búsqueda sin filtros ni restricciones en los campos de título, resumen y palabras clave de las bases de datos PubMed y Scopus. Los registros se volcaron en el gestor de referencias Mendeley26 y se utilizó su aplicación de escritorio Mendeley Desktop27 para eliminar los duplicados. Los títulos y resúmenes de los registros localizados fueron revisados por 2 autores de forma independiente (MMD y GPM), seleccionando aquellos trabajos que, a juicio de al menos uno de los revisores, podrían cumplir los criterios de inclusión. Se recuperaron los originales de todos los trabajos seleccionados y fueron evaluados independientemente por los mismos 2 autores para decidir sobre su inclusión en nuestro análisis. Las discrepancias fueron debatidas entre estos dos autores hasta alcanzar un acuerdo o sometidas al arbitraje del tercer autor (ABC).
Para evaluar la calidad de las evidencias aportadas por los estudios finalmente seleccionados utilizamos el sistema GRADE, que define la calidad de la evidencia para una revisión sistemática como el grado de confianza en que el estimativo de un efecto es correcto y establece criterios específicos para su tasación en los estudios observacionales28.
Los datos se extrajeron por dos autores de forma consensuada en una tabla preformada desglosando los diversos indicadores de longitudinalidad utilizados y los desenlaces analizados en cada trabajo, con el objetivo de resumir en esta tabla los efectos demostrados, su magnitud y el nivel de calidad de estas evidencias según la aproximación GRADE.
ResultadosEn las búsquedas realizadas en bases de datos bibliográficas el 30/5/22 se localizaron 111 registros en PubMed y 149 en Scopus. Tras eliminar los duplicados, se cribaron 164 registros y se recuperaron todos los originales de las 11 referencias seleccionadas por alguno de los revisores. En la revisión de las listas de bibliografía de estos originales y otros trabajos de revisión sobre el tema, se localizaron 5 estudios de interés y también se obtuvieron los originales. Los 16 artículos recuperados fueron evaluados independientemente por los mismos autores para su elegibilidad en función de nuestros criterios de inclusión y, finalmente, se seleccionaron 12 trabajos para su análisis (fig. 1).
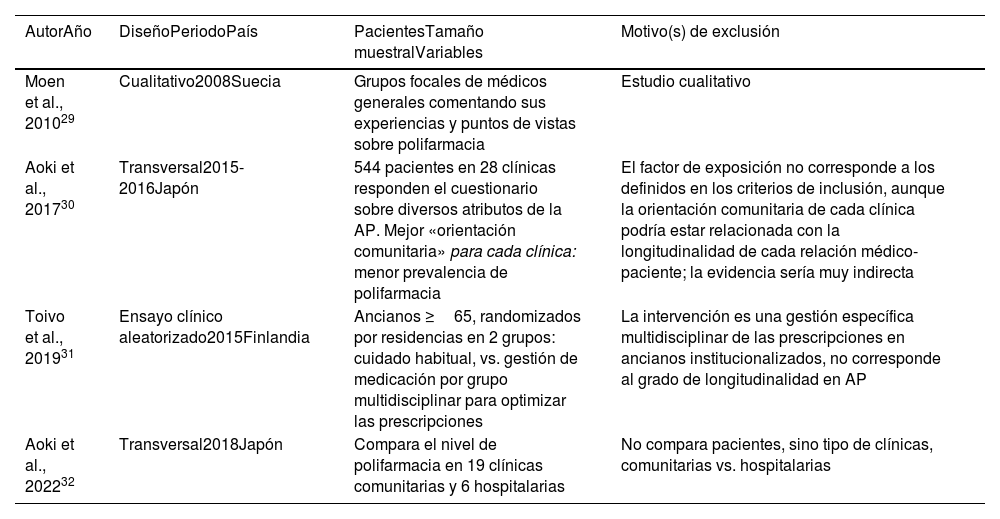
De los 16 trabajos que fueron revisados para valorar su elegibilidad, 4 fueron descartados por no satisfacer los criterios de selección y sus características y motivos de exclusión se relacionan en la tabla 2.
Publicaciones evaluadas y finalmente excluidas de nuestra revisión
| AutorAño | DiseñoPeriodoPaís | PacientesTamaño muestralVariables | Motivo(s) de exclusión |
|---|---|---|---|
| Moen et al., 201029 | Cualitativo2008Suecia | Grupos focales de médicos generales comentando sus experiencias y puntos de vistas sobre polifarmacia | Estudio cualitativo |
| Aoki et al., 201730 | Transversal2015-2016Japón | 544 pacientes en 28 clínicas responden el cuestionario sobre diversos atributos de la AP. Mejor «orientación comunitaria» para cada clínica: menor prevalencia de polifarmacia | El factor de exposición no corresponde a los definidos en los criterios de inclusión, aunque la orientación comunitaria de cada clínica podría estar relacionada con la longitudinalidad de cada relación médico-paciente; la evidencia sería muy indirecta |
| Toivo et al., 201931 | Ensayo clínico aleatorizado2015Finlandia | Ancianos ≥65, randomizados por residencias en 2 grupos: cuidado habitual, vs. gestión de medicación por grupo multidisciplinar para optimizar las prescripciones | La intervención es una gestión específica multidisciplinar de las prescripciones en ancianos institucionalizados, no corresponde al grado de longitudinalidad en AP |
| Aoki et al., 202232 | Transversal2018Japón | Compara el nivel de polifarmacia en 19 clínicas comunitarias y 6 hospitalarias | No compara pacientes, sino tipo de clínicas, comunitarias vs. hospitalarias |
AP: atención primaria.
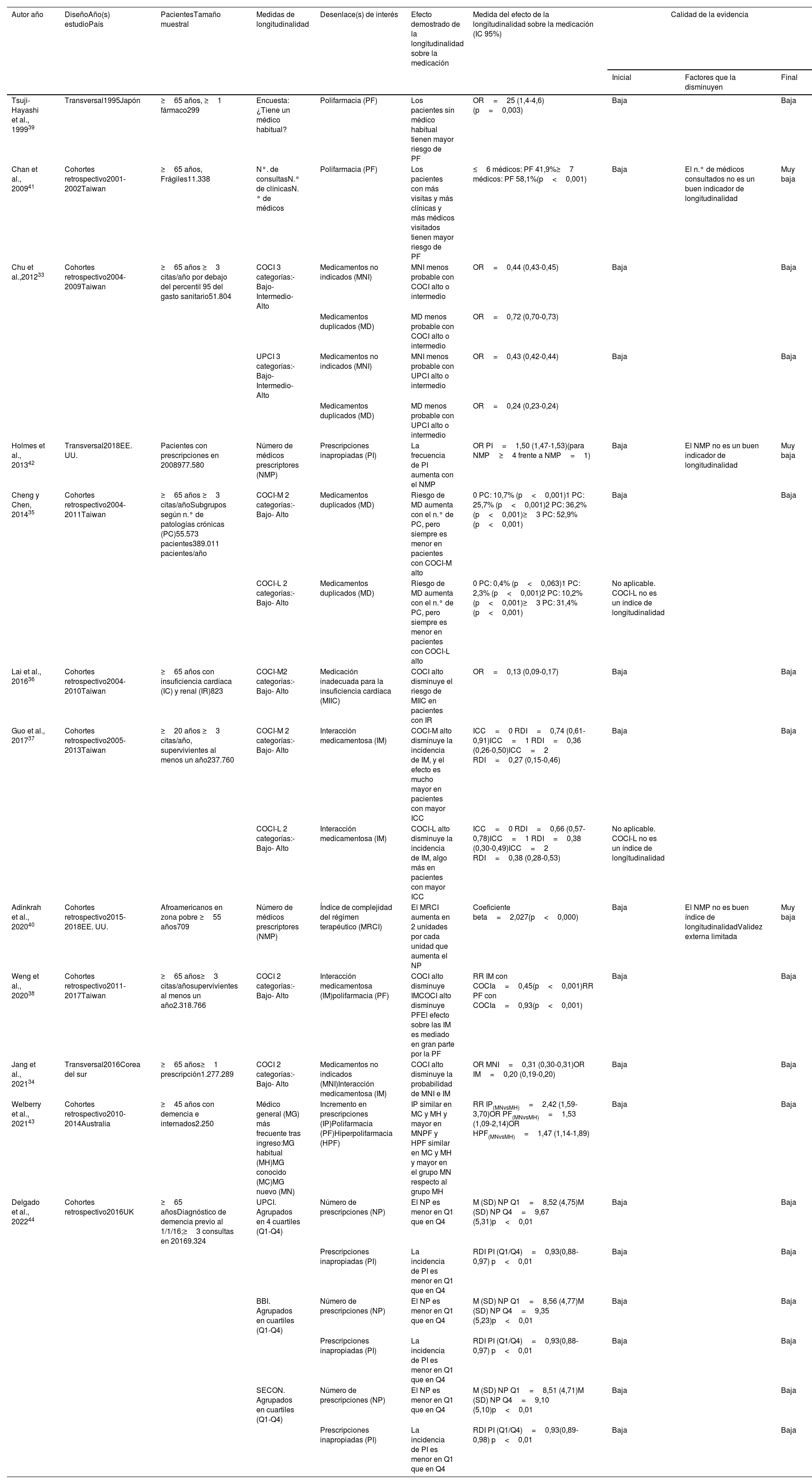
Los 12 trabajos finalmente seleccionados eran estudios observacionales analíticos, y se listan en la tabla 3 con sus características y hallazgos fundamentales. Nueve eran estudios de cohortes retrospectivos y 3 estudios transversales. La mayoría se centraba en poblaciones de adultos mayores y todos analizan la relación de la longitudinalidad en AP, medida con diversos índices, con la prevalencia de polifarmacia u otros problemas terapéuticos asociados, como los medicamentos duplicados, las prescripciones inadecuadas, las interacciones medicamentosas o el índice de complejidad del régimen terapéutico.
Características, hallazgos y calidad de la evidencia de los estudios incluidos
| Autor año | DiseñoAño(s) estudioPaís | PacientesTamaño muestral | Medidas de longitudinalidad | Desenlace(s) de interés | Efecto demostrado de la longitudinalidad sobre la medicación | Medida del efecto de la longitudinalidad sobre la medicación (IC 95%) | Calidad de la evidencia | ||
|---|---|---|---|---|---|---|---|---|---|
| Inicial | Factores que la disminuyen | Final | |||||||
| Tsuji-Hayashi et al., 199939 | Transversal1995Japón | ≥65 años, ≥1 fármaco299 | Encuesta: ¿Tiene un médico habitual? | Polifarmacia (PF) | Los pacientes sin médico habitual tienen mayor riesgo de PF | OR=25 (1,4-4,6) (p=0,003) | Baja | Baja | |
| Chan et al., 200941 | Cohortes retrospectivo2001-2002Taiwan | ≥65 años, Frágiles11.338 | N°. de consultasN.° de clínicasN.° de médicos | Polifarmacia (PF) | Los pacientes con más visitas y más clínicas y más médicos visitados tienen mayor riesgo de PF | ≤6 médicos: PF 41,9%≥7 médicos: PF 58,1%(p<0,001) | Baja | El n.° de médicos consultados no es un buen indicador de longitudinalidad | Muy baja |
| Chu et al.,201233 | Cohortes retrospectivo2004-2009Taiwan | ≥65 años ≥3 citas/año por debajo del percentil 95 del gasto sanitario51.804 | COCI 3 categorías:- Bajo- Intermedio- Alto | Medicamentos no indicados (MNI) | MNI menos probable con COCI alto o intermedio | OR=0,44 (0,43-0,45) | Baja | Baja | |
| Medicamentos duplicados (MD) | MD menos probable con COCI alto o intermedio | OR=0,72 (0,70-0,73) | |||||||
| UPCI 3 categorías:- Bajo- Intermedio- Alto | Medicamentos no indicados (MNI) | MNI menos probable con UPCI alto o intermedio | OR=0,43 (0,42-0,44) | Baja | Baja | ||||
| Medicamentos duplicados (MD) | MD menos probable con UPCI alto o intermedio | OR=0,24 (0,23-0,24) | |||||||
| Holmes et al., 201342 | Transversal2018EE. UU. | Pacientes con prescripciones en 2008977.580 | Número de médicos prescriptores (NMP) | Prescripciones inapropiadas (PI) | La frecuencia de PI aumenta con el NMP | OR PI=1,50 (1,47-1,53)(para NMP≥4 frente a NMP=1) | Baja | El NMP no es un buen indicador de longitudinalidad | Muy baja |
| Cheng y Chen, 201435 | Cohortes retrospectivo2004-2011Taiwan | ≥65 años ≥3 citas/añoSubgrupos según n.° de patologías crónicas (PC)55.573 pacientes389.011 pacientes/año | COCI-M 2 categorías:- Bajo- Alto | Medicamentos duplicados (MD) | Riesgo de MD aumenta con el n.° de PC, pero siempre es menor en pacientes con COCI-M alto | 0 PC: 10,7% (p<0,001)1 PC: 25,7% (p<0,001)2 PC: 36,2% (p<0,001)≥3 PC: 52,9% (p<0,001) | Baja | Baja | |
| COCI-L 2 categorías:- Bajo- Alto | Medicamentos duplicados (MD) | Riesgo de MD aumenta con el n.° de PC, pero siempre es menor en pacientes con COCI-L alto | 0 PC: 0,4% (p<0,063)1 PC: 2,3% (p<0,001)2 PC: 10,2% (p<0,001)≥3 PC: 31,4% (p<0,001) | No aplicable. COCI-L no es un índice de longitudinalidad | |||||
| Lai et al., 201636 | Cohortes retrospectivo2004-2010Taiwan | ≥65 años con insuficiencia cardíaca (IC) y renal (IR)823 | COCI-M2 categorías:- Bajo- Alto | Medicación inadecuada para la insuficiencia cardíaca (MIIC) | COCI alto disminuye el riesgo de MIIC en pacientes con IR | OR=0,13 (0,09-0,17) | Baja | Baja | |
| Guo et al., 201737 | Cohortes retrospectivo2005-2013Taiwan | ≥20 años ≥3 citas/año, supervivientes al menos un año237.760 | COCI-M 2 categorías:- Bajo- Alto | Interacción medicamentosa (IM) | COCI-M alto disminuye la incidencia de IM, y el efecto es mucho mayor en pacientes con mayor ICC | ICC=0 RDI=0,74 (0,61-0,91)ICC=1 RDI=0,36 (0,26-0,50)ICC=2 RDI=0,27 (0,15-0,46) | Baja | Baja | |
| COCI-L 2 categorías:- Bajo- Alto | Interacción medicamentosa (IM) | COCI-L alto disminuye la incidencia de IM, algo más en pacientes con mayor ICC | ICC=0 RDI=0,66 (0,57-0,78)ICC=1 RDI=0,38 (0,30-0,49)ICC=2 RDI=0,38 (0,28-0,53) | No aplicable. COCI-L no es un índice de longitudinalidad | |||||
| Adinkrah et al., 202040 | Cohortes retrospectivo2015-2018EE. UU. | Afroamericanos en zona pobre ≥55 años709 | Número de médicos prescriptores (NMP) | Índice de complejidad del régimen terapéutico (MRCI) | El MRCI aumenta en 2 unidades por cada unidad que aumenta el NP | Coeficiente beta=2,027(p<0,000) | Baja | El NMP no es buen índice de longitudinalidadValidez externa limitada | Muy baja |
| Weng et al., 202038 | Cohortes retrospectivo2011-2017Taiwan | ≥65 años≥3 citas/añosupervivientes al menos un año2.318.766 | COCI 2 categorías:- Bajo- Alto | Interacción medicamentosa (IM)polifarmacia (PF) | COCI alto disminuye IMCOCI alto disminuye PFEl efecto sobre las IM es mediado en gran parte por la PF | RR IM con COCIa=0,45(p<0,001)RR PF con COCIa=0,93(p<0,001) | Baja | Baja | |
| Jang et al., 202134 | Transversal2016Corea del sur | ≥65 años≥1 prescripción1.277.289 | COCI 2 categorías:- Bajo- Alto | Medicamentos no indicados (MNI)Interacción medicamentosa (IM) | COCI alto disminuye la probabilidad de MNI e IM | OR MNI=0,31 (0,30-0,31)OR IM=0,20 (0,19-0,20) | Baja | Baja | |
| Welberry et al., 202143 | Cohortes retrospectivo2010-2014Australia | ≥45 años con demencia e internados2.250 | Médico general (MG) más frecuente tras ingreso:MG habitual (MH)MG conocido (MC)MG nuevo (MN) | Incremento en prescripciones (IP)Polifarmacia (PF)Hiperpolifarmacia (HPF) | IP similar en MC y MH y mayor en MNPF y HPF similar en MC y MH y mayor en el grupo MN respecto al grupo MH | RR IP(MNvsMH)=2,42 (1,59-3,70)OR PF(MNvsMH)=1,53 (1,09-2,14)OR HPF(MNvsMH)=1,47 (1,14-1,89) | Baja | Baja | |
| Delgado et al., 202244 | Cohortes retrospectivo2016UK | ≥65 añosDiagnóstico de demencia previo al 1/1/16;≥3 consultas en 20169.324 | UPCI. Agrupados en 4 cuartiles (Q1-Q4) | Número de prescripciones (NP) | El NP es menor en Q1 que en Q4 | M (SD) NP Q1=8,52 (4,75)M (SD) NP Q4=9,67 (5,31)p<0,01 | Baja | Baja | |
| Prescripciones inapropiadas (PI) | La incidencia de PI es menor en Q1 que en Q4 | RDI PI (Q1/Q4)=0,93(0,88-0,97) p<0,01 | Baja | Baja | |||||
| BBI. Agrupados en cuartiles (Q1-Q4) | Número de prescripciones (NP) | El NP es menor en Q1 que en Q4 | M (SD) NP Q1=8,56 (4,77)M (SD) NP Q4=9,35 (5,23)p<0,01 | Baja | Baja | ||||
| Prescripciones inapropiadas (PI) | La incidencia de PI es menor en Q1 que en Q4 | RDI PI (Q1/Q4)=0,93(0,88-0,97) p<0,01 | Baja | Baja | |||||
| SECON. Agrupados en cuartiles (Q1-Q4) | Número de prescripciones (NP) | El NP es menor en Q1 que en Q4 | M (SD) NP Q1=8,51 (4,71)M (SD) NP Q4=9,10 (5,10)p<0,01 | Baja | Baja | ||||
| Prescripciones inapropiadas (PI) | La incidencia de PI es menor en Q1 que en Q4 | RDI PI (Q1/Q4)=0,93(0,89-0,98) p<0,01 | Baja | Baja | |||||
BBI: (Bice-Boxerman Continuity of Care Index) índice de continuidad de cuidados de Bice-Boxerman; COCI: (COntinuity of Care Index) índice de continuidad de cuidados; COCI-L: COCI a nivel de (lugar de) consulta; COCI-M: COCI a nivel del médico; ICC: índice de comorbilidad de Charlson; IM: interacción medicamentosa (cuando coinciden al menos 24h 2 fármacos con potencial interacción negativa clínicamente significativa); M (SD): media (desviación standard); NMP: número de médicos prescriptores; PI: prescripción inapropiada. Prescripción de cualquier combinación de fármacos potencialmente peligrosa según los criterios STOP/START (versión 2)45,46; RDI: (Incidence rate ratio) razón de densidades de incidencia; SECON: (Secuential Continuity of Care Index) índice secuencial de continuidad de cuidados; UPCI: (Usual Provider of Care Index) índice de provedor de cuidados habitual.
En casi todos los trabajos, la longitudinalidad (denominada comúnmente en inglés continuity of care) es valorada desde índices cuantitativos que se pueden obtener de las bases de datos asistenciales y de facturación. El índice de continuidad más frecuentemente utilizado es el Continuity Of Care Index (COCI) aplicado en 6 estudios33–38. Solo un trabajo39 utilizó un cuestionario en el que se preguntaba a los pacientes si contaban con un médico habitual. Ningún trabajo investiga el grado y calidad de la longitudinalidad como forma específica de relación médico/paciente responsable y continuada, que es realmente el factor de exposición que tendríamos evaluar para responder a nuestra pregunta PICO.
Los desenlaces analizados son muy diversos: el número de fármacos o el incremento de las prescripciones, la presencia de polifarmacia o polifarmacia excesiva, en número o prevalencia de medicamentos no indicados o prescripciones inadecuadas, las duplicidades y las interacciones medicamentosas e incluso el índice de complejidad del régimen terapéutico (tabla 3). Muchos trabajos estudian simultáneamente más de una variable dependiente, y todos subrayan la dependencia existente entre ellas y su similar relación con la longitudinalidad. Gracias a su espectacular tamaño muestral y a una precisa metodología, Weng et al. consiguen incluso demostrar que el efecto del COCI sobre las interacciones medicamentosas es mediado en gran parte por la polifarmacia38.
La relación entre la longitudinalidad en AP y las diversas variables dependientes, controlando razonablemente por diversas variables confundentes como pueden ser la edad y el índice de comorbilidad, resulta significativa en todos los estudios, y, aunque la magnitud de esta relación es muy variable, en la mayoría de los trabajos33–40 la asociación es fuerte (RR>2 o<0,5).
No es posible realizar ningún metaanálisis por la gran diversidad de enfoques y la heterogeneidad de las medidas utilizadas tanto para el factor de exposición como los desenlaces, e incluso resulta difícil resumir los hallazgos de estos estudios si no es en una tabla de resultados.
DiscusiónEl grado de longitudinalidad en AP, determinado fundamentalmente mediante índices cuantitativos, está inversamente relacionado con la prevalencia de polifarmacia y diversos problemas relacionados con la medicación por exceso: medicamentos no indicados, medicamentos duplicados, interacciones medicamentosas y aumento de complejidad del régimen terapéutico.
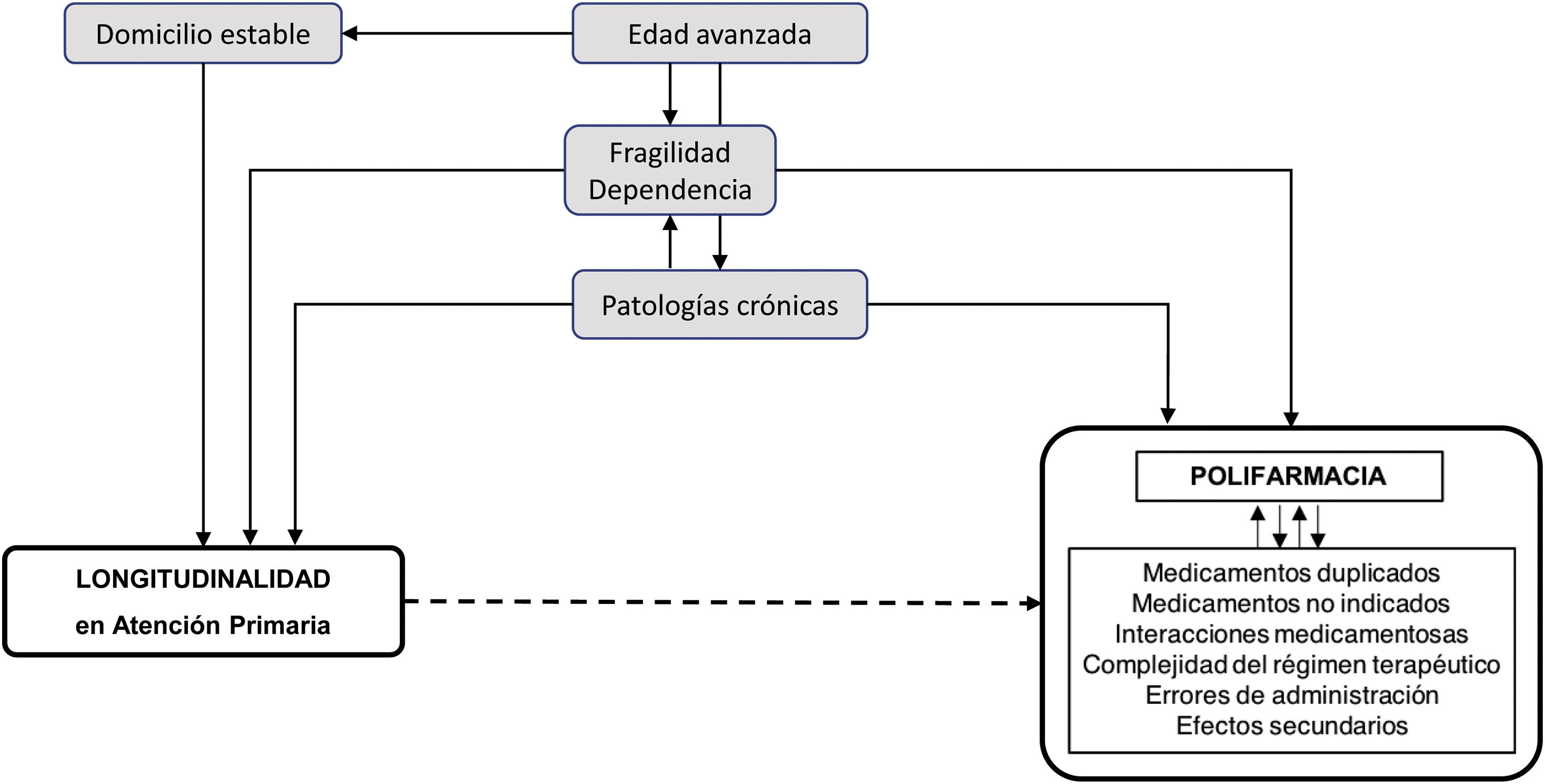
DebilidadesLas evidencias disponibles proceden de estudios observacionales y, por lo tanto, son a priori de baja calidad. Los sesgos de confusión son probables, pues numerosas variables pueden vincularse directa o indirectamente tanto con la longitudinalidad como con la polifarmacia (edad, autonomía, movilidad y comorbilidades de los pacientes, sobrecarga asistencial, precariedad laboral, rotación, formación y motivación de los profesionales) y constituir múltiples factores de confusión que podrían distorsionar la relación evaluada ya sea exagerándola (confusión positiva) o debilitándola (confusión negativa). Varios trabajos controlan por probables variables confusoras, como la comorbilidad y la edad de los pacientes, pero esto puede ser insuficiente. Para minimizar la introducción de sesgos durante el diseño del estudio y el análisis de resultados en un tema tan complejo sería necesario realizar un análisis exhaustivo y el uso de gráficos acíclicos dirigidos o Directed Acyclic Graphs (DAGs) que facilitaran la comprensión causal del fenómeno y el tipo de vinculación entre las variables involucradas47.
La mayoría de los estudios encontrados, y todos los más relevantes, se realizaron en países con entornos sociosanitarios muy diferentes al nuestro. Esto podría poner en duda su validez externa, pero también es cierto que las observaciones en diversos países son similares y que no existen motivos para pensar que los mecanismos que pudieran relacionar el grado de longitudinalidad con la incidencia de polifarmacia sean muy diferentes.
Por otra parte, las evidencias halladas son bastante indirectas, pues la mayoría de los estudios utilizan índices cuantitativos, que probablemente son un reflejo imperfecto del grado de longitudinalidad y pueden estar más sujetos a relaciones confundentes que la valoración directa de la relación médico-paciente mediante encuestas específicas.
Finalmente, no podemos descartar un sesgo de publicación, pero su detección mediante un gráfico de embudo no es factible, y dada heterogeneidad de poblaciones, indicadores de exposición y desenlaces, tampoco es posible realizar un metaanálisis.
FortalezasAl margen de estas limitaciones, la evidencia recogida es consistente: todos los estudios muestran una relación estadísticamente significativa y muchos indican una asociación fuerte (RR<0,5 o RR>2,0) entre los indicadores de longitudinalidad y la polifarmacia o problemas asociados.
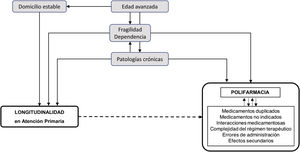
La intensidad de la esta relación por sí sola, en ausencia de criterios en contra, justificaría un aumento de la calidad de la evidencia de baja a moderada, pero, además, como se aprecia en el DAG causal de la figura 2, algunos factores de confusión reconocidos como la edad avanzada, la multimorbilidad, la fragilidad y la dependencia pueden relacionarse positivamente tanto con la longitudinalidad en AP como con la polifarmacia. Si, como es el caso en los estudios analizados, estos factores no se controlan específicamente, es previsible que existan sesgos de confusión negativa que tiendan a debilitar el efecto a pesar de ello observado, y que la relación sea incluso mayor de la que los datos sugieren, lo que también puede justificar el aumento de la calidad de la evidencia en un grado28.
Así pues, a pesar de las limitaciones anteriormente señaladas, puede afirmarse que existen evidencias de calidad moderada de que la longitudinalidad en AP ejerce un efecto protector (autentica prevención cuaternaria) de la polifarmacia y sus problemas asociados. Y puesto que los índices cuantitativos no son más que una medición muy indirecta, una variable subrogada y probablemente atenuada, de la verdadera longitudinalidad, es posible que la magnitud de este efecto protector sea sustancialmente mayor.
Implicaciones prácticasLa polifarmacia y los riesgos asociados constituyen un problema de salud pública importante y de magnitud creciente y su control mediante estrategias de prescripción prudente y deprescripción no es tarea fácil. Se precisan profesionales médicos bien formados, experimentados y comprometidos con el paciente para resistir y revertir esta poderosa tendencia hacia la medicalización excesiva y la sobreutilización en general de los recursos sanitarios. De los atributos que contribuyen a una AP de calidad, accesibilidad, longitudinalidad, integralidad y coordinación, la longitudinalidad tiene un papel fundamental48 y, en las últimas décadas, se ha visto seriamente socavada por la precariedad y la deriva mercantilista de los sistemas sanitarios6,49,50. Diversos factores demográficos, culturales, científicos y tecnológicos e intereses corporativos y empresariales (las industrias farmacológicas entre ellos) aumentan la complejidad y favorecen la super-especialización y la fragmentación de la atención sanitaria. Frente a ello, determinadas prácticas gestoras y políticas que hacen de la AP el «eje» del sistema sanitario solo en teoría, imponen agendas de rebosamiento con menos tiempo por paciente y menos continuidad relacional, agravando el problema. Ante esta precariedad no reconocida, la práctica de mantener la accesibilidad sacrificando integralidad y longitudinalidad acarrea perjuicios reales, como el aumento de la polifarmacia y sus problemas asociados, que agravan el problema. Progresivamente, las pérdidas de calidad y de eficiencia socavan el prestigio y aumentan la precariedad, acaban limitando la accesibilidad y, finalmente, ponen en peligro la propia supervivencia de la AP51.
El análisis de los estudios seleccionados permite deducir también que sería posible y conveniente evaluar de forma más precisa la longitudinalidad en AP y su impacto sobre la polifarmacia y problemas asociados. No sería factible realizar un ensayo clínico experimental para el estudio de una intervención que es toda una estrategia de organización asistencial. Tampoco un estudio cuasi-experimental comparando modelos organizativos alternativos en distintas áreas sanitarias, por su magnitud y duración además de por consideraciones éticas, organizativas y metodológicas, sería practicable. Desechado el ensayo clínico, el mejor diseño para valorar de forma integral el grado de longitudinalidad en AP, su evolución en el tiempo y su impacto en las prescripciones, usos y riesgos medicamentosos son los estudios de cohorte prospectivos con un diseño y análisis multivariante construido a priori sobre DAGs exhaustivos. Para la medición de la longitudinalidad, en lugar de utilizar índices cuantitativos, serían preferibles y de mayor utilidad los cuestionarios dirigidos a evaluar la relación de responsabilidad longitudinal y la relación de confianza médico-paciente.
ConclusionesLos datos disponibles, basados fundamentalmente en estudios observacionales, demuestran una asociación fuerte y consistente entre diversos indicadores cuantitativos de longitudinalidad en AP y una menor incidencia de polifarmacia y problemas asociados. La calidad de la evidencia podría mejorar mediante estudios prospectivos que evaluaran directamente la longitudinalidad y su repercusión en los problemas por exceso de medicación, no obstante, las evidencias actuales permiten sugerir que la protección y la promoción de la longitudinalidad en AP es un elemento clave para el control de la polifarmacia y los problemas asociados con ella.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
AutoríasTodos los autores han colaborado sustancialmente en las diversas etapas de la elaboración de este artículo.
Declaración de interesesLos autores declaran no tener ningún conflicto de intereses.