Existen pocos datos acerca del uso de péptidos natriuréticos (PN) en el ámbito de la Atención Primaria (AP). Se pretende evaluar si a través de una vía coordinada de AP-atención hospitalaria puede ser mejorable el empleo de PN en pacientes con sospecha de insuficiencia cardiaca (IC).
Material y métodosEstudio analítico, experimental, prospectivo, no aleatorizado. A un grupo de intervención compuesto de 22 médicos de AP de dos centros de salud (CS), se les proporcionó una formación presencial y se les adjuntó un protocolo diagnóstico consensuado con un punto de corte de péptido natriurético cerebral N-terminal tipo B (NT-proBNP) > 300 pg/mL como patológico. El grupo control se compuso del resto de los médicos de AP del área sanitaria. Se pretendió comparar el uso y los resultados de PN en ambos grupos. Se realizaron análisis de propensión para que las poblaciones de pacientes con el PN solicitado fueran comparables.
ResultadosDe junio de 2021 a marzo de 2022 se solicitaron PN en 103 y 105 pacientes de los grupos de intervención/control. Ambas poblaciones eran similares, con riesgo de IC. Presentaban sintomatología el 100% de intervención vs. 41% de asintomáticos en el grupo de control (p <0,001). Se realizó un electrocardiograma (ECG) en 100% vs. 33,3%, p <0,001. Indicación óptima de PN en 76,7% vs. 29,5%, p <0,001. En el grupo de intervención se remitieron más pacientes con NT-proBNP> 300 pg/mL a consultas de cardiología (76,6% vs. 27,2%, p <0,001).
ConclusiónLa indicación óptima de PN y su interpretación como herramienta diagnóstica de IC en el ámbito de la AP parece no ser adecuada, pero se puede mejorar con un proyecto de intervención coordinado y multidisciplinar.
There are few data about the optimal use of natriuretic peptides (NP) in the Primary Care (PC) setting. The aim to assess how, through a common coordinated PC-hospital care pathway, the use of NPs in patients with suspected heart failure (HF) is improved.
Material and methodsAnalytical, experimental, prospective, non-randomized study. An intervention group composed of 22 PC physicians from 2 health centers is provided with face-to-face training and a consensual protocol is attached with a cut-off point of NT-proBNP> 300 pg/mL as pathological. The control group is made up of the rest of PC physicians in the healthcare area. The aim is to compare the use and results of PN in both groups. Propensity analysis is performed so thar the patient populations with requested PN are comparable.
ResultsFrom June 2021 to March 2022, NP was requested in 103 and 105 patients in the intervention/control groups. Both populations were similar, with equal HF risk. Symptomatology was present in 100% of intervention vs 41% of asymptomatic patients in the control group (p <0.001). ECG was performed in 100% vs 33.3%, p <0.001. Optimal NP indication in 76.7% vs 29.5%, p <0.001. In the intervention group more patients with NT-proBNP> 300 pg/mL are referred to cardiology consultations (76.6% vs 27.2%, p 0.001).
ConclusionThe optimal indication for NP and its interpretation as a diagnostic tool for HF, in the PC setting seems not to be appropriate, but improvable with a coordinated and multidisciplinary intervention approach.
El criterio diagnóstico universal de insuficiencia cardiaca (IC) requiere de síntomas y/o signos asociados a alteraciones estructurales cardiacas junto con evidencia de congestión1,2. En este sentido, los péptidos natriuréticos (PN) son esenciales en el proceso diagnóstico de la IC, tanto para la exclusión como en la confirmación de la misma3,4. Grandes registros como el The CARdiac MArker Guideline Uptake in Europe (CARMAGUE), promovido por la European Federation of Clinical Chemistry and Laboratory Medicine, nos demuestran un uso cada vez mayor de PN5. Sin embargo, en Reino Unido en el ámbito de la Atención Primaria (AP) aunque también existe un incremento en el uso de PN, el porcentaje de su indicación previo al diagnóstico de IC y la ratio de detección de IC no han cambiado6. En este sentido podría especularse que la rentabilidad de PN no es la esperable y ello puede deberse a que el proceso diagnóstico de IC no es sencillo y debería integrar, además de los valores de PN, la probabilidad de padecer IC, el grado de especificidad de los signos o síntomas hallados y la realización de un electrocardiograma (ECG)1.
En España, un reciente documento de la Sociedad Española de Médicos de Atención Primaria (SEMERGEN)7 promueve el uso de PN en AP, pero reconoce que no existen datos sobre la utilización de PN en este ámbito ni evidencias de si su uso es eficiente. Nuestra hipótesis es que una adecuada interconexión de AP y Cardiología Hospitalaria, asociada a una formación específica en el proceso diagnóstico de la IC, puede conseguir una mayor rentabilidad en el uso de PN por parte de AP.
Material y métodosDiseño del estudioEstudio de diseño analítico, experimental, prospectivo, no aleatorizado y de intervención donde se comparan las peticiones de PN de un grupo intervención en el periodo de junio de 2021 a marzo 2022 y se contrastan con las realizadas por un grupo de control. Los datos relativos a los pacientes se obtienen de la historia electrónica del sistema de salud asturiano. Todos los pacientes tienen un seguimiento medio de 13,2 + 2,8 meses desde la solicitud de PN donde se evalúa el posible desarrollo posterior de IC, independientemente de si se les realiza una valoración cardiológica.
Área de actuación y definición de grupo intervenciónEl Hospital Universitario Central de Asturias es el hospital de cabecera del área sanitaria IV del Principado de Asturias, atiende a 328.483 personas y se compone de 20 zonas básicas de salud. Se seleccionan dos centros de salud (CS) con interés para participar en el proyecto como grupo de intervención. En ellos trabajan 22 médicos especialistas en medicina familiar y comunitaria y atienden a 33.799 personas. Todos aceptaron participar en el estudio.
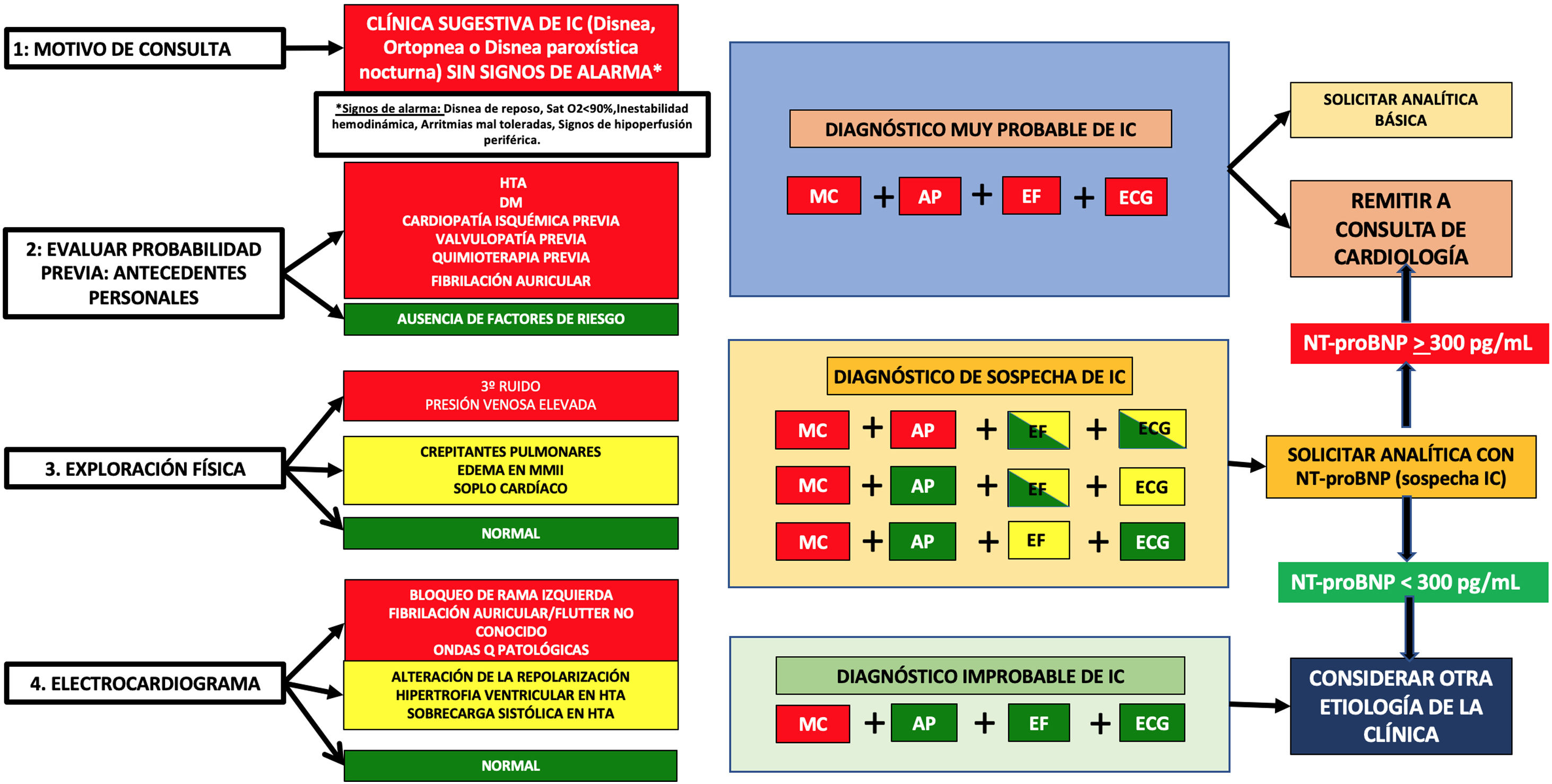
Protocolo de formación y actuación en el grupo de intervenciónUn grupo multidisciplinar, compuesto por especialistas en cardiología, medicina familiar y comunitaria, bioquímica clínica y medicina de urgencias hospitalarias, desarrollan un proceso formativo que refuerza el manejo actual del paciente con sospecha de IC1. El programa consistió en dos jornadas presenciales en el propio CS, con elementos teóricos, presentación del algoritmo diagnóstico y discusión de casos clínicos. Desde un punto de vista didáctico, se estratifica el proceso diagnóstico en cuatro pasos: 1) ¿hay síntomas sugestivos de IC?; 2) ¿tiene el paciente riesgo de IC?; 3) exploración física, distinguiendo si son o no, signos específicos; y 4) realización de un ECG, diferenciando la normalidad de distintos grados de los hallazgos patológicos. Este protocolo se resume en la figura 1.
Algoritmo diagnóstico propuesto y consensuado para el diagnóstico de insuficiencia cardiaca en la consulta de Atención Primaria
AP: antecedentes personales; ECG: electrocardiograma; EF: exploración física; DM: diabetes mellitus; HTA: hipertensión arterial; IC: insuficiencia cardiaca; MC: motivo de consulta; MMII: miembros inferiores.
Se acuerda con los dos CS el protocolo de actuación, el cual consiste en que, si todos los apartados son en color rojo, el paciente tiene una muy alta probabilidad de IC y debe enviarse directamente a Cardiología, si todos son verdes es a la inversa, puede excluirse con casi toda seguridad la probabilidad de IC, sin más pruebas complementarias (fig. 1). Los casos intermedios constituyen la población a la que debería solicitarse PN, en nuestro caso, péptido natriurético cerebral N-terminal tipo B (NT-proBNP) y según su valor remitir a Cardiología mediante un canal específico de alta resolución (en nuestro caso, el protocolo define un corte de 300 pg/mL como valor patológico). El resultado del valor de NT-proBNP estaba disponible para los médicos de AP en las siguientes 24 horas.
Selección del grupo de control y determinación de poblaciones de pacientes a estudioEl grupo de control lo componen los 180 facultativos que trabajan en el resto del CS del área sanitaria IV del Principado de Asturias. Este grupo desconoce el proyecto de intervención y actúa según su práctica clínica habitual. El grupo de intervención solicitó PN a 103 pacientes y, durante el mismo periodo (junio de 2021 a marzo de 2022) el grupo de control solicitó una analítica con valores de NT-proBNP a 917 sujetos. Mediante un análisis de propensión se seleccionó una muestra de 105 pacientes comparable con aquellos del grupo de intervención.
Definición de objetivosSe pretende comparar el uso de PN por parte de AP en un grupo de intervención vs. un grupo de control.
Objetivo primario. Indicación óptima de PN, deben ser situaciones de probabilidad intermedia de IC denovo según el protocolo y que viene definido por la presencia de todas estas variables: 1) presencia de síntomas; 2) al menos un factor de riesgo de padecer IC; y 3) ECG con algún nivel de patología.
Objetivos secundarios. Interpretación de los valores de NT-proBNP en AP y desarrollo de IC en el seguimiento.
Análisis estadísticoLa comparación entre los grupos se llevó a cabo mediante la prueba X2 de Pearson o prueba exacta de Fisher en el caso de las variables categóricas y la prueba de Mann-Whitney en el caso de variables numéricas. La selección de los pacientes del grupo de control se hace mediante un análisis de propensión. Se considera significación estadística si <0,05. El análisis estadístico se realizó con el software R, versión 4.2.2, 2022.
Aspectos éticosEl estudio fue aprobado por el Comité de Ética local (CEImPA 2022.411) y se ajusta a las guías éticas de la Declaración de Helsinki. Nuestro comité de ética local eximió de consentimiento informado en este proyecto.
ResultadosComparativa de los médicos pertenecientes a grupos de intervención y controlEl área sanitaria lo componen 202 médicos de AP, al grupo de intervención pertenecen 22 y los restantes 180 son el grupo de control.
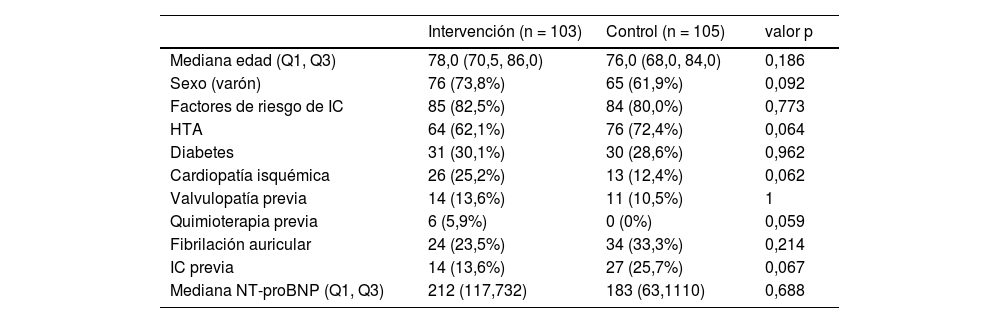
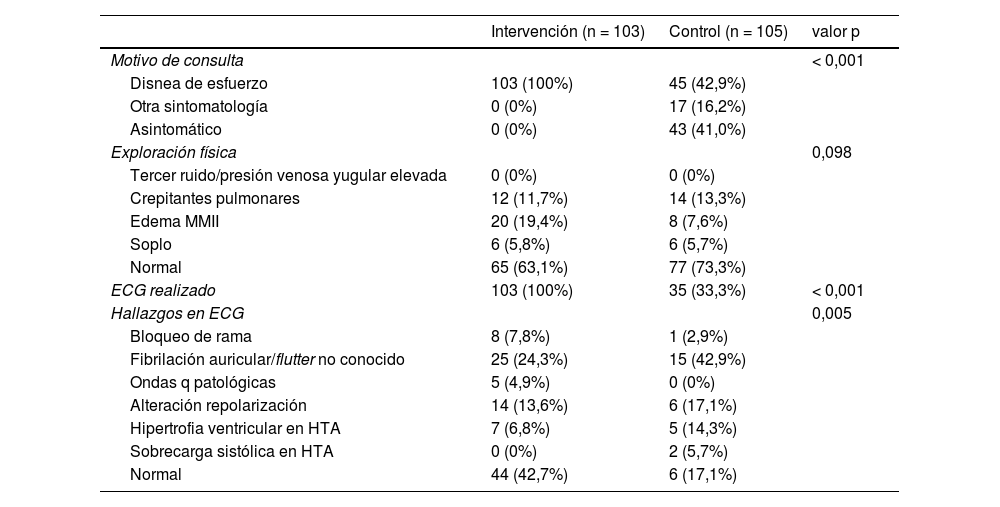
Comparativa de poblaciones de pacientes en grupos de intervención y controlEl perfil de ambas poblaciones es similar, sin diferencias significativas, y ambas con riesgo alto de desarrollo de IC (tabla 1). La edad media es superior a 75 años y más del 80% presentan al menos algún factor de riesgo para el desarrollo de IC. En cuanto al motivo de solicitar el PN, existen claras diferencias. En el grupo de control hasta el 41% se encuentra asintomático y además en este grupo se realiza ECG en el 33,3% vs. 100% del grupo intervención (p <0,001) (tabla 2).
Características de los pacientes con solicitud de péptidos natriuréticos en los grupos de intervención y de control
| Intervención (n = 103) | Control (n = 105) | valor p | |
|---|---|---|---|
| Mediana edad (Q1, Q3) | 78,0 (70,5, 86,0) | 76,0 (68,0, 84,0) | 0,186 |
| Sexo (varón) | 76 (73,8%) | 65 (61,9%) | 0,092 |
| Factores de riesgo de IC | 85 (82,5%) | 84 (80,0%) | 0,773 |
| HTA | 64 (62,1%) | 76 (72,4%) | 0,064 |
| Diabetes | 31 (30,1%) | 30 (28,6%) | 0,962 |
| Cardiopatía isquémica | 26 (25,2%) | 13 (12,4%) | 0,062 |
| Valvulopatía previa | 14 (13,6%) | 11 (10,5%) | 1 |
| Quimioterapia previa | 6 (5,9%) | 0 (0%) | 0,059 |
| Fibrilación auricular | 24 (23,5%) | 34 (33,3%) | 0,214 |
| IC previa | 14 (13,6%) | 27 (25,7%) | 0,067 |
| Mediana NT-proBNP (Q1, Q3) | 212 (117,732) | 183 (63,1110) | 0,688 |
HTA: hipertensión arterial; IC: insuficiencia cardiaca; n: número de pacientes; valor p: significación estadística; NT-proBNP: péptido natriurético cerebral N-terminal tipo B.
Hallazgos en el proceso diagnóstico de insuficiencia cardiaca en los grupos intervención y control
| Intervención (n = 103) | Control (n = 105) | valor p | |
|---|---|---|---|
| Motivo de consulta | < 0,001 | ||
| Disnea de esfuerzo | 103 (100%) | 45 (42,9%) | |
| Otra sintomatología | 0 (0%) | 17 (16,2%) | |
| Asintomático | 0 (0%) | 43 (41,0%) | |
| Exploración física | 0,098 | ||
| Tercer ruido/presión venosa yugular elevada | 0 (0%) | 0 (0%) | |
| Crepitantes pulmonares | 12 (11,7%) | 14 (13,3%) | |
| Edema MMII | 20 (19,4%) | 8 (7,6%) | |
| Soplo | 6 (5,8%) | 6 (5,7%) | |
| Normal | 65 (63,1%) | 77 (73,3%) | |
| ECG realizado | 103 (100%) | 35 (33,3%) | < 0,001 |
| Hallazgos en ECG | 0,005 | ||
| Bloqueo de rama | 8 (7,8%) | 1 (2,9%) | |
| Fibrilación auricular/flutter no conocido | 25 (24,3%) | 15 (42,9%) | |
| Ondas q patológicas | 5 (4,9%) | 0 (0%) | |
| Alteración repolarización | 14 (13,6%) | 6 (17,1%) | |
| Hipertrofia ventricular en HTA | 7 (6,8%) | 5 (14,3%) | |
| Sobrecarga sistólica en HTA | 0 (0%) | 2 (5,7%) | |
| Normal | 44 (42,7%) | 6 (17,1%) |
ECG: electrocardiograma; HTA: hipertensión arterial; MMII: miembros inferiores.
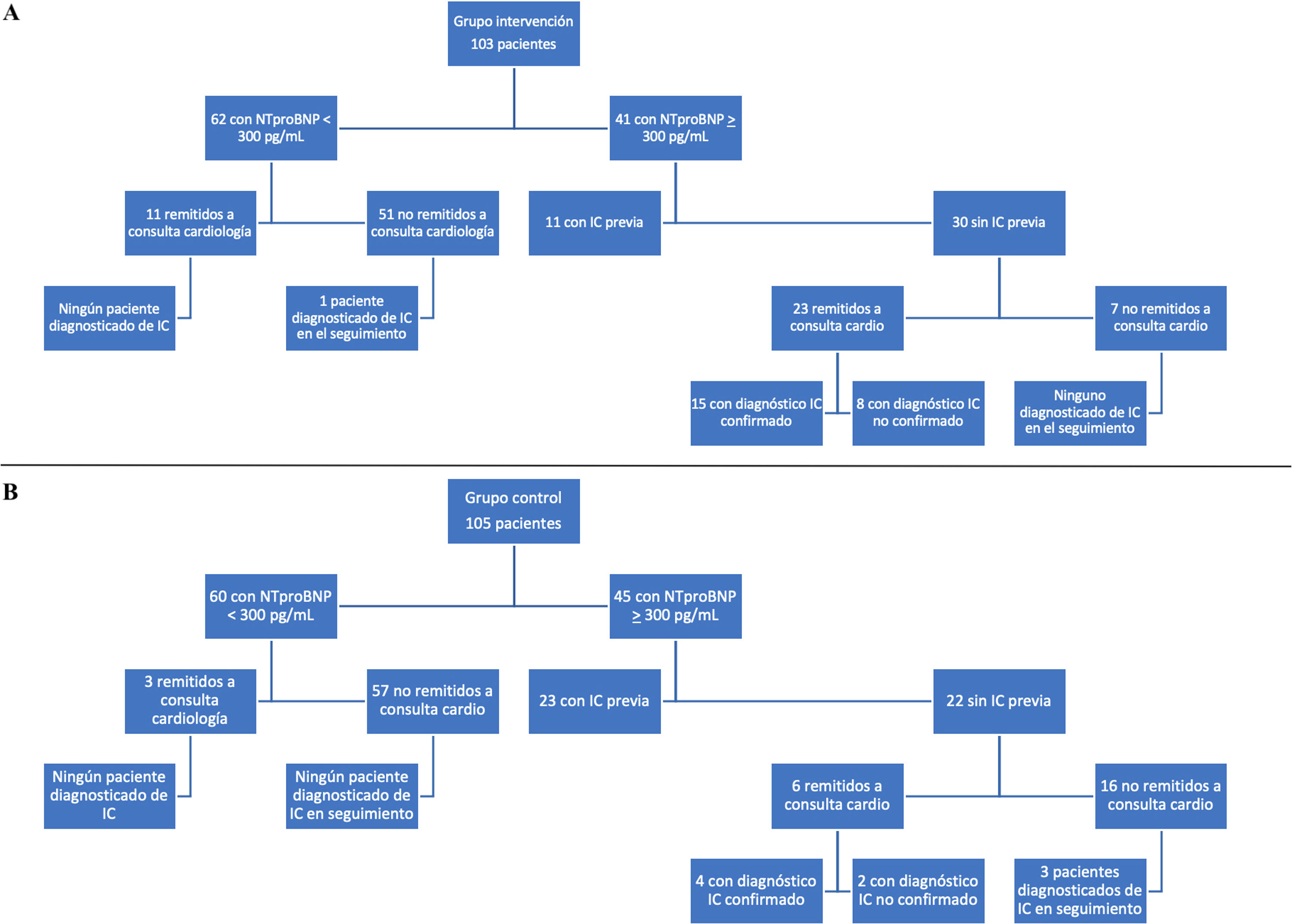
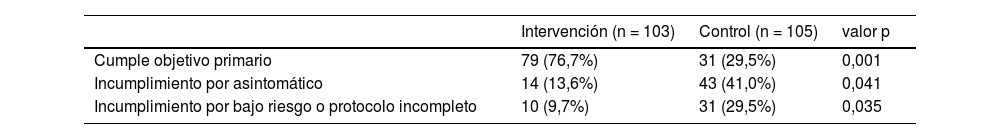
La indicación óptima de PN resultó superior en el grupo de intervención (76,7% vs. 29,5%, p <0,001) y la indicación inadecuada ocurrió más en el grupo de control tanto por paciente asintomático como por bajo riesgo o estudio previo incompleto (tabla 3). La interpretación y evolución de los resultados de NT-proBNP se observa en la figura 2. De manera resumida, una interpretación inadecuada de los resultados de PN (NT-proBNP <300 pg/mL y remitido a consultas de cardiología o valor> 300 pg/mL y no remitido para estudio cardiológico) ocurrió en 19,5% en el grupo de intervención vs. 23,2%, p <0,001 y la interpretación adecuada (NT-proBNP> 300 pg/mL, sin IC previa, enviado a estudio cardiológico) ocurrió en 76,6% vs. 27,2%, p <0,001).
Cumplimiento óptimo del proceso diagnóstico en los grupos intervención y control
| Intervención (n = 103) | Control (n = 105) | valor p | |
|---|---|---|---|
| Cumple objetivo primario | 79 (76,7%) | 31 (29,5%) | 0,001 |
| Incumplimiento por asintomático | 14 (13,6%) | 43 (41,0%) | 0,041 |
| Incumplimiento por bajo riesgo o protocolo incompleto | 10 (9,7%) | 31 (29,5%) | 0,035 |
Al analizar la rentabilidad diagnóstica de los pacientes con NT-proBNP> 300 pg/mL remitidos a consulta de cardiología, en 15 de 23 del grupo de intervención se confirmó IC vs. cuatro de seis del grupo de control. En el seguimiento de los pacientes no remitidos para el estudio cardiológico, uno del grupo de intervención y tres del grupo de control desarrollaron IC posterior.
DiscusiónEn nuestro estudio hemos pretendido implementar un uso adecuado de los PN en AP y compararlo con lo que ocurre en la vida real, con los siguientes hallazgos: 1) una indicación óptima de PN para el diagnóstico de IC en el ámbito de AP ocurre en el 29,5% de las indicaciones en la vida real, pero alcanza el 76,7% si se realiza previamente un protocolo consensuado entre atención hospitalaria y AP; 2) en la vida real, aunque el perfil de población sea de riesgo de IC, existen porcentajes altos de solicitud de PN a pacientes asintomáticos o en los cuales no hay ECG realizado. En cambio, estos aspectos se mejoran con una adecuada formación y coordinación entre niveles asistenciales y 3) existen algunas áreas de mejora en la interpretación de resultado de PN, como es la baja tasa de envío a consulta de cardiología en pacientes con NT-proBNP elevado y en menor medida, envíos aparentemente innecesarios en los que tienen valores normales de NT-proBNP.
Es absolutamente indiscutible el papel central que desempeñan los PN en el diagnóstico de la IC4, tanto en la exclusión (rule-out) como en la confirmación (rule-in), aunque esta última en menor medida. Esta actuación también se ha expandido al ámbito de la AP, como se refleja en una serie publicada recientemente en Reino Unido6. En España, se han publicado revisiones y posicionamientos de las sociedades científicas de AP con respecto al uso de PN7,8. Sin embargo, en nuestro conocimiento no hay publicaciones que hayan auditado de alguna manera si el empleo de los PN en nuestro medio es el adecuado. Nuestros resultados apuntan que el manejo no es óptimo, pero, con un protocolo de formación, hemos demostrado que pueden ser mejorables. Tal vez las experiencias en donde confluyan AP y cardiología puedan empoderar y aumentar la satisfacción entre los propios profesionales de AP y, trabajando de forma complementaria entre los niveles asistenciales, mejorar los resultados en salud9,10.
Las razones que pueden haber contribuido a un uso no óptimo de PN en AP son los diferentes puntos de corte de rule-in y rule-out4 y la progresiva expansión del empleo de PN en otras situaciones clínicas como la titulación guiada por NT-proBNP11 o el despistaje de IC en diabetes12. Todo esto podría haber enviado mensajes confusos a la AP y desvirtuado el papel de los PN en el diagnóstico de IC del paciente sintomático que siempre debería enmarcarse en un proceso integral, apoyado de ECG y exploración. Por todo ello, creemos que resulta esencial reforzar este mensaje dentro de sus propios canales de comunicación8.
También es una realidad que el acceso a la solicitud de PN por parte de AP no es homogéneo entre las diferentes comunidades autónomas e incluso entre áreas sanitarias del mismo sistema de salud, que muchas veces, argumentando criterios economicistas presionan a los responsables de los laboratorios de bioquímica para no liberalizar su uso. Está ampliamente demostrado el coste-eficacia de los PN en este contexto13. El beneficio es debido tanto al diagnóstico precoz de IC, como a la exclusión de esta en la propia consulta de AP, siendo ambos resultados difíciles de medir a corto plazo desde un punto de vista estrictamente económico. Los facultativos responsables del laboratorio implementan herramientas para la adecuada gestión de la demanda de los marcadores, incluidos los PN. Por tanto, su papel puede ser facilitador para la continuidad asistencial entre los especialistas de AP y cardiología, mediante la incorporación de comentarios interpretativos, alertas en los informes, o incluso el rechazo de pruebas que incumplan criterios de solicitud, con el objetivo de que las estrategias sean coste-efectivas. La evaluación de algoritmos consensuados, como el que se describe en este trabajo, con criterios clínicos y analíticos, así como otros posibles que incluyan paneles multimarcador, sin duda constituyen oportunidades de mejora a considerar en cada contexto sanitario concreto.
LimitacionesAl igual que las guías del National Institute for Health and Care Excellence (NICE) y en aras de rentabilizar el coste-eficacia en AP14, hemos definido un punto de corte concreto de NT-proBNP, en nuestro caso de 300 pg/mL, como valor excluyente de IC o para completar estudios cardiológicos. Sin embargo, es conocido que el valor de NT-proBNP varía si la clínica es aguda o crónica, dependiendo de la edad del paciente, de la presencia de obesidad, enfermedad renal crónica o fibrilación auricular15, por lo que esta cifra de corte puede ser, de alguna manera, arbitraria. Es por este aspecto, que creemos que es absolutamente necesario integrarlo con la presencia de síntomas, riesgo de padecer IC y un ECG que no debería ser absolutamente normal para apoyar la sospecha de IC4. Aunque es un trabajo con intervención, no es un estudio aleatorizado y eso conlleva limitaciones evidentes, entre ellas el desconocimiento del nivel de formación en el grupo de control. Nuestro trabajo es una experiencia local y de pequeño tamaño, se centra en los grupos de probabilidad intermedia de IC, que es donde se solicitan PN, por lo que desconocemos qué ha sucedido tanto en los pacientes con alta como de baja probabilidad según el algoritmo y cómo podría desarrollarse esta intervención en otros ámbitos. Nuestra fortaleza es el diseño prospectivo y poseer grupos de intervención y control.
ConclusionesEn una experiencia local se observa como el uso en la vida real de los PN en el ámbito de la AP puede ser mejorable. Con un proyecto multidisciplinar, coordinado entre diferentes niveles asistenciales, hemos podido demostrar mejoras en la indicación de PN y una interpretación más adecuada del resultado de los mismos. Creemos que los proyectos con un diseño similar, pero a mayor escala, pueden contribuir al diagnóstico precoz de IC en AP y mejorar así el pronóstico de nuestros pacientes.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Contribución de los autoresJC, JMH: recogida de datos, diseño del estudio, realización algoritmo de actuación en Atención Primaria, redacción y revisión final.
DM, MAP, RL: recogida de datos, realización algoritmo de actuación en Atención Primaria, revisión final.
BP, PH: diseño del estudio, realización algoritmo de actuación en Atención Primaria.
BP: control de calidad, procesamiento y validación de resultados NT-proBNP.
VC: análisis estadístico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.