La insuficiencia cardíaca (IC) es un síndrome clínico que se caracteriza por síntomas y signos causados por anomalías estructurales y/o funcionales del corazón que provocan una reducción en el gasto cardíaco y/o elevación de las presiones intracardíacas en reposo o durante el ejercicio. Su prevalencia y su incidencia están aumentando y constituye la primera causa de hospitalización en mayores de 65años.
Las nuevas guías europeas y americanas para el manejo de la IC destacan que la medición de las concentraciones de péptidos natriuréticos (PN) constituye una piedra angular del manejo diagnóstico de la IC, y que la anamnesis, la exploración física, el electrocardiograma y la radiografía de tórax completan el inicio del proceso diagnóstico de la IC. Todas estas acciones y pruebas diagnósticas son susceptibles de realizarlas y solicitarlas desde la consulta del médico de familia.
Los autores del presente documento, en nombre del Grupo de Trabajo de Hipertensión Arterial y Enfermedad Cardiovascular de SEMERGEN, han revisado la evidencia científica más reciente relacionada con el manejo diagnóstico de los PN en los pacientes con IC en el ámbito de la atención primaria.
Heart failure (HF) is a clinical syndrome characterized by symptoms and signs caused by structural and/or functional abnormalities of the heart that cause reduced cardiac output and/or elevated intracardiac pressures at rest or during exercise. Its prevalence and incidence are increasing and it is the leading cause of hospitalization in people over 65years of age.
The new American and European guidelines for the management of HF emphasize that the measurement of natriuretic peptide (NP) concentrations constitutes a cornerstone of the diagnostic management of HF, and that the history, physical examination, electrocardiogram, and chest X-ray, complete the beginning of the HF diagnostic process. All these actions and diagnostic tests can be performed and requested from the primary care office.
The authors of this document, on behalf of the SEMERGEN Hypertension and Cardiovascular Disease Working Group, have reviewed the most recent scientific evidence related to the preventive diagnostic management of NP in patients with HF in primary care setting.
La insuficiencia cardíaca (IC) es un síndrome clínico que se caracteriza por síntomas y signos causados por una anomalía estructural y/o funcional del corazón que provoca una reducción en el gasto cardiaco y/o elevación de las presiones intracardiacas en reposo o durante el ejercicio1. En la definición universal de la IC se indica que la sospecha clínica tiene que ser corroborada con la determinación de los péptidos natriuréticos (PN) o por evidencia de congestión pulmonar cardiogénica o sistémica mediante imágenes o medición hemodinámica en reposo o con provocación2.
La IC es un problema sanitario de primer nivel en España, debido a su elevada prevalencia (12,0/1.000 personas), a su incidencia (2,76/1.000 personas-año)3, al alto número de hospitalizaciones (el 3% de los ingresos en mayores de 65años), a su alto coste de recursos sanitarios (2,5% del total de la asistencia sanitaria en España) y por tener una tasa de mortalidad muy elevada. Con el fin de mejorar estos resultados, es necesario implementar medidas orientadas a optimizar el manejo diagnóstico y terapéutico, incluyendo la identificación precoz y la realización de un buen control de aquellas causas tanto cardiovasculares como no cardiovasculares que pueden conducir a la aparición de la IC.
La guía 2021 de la Sociedad Europea de Cardiología (ESC)1 y la guía 2022 del Colegio Americano de Cardiología y la Asociación Americana del Corazón (ACC/AHA)4 sobre IC, insisten en la necesidad de realizar un buen diagnóstico, en un correcto abordaje de potenciales factores causantes y en la detección precoz de síntomas y signos que pueden aparecer con frecuencia en otras patologías de alta prevalencia, como la enfermedad renal crónica (ERC), la insuficiencia venosa crónica o la enfermedad pulmonar obstructiva crónica (EPOC). Estas guías comentan que para diagnosticar IC con fracción de eyección preservada (IC-FEp) se precisa que los síntomas o signos sean corroborados con la evidencia objetiva de anomalías cardíacas estructurales y/o funcionales, como la presencia de disfunción diastólica del ventrículo izquierdo o sus presiones de llenado elevadas y/o concentraciones elevadas de PN, sobre todo en pacientes con aparición de disnea aguda, intensa o de novo, en los que se ha demostrado ser un parámetro con un alto valor predictivo negativo (VPN)1,2.
La medición de las concentraciones de PN constituye una piedra angular en el manejo de la IC que, junto a la anamnesis, la exploración física, el electrocardiograma (ECG) y la radiografía de tórax completan el inicio del proceso diagnóstico4,5. La realización del ecocardiograma se reserva ante casos en los que existe alta sospecha de IC o cuando la determinación de PN no esté disponible. En el presente documento se revisa la evidencia actual sobre el manejo diagnóstico de los PN y su utilidad en las consultas de atención primaria (AP).
MetodologíaEl presente documento ha sido elaborado por un comité constituido por miembros del Grupo de Trabajo de Hipertensión y Enfermedad Cardiovascular de SEMERGEN, todos ellos expertos en el manejo clínico del paciente con IC.
Los autores manifiestan que lo expuesto en el presente artículo es la expresión de los miembros del mencionado Grupo de Trabajo, y estiman que las reflexiones y las recomendaciones que se realizan están adaptadas a las necesidades de los médicos de familia que diagnostican y tratan diariamente a los pacientes con IC en sus consultas. Para ello, los autores realizaron una búsqueda bibliográfica relacionada con la importancia de los PN en el manejo diagnóstico de la IC en AP en PubMed, Medline, Embase, Google Scholar y Web of Science entre los años 2001 y 2022, revisando especialmente las recomendaciones de las últimas guías europeas y americanas sobre IC1,4.
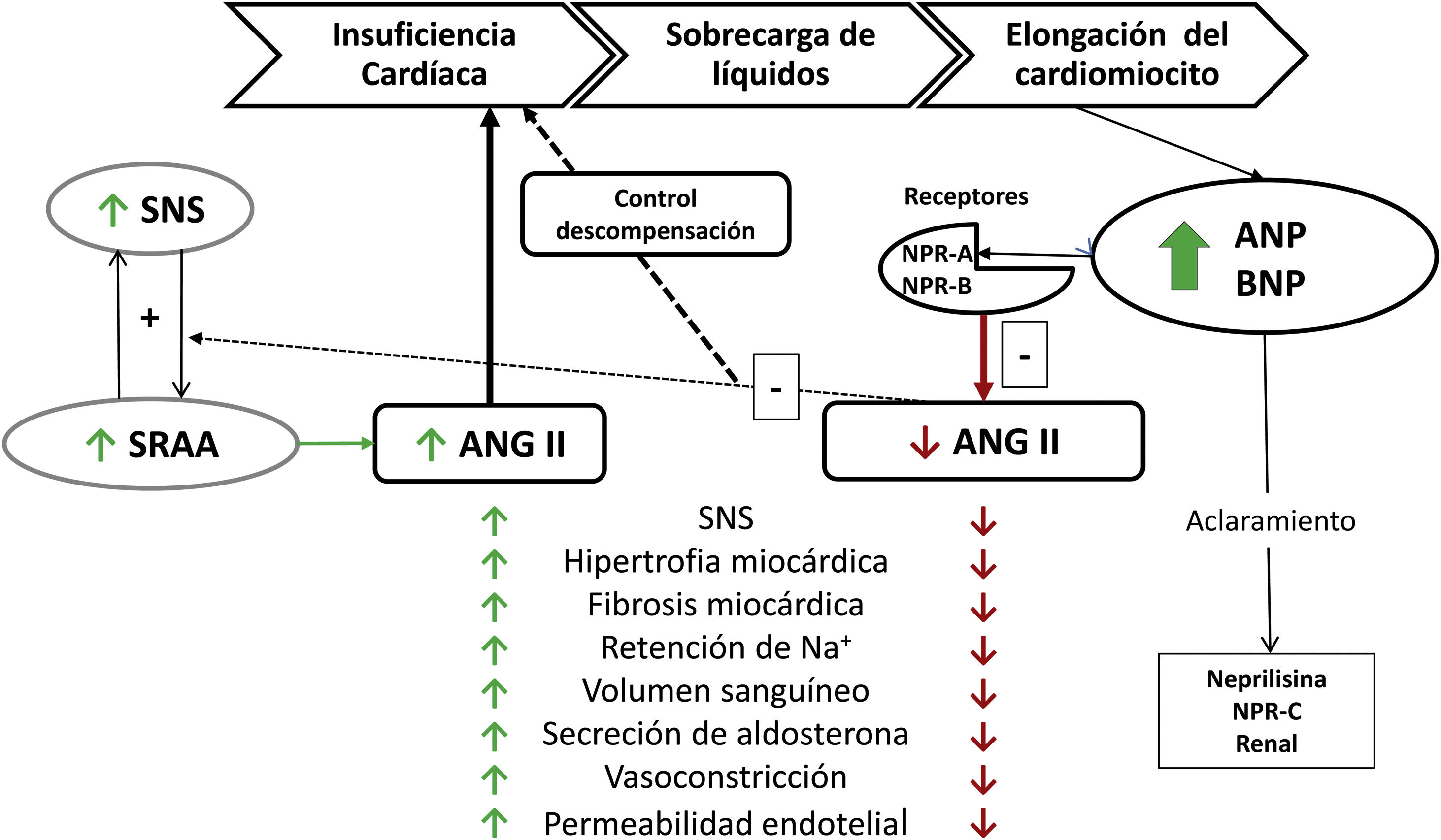
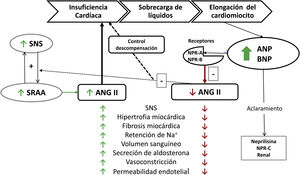
Los péptidos natriuréticosEl corazón, además de su función mecánica, puede actuar como una glándula endocrina que produce las hormonas ANP y BNP, sintetizadas en los cardiomiocitos de las aurículas y de los ventrículos, respectivamente, y que se expresan en el sistema cardiovascular y múltiples órganos (pulmón, riñón, piel y cerebro). ANP y BNP reducen la resistencia vascular periférica e incrementan la natriuresis y la diuresis al inhibir el sistema renina-angiotensina-aldosterona y el sistema nervioso simpático6 (fig. 1). También producen efectos antifibróticos y antihipertróficos en el miocardio. La familia de los PN está formada por cuatro tipos de péptidos:
- A.
PN auricular o tipo A (ANP) (por sus siglas en inglés atrial natriuretic peptide).
- B.
PN cerebral o tipo B (BNP) (por sus siglas en inglés brain natriuretic peptide).
- C.
PN tipo C (CNP) (por sus siglas en inglés C-type natriuretic peptide).
- D.
PN tipo D (DNP) (por sus siglas en inglés dendroaspis natriuretic peptide).
Acción de ANP y BNP con respecto al SRAA y al sistema nervioso simpático.
ANG II: angiotensina II; ANP: péptido natriurético tipo A; BNP: péptido natriurético tipoB; Na+: sodio; NPR-A: receptor natriurético tipoA; NPR-B: receptor natriurético tipoB; NPR-C: receptor natriurético tipoC; SNS: sistema nervioso simpático; SRAA: sistema renina-angiotensina-aldosterona.
Fuente: adaptado de Volpe6.
Los PN tienen en común una estructura anular similar de 17 aminoácidos (11 de ellos idénticos) que están unidos por un puente disulfuro entre dos residuos de cisteína, y que es necesario para que se unan a los respectivos receptores. En el ámbito cardiovascular destacan ANP, BNP y CNP.
- A.
ANP. Es un péptido producido en los cardiomiocitos auriculares que se deriva de un precursor, el pre-proANP, y se almacena en forma de gránulos como una pro-hormona, el proANP, de 126 aminoácidos. En respuesta a la distensión de la pared auricular, el proANP se libera fraccionado por una proteasa de serina (corina), en dos moléculas: el fragmento inactivo N-terminal (NT-proANP) y la hormona activa de 28 aminoácidos ANP. La vida media del ANP es de 3 minutos y la del NT-proANP es de 60 minutos7.
- B.
BNP. El calificativo de cerebral del BNP se debe a que inicialmente se aisló a partir de cerebro porcino. El BNP es un péptido similar al ANP que se sintetiza en los cardiomiocitos ventriculares a partir de la pro-hormona pro-BNP de 108 aminoácidos. En respuesta a un alargamiento excesivo de los cardiomiocitos ventriculares por el aumento de volumen ventricular o sobrecarga de presión, la corina escinde el pro-BNP en dos moléculas: el fragmento inactivo N-terminal pro-BNP (NT-proBNP) y la hormona activa BNP1,4,7. Ambos péptidos se liberan a la circulación sanguínea, por lo que son biomarcadores detectables en plasma.
Por sus características fisiológicas y fisiopatológicas, mayor estabilidad y relevancia clínica, los PN se utilizan habitualmente como principales biomarcadores en el proceso diagnóstico y seguimiento de la IC7. Sin embargo, ambos presentan algunas diferencias. El BNP tiene 32 aminoácidos, presenta un peso molecular de 3,5kDa, desempeña actividad hormonal, su vida media es de 21minutos, se afecta por la neprilisina, tiene una variabilidad biológica mayor y una sensibilidad analítica menos favorable. En cambio, el NT-proBNP tiene 76 aminoácidos, un peso molecular de 8,5kDa, no presenta actividad hormonal, la vida media es mayor (70minutos), no se afecta por la neprilisina, su variabilidad biológica es menor y su sensibilidad analítica es más favorable7.
- C.
CNP. Existen dos formas de CNP con 22 y 53 aminoácidos que no contienen la cadena polipeptídica del extremo carboxiterminal. Se sintetizan en células del endotelio vascular y ciertas áreas del cerebro, y actúan como un factor paracrino y autocrino en el sistema nervioso central, especialmente en las células endoteliales de riñón y pulmón. La concentración plasmática de CNP es muy inferior a la de ANP y BNP.
- D.
DNP. Presenta una secuencia de 38 aminoácidos similar al resto de los PN y se aisló a partir del veneno de la serpiente mamba verde (Dendroaspis angusticeps)6. Los niveles de este péptido no tienen significación clínica en el contexto de la IC.
Los efectos de los distintos PN están mediados por su unión a cuatro receptores denominados receptor de PN tipoA (NPR-A), receptor de PN tipoB (NPR-B), receptor de PN tipoC (NPR-C) y neprilisina6. Los receptores NPR-A y NPR-B son funcionales, el NPR-C es de aclaramiento, y la neprilisina es un receptor inactivador.
La unión de los PN a los receptores funcionales NPR-A y NPR-B estimula la producción de monofosfato de guanosina cíclico (GMPc), que produce efectos antihipertróficos y antifibróticos, estimula la vasodilatación, la natriuresis y la diuresis, y aumenta la tasa de filtrado glomerular (FGe) y el flujo sanguíneo renal6.
El aclaramiento del BNP se realiza por su unión al receptor funcional NPR-A, al receptor de aclaramiento NPR-C, y al inactivarse con la neprilisina. Habitualmente predomina el aclaramiento mediante fijación al NPR-C con posterior reciclado, aunque ante situaciones de sobrecarga de volumen o presión, como sucede en la IC, predomina la inactivación por neprilisina.
La neprilisina es una endopeptidasa neutra de membrana (NEP) que produce proteólisis de la estructura de anillo común de los PN, pero no degrada el NT-proBNP. La vida media del BNP circulante es menor que la del NT-proBNP debido a un mayor aclaramiento y a que el NT-proBNP no se inactiva por el receptor neprilisina. Esto es especialmente importante en la valoración de las concentraciones de los PN en los pacientes con IC que están en tratamiento con sacubitrilo, un inhibidor de la neprilisina. El resultado de la inhibición de la neprilisina con sacubitrilo es el aumento de las concentraciones de BNP sin modificar las de NT-proBNP, por lo que es este péptido el único que debería valorarse cuando sea preciso en los pacientes en tratamiento con sacubitrilo.
Aunque tanto el BNP como el NT-proBNP tienen mucha relevancia en la valoración diagnóstica del paciente con sospecha de IC, la evidencia científica ha mostrado que el NT-proBNP es el PN más recomendado8. Tras la determinación de la concentración de NT-proBNP en la evaluación clínica basal o en la descompensación de IC, se debe realizar una monitorización al alta hospitalaria y una optimización del tratamiento para identificar aquellos pacientes con mayor riesgo de hospitalización o peor pronóstico.
La reducción de PN en términos relativos tiene mayor utilidad que en términos absolutos. Una reducción del 30% representa el umbral que se ha asociado con una mejor evolución. Sin embargo, un aumento ≥30% sobre los valores de NT-proBNP previos en el paciente monitorizado o una reducción <30% sobre las concentraciones determinadas al ingreso hospitalario son datos de peor pronóstico9. En los pacientes con peor pronóstico (con enfermedad coronaria, taquiarritmias, hipertensión no controlada, infecciones previas, EPOC, embolias o baja adherencia terapéutica) es recomendable evaluar los valores de NT-proBNP cada 1-3meses hasta lograr los objetivos de reducción. En los pacientes con bajo riesgo y tratamiento optimizado no es precisa la monitorización seriada de las concentraciones de NT-proBNP salvo que existan cambios clínicos en el curso de la enfermedad, aunque sería importante al menos una determinación anual para evitar posibles descompensaciones1,4.
Tanto el BNP como el NT-proBNP han demostrado ser biomarcadores válidos para descartar la IC aguda (ICA)8. Esta utilidad ha sido demostrada tanto en pacientes con IC con fracción de eyección de reducida (IC-FEr) como con IC-FEp, aunque en situaciones de IC-FEp se ha comprobado una reducción en la sensibilidad, al presentar los pacientes niveles de PN generalmente menores8.
Otros biomarcadores en el manejo de la insuficiencia cardiacaLos biomarcadores constituyen una importante herramienta diagnóstica y permiten monitorizar la respuesta al tratamiento, evaluar el pronóstico de los pacientes, estratificar adecuadamente el riesgo y servir como marcador precoz de posible daño vascular10. Durante los últimos años, la valoración de otros biomarcadores ha experimentado una importante relevancia en el manejo diagnóstico y la valoración pronóstica de la IC, de ahí su gran interés en la práctica clínica habitual.
- •
Troponinas. Las troponinas son proteínas que se encuentran en las células miocárdicas que solo se liberan a la circulación ante un daño miocárdico grave como la apoptosis del cardiomiocito. La utilidad de las troponinas T y I clásicas (TnTc; TnIc) como método de monitorización de la IC es limitado. Su empleo debe considerarse ante la sospecha de otras enfermedades, como la cardiopatía isquémica (CI)11.
- •
Troponinas de alta sensibilidad. Las troponinas T y I de alta sensibilidad (TnT-us; TnI-us) son biomarcadores de daño miocárdico cuyos valores se incrementan en la ICA o ante descompensaciones del paciente con IC1. En comparación con las troponinas clásicas, las troponinas de alta sensibilidad detectan mejor la necrosis cardíaca y tienen un valor pronóstico adicional en los pacientes con IC8. Frente a la determinación única de la troponina de alta sensibilidad, la monitorización periódica puede aportar información sobre la respuesta al tratamiento y la posible existencia de efectos adversos. Aunque su valor pronóstico en la IC no es equiparable a los PN, unas concentraciones altas de estas troponinas pueden predecir la respuesta al tratamiento con algunos fármacos, y se asocian con un mayor riesgo de mortalidad, progresión y rehospitalización en pacientes con IC12.
- •
Antígeno carbohidrato 125. Algunos estudios sugieren la utilidad del antígeno carbohidrato125 (CA125) como biomarcador en pacientes con IC, al asociarse con parámetros clínicos de congestión como ingurgitación yugular, edema periférico, hepatomegalia, ortopnea y crepitante13,14. También tiene utilidad en la estratificación del riesgo, en la reducción del riesgo de hospitalización por IC y como valor adicional al ya mostrado por el NT-proBNP en la predicción de mortalidad13. Los niveles de CA125 se correlacionan con la clínica y los parámetros ecocardiográficos relacionados con la gravedad de la IC, además de asociarse de forma independiente con la mortalidad o con la rehospitalización por IC14.
- •
Por otra parte, el CA 125 proporciona información sobre el grado de congestión extravascular presente en la IC y orienta el tratamiento diurético, por lo que ofrece una gran capacidad predictiva de episodios adversos y utilidad para guiar el tratamiento depletivo en la IC. Actualmente, el CA125 podría emplearse como marcador de congestión en casos de ICA, durante la fase de transición o en casos de reevaluación temprana tras un ingreso por ICA15.
- •
ST2 soluble. La interleucina1 (IL-1) es una familia de citocinas producida principalmente por macrófagos activados en respuesta a procesos inflamatorios. La supresión de tumorigenicidad2 (ST2) es una proteína de la familia de receptores de la IL-1 que presenta múltiples isoformas, incluyendo un receptor soluble (sST2) y un receptor transmembrana (ST2L). La unión de ST2L con la interleucina33 (IL-33) de los fibroblastos cardíacos previene la hipertrofia y la fibrosis miocárdica. En la IC hay un aumento de los niveles de sST2 que se unen a la IL-33, impidiendo su conexión con el ST2L. En pacientes con ICA, las concentraciones elevadas de sST2 se asocian con la gravedad de la enfermedad y son altamente predictivas de un mayor riesgo de mortalidad y complicaciones de la IC, por lo que la determinación de sST2 constituye un importante biomarcador de información pronóstica en la IC9,16-19, solas o en combinación con el NT-proBNP. Aunque el uso de este marcador está limitado, es muy útil en la evaluación y el pronóstico tanto en pacientes con ICA como con IC crónica (ICC), independientemente del NT-ProBNP. La menor variabilidad por la edad, el índice de masa corporal (IMC) o la función renal del sST2 frente al NT-ProBNP supone también otra ventaja para el seguimiento de la IC8.
- •
Galectina-3. La galectina-3 (Gal-3) es un marcador que expresa la inflamación y la fibrosis tisular. Los valores elevados de Gal-3 se asocian con un pronóstico desfavorable de los pacientes con IC20.
- •
Tiene mayor valor pronóstico cuando se usa como marcador en la ICA que en la ICC y parece ser especialmente útil en pacientes con IC-FEp. Un estudio que analizó la utilidad de nuevos marcadores séricos, solos o junto con los PN en el diagnóstico y pronóstico de pacientes con ICA, mostró la utilidad potencial de la Gal-3 junto con el NT-proBNP como marcador útil en la evaluación de pacientes con ICA21. Sin embargo, su escaso valor pronóstico en la ICC y las variaciones que puede sufrir en pacientes con hiperglobulinemia o ERC hacen que no se recomiende su uso como marcador en la ICA.
- •
Procalcitonina. Aunque la procalcitonina es un marcador regulado en los estados inflamatorios, sobre todo en infecciones bacterianas, la presencia de procalcitonina elevada se asocia con un peor pronóstico de ICA22. Un estudio realizado en pacientes con ICA reveló que los pacientes que presentaban procalcitonina >0,21pg/ml tenían peor evolución si no recibían tratamiento antibiótico que aquellos con niveles <0,05pg/ml23. Sin embargo, su utilidad como biomarcador de IC en ausencia de un estado inflamatorio es prácticamente nula.
- •
Biomarcadores renales. La alteración de los parámetros de función renal (creatinina sérica, FGe, albuminuria) condiciona un peor pronóstico de los pacientes con IC24. La cistatinaC y la traza de proteína beta (BTP) son dos marcadores de función renal que parecen tener valor pronóstico en los pacientes con IC. Un estudio realizado en pacientes con ICA demostró que estos marcadores eran factores predictivos de la evolución de los pacientes, mientras que el resto de parámetros de función renal no mostraban significación estadística25. La lipocalina asociada a la gelatinasa neutrofílica (NGAL) es otro biomarcador cuyo incremento combinado con una elevación de BNP o NT-proBNP, se asoció a mayor riesgo de empeoramiento de la función renal en la hospitalización por IC26.
Las concentraciones plasmáticas de BNP y NT-proBNP suelen encontrarse elevadas en los pacientes con IC1 y han demostrado utilidad clínica en pacientes que consultan en AP por signos o síntomas de IC27, siendo menor en pacientes asintomáticos28.
La determinación de PN es especialmente relevante en la detección y el diagnóstico de la IC. Además, posibilita estratificar el riesgo de los pacientes con IC, lo que facilita la toma de decisiones, reduce el tiempo de permanencia hospitalaria, advierte sobre la necesidad de un seguimiento más estrecho y ofrece una información pronóstica relevante durante el seguimiento del paciente.
El aumento de los niveles de PN incrementa el riesgo de mortalidad y de hospitalización por IC5,29,30. Las concentraciones más altas se relacionan con un mayor riesgo de reingreso a corto plazo, mayor mortalidad y peor pronóstico, de forma que por cada aumento de 50pg/ml de BNP se aumenta 1,6 veces el riesgo de episodios cardíacos y 1,4 veces el riesgo de mortalidad. Por el contrario, un descenso en las concentraciones de PN generalmente se relaciona con un mejor pronóstico1,4,5,8.
Ambos PN tienen una elevada sensibilidad y una baja especificidad para confirmar el diagnóstico de IC. El proceso diagnóstico de la IC comienza con la sospecha clínica ante la presencia de signos o síntomas derivados de la enfermedad. La disnea es el síntoma que tiene una especificidad más elevada (87%), aunque su sensibilidad no es tan alta (50%)5, sobre todo en ancianos, obesos y mujeres31. Ante la sospecha diagnóstica de IC, la determinación de PN ha demostrado una gran sensibilidad (hasta un 94-96%), por lo que constituye una prueba fundamental en AP para descartar la existencia de IC5,28,32.
El empleo de PN en las consultas de AP adquiere especial importancia en el diagnóstico de la disnea de etiología desconocida y otros síntomas o signos frecuentes de IC, para descartar la enfermedad y para valorar si precisa o no la realización de otras pruebas complementarias como la ecocardiografía28,29. Tanto el BNP como el NT-proBNP han demostrado tener un elevado valor predictivo negativo (VPN) (superior al 95%), por lo que la determinación de concentraciones bajas de PN ayuda a descartar la IC y obliga a investigar sobre otras posibles causas de disnea1,4,5,28. En un estudio realizado por Verdú et al.28 se comprobó que la incorporación de los PN habría evitado el 67% de los ecocardiogramas solicitados. De hecho, los valores elevados de PN facilitan el diagnóstico de IC en los que la ecocardiografía no esté disponible a corto plazo.
El valor predictivo positivo (VPP) de los PN no es alto5, por lo que unas concentraciones elevadas de PN no confirman el diagnóstico de IC, aunque los pacientes presenten una clínica sugestiva de IC. Para valorar adecuadamente los niveles umbrales de los PN en el diagnóstico de la IC es muy importante tener en cuenta las siguientes consideraciones33,34:
- •
Concentraciones bajas de los PN tienen un VPN para el diagnóstico de IC entre el 96 y el 99%. La medición de los PN en pacientes con sintomatología sospechosa de ICA tiene el poder de permitir una exclusión rápida y precisa del diagnóstico35. Las guías1,4 confirman que es improbable el diagnóstico de IC en pacientes con concentraciones de BNP <35pg/ml o NT-proBNP <125pg/ml.
- •
Los valores de BNP <100pg/ml y/o NT-proBNP <300pg/ml permiten excluir la presencia de ICA independientemente de la edad, con un VPN del 94% para el BNP y del 98% para el NT-proBNP.
- •
El uso de valores ajustados por edad de NT-proBNP (>450pg/ml en <50años; >900pg/ml entre 50 y 75años; >1.800pg/ml en >75años) permite mejorar la capacidad para identificar la posible presencia de ICA. Estas concentraciones en conjunto tienen un VPP del 88%.
- •
Un valor elevado de BNP >400pg/ml, independiente de la edad, debe hacer considerar el diagnóstico de IC como probable, con un VPP del 86%.
- •
La determinación de las concentraciones del NT-proBNP es más valiosa en pacientes con IC-FEr que con IC-FEp.
- •
En personas con 70 o más años de edad, el umbral de NT-proBNP <125pg/ml es más preciso para descartar la IC4.
Los valores umbrales del BNP y NT-proBNP en función del contexto clínico se detallan en la tabla 1.
Umbrales de los péptidos natriuréticos según el contexto clínico
| Contexto | BNP | NT-proBNP |
|---|---|---|
| Descartar IC (ámbito ambulatorio) | <35 pg/ml | <125 pg/ml |
| Descartar IC aguda | <100 pg/ml | <300 pg/ml |
| Sospecha de IC aguda | ≥100 pg/ml | ≥450 pg/ml (<50 años)≥900 pg/ml (50-75 años)≥1.800 pg/ml (≥ 75 años) |
| Fibrilación auricular | ≥105 pg/ml | ≥365 pg/ml |
| Enfermedad renal crónica | ≥200 pg/ml | ≥1.200 pg/ml |
| Raza negra | Aumentar 20-30% | |
| Edad >75 años | Aumentar 20-30% | |
| Obesidad | Disminuir 20-30% | |
| Inhibición de neprilisina (sacubitrilo) | Valores aumentados (no valorables) | Sí valorables |
BNP: péptido natriurético tipo B; IC: insuficiencia cardíaca; NT-proBNP: fragmento N-terminal del BNP.
Fuente: modificado de Ibrahim et al.34.
El empleo de los PN durante el seguimiento del paciente con IC permite valorar la posible eficacia del tratamiento prescrito, así como predecir una mejoría de los síntomas y/o signos de la enfermedad. De hecho, las concentraciones de BNP y NT-proBNP disminuyen en pacientes con ICC cuando presentan una adecuada respuesta al tratamiento, por lo que su monitorización puede ser relevante en determinados pacientes8,36. Las concentraciones de PN suelen disminuir progresivamente en los pacientes que no presentan empeoramiento clínico, agudizaciones o ingresos.
En personas sanas, puede existir cierta variabilidad en las concentraciones de los PN sin que ello tenga relevancia clínica alguna. La edad avanzada incrementa los valores y las mujeres suelen presentar valores ligeramente más elevados que los hombres. Entre los pacientes con IC confirmada, la variabilidad de las concentraciones de BNP y NT-proBNP puede alcanzar el 40% y el 25%, respectivamente30, por lo que es muy importante tener en cuenta que la determinación de las concentraciones de los PN debe ser complementaria a la evaluación clínica y no sustituirla.
Las concentraciones de los PN pueden aumentar por la influencia de factores o comorbilidades que acompañan a la IC y que se muestran en la tabla 2.5 Por otra parte, el uso de fármacos como los digitálicos, inhibidores de la enzima convertidora de angiotensina o diuréticos puede reducir las concentraciones de los PN1,37.
Causas de concentraciones elevadas de péptidos natriuréticos
| Causas cardiovasculares | Causas no cardiovasculares |
|---|---|
| Insuficiencia cardíaca, incluidos los síndromes del ventrículo derecho | Edad avanzada |
| Síndrome coronario agudo | Anemia severa |
| Embolia pulmonar, hipertensión pulmonar | Enfermedad renal crónica |
| Accidente cerebrovascular isquémico o hemorrágico | Neumonía grave |
| Hipertrofia ventricular izquierda | Síndrome de apnea obstructiva del sueño |
| Enfermedad valvular cardíaca | Enfermedad pulmonar obstructiva crónica |
| Cardiopatía congénita | Hepatitis, insuficiencia hepática avanzada |
| Miocarditis, miocardiopatía hipertrófica o restrictiva | Enfermedades críticas (sepsis, síndrome de citoquinas) |
| Fibrilación auricular, taquiarritmias auriculares o ventriculares | Infección severa |
| Pericarditis (concentraciones más bajas en pacientes con derrame pericárdico y más altas tras la pericardiocentesis) | Anormalidades metabólicas y/u hormonales graves (diabetes, tirotoxicosis, cetoacidosis) |
| Cirugía cardíaca | Quemaduras extensas |
| Cardioversión eléctrica, contusión cardíaca | Quimioterapia |
| Lesiones miocárdicas tóxicas y metabólicas | Síndrome paraneoplásico |
Fuente: modificado de Castillo-Moraga et al.5.
Además de esta variabilidad de los PN entre personas sanas o entre pacientes con IC, existen algunas comorbilidades que se deben tener en cuenta, puesto que pueden modificar las concentraciones de BNP y NT-proBNP37:
- •
Enfermedad pulmonar obstructiva crónica. La IC es una comorbilidad que suele estar presente en torno al 30% de los pacientes con EPOC. Estos pacientes presentan concentraciones más altas de NT-proBNP, sobre todo durante las exacerbaciones agudas de la enfermedad. El NT-proBNP es una variable pronóstica relacionada con la mortalidad por todas las causas en los pacientes con EPOC. Pese a la relación entre ambas entidades, se desconoce la posible asociación de las concentraciones de PN con la mortalidad y las exacerbaciones en los pacientes con EPOC. Li et al.38 exploraron la utilidad de los niveles de NT-proBNP en los pacientes con exacerbaciones de EPOC como marcador pronóstico de mortalidad hospitalaria, demostrando que los pacientes que fallecieron en el hospital presentaban mayor edad, mayor porcentaje de IC congestiva, niveles previos de NT-proBNP más elevados, recuentos de neutrófilos más altos, dímeroD más elevado, niveles superiores de nitrógeno ureico en sangre, menor IMC y concentraciones más altas de hemoglobina. Las concentraciones de NT-proBNP >551pg/ml demostraron ser un factor pronóstico fuerte e independiente de mortalidad hospitalaria en pacientes con exacerbaciones de la EPOC39.
- •
Obesidad. Varios estudios han demostrado que los pacientes con obesidad e IC presentan concentraciones de PN más bajas40. Choi et al.41 mostraron que existía una fuerte asociación entre las concentraciones más bajas de NT-proBNP y los factores edad joven, género masculino, peso corporal, IMC y perímetro abdominal41. Otro estudio mostró que las concentraciones de NT-proBNP eran más bajas en las personas con mayor IMC y una relación «en forma de U» con el perímetro abdominal. También mostró que el aumento del IMC y del perímetro abdominal en hombres se asociaba con concentraciones más elevadas de NT-proBNP, que el peso corporal en hombres se asociaba con concentraciones ligeramente menores de NT-proBNP, y que el aumento que experimentaban los PN con la edad era superior que en las mujeres42.
- •
Enfermedad renal crónica. El NT-proBNP presenta concentraciones muy superiores en los pacientes con ERC que en la población general. En los pacientes con ERC avanzada estos niveles se asocian de manera independiente con el aclaramiento de creatinina, mientras que en los pacientes con hemodiálisis las concentraciones NT-proBNP se correlacionan con la masa del ventrículo izquierdo y puede ser considerado como un buen marcador de hipertrofia del ventrículo izquierdo (HVI) en la práctica clínica43. Aunque la utilidad del NT-proBNP en el diagnóstico de IC en pacientes mayores de 70años con FGe <45ml/min/1,73m2 es incierta, sí se ha demostrado que es un predictor independiente de mortalidad en pacientes con ERC, al mejorar la reclasificación por IC descompensada o mortalidad por todas las causas44.
- •
Fibrilación auricular (FA). Existe una asociación entre el riesgo de desarrollar FA y la elevación de las concentraciones de los PN45. Las concentraciones de PN difieren entre pacientes con y sin FA, aumentando de forma relevante con la edad y con la caída del FGe46. Los pacientes con FA tienen niveles más altos de PN que aquellos pacientes sin FA. Sinner et al.45 comprobaron que el BNP mejoraba la predicción del riesgo de FA más allá de los factores clínicos habituales. Otro estudio evaluó a 9.705 pacientes sin FA prevalente, mostrando que un aumento en los niveles de NT-proBNP se asociaba con una mayor tasa de incidencia de FA47. Los niveles de PN forman parte del score diagnóstico de la IC-FEp. Se consideran criterios mayores las concentraciones de NT-proBNP >220pg/ml o BNP >80pg/ml en ritmo sinusal y NT-proBNP >660pg/ml o BNP >240pg/ml en FA, mientras que se consideran criterios menores las concentraciones de NT-proBNP entre 125 y 220pg/ml o BNP entre 35 y 80pg/ml en ritmo sinusal y NT-proBNP entre 365 y 660pg/ml o BNP entre 105 y 240pg/ml en FA48.
- •
Esteatosis hepática. La resistencia a la insulina, la obesidad y la esteatosis hepática coexisten frecuentemente. Un estudio realizado con 39.923 adultos sanos mostró que la esteatosis hepática se asociaba de manera independiente con niveles más bajos de NT-proBNP49. La combinación de esteatosis hepática y resistencia a la insulina era un poderoso indicador dual, ya que disminuía un 25% los niveles de NT-proBNP49.
- •
Hipertensión arterial (HTA). La función de los PN en la HTA es compleja. Un estudio realizado con 5.307 pacientes concluyó que una mayor concentración sérica de NT-proBNP se asociaba con un menor riesgo de HTA incidente y un mayor riesgo de HTA prevalente50. Esto sugirió que concentraciones menores de PN podrían estar implicadas en la patogenia de la HTA en las primeras etapas. En cambio, otro estudio mostró que los pacientes con HTA tienen aparentemente valores más elevados de NT-proBNP, desapareciendo este incremento al excluir a los pacientes con disfunción diastólica51. Por ello, la HTA podría considerarse un factor de confusión que disminuyera la especificidad del NT-proBNP en los pacientes con IC. Sin embargo, los pacientes con HTA e HVI sí presentaban concentraciones más elevadas de PN que aquellos sin HVI47.
El estudio ARIC47 evaluó a 9.309 individuos sin enfermedad cardiovascular durante una mediana de seguimiento de 16,3años. Se valoró la asociación de tres categorías de NT-proBNP (<100pg/ml, 100-300pg/ml y >300pg/ml) con los grupos de HTA grado1 (presión arterial sistólica/diastólica entre 130/80 y 139/89) y grado2 (presión arterial sistólica/diastólica ≥140/90). El NT-proBNP se identificó como un predictor independiente de enfermedad coronaria, ictus isquémico, hospitalización por IC, muerte cardiovascular y mortalidad por todas las causas, siendo mayor el riesgo en los participantes con HTA grado1 y niveles elevados de NT-proBNP que en aquellos con HTA grado2 y niveles más bajos de NT-proBNP52. Los resultados de este estudio enfatizan la importancia de considerar los valores de los PN al evaluar el riesgo de episodios cardiovasculares, la mortalidad cardiovascular y la mortalidad por todas las causas en pacientes sin antecedentes de enfermedad cardiovascular.
- •
Cardiopatía isquémica. En los pacientes con CI, el NT-proBNP constituye un indicador de pronóstico fuerte e independiente de IC y de mortalidad, de forma que un valor de NT-proBNP >250pg/ml se asocia a un pronóstico adverso53. Este riesgo es independiente del resto de variables, como la función renal o los niveles de troponinas, y es proporcional a la magnitud de la liberación de NT-proBNP, existiendo un mayor riesgo en aquellos con concentraciones previas más elevadas53. Las concentraciones elevadas de NT-proBNP en pacientes con CI pueden predecir una peor evolución y una necesidad de tratamiento invasivo precoz. En pacientes con infarto de miocardio, un valor de NT-proBNP >250pg/ml se considera un factor de mal pronóstico1,4,54.
En los pacientes hospitalizados con CI se recomienda la medición de NT-proBNP después de 24-72horas y posteriormente a los 3-6meses, ya que su medición proporciona importante valor pronóstico. En cambio, en pacientes con CI estable la seriación de los niveles de PN puede ser más espaciada y se puede realizar periódicamente cada 6-18meses dependiendo del tipo de paciente1,53. Además del valor pronóstico del NT-proBNP en pacientes con CI crónica, también podría ser un factor a tener en cuenta en la estratificación del riesgo en pacientes con prediabetes o diabetes, al predecir peores resultados54.
- •
Síncope cardiogénico. Un porcentaje importante de los síncopes son cardiogénicos (arritmia, cardiopatía estructural, hemorragia significativa, infarto de miocardio o embolismo pulmonar). Los pacientes con síncope cardiogénico presentan concentraciones más elevadas de PN y troponinas ultrasensibles55. Para diferenciar entre la posibilidad de etiología cardíaca o no, Tanimoto et al.56 consideraron un valor de corte de BNP de 40pg/ml, ya que presentaba un 82% de sensibilidad y un 92% de especificidad. Los PN han demostrado que constituyen marcadores muy útiles para diagnosticar aquellos pacientes con síncope cardíaco y predecir su mortalidad.
La pandemia causada por la infección del coronavirus SARS-CoV-2 (COVID-19) ha supuesto un desafío para los médicos de familia y ha cambiado en algunos casos el modelo de consulta. Se sabe que los pacientes con un riesgo cardiovascular alto o muy alto tienen una mayor predisposición a desarrollar complicaciones y una mayor letalidad cuando se contagian por SARS-CoV-257, por lo que es muy importante prestar una especial atención a aquellos pacientes con COVID-19 que tienen un mayor riesgo cardiovascular. Se ha señalado que niveles altos de troponina se han asociado con mayor mortalidad en pacientes infectados por SARS-CoV-2. Sin embargo, el papel que los PN podían desempeñar en los pacientes infectados por SARS-CoV-2 no eran del todo concluyentes.
Cunningham et al.58 señalaron que tanto la elevación de PN como la de troponinas predecían de forma independiente la mortalidad hospitalaria, siendo este riesgo mayor también en pacientes sin antecedentes de enfermedad cardiovascular. Esta mayor elevación de los biomarcadores podía deberse a complicaciones tromboembólicas y respiratorias ocasionadas por la infección por SARS-CoV-2, como el tromboembolismo pulmonar, la miocarditis, la miocardiopatía por estrés o la sepsis con síndrome de distrés respiratorio agudo.
La elevación de los biomarcadores cardíacos predispone a una mayor mortalidad a corto plazo en pacientes hospitalizados por COVID-19. Un estudio que evaluó a 3.219 pacientes ingresados por COVID-19 demostró que niveles más elevados de troponina cardíaca de alta sensibilidad, NT-proBNP, creatinfosfoquinasa y mioglobina se asociaban con una mortalidad significativamente mayor a los 28días59. Un mayor nivel plasmático de NT-proBNP se ha relacionado con un riesgo significativamente superior de neumonía grave por COVID-19. Los pacientes con NT-proBNP ≥300pg/ml presentaban una mayor mortalidad que aquellos con concentraciones <300pg/ml, lo que indica que concentraciones más elevadas de PN pueden predisponer a un peor pronóstico de los pacientes a corto y a medio plazo.
Por todo lo anteriormente mencionado, es importante fomentar la vacunación en toda la población y especialmente en aquella más vulnerable, con factores de riesgo cardiovascular. Los beneficios de la vacunación superan claramente el riesgo de posibles efectos secundarios debido a su administración. Aunque la infección por SARS-CoV-2 se ha asociado con un mayor riesgo de miocarditis o de complicaciones tromboembólicas, la vacuna ha demostrado ser especialmente segura en estos perfiles de población. Únicamente en pacientes con antecedentes previos habría que realizar una anamnesis detallada unida a la realización de un ECG de 12derivaciones y determinación de PN y marcadores inflamatorios60.
Uso de los péptidos natriuréticos según las guías de práctica clínicaLas guías clínicas europeas y americanas sobre el manejo de la IC coinciden en la necesidad del uso de PN para el diagnóstico de IC y para descartarla en servicios de urgencias1,4. Sin embargo, existen diferencias con respecto a la clase de recomendación (CdR) y nivel de evidencia (NdE) que cada guía otorga a la medición de los PN en las numerosas situaciones clínicas que acompañan al paciente con IC61. Aunque ambas guías coinciden en que la valoración de los PN para diagnosticar o excluir la IC en casos de disnea aguda tiene un NdE IA, difieren en el pronóstico o en la gravedad de la enfermedad en la ICC, confiriendo la guía americana 2022 ACC/AHA una CdRI, mientras que la guía europea 2021 ESC le otorga un NdEIIa1,4,61. Otras diferencias con respecto a otros biomarcadores que también pueden tener su utilidad en la IC se detallan en la tabla 3.
Recomendaciones de las guías sobre el uso de biomarcadores en la insuficiencia cardíaca
| ESC | AHA/ACC | ||
|---|---|---|---|
| Se recomienda la medición de NT-proBNP o BNP en todos los pacientes con disnea aguda | CdR INdE A | Se recomienda la medición de NT-proBNP o BNP como apoyo en el diagnóstico clínico de IC | CdR INdE A |
| Se recomienda monitorizar las troponinas en la ICA para descartar un síndrome coronario agudo | CdR INdE C | La medición de niveles basales de PN y/o troponina cardíaca al ingreso es útil para establecer un pronóstico en la ICA | CdR INdE A |
| Se están investigando otros biomarcadores (sST2, Gal-3, copeptina, adrenomedulina) por su valor diagnóstico y pronóstico en la ICA | Sin recomendación definitiva | En la estratificación del riesgo cardiovascular en pacientes con ICC se puede considerar la medición de biomarcadores de fibrosis o lesión miocárdica | CdR IIbNdE B |
| Se debe considerar la función renal para evaluar la idoneidad de los tratamientos en la IC | |||
ACC: Colegio Americano de Cardiología; AHA: Asociación Americana del Corazón; BNP: péptido natriurético tipoB; CdR: clase de recomendación; ESC: Sociedad Europea de Cardiología; Gal-3: galectina-3; IC: insuficiencia cardíaca; ICA: insuficiencia cardíaca aguda; ICC: insuficiencia cardíaca crónica; NdE: nivel de evidencia; NT-proBNP: fragmento N-terminal del BNP; PN: péptidos natriuréticos; sST2: ST2 soluble.
Fuente: modificado de Esteve-Pastor et al.10.
En los últimos años, el auge de los biomarcadores en la IC ha cobrado especial importancia, ya que su medición puede resultar de mucho interés en la práctica clínica diaria de AP dada su alto valor como herramienta de diagnóstico, como marcador de la respuesta al tratamiento, en la detección precoz de daño cardiovascular y como marcador en la estratificación del riesgo8.
No existe una recomendación específica sobre la periodicidad de monitorización de los PN, pues esta puede variar en función de la sintomatología y de las descompensaciones previas del paciente, que aconsejarían determinaciones periódicas más frecuentes en pacientes más graves y sintomáticos, siendo recomendable al menos una determinación anual en pacientes mayores con IC.
Coste-efectividad y coste-utilidad de los péptidos natriuréticosPese al efecto demostrado de los PN en el diagnóstico y el seguimiento de los pacientes con IC, su empleo no está todavía plenamente implantado en las consultas de AP de España. La implementación de un manejo diagnóstico y terapéutico de la IC basado en la determinación de NT-proBNP ha evidenciado unos buenos resultados de coste-efectividad. La terapia guiada por NT-proBNP en comparación con la terapia guiada por síntomas mostró un ahorro de 2.979$ por paciente seguido durante 18meses, con una efectividad incremental de +0,07años de vida y +0,05años ganados ajustados por calidad de vida (AVAC)62. Asimismo, la creación de programas basados en atención de enfermería domiciliaria con protocolos bien establecidos ha mostrado ser más rentable y barato que una atención estándar.
Los PN también han mostrado que son biomarcadores coste-efectivos en el manejo de la disnea aguda. La determinación de NT-proBNP en los pacientes que acudían por disnea a un servicio de urgencias redujo en un 21% la duración de la visita y en un 35% el número de nuevas hospitalizaciones durante 60días, con una disminución importante de los costes por paciente63. Otro estudio también mostró la importancia de la solicitud del NT-pro-BNP en los pacientes con disnea, provocando una reducción relativa del 1,6% del riesgo de episodios adversos graves, una reducción del 9,4% en los costes y un ahorro de 474$ por paciente en comparación con la evaluación clínica habitual64. La valoración de los PN podría reducir la solicitud de ecocardiografías no necesarias y ayudaría a reducir las hospitalizaciones. Además del coste-efectividad demostrado por los PN en el manejo de la IC, varios estudios han señalado que el empleo de los PN también muestra un buen coste-utilidad en la ICC65.
Un ensayo aleatorizado en pacientes con IC en Austria y Canadá analizó el coste-utilidad de tres intervenciones distintas: manejo intensivo del paciente mediante NT-proBNP unido a una atención multidisciplinar, atención multidisciplinar y la atención habitual. El manejo intensivo guiado por NT-proBNP fue la estrategia más rentable, ya que consiguió un importante ahorro de costes y mejores resultados en salud (reducción de la mortalidad y de las hospitalizaciones)65. Los índices de coste-efectividad incrementales para la atención multidisciplinar en relación con la atención habitual en Austria y Canadá fueron de 3.746€ y 5.554$ por AVAC, respectivamente, demostrando ser la estrategia más rentable, con una probabilidad del 92% en Austria (con un valor umbral de 40.000€) y del 93% en Canadá (con un valor umbral de 50.000$)65.
En pacientes que presentaban síntomas de IC que acudían a las consultas de AP del Reino Unido se evaluó la rentabilidad del uso del algoritmo MICE (varón, infarto de miocardio, crepitantes, edema) para ser derivados para la realización de una ecocardiografía ante antecedentes de IM, crepitantes basales o en varones con edemas en miembros inferiores, y se comparó con las pautas recomendadas por la guía del National Institute for Health and Care Excellence (NICE), demostrándose que la estrategia MICE era más costosa y menos efectiva que otros comparadores66. En el año 2010, el coste aproximado en España de la determinación de NT-proBNP era de 11€, frente a los 37€ de un hemograma. Por todo ello, una estrategia basada el empleo de NT-proBNP en el manejo de la IC no solo mejora el porcentaje de pacientes correctamente diagnosticados, sino que además muestra buenos ratios de coste-efectividad y coste-utilidad67.
Importancia de los péptidos natriuréticos en el diagnóstico de la insuficiencia cardíaca en atención primariaLas valoraciones de los PN se emplean para la detección y el diagnóstico del paciente con IC1,68 porque las concentraciones plasmáticas de BNP y NT-proBNP se incrementan al aumentar el estiramiento de las fibras miocárdicas, siendo la cantidad liberada proporcional a la expansión de volumen ventricular, la sobrecarga de presión y el estrés de la pared ventricular.
Las determinaciones de los PN son objetivas, reproducibles, y no están influenciadas por factores culturales. Los valores elevados de PN facilitan el diagnóstico inicial, sobre todo en pacientes con clínica no aguda o cuando el ecocardiograma no está disponible a corto plazo. Además, el elevado VPN de los PN adquiere especial relevancia para descartar el diagnóstico de IC, siendo poco probable que los pacientes con concentraciones bajas de PN tengan IC, por lo que disminuiría el riesgo de falsos diagnósticos de IC y se evitaría la solicitud innecesaria de ecocardiografías28.
En la práctica clínica habitual, la determinación de los PN afecta a la detección y al diagnóstico de la IC, al manejo del paciente con empeoramiento de la IC, a la valoración del riesgo y de la estratificación del pronóstico, y al seguimiento del paciente con IC. La disminución de las concentraciones de PN se correlaciona con la mejoría clínica de la IC. Distintos metaanálisis han demostrado que la terapia orientada con valoraciones de PN mejora la supervivencia, y reduce la hospitalización y la mortalidad por todas las causas en pacientes con ICC en comparación con la práctica clínica habitual69, especialmente en pacientes <75años.
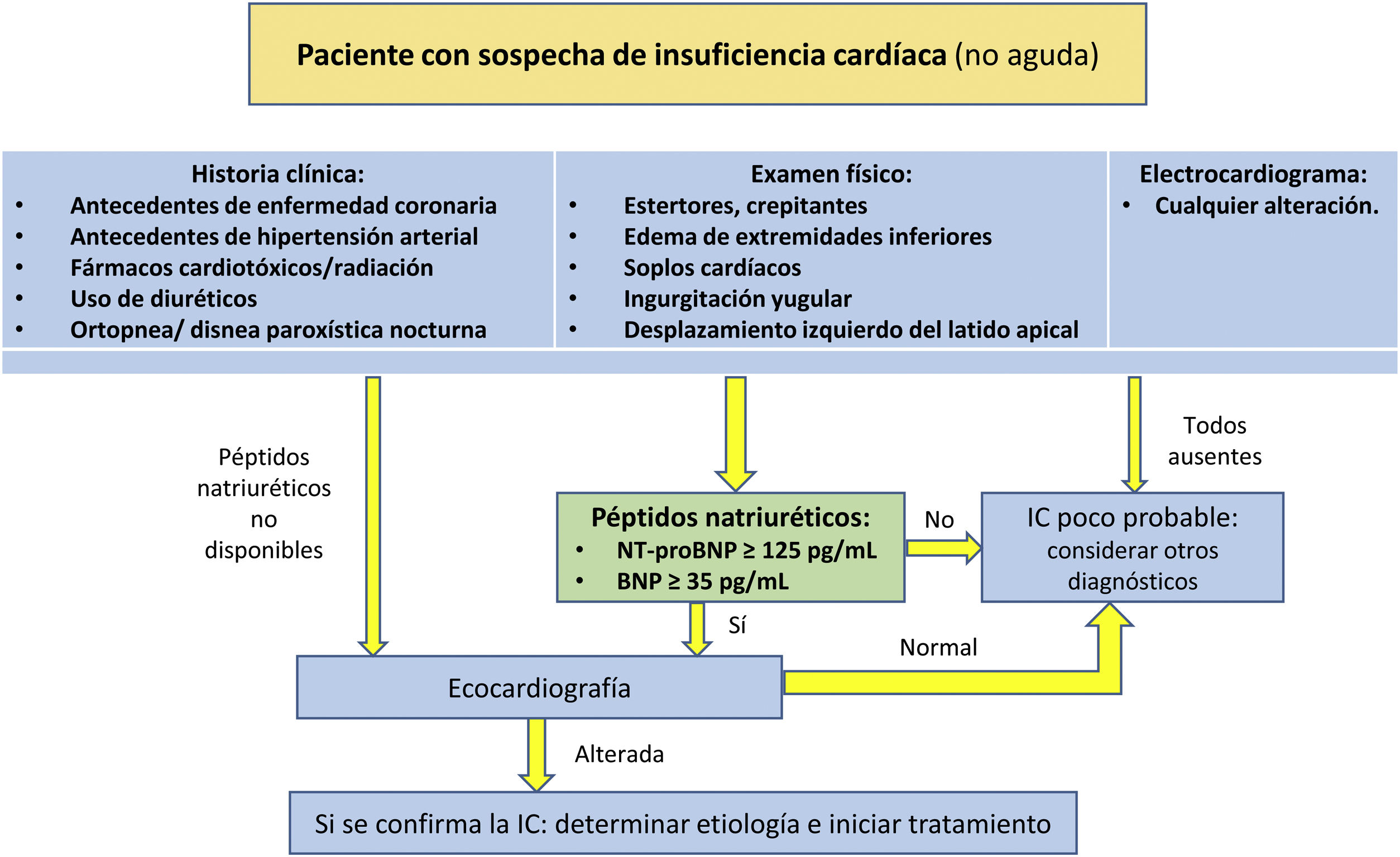
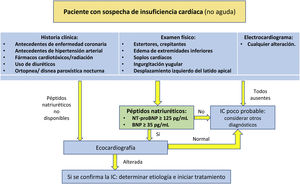
Los médicos de AP desempeñan un papel fundamental en el diagnóstico, el tratamiento y el seguimiento de los pacientes con IC, sobre todo en aquellos con edad avanzada, con comorbilidades y polimedicados70. Para llegar al diagnóstico de IC, además de los signos y síntomas característicos de la enfermedad, se debe objetivar la disfunción cardíaca. Ante la sospecha diagnóstica de IC, se debe realizar una historia clínica completa, abordando antecedentes de enfermedad coronaria, antecedentes de HTA, diabetes, ERC, exposición a fármacos, etc., junto con el examen físico completo, el ECG y la radiografía de tórax9. Simultáneamente, se debe solicitar la determinación de BNP o NT-proBNP, prefiriendo este último debido a su mayor vida media y a su menor variabilidad. Por otra parte, la ecocardiografía es una herramienta diagnóstica muy útil ante la presencia de síntomas y de PN elevados, o cuando los PN no estén disponibles. El algoritmo de sospecha diagnóstica de la IC se detalla en la figura 2.
Algoritmo de sospecha diagnóstica de la insuficiencia cardíaca.
BNP: péptido natriurético tipoB; IC: insuficiencia cardíaca; NT-proBNP: fragmento N-terminal del BNP.
Fuente: modificado de Mallick y Januzzi8.
Aunque la evidencia sobre la utilidad de los PN para el diagnóstico en los pacientes con sospecha de IC presenta una CdR y un NdEIA, el uso y la posibilidad de solicitud de PN no se corresponde con las recomendaciones de las guías1,4,33.
Hay pocos estudios de ámbito nacional que muestren la demanda de PN para el diagnóstico de IC, siendo este problema aún más evidente en AP, donde existen ciertas limitaciones para la solicitud de los PN en algunas comunidades autónomas. Diferentes publicaciones recientes apoyan cada vez más el empleo de los PN como herramienta diagnóstica en AP1,4,5,8, por lo que actualmente existe un escenario idóneo en España para la implementación de dichas recomendaciones en la práctica clínica habitual en AP.
La solicitud de PN se está incorporando lentamente en la práctica clínica habitual en AP, posiblemente debido a la falta de formación o al temor a un uso inadecuado. Los PN deberían estar disponibles en todos los entornos sanitarios, incluida la AP, y su uso es necesario como marcador pronóstico y, especialmente, como ayuda en el diagnóstico de la IC33.
Es muy importante evitar el sobrediagnóstico (falsos positivos) de la IC, tener buenas herramientas para descartarla (VPN) y mejorar la precisión para poder detectarla (VPP). En un estudio realizado en AP31 solo se pudo confirmar el diagnóstico de IC en la mitad de los pacientes que tenían este diagnóstico en sus historias clínicas. Las consecuencias de estos falsos diagnósticos son los posibles tratamientos inadecuados.
Por otra parte, el infradiagnóstico de la IC es un problema frecuente en las consultas de AP, por lo que es prioritaria una búsqueda activa de los factores de riesgo y de los factores precipitantes de disfunción cardíaca8. El proceso diagnóstico de sospecha de IC basado en signos y síntomas no siempre es fácil de interpretar. Después de la tríada inicial anamnesis, examen físico y ECG, el siguiente paso para optimizar el proceso diagnóstico de la IC debería ser la determinación de los PN o la solicitud de un ecocardiograma si los PN no estuvieran disponibles1,4,5. Su determinación permitiría seleccionar aquellos pacientes que precisaran o no un ecocardiograma para su confirmación diagnóstica.
Con el fin de disminuir el importante infradiagnóstico existente en la IC y dada la importante utilidad de los PN, se debería garantizar su oportuna determinación en las consultas de AP, incluyéndola en los protocolos establecidos entre AP y los servicios hospitalarios que participan en el manejo del paciente con IC, como cardiología, medicina interna y geriatría. Esta colaboración debería ser fluida y bidireccional para reducir el infradiagnóstico o el sobrediagnóstico, facilitar la oportuna derivación de los pacientes, mejorar la transición al alta y el control y el seguimiento de la enfermedad.
ConclusionesLa IC es una enfermedad prevalente con alta morbimortalidad cuyo diagnóstico plantea un desafío para los médicos de familia.
El BNP y el NT-proBNP son biomarcadores producidos por el corazón en respuesta a la sobrecarga de líquidos cuya determinación constituye un paso clave en el proceso diagnóstico de la IC. La medición de los PN tiene un excelente VPN, por lo que son muy válidos para descartar la IC, aunque sus valores no deben analizarse de forma aislada, sino junto a una correcta anamnesis, la exploración física, el ECG y, en determinados casos, un ecocardiograma. Aunque ambos PN tienen importancia en la sospecha diagnóstica del paciente con IC, el NT-proBNP es el más recomendado por las evidencias disponibles y su valor pronóstico. Es importante tener en cuenta que algunas comorbilidades pueden modificar las concentraciones de los PN.
Los PN han demostrado ser una excelente herramienta diagnóstica y de seguimiento en pacientes con IC, por lo que las guías de la ESC 2021 y de la ACC/AHA 2022 sobre IC recomiendan que los pacientes que acuden a AP con síntomas de IC tengan una medición de PN para determinar si se requiere derivación a otro nivel asistencial.
Por todo ello, es necesario garantizar que en todos los centros de salud esté disponible la determinación de los PN, ya que disminuye el infradiagnóstico de la IC, ayuda a evitar el sobrediagnóstico, proporciona beneficios clínicos en los pacientes y ofrece excelentes ratios de coste-efectividad y coste-utilidad que pueden reducir los costes por paciente y la carga de la enfermedad, optimizando los recursos existentes en el sistema de salud.
En conclusión, la importancia, la necesidad y la utilidad de la medición de los PN en el manejo de la IC en el ámbito de la AP se podría resumir con los mensajes claves del siguiente decálogo:
Decálogo sobre el manejo de los péptidos natriuréticos en atención primaria- 1.
Para prevenir y para evitar una peor evolución de los pacientes con IC, no debería retrasarse el diagnóstico y el tratamiento adecuado en pacientes con clínica compatible.
- 2.
La medición de los PN constituye una herramienta fundamental que ayuda a la toma de decisiones clínicas y diagnósticas de la IC.
- 3.
El VPN de la determinación de los PN es muy alto, por lo que el resultado puede resultar muy útil para descartar el diagnóstico de IC.
- 4.
Tras la valoración clínica inicial, la determinación de los PN debe estar disponible en las consultas de AP para su uso a criterio médico en aquellos pacientes en los que exista sospecha clínica de IC.
- 5.
La elevación de la concentración de los PN puede interpretarse como una señal de alerta que aporta información de riesgo a corto y a medio plazo, siempre de forma complementaria al criterio clínico.
- 6.
Cuanto mayor sea la concentración de PN, peor es la evolución clínica de los pacientes con IC y mayor es el riesgo de complicaciones.
- 7.
Se puede justificar la determinación de PN en AP ante pacientes con dudas clínicas razonables de empeoramiento de la IC crónica en los que se plantee la derivación al ámbito hospitalario.
- 8.
Concentraciones bajas de BNP (<35pg/ml) o NT-proBNP (<125pg/ml) permiten excluir la presencia de IC.
- 9.
El NT-proBNP es el único PN que se debe valorar en los pacientes con IC que están en tratamiento con sacubitrilo.
- 10.
La determinación inicial de los PN es preferible a la solicitud de ecocardiografía por su menor demora en la realización y mejor coste-efectividad y coste-utilidad.
Los autores declaran que no han recibido ningún tipo de financiación para la realización del presente trabajo en alguna de sus partes o en su totalidad.
Contribución de los autoresMTY, ARG, VPC: idea, redacción, análisis, búsqueda bibliográfica, revisión y validación final.
MJCM, EJB, ASC, VB: redacción, análisis, búsqueda bibliográfica, elaboración gráfica, revisión y validación final.
Todos los autores han leído y aprobado la versión final del documento de consenso.
Conflicto de interesesLos autores declaran la inexistencia de cualquier tipo de relación financiera y personal con otras personas u organizaciones que puedan haber influido en su trabajo.
M. Ajenjo González, K. Almeida Chafloque, F.J. Alonso Moreno, L. Araujo Márquez, C. Arina Cordeu, L.M. Artigao Rodenas, A. Barquilla García, V. Barrios Alonso, P. Beato Fernández, V. Caballero Pajares, F. Cabezudo Moreno, A. Calderón Montero, E. Carrasco Carrasco, J.L. Carrasco Martín, J. Carrizo Sánchez, M.J. Castillo Moraga, S. Cinza Sanjurjo, R. Crespo Sibaris, M.P. de las Cuevas Miguel, J.A. Divisón Garrote, H. Eguía, C. Escobar Cervantes, M.B. Esteban Rojas, L. A. Falcón Espínola, J.M. Fernández Toro, M. Frías Vargas, D. Fuentes Martínez, E. García Criado, A. García Lerín, L. García Matarín, A. García-Puente García, O. García Vallejo, R. Genique Martínez, I. Gil Gil, I. González Casado, I. González Lillo, J.L. Górriz Teruel, E. Jiménez Baena, J. Juan Gaceo, S.P. Leiva Bisbicuth, M.J. Lupiañez Jiménez, J.C. Martí Canales, E. Martín Rioboó, J.J. Mediavilla Bravo, F. Molina Escribano, S. Morales Quintero, A. Moyá Amengual (secretaria), G. Nieto Barco, A. Ochoa Linares, V. Pallarés Carratalá (coordinador), E. Pérez Vázquez, A. Piera Carbonell, J. Polo García, M.A. Prieto Díaz, T. Rama Martínez, M. Redondo Prieto, D. Rey Aldana, B.E. Riesgo Escudero, S. Rodríguez Merino, G.A. Rojas Martelo, A. Romero Sencin, J.C. Romero Vigara, A. Ruiz García, R. Sánchez Rodríguez, T. Sánchez Ruiz, C. Santos Altozano, F.J. Sanz García, M.C. Seoane Vicente, A. Serrano Cumplido, M. Turégano Yedro, F. Valls Roca, S.M. Velilla Zancada, A. Vicente Molinero.