PROLOGO
Los conocimientos científicos no son inmutables y necesitan ser revisados y actualizados para dar cabida a los nuevos avances de la investigación. En la investigación de la enfermedad vascular, en general, y de la hipertensión arterial (HTA), en particular, la continua publicación de nuevos resultados determina cambios relevantes de conceptos, paradigmas o actitudes en períodos que no superan los cinco años, por lo que los médicos clínicos necesitan herramientas que les permitan acceder a la síntesis de la actualización a fin de que sus pacientes puedan beneficiarse de los avances del conocimiento. Para facilitar su transmisión desde el origen (el investigador) hasta su objetivo final (el paciente) es necesario que los artículos publicados en aspectos muy concretos y parcelares que afectan a la etiopatogenia, fisiopatología, detección, clínica y terapéutica de la hipertensión y el riesgo vascular sean tamizados y valorados en su conjunto a fin de seleccionar, ordenar y poner en perspectiva clínica los nuevos conocimientos.
La medida de la presión arterial (PA) es una de las exploraciones médicas tradicionales más comúnmente practicada. Sin embargo, a pesar de que ya se enseña a los alumnos de las Facultades de Medicina, Farmacia o Escuelas de Enfermería y se practica desde el mismo inicio de la licenciatura o diplomatura, es una de las medidas que se realiza de forma menos fiable y con un escaso cumplimiento de las recomendaciones aportadas por las diferentes guías nacionales e internacionales. Además, en los últimos años se han añadido a la medida tradicional en la consulta (medida clínica) otras metodologías cuyo uso va en constante incremento, tales como la monitorización ambulatoria de la PA de 24 horas (MAPA) y la automedida domiciliaria de la PA (AMPA). En este sentido cabe reflexionar sobre el hecho de que más de la mitad de los aparatos de medida de AMPA disponibles en España no han sido clínicamente validados. Por tanto, se hace necesario unificar criterios en este tipo de mediciones para que, con independencia del profesional que realiza su indicación, el aparataje y la metodología recomendada sean unitarios.
Las sociedades científicas y los colegios profesionales tienen como una de sus misiones prioritarias la de actuar de vínculo entre la ciencia fundamental o aplicada y la práctica clínica diaria, facilitando la transmisión de los conocimientos y avances tecnológicos más relevantes. Esta monografía resume el trabajo de un grupo de expertos de diversas sociedades científicas y colegios profesionales cuyo nexo común es la prevención del riesgo cardiovascular. Este grupo aporta un documento de consenso en las indicaciones, normas de actuación y metodología de la AMPA por parte de los propios pacientes en su domicilio, que deseamos forme parte habitual de las recomendaciones de todos los profesionales a los que representan.
INTRODUCCION
La HTA es uno de los factores de riesgo de enfermedad cardiovascular y renal mejor reconocido. En España su prevalencia en adultos mayores de 18 años es de aproximadamente un 35%, llega al 40% en edades medias, al 68% en los mayores de 60 años y afecta a unos 10 millones de sujetos adultos1-3.
La determinación de la PA continúa siendo una de las medidas clínicas más importantes en la práctica médica cotidiana. A partir de valores superiores a 115 mmHg de PA sistólica y de 75 mmHg de PA diastólica existe una continua y creciente relación con la morbimortalidad por enfermedad coronaria o ictus4. Sin embargo, pese a ser la exploración médica más repetida, es una de las que se realiza de forma menos fiable5,6 y con un escaso cumplimiento de las recomendaciones aportadas por las diferentes guías nacionales e internacionales7-10. Además, la variabilidad de la PA a lo largo de las 24 horas tiene también interés pronóstico (los sujetos cuya PA permanece elevada durante la noche [non-dippers] tienen un mayor riesgo vascular que los individuos en los que se registra un descenso [dippers])11, lo que no es posible detectar mediante mediciones en la consulta.
Las dificultades para medir la PA, así como su escasa reproducibilidad, derivan de tres aspectos diferentes. El primero es su gran variabilidad, pues se modifica por múltiples situaciones externas e internas del paciente, desde la temperatura ambiente al estado físico o emocional, y especialmente por el tipo de actividad que realiza12. El segundo deriva de las limitaciones en la precisión de la medida indirecta, siendo el propio observador la mayor fuente de inexactitud13. Y el tercer aspecto y más difícil de corregir es precisamente la modificación yatrógena de la presión: la mayoría de los sujetos experimenta una reacción de alerta durante la toma de la PA, que en algunos casos puede ser muy importante: el conocido como fenómeno de "bata blanca"14.
Existen tres tipos de mediciones de la presión para el diagnóstico de la hipertensión: la medida de la presión en la consulta, la MAPA y la AMPA. Aunque la primera sigue siendo la técnica de referencia, las dos últimas tienen un gran valor para el manejo clínico del paciente, porque, entre otros hechos positivos, permiten obtener un elevado número de mediciones y pueden soslayar el referido efecto de "bata blanca".
El presente documento analiza exclusivamente la AMPA y tiene como objetivo proporcionar una visión unitaria sobre sus ventajas, limitaciones, indicaciones, pautas de interpretación y valor pronóstico. También ofrece normas metodológicas sobre su medición y examina el valor de la multitud de dispositivos electrónicos incorporados en los últimos años, pues una gran mayoría no cumple los criterios de validación clínica.
JUSTIFICACION DEL DOCUMENTO
La realidad diaria de la práctica clínica y la lectura de diversas guías clínicas publicadas en nuestro país en los últimos tiempos muestran que, aunque las diferencias son a menudo mínimas, las recomendaciones sobre la técnica de la medida de la PA por el propio paciente en su domicilio difieren lo suficiente como para crearles confusión, al tiempo que generan dificultades en la comparación de los resultados entre distintos estudios. Las mayores discrepancias radican en la sugerencia o recomendación de uso de los propios aparatos de medida, en ocasiones no basadas en evidencias científicas ni en la demostración de su validación clínica, aunque también el número de medidas y el momento del día en que dichas medidas deben ser realizadas son fuente de discusión.
Si aceptamos que el uso de la AMPA será cada vez más común en aras de mejorar el diagnóstico de la hipertensión, valorar el efecto de los fármacos o estrategias antihipertensivas, involucrar más al paciente en el control de su dolencia y dilatar el tiempo entre visitas en la consulta, parece obvio que la técnica de la AMPA debe ser absolutamente fiable y estandarizada. Por tanto, se hace imprescindible consensuar todos los aspectos aún en discusión sobre esta técnica a fin de que todos los pacientes españoles reciban las mismas instrucciones, la medida se realice de modo homogéneo y los resultados de los distintos estudios a realizar en el futuro puedan ser comparables.
Técnica normalizada de medida de la presión arterial
Pese a sus múltiples limitaciones, la técnica descrita hace ya 100 años por Korotkoff y realizada en la consulta por el médico o la enfermera sigue siendo el patrón de oro de los diferentes métodos de determinación de la PA. Ésta se mide mediante un método indirecto, usando un esfigmomanómetro de mercurio que ocluye la arteria braquial con un manguito y evalúa los sonidos arteriales de Korotkoff auscultando la fosa antecubital. El primer ruido coincide con la PA sistólica y el quinto ruido (desaparición completa) con la PA diastólica. Sólo en los casos muy infrecuentes en que los ruidos llegan hasta cero se elige como PA diastólica la atenuación de los mismos (IV ruido de Korotkoff)7-9.
Este patrón clásico está hoy día amenazado por la incorporación de diferentes técnicas, observadores, lugares de medida y parámetros a estimar (tabla 1).
La PA presenta una variabilidad intrínseca relacionada con las fluctuaciones de los mecanismos de ajuste de presión y una variabilidad extrínseca debida a la influencia de factores externos. La actividad del sujeto explica las oscilaciones más importantes de la presión, de tal forma que si se corrige la PA con la estimación del impacto que la actividad tiene sobre la misma (andar, hablar, ver televisión, etc.), desaparecen dichas oscilaciones, incluido el ritmo circadiano, que en realidad depende del patrón reposo-actividad y no del día-noche como se ha demostrado claramente en trabajadores nocturnos12. Por ello, la situación en la que se encuentra el sujeto en el momento de la medida de la PA puede modificar de forma importante su resultado.
La medida estandarizada de PA en el entorno clínico debe hacerse con el sujeto en reposo físico y mental. Las condiciones necesarias en el sujeto para garantizar esta situación aparecen resumidas en la tabla 2.
La mayoría de los sujetos a los que se realiza una medición de presión experimentan una elevación transitoria, situación conocida como reacción de alerta o fenómeno de "bata blanca". Esta reacción es característicamente inconsciente y depende, en parte, del tipo de persona que efectúa la medición. Así, es casi siempre menor ante una enfermera que ante un médico, ante el médico generalista que ante un médico de hospital, en una consulta médica sin técnicas invasivas que en una quirúrgica o tomada previamente al quirófano o en el área de Urgencias. También es menor con personal conocido que frente al no habitual; incluso la presencia de personas en formación puede incrementarla14,15.
La reacción de alerta no puede evitarse, pero puede, en muchas ocasiones, reducirse con una técnica correcta, ya que tiende a extinguirse con el tiempo, aun dentro de la misma visita; por lo que si se realizan tomas reiteradas se observan descensos hasta la cuarta o quinta medida. De hecho estas últimas presiones resultan comparables a las obtenidas por otras técnicas menos afectadas por la reacción de alerta, como la AMPA o la monitorización ambulatoria de 24 horas. Aun siguiendo estas recomendaciones, entre un 20%-25% de los sujetos presentan hipertensión clínica aislada (hipertensión en la consulta); es decir, continúan presentando una reacción de alerta que les sitúa dentro de los límites de la hipertensión, a pesar de estar normotensos fuera de la consulta16,17. Esta situación también se denomina hipertensión de "bata blanca", aunque es preferible abandonar este término por su ambigüedad y utilizar el sugerido por las guías de hipertensión clínica aislada.
Las indicaciones sobre condiciones del equipo y desarrollo de la medida de la presión (tabla 2) se han adaptado de las recomendaciones de la Sociedad Americana de Hipertensión7,18 y tienen por objeto garantizar las mejores condiciones técnicas en su medida. El estricto cumplimiento, especialmente en el número de tomas efectuadas y en el momento de la medición (evitando las horas inmediatamente después de la toma de la medicación antihipertensiva), permite acercar los resultados a los valores obtenidos por medidas fuera de la consulta y, por tanto, incrementar la validez de los resultados.
Los mejores dispositivos de medida siguen siendo los esfigmomanómetros de mercurio. Sin embargo, y en relación con su toxicidad, la normativa de la Unión Europea preconiza la paulatina retirada de los mismos. El esfigmomanómetro aneroide y los aparatos automáticos son sus herederos naturales. Aunque el uso de estos últimos no está suficientemente evaluado, su implantación es cada vez mayor. Por ahora es recomendable mantener dispositivos de mercurio en las consultas con dos fines primordiales: servir como patrón para la calibración del resto de dispositivos y poder realizar una medición fiable en pacientes con fibrilación auricular u otras arritmias graves7,9,19.
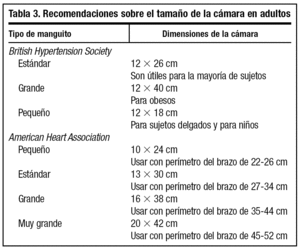
Respecto al manguito, la longitud de la funda será la suficiente para envolver el brazo y cerrarse con facilidad, mientras que la longitud de la cámara debe alcanzar el 80% del perímetro braquial. La Sociedad Británica de Hipertensión y la Asociación Americana de Cardiología han publicado unas recomendaciones acerca de la medida de la cámara según la circunferencia del brazo (tabla 3)20,21. En la práctica clínica no es fácil seguir minuciosamente dichas recomendaciones, entre otras cosas porque no suele comercializarse tal variedad de manguitos. La mayoría de las cámaras estándar que se comercializan en nuestro país miden 12-13 3 23-24 cm. Quizás sean algo reducidas. Para brazos de individuos obesos (perímetro del brazo superior a 33 cm) se necesitan cámaras más largas, de hasta 40-42 cm, aunque la mayoría de las comercializadas no suelen medir más de 31-34 cm. La anchura de la cámara debe representar el 40% del perímetro del brazo; es decir, de 12 a 15 cm. Una anchura mayor dificulta en muchos casos la auscultación de la fosa antecubital. Cámaras o manguitos inadecuadamente pequeños tienden a sobreestimar la PA. Sin embargo, dejar prendas finas (menos de 2 mm de grosor) no modifica las medidas de presión22.
En relación con el número de mediciones, se recomienda que se hagan al menos dos, separadas por un minuto, debiendo repetir una tercera si se detecta una diferencia de presión entre ambas mayor de 5 mmHg. Probablemente, la realización de lecturas adicionales pueda mejorar la fiabilidad de la medida al coincidir con la atenuación de la reacción de alerta.
El diagnóstico de hipertensión no debe hacerse en todos los casos, sólo con medidas de presión en la consulta, puesto que, aun realizada con una técnica correcta y un número adecuado de mediciones en diferentes visitas, un porcentaje de pacientes presentará hipertensión aislada en la consulta. La técnica más perfeccionada para las mediciones ambulatorias es la monitorización durante 24 horas con dispositivos automáticos, que tiene una excelente correlación pronóstica. Sin embargo, el coste de esta exploración limita su uso indiscriminado. Por ello una alternativa aceptable es la utilización de aparatos automáticos o semiautomáticos para que el propio paciente efectúe la AMPA. Es verosímil que en el futuro esta técnica adquiera una importancia creciente y el clínico deba incrementar su conocimiento.
TÉCNICA DE AUTOMEDIDA DOMICILIARIA DE LA PRESION ARTERIAL
Tipos de aparatos utilizables
Aunque los aparatos que se pueden utilizar para la AMPA son los mismos que para la medida clínica, es decir, el esfigmomanómetro de mercurio, el aneroide y los dispositivos electrónicos, en la práctica sólo son recomendables los últimos.
El esfigmomanómetro de mercurio no se recomienda por sus inconvenientes prácticos: precisa el uso de estetoscopio para auscultar los ruidos de la onda de pulso, exige la revisión de la válvula de control y una calibración periódica. Además plantea problemas de contaminación ambiental por el mercurio, por lo que se está procediendo a su progresiva retirada. Su uso futuro se reducirá a ser patrón para la calibración del resto de los dispositivos y para poder realizar mediciones fiables en pacientes con fibrilación auricular u otras arritmias graves23.
Respecto a los esfigmomanómetros aneroides, son menos precisos que los de mercurio y tienen todos sus problemas, por lo que no son los más adecuados para la AMPA24.
Los aparatos electrónicos de medida de la PA son los dispositivos recomendados en el momento actual para la AMPA por su facilidad de manejo y fiabilidad9. Algunas características particulares los hacen especialmente atractivos: pueden funcionar con batería o conectados a la red, disponen de pantalla digital con visualización de fecha de la medición, PA sistólica, PA diastólica y frecuencia cardíaca, posibilidad de imprimir resultados y transmitirlos por medios electrónicos o por teléfono y capacidad de almacenar en la memoria lecturas de varios días. Precisan de una menor formación para su uso y son adecuados para pacientes con enfermedades asociadas como artritis y sordera. Además su precio actual los hace asequibles para la mayoría de los pacientes.
Dentro de los equipos electrónicos existen diferentes modelos que vamos a repasar a continuación.
Modelos según los métodos de inflado y desinflado del brazalete:
1) Semiautomáticos: el inflado es manual y el desinflado es automático.
2) Automáticos: el inflado y el desinflado son automáticos.
Se recomiendan los automáticos por su comodidad y ventajas a la hora de repetir medidas. Los aparatos de última generación aportan sistemas de inflado inteligente que no precisan preselección de presión ni reinflados posteriores25.
Modelos según métodos de medida de la PA:
1) Auscultatorio: utilizan un micrófono electrónico incorporado al manguito para detectar los sonidos de Korotkoff. Los micrófonos son muy sensibles al movimiento y difíciles de colocar en posición adecuada. Estos inconvenientes limitan su uso en la actualidad25.
2) Oscilométrico: se basa en la detección oscilométrica de la PA y la colocación del manguito no es tan complicada. Son los aparatos más recomendables actualmente7,9,25,26.
3) Mixtos: son aparatos más complicados, que registran la PA a intervalos determinados y que utilizan dos métodos de medición (la detección de los sonidos de Korotkoff y la oscilometría). Se utilizan muy poco.
Modelos según el lugar anatómico de medida de la PA:
1) Brazo: registran la PA en la arteria braquial. Son los recomendados para la AMPA9.
2) Muñeca: registran la PA en la arteria radial. Tienen serios inconvenientes derivados de la posición del brazo y de la flexión e hiperextensión de la muñeca. Aunque los nuevos modelos indican la altura a la que debe estar el brazo en relación con la posición del corazón, existen serias reservas acerca del correcto uso de los mismos por los pacientes9. Suponen una alternativa de segunda línea a los anteriores.
3) Dedo: no se recomiendan debido a las imprecisiones derivadas de la distorsión de las mediciones al verse influenciados por la posición y por el estado de la circulación periférica9.
Quizás el mayor problema que se deriva de la utilización rutinaria de los aparatos electrónicos es que no siempre son exactos y deben cumplir unos criterios de calidad. No todos ellos están debidamente validados por organismos competentes. El profesional sanitario (médico, enfermero, farmacéutico) debe informar al paciente de que sólo deben utilizarse los aparatos que han sido validados de modo independiente25. Los aspectos más relevantes a considerar a la hora de recomendar la adquisición de un aparato al propio paciente o sus allegados para realizar la AMPA se reflejan en la tabla 4.
Criterios de validación clínica
Existen en el mercado innumerables aparatos para la medición automática de la PA, pero muchos de ellos no han sido evaluados o no han superado los protocolos de validación existentes. Dado el previsible incremento de la utilización de estos instrumentos en los próximos años, es razonable exigir a sus fabricantes que superen unos mínimos criterios de calidad y sean sometidos a la necesaria validación antes de recomendar su empleo en la práctica clínica.
Los procedimientos de validación, previos a la publicación de las Directrices Europeas (Primera Conferencia Internacional de Consenso)27 para el uso de la AMPA, eran el de la Asociación para el Desarrollo de la Instrumentación Médica (AAMI)28 y el de la Sociedad Británica de Hipertensión (BHS)29. Las directrices europeas27 recomiendan la utilización de protocolos más simplificados que los de la AAMI/BHS, con propuestas que afectan fundamentalmente a la fase de prevalidación, al número de sujetos a reclutar y al rango de presiones necesarias para la inclusión en un protocolo de validación. A raíz de estas recomendaciones, el grupo de trabajo sobre monitorización de la PA de la Sociedad Europea de Hipertensión (ESH)30 propuso un nuevo protocolo que unifica los precedentes, simplificando el procedimiento de validación. Para más información sobre protocolos de validación se pueden consultar las páginas web: www.dableducational.com, www.bhsoc.org y www.seh-lelha.org.
En la tabla 5 aparece la relación de aparatos validados para realizar la AMPA mediante los criterios de evaluación de la AAMI28 y la BHS29, así como los que están recomendados por la ESH/ESC30. Puede consultarse la página web dedicada a las mediciones de la PA (htpp://www.dableducational.com) para obtener un listado actualizado de los aparatos validados. Es posible que algunos aparatos que no aparecen en el listado hayan sido validados en nuestro país por grupos independientes, siguiendo los protocolos recomendados por alguno de los tres organismos autorizados. Al no publicarse en una revista en lengua inglesa no aparecen como validados. En estos casos se recomienda consultar la bibliografía nacional.
Con independencia del tipo de aparato utilizado, para el uso clínico deberían cumplir los requisitos expuestos en la tabla 6.
Tipos de manguitos y cámaras inflables
Es un elemento muy importante, ya que, por muy sofisticado que sea un aparato de AMPA, una cámara demasiado corta o estrecha sobrestima la PA y una cámara demasiado larga o ancha la infraestima31. Las dimensiones recomendadas para las cámaras de aire para adultos se exponen en la tabla 3. Para realizar la AMPA se recomienda que el manguito lleve una hebilla para facilitar el autoajuste del brazalete y señales con marcas o zonas de color que permitan detectar si el manguito es el adecuado o que indiquen su mejor colocación25.
Mantenimiento
Todos los aparatos deben revisarse al menos una vez al año o, en su defecto, comprobar directamente frente a aparatos fiables (en un centro de salud o farmacia) que funcionan correctamente8.
No todos los fabricantes ofrecen pautas de mantenimiento del equipo que incluyan información básica sobre intervalos y métodos adecuados de calibración25. La AAMI recomienda que los dispositivos mantengan la seguridad y el rendimiento durante unos 10.000 ciclos completos de inflado/desinflado en situaciones estándar. En general se considera que una duración media de cinco años es un período realista y eficiente25. En los manguitos se prestará especial atención a que las superficies de velcro se encuentren en buen estado, y cuando pierdan adhesividad, hay que cambiar el manguito. Debería ser posible extraer la cámara del manguito para poder lavarlo periódicamente.
Metodología de la medición
En la tabla 7 se resume el protocolo para la medición de la PA en el domicilio con equipos electrónicos validados. Las condiciones del paciente y el equipo son las mismas que en la toma de la PA en consulta descritas en la tabla 2, por lo que el protocolo de la AMPA es una adaptación de aquél. El paciente debe estar instruido en la técnica y su significado.
A continuación se indica el número de medidas a realizar.
Para el diagnóstico de hipertensión arterial
Tanto la Sociedad Europea9 como la Sociedad Española de Hipertensión8 en sus Guías del año 2005 recomiendan realizar medidas por duplicado e incluir tomas por la mañana y por la tarde. Ambas guías recomiendan no utilizar las medidas obtenidas el primer día (fase de adaptación al equipo). Por tanto, basándose en todo ello, la recomendación de este documento de consenso es:
1) Realizar tres medidas por la mañana (entre las 6 y 9 horas) y tres por la tarde (entre las 18 y 21 horas) durante cinco días laborables. Despreciar la primera medida de mañana y tarde.
2) Despreciar el primer día.
3) Calcular la media de todas las realizadas (una vez descartada la primera de cada una de las medidas y el primer día completo), incluyendo tanto las de la mañana como las de la tarde.
Para el seguimiento y control de la hipertensión arterial
Cuando un paciente es visitado en intervalos largos, de meses, es muy relevante para el médico la información de la AMPA aportada por el paciente a la hora de tomar decisiones. Basándose en las recomendaciones de las guías y la experiencia personal de los autores del documento, las recomendaciones son:
1) Seleccionar un día de la semana para la medida por la AMPA. Siempre el mismo día, preferentemente un laborable entre semana, y en el mismo horario.
2) En el día prefijado realizar tres medidas por la mañana (entre las 6 y 9 horas) antes de la toma de la medicación (medida en el trough) y tres por la tarde (entre las 18 y 21 horas) antes de la toma de la medicación, si la hubiere.
3) Calcular la media de todas las medidas realizadas (una vez descartada la primera de cada una de las medidas) por la mañana, la media de todas las realizadas por la tarde y la media global.
Las tres medidas se realizarán con un intervalo de 2-3 minutos. Si el aparato no dispone de un sistema de memoria, el paciente debe transcribir los datos a la hoja de registro apropiada para ser presentada a su médico en la visita.
Valores de normalidad
La definición de los valores de normalidad de la PA domiciliaria, independientemente del método utilizado para su medición, se ha realizado a partir de estudios poblacionales transversales y de cohortes. Se acepta que la PA obtenida por la AMPA es unos 5 mmHg inferior a la obtenida en la consulta, por lo que las Sociedades Científicas establecen arbitrariamente el límite de normalidad en valores inferiores a 135/85 mmHg (el mismo que se ha recomendado para el período diurno de la MAPA), y se reconoce como valor óptimo el inferior a 130/80 mmHg. Estos límites deberían ser inferiores en pacientes cuyos valores de normalidad en la consulta sean inferiores, como los diabéticos, los insuficientes renales o durante el primer semestre de embarazo.
INDICACIONES DE LA AUTOMEDIDA DOMICILIARIA DE LA PRESION ARTERIAL
En el diagnóstico de la hipertensión arterial
1) Detección de fenómenos de reacción de alerta en la medida de presión realizada en la consulta.
2) Identificación de hipertensión clínica aislada (HTA de "bata blanca"). Debe ser confirmada por la MAPA de 24 horas.
3) Confirmación del diagnóstico de hipertensión arterial de grado ligero (grado 1).
En el seguimiento clínico de los pacientes
1) Confirmación de la sospecha de HTA refractaria.
2) Valoración de la respuesta al tratamiento identificando a los pacientes con un buen o mal control, así como a aquellos pacientes que presentan períodos de insuficiente cobertura terapéutica.
3) Diagnóstico de HTA lábil e identificación de los pacientes con gran variabilidad de sus cifras de PA.
4) Detección de episodios de hipotensión relacionados con el tratamiento farmacológico.
5) Facilita el seguimiento y control de pacientes con menor accesibilidad a los servicios sanitarios.
6) Permite espaciar el tiempo entre visitas médicas.
PACIENTES A LOS QUE SE PUEDE RECOMENDAR AUTOMEDIDA DOMICILIARIA DE LA PRESION ARTERIAL
Tras la indicación médica de la AMPA a un paciente, es forzoso plantearse sus competencias, tanto físicas como psíquicas, para poder llevarla a cabo con garantías. En primer lugar, el paciente no debe presentar ningún déficit físico o cognitivo que le impida desarrollar la técnica de la AMPA correctamente. En este sentido es necesario asegurarse de que el paciente tenga una visión y una audición adecuadas para conocer el resultado de la medición que ha hecho. Esto es indispensable cuando se utilice un esfigmomanómetro de mercurio o aneroide, y el problema auditivo es menos relevante si se utiliza un aparato automático o semiautomático. Por otro lado, el paciente debe tener la capacidad intelectual necesaria para aprender la metodología de la AMPA y la habilidad física suficiente para poder ponerla en práctica de forma correcta. Todos estos inconvenientes se minimizan en caso de que el enfermo tenga un soporte familiar adecuado que pueda suplir estas deficiencias.
Los pacientes más ancianos, en los que la HTA es especialmente prevalente, y su grado de control más deficiente, también pueden y deben beneficiarse de esta técnica. La existencia de un cuidador, familiar o no, posibilita la práctica de la AMPA en caso de existir deterioro físico o mental.
La participación del paciente es fundamental en el control de las enfermedades crónicas en la mayoría de los casos. Sin embargo, existe un subgrupo de pacientes en los que esta posibilidad de participar en su control puede producir efectos indeseables y, por tanto, son pacientes en los que la AMPA no estaría aconsejada.
En primer lugar, pacientes con una personalidad obsesiva, sin criterio para valorar los resultados obtenidos y en los que las simples variaciones fisiológicas de la PA a lo largo del día puedan producir una carga de ansiedad tal que se genere una pauta obsesivo-compulsiva de medición, sin relación con las recomendaciones prescritas. Un segundo punto a considerar es la fiabilidad que tiene la AMPA que realiza el paciente. No es infrecuente que el enfermo no efectúe las mediciones cuando se han prescrito, sino cuando él lo decide por otros motivos. Esto puede hacer que la interpretación de una pauta terapéutica sea errónea. Peor es que el paciente decida cambiar la posología prescrita en función de los resultados que obtiene. En esta línea también hay que evitar que el paciente, ante la repetición de tomas normales, banalice la importancia del proceso y decida suspender el tratamiento.
Todos estos aspectos pueden mejorar con educación sanitaria; pero siempre, antes de plantear a un enfermo que efectúe la AMPA, deberemos asegurarnos que tiene un mínimo grado de responsabilidad, de lo contrario el resultado de la AMPA no sólo no será el esperado, sino que puede ser totalmente contraproducente. La existencia de arritmias puede dificultar la AMPA con aparatos oscilométricos, por lo que sería recomendable el uso de aparatos auscultatorios, como sucede con pacientes que presenten temblor clínicamente relevante.
En resumen (tabla 8), como en cualquier otro tipo de actividad en la que el paciente tenga que utilizar tecnologías más o menos complejas para su tratamiento o control, deberemos asegurar que tiene las habilidades físicas necesarias, la motivación adecuada y es cumplidor en cuanto a los objetivos que se consensúan, debiéndose excluir a aquellos pacientes en los que, por su labilidad psíquica, la AMPA puede generar más inconvenientes que ventajas.
VENTAJAS Y LIMITACIONES DE LA AUTOMEDIDA DOMICILIARIA DE LA PRESION ARTERIAL
Ventajas
Permite realizar un preciso diagnóstico de la HTA mantenida y de la HTA clínica aislada al no acompañarse de reacción de alerta
La reacción de alerta, que induce el llamado efecto o hipertensión de "bata blanca", es la condición por la que la PA está más elevada en la consulta que en el domicilio, pudiéndose detectar tanto en normotensos como hipertensos, incluidos los que reciben tratamiento antihipertensivo32,33. Su prevalencia se estima en un 20%-30% de los pacientes hipertensos34-36, y es más frecuente en HTA moderadamente alta que en formas graves de HTA, en mujeres y en ancianos. Se acepta que es más relevante para el componente sistólico de la presión (PA sistólica)34.
La hipertensión clínica aislada o hipertensión de "bata blanca" se define como la detección en consulta de valores de PA superiores a 140/90 mmHg, generalmente estadios o grados 1 y 2 de HTA, con valores normales fuera del medio sanitario34,35. Aunque el método de referencia para el diagnóstico de una supuesta reacción de alerta es la MAPA de 24 horas35, la correlación existente entre los valores de PA obtenidos por AMPA y por MAPA36,37, así como determinadas características de esta última (elevado coste, limitada accesibilidad, necesidad de formación específica para realizarla y complejidad), han contribuido a que diversas sociedades científicas y organismos nacionales e internacionales recomienden cada vez más el uso de la AMPA como técnica útil para la detección de la hipertensión clínica aislada en caso de sospecha38-43.
La AMPA también puede ser útil en la detección de la hipertensión aislada ambulatoria o "normotensión de bata blanca", cuya importancia viene determinada porque representa un subgrupo de alto riesgo, mostrando un riesgo cardiovascular similar al que presentan los pacientes con HTA no controlada y superior al de la hipertensión clínica aislada39.
Recientemente, el estudio THOP40 ha reafirmado observaciones previas en el sentido de la utilidad relativa de la AMPA y, por tanto, puede recomendarse como sistema de cribado inicial, antes que la MAPA, para la detección del enfermo de "bata blanca"41.
La lectura automática delimita el sesgo del observador
El sesgo se produce cuando, debido a determinadas características del observador, se refieren valores de PA distintos a los reales. La introducción de aparatos electrónicos que realizan un registro de los datos de forma automática y los almacenan en la memoria ha permitido delimitar el sesgo del observador y puede disminuir el de la técnica de medición44.
Presenta una mayor reproducibilidad o precisión que la presión arterial clínica
Esta propiedad implica que las lecturas de la PA efectuadas en diferentes momentos están correlacionadas de forma importante, lo que permite caracterizar el comportamiento de la PA. El promedio de múltiples mediciones de la PA obtenidas con AMPA aumenta la reproducibilidad y es superior a la obtenida con las PA clínicas y similar a la obtenida con MAPA45,46.
Informa mejor de la variabilidad de la presión arterial
La PA es una variable biológica sometida constantemente a estímulos tanto presores como depresores, con una tendencia a volver a su nivel basal o de referencia, representado por los valores medios de PA. Las medidas de la PA que obtenemos en la consulta no son representativas de las que un individuo soporta a lo largo de su actividad diaria. La medición de la PA mediante AMPA permite hacer tomas en distintos momentos del día y en variadas circunstancias, y nos informa mejor de la variabilidad de la PA, aproximándonos mejor al verdadero valor promedio de la PA de un individuo determinado47.
Permite una mejor selección y seguimiento de los hipertensos que van a participar en ensayos clínicos
Al eliminar la reacción de alerta, reducir el efecto placebo y la variabilidad entre las lecturas, la AMPA domiciliaria mejora la precisión de las mediciones realizadas, lo que se traduce en una mejor selección de verdaderos hipertensos y en una reducción del número de sujetos necesarios para participar en los ensayos clínicos, con lo que se reduce el coste del estudio38,48-50.
Presenta una buena correlación con la afectación de órganos diana
La AMPA ha demostrado una mayor correlación con la afectación orgánica que la PA clínica y muy similar a la MAPA38,49-51. Se ha observado una mejor correlación entre la AMPA y la hipertrofia del ventrículo izquierdo con respecto a la PA clínica y también, aunque en menor medida, con la microalbuminuria y la retinopatía50-52. En los diabéticos, la AMPA predice mejor que la PAC la progresión de la nefropatía diabética51.
Permite valorar el efecto de los fármacos antihipertensivos sobre la presión arterial
Esta valoración es útil tanto en ensayos clínicos como en el seguimiento rutinario de los pacientes hipertensos en tratamiento farmacológico38.
Igualmente permite estudiar mejor la respuesta antihipertensiva previsible de los fármacos antihipertensivos, su duración de acción y su efecto máximo. La AMPA también nos aporta información útil en caso de síntomas o efectos secundarios atribuibles al tratamiento, ya que se puede conocer la relación entre los síntomas y los valores de PA obtenidos en esos momentos44. Igualmente, en caso de retirada de un fármaco proporciona una mayor seguridad al permitir realizar un control prolongado de la PA ante la posible nueva elevación de la misma52.
Permite el estudio de la hipertensión arterial refractaria
La hipertensión refractaria es una situación clínica en la que no alcanzamos cifras de PA inferiores a 140/90 mmHg a pesar de una estrategia de tratamiento que comprenda, al menos, tres fármacos antihipertensivos, siendo uno de ellos un diurético, en dosis terapéuticas y con un adecuado cumplimiento del tratamiento53. Ante la sospecha de una HTA refractaria se recomienda como primer paso realizar la AMPA54. Si las cifras de la PA con AMPA son normales estaría indicada la MAPA como segundo paso.
Puede mejorar la adherencia al tratamiento
Al conseguir una mayor implicación del paciente en el control de su enfermedad, la AMPA podría mejorar el cumplimiento del plan terapéutico55,56. También podría mejorar la relación médico-paciente al establecerse un intercambio periódico de información entre ambos31,49.
Puede reducir los costes en el seguimiento de la hipertensión arterial
Los estudios sugieren que la AMPA puede reducir el coste del seguimiento de los pacientes hipertensos al disminuir el número de consultas y de los fármacos prescritos; también al obtener un mejor diagnóstico y seguimiento de la HTA36,44,57,58.
Su coste es inferior al de la MAPA
El coste monetario (en recursos materiales y humanos) es considerablemente inferior al de la MAPA7.
Limitaciones
Se precisan nuevos estudios prospectivos para la confirmación de las cifras diagnósticas de normalidad
Los valores consensuados en la actualidad para definir cifras normales en AMPA son los inferiores a 135/85 mmHg7,53. Aunque los datos disponibles apuntan a una mayor capacidad predictiva de las cifras registradas por AMPA respecto a las de consulta, los resultados de los estudios actualmente en curso son los que definirán el verdadero valor pronóstico de la AMPA domiciliaria en relación con la morbimortalidad cardiovascular.
Son necesarios más estudios para determinar el número mínimo de automedidas necesario para obtener un valor preciso de la presión arterial.
Existen en la literatura recomendaciones diferentes en cuanto al número de automedidas a realizar59-61. A un nivel práctico, se ha indicado que son necesarios al menos tres días, realizando lecturas por duplicado en dos momentos del día (mañana y noche), desestimando las lecturas del primer día.
No permite efectuar tomas durante las horas de sueño y es más difícil en horario de trabajo
Aunque lo primero es inherente a la propia técnica, lo segundo se podría minimizar entrenando a los pacientes para realizar la AMPA, si es posible, en su lugar de trabajo57,60,61.
No todos los pacientes son tributarios de AMPA
La selección adecuada de los pacientes es importante, ya que en algunos casos determinadas condiciones físicas, funcionales o psíquicas (arritmias cardíacas, ancianos con déficit cognitivo, auditivo, visual o motor, personas con baja escolarización, pacientes de personalidad obsesiva) limitarán o contraindicarán la realización de las automedidas49,59-61.
Los pacientes pueden utilizar aparatos no validados clínicamente
Al estar disponibles en los puntos de venta, los pacientes mal informados pueden adquirirlos. La recomendación es taxativa: no se deben utilizar aparatos que no hayan sido clínicamente validados.
Necesidad de entrenamiento de los pacientes
A fin de que las lecturas obtenidas con la AMPA tengan valor, es fundamental realizar de forma correcta y en condiciones estandarizadas la automedida. Es prioritario, por tanto, proporcionar a los pacientes la información y el entrenamiento adecuados44,48.
Puede inducir al paciente a tomar decisiones
Fundamentalmente, abandonos o cambios de la posología de la medicación al creer que tienen la PA controlada53,61,62.
Posibilidad de falsear los resultados
Tanto en el número de mediciones realizadas como en los valores registrados. Este fenómeno se reduce o se evita con los aparatos electrónicos de medida de PA con memoria e impresora38,59-62. La tabla 9 resume las ventajas y limitaciones de la técnica de la AMPA.
Coste de los aparatos de la AMPA
Aunque la mayoría de los pacientes puede comprarlos, existe otro grupo que no puede asumir el desembolso de los 72-150 euros que cuesta un aparato automático o semiautomático para AMPA. La existencia de dispositivos de automedida de la PA en los centros de salud para ser cedidos es una solución posible60. Otra sería el reembolso al paciente con indicación de AMPA del importe del dispositivo60.
De acuerdo con los autores y los editores este artículo se publica paralelamente y de forma íntegra en las siguientes publicaciones: Hipertensión, Revista Española de Geriatría y Gerontología, Revista Clínica Española y SEMERGEN.