El síndrome de Brugada (SBr) es una enfermedad cardíaca eléctrica que favorece la aparición de arritmias y puede desencadenar síncopes o muerte súbita cardíaca (MSC) sobre la base de un corazón estructuralmente sano. Su diagnóstico se basa en las características del electrocardiograma (ECG)1.
Hay 3 patrones: a) patrón i, con elevación descendente del segmento ST≥2mm en más de una derivación precordial derecha (V1-V3), seguida de ondas T negativas (coved); b) patrón ii, elevación del segmento ST≥2mm en precordiales derechas seguida de ondas T positivas o isobifásicas, de tipo «silla de montar» (saddle-back), y c) patrón tipo iii, se corresponde con cualquiera de los 2 anteriores si la elevación del segmento ST es≤1mm. Solo el tipo i se considera diagnóstico de la enfermedad, aunque los 3 patrones pueden llegar a observarse en el mismo paciente en momentos diferentes1.
Aunque puede haber formas silentes, con ausencia de síntomas, estas pueden desenmascararse ante situaciones de reposo o descanso nocturno, episodios febriles o comidas pesadas2.
Caso clínicoSe trata de un varón de 67 años, exfumador de 30 paquetes/año. Entre sus antecedentes familiares destaca un hermano con cardiopatía congénita tipo comunicación interauricular y 2 primos con muerte repentina en la quinta década de la vida.
Doce horas antes comienza con malestar general, escalofríos y fiebre de 38°C. Presentaba dolor y calor en la zona superointerna del muslo izquierdo. En la región inguinal había notado un forúnculo.
En la exploración, a dicho nivel había una placa de celulitis con posible desencadenante por foliculitis, y adenopatías regionales palpables.
En la analítica aparecía una leucocitosis de 13.590l/mm3, con un 91,7% de neutrófilos y PCR de 131mg/l. La radiografía de tórax fue normal.
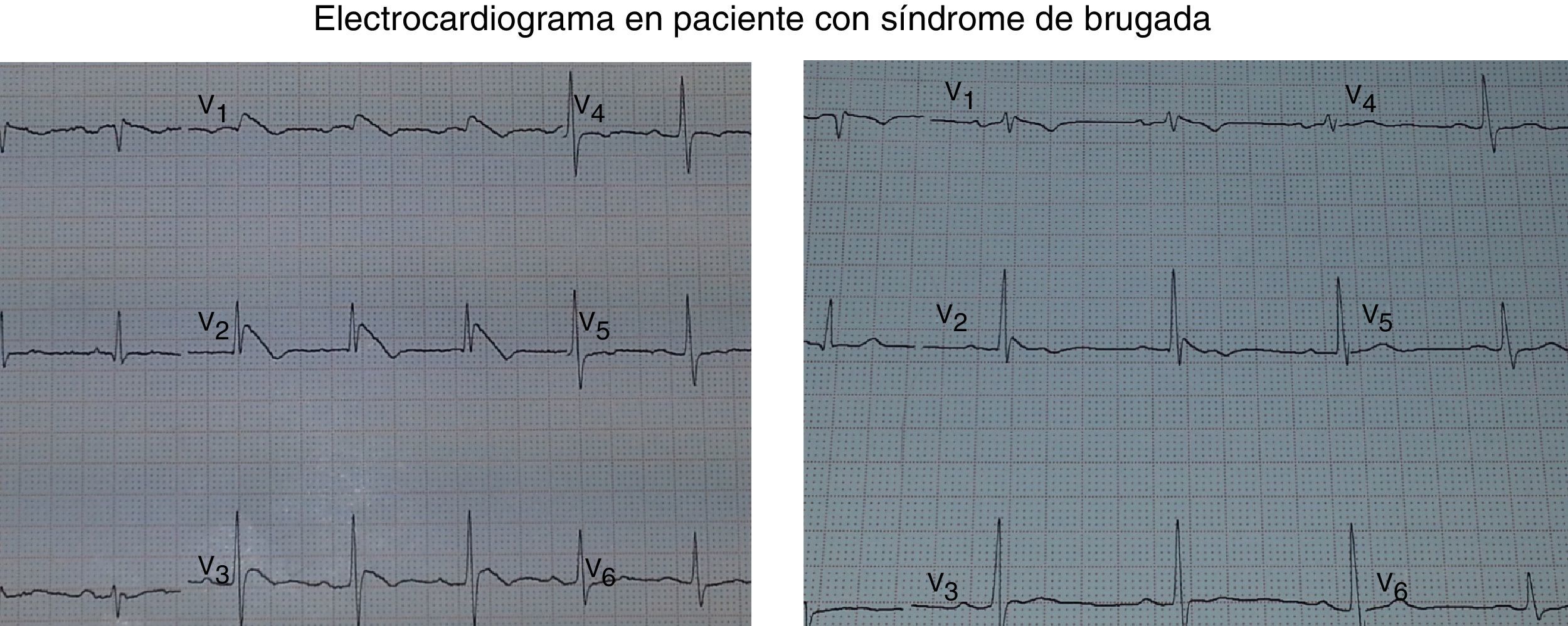
Al realizar el ECG en Urgencias, presentaba ritmo sinusal y la aparición, en derivaciones precordiales derechas (V1-V3), de una elevación descendente del segmento ST>2mm, seguida de ondas T negativas, en lo que se interpretó como patrón de Brugada tipo i (fig. 1 izquierda).
Tras ingresar, le fue realizada una extracción de hemocultivos e inicio de tratamiento con amoxicilina-clavulánico y antipiréticos.
A las 12horas se realizó un ECG de control, donde se observó un descenso significativo del segmento ST en precordiales derechas (fig. 1 derecha). El paciente en ese momento se encontraba afebril.
Días más tarde, en los hemocultivos creció en uno de 3 medios Streptococcus dysgalactiae subsp. equisimilis. También le fue realizado un ecocardiograma, con resultado normal.
El SBr es una canalopatía cardíaca, con herencia autosómica dominante, atribuida a mutaciones de 10 genes diferentes. El primer gen relacionado se descubrió en 1998 y es el SCN5A, que codifica el canal de sodio cardíaco. A pesar de que el 70% de los casos son esporádicos, el 30% restante presenta mutaciones en la subunidad alfa de dicho gen3.
El examen genético de detección sistemática es útil para confirmar el diagnóstico clínico y permite la identificación de portadores génicos silentes.
La prevalencia mundial estimada es de un 0,10%3, y afecta principalmente a varones. Según diversos autores, es importante la estratificación del riesgo para seleccionar a los pacientes en que éste es alto y que se podrían beneficiar de un desfibrilador automático implantable (DAI), el único tratamiento efectivo. Hay consenso en que el antecedente de síncope en presencia de un patrón ECG de tipo i identifica a los pacientes con mayor riesgo de MSC3.
Son pacientes de riesgo menor todos los que presentan el patrón i de forma aislada. El riesgo es mayor si el patrón i se presenta en combinación con alguno de los siguientes criterios clínicos: fibrilación ventricular documentada, taquicardia ventricular polimórfica documentada, inducibilidad de arritmias ventriculares durante el estudio electrofisiológico, síncope o respiración agónica nocturna y patrón ECG tipo i en otros miembros de la familia.
Los antecedentes familiares de muerte súbita o la presencia de una mutación genética no influyen en el riesgo arrítmico3.
Los pacientes con SBr, en torno al 20%, pueden presentar arritmias supraventriculares, principalmente fibrilación auricular, por ello, pueden tener palpitaciones y/o mareo. Esta asociación se ha relacionado con un peor pronóstico. En un estudio reciente se documentó que aquellos pacientes con SBr en quienes apareció una fibrilación auricular espontánea presentaron mayor incidencia de síncope (60%) y de fibrilación ventricular documentada (40%) que los pacientes en los que no se evidenció fibrilación auricular4.
Las arritmias y, por tanto, los síntomas aparecen típicamente en situaciones de predominio vagal, como el reposo, o incluso durante el descanso nocturno.
Los episodios febriles pueden desenmascarar formas silentes del SBr y/o conferir un riesgo incrementado (transitorio) de arritmias ventriculares, especialmente en la población pediátrica5.
Hay una serie de factores que pueden incrementar la elevación del segmento ST en personas con SBr, por ello, deben ser evitados por estos pacientes (tabla 1)6.
Fármacos a evitar en pacientes con síndrome de Brugada
| Fármacos a evitar completamente |
| Medicamentos antiarrítmicos: ajmalina, flecainida, pilsicainida, procainamida y propafenona |
| Psicotrópicos: amitriptilina, clomipramina, desipramina, litio, loxapina, nortriptilina, oxcarbazepina y trifluoperazina |
| Anestésicos/analgésicos: bupivacaína, procaína y propofol |
| Otras sustancias: acetilcolina, alcohol (dosis tóxicas), cannabis, cocaína y ergonovina |
| Fármacos a evitar siempre que sea posible |
| Medicamentos antiarrítmicos: amiodarona, cibenzolina, disopiramida, lidocaínaa, propranolol, verapamilo y vernakalant |
| Psicotrópicos: carbamazepina, ciamemazina, clotiapina, dosulepina, doxepina, fluoxetina, fluvoxamina, imipramina, lamotrigina, maprotilina, paroxetina, perfenazina, fenitoína y tioridazina |
| Anestésicos/analgésicos: ketamina y tramadol |
| Otras sustancias: dimenhidrinato, difenhidramina, edrofonio, indapamida, metoclopramida, terfenadina y fexofenadina |
En caso de fiebre, se recomienda hacer un seguimiento electrocardiográfico en combinación con la disminución de la temperatura del cuerpo (por ejemplo, mediante el uso de paracetamol/acetaminofeno).
Por favor, recuerden que muchas prescripciones contienen una combinación de fármacos activos. Además, la presencia o ausencia de un medicamento en particular en esta lista no presupone un uso nocivo o seguro de ese fármaco en particular en este paciente.
Extraída y modificada de Drugs to avoid in Brugada syndrome patients (http://www.brugadadrugs.org).
También el SBr puede enmascararse en el ECG de pacientes con bloqueo de rama derecha del haz de His. Es muy importante descubrir el SBr oculto en estos casos por el potencial riesgo de arritmias7.
En general, se recomienda la implantación de DAI a los pacientes que hayan sufrido síntomas antes de la implantación.
En los pacientes asintomáticos deben consensuarse, de forma individualizada, los beneficios/riesgos de dicha intervención8. En general, la pauta es la colocación de un DAI a los asintomáticos en quienes el estudio electrofisiológico induzca arritmias ventriculares, especialmente si presentan patrón ECG tipo i de forma espontánea7,8.
La MSC recuperada es un factor de riesgo indiscutible. Según Brugada et al., entre los pacientes que han sufrido MSC recuperada, el 62% presentará una nueva arritmia en un período medio de 54 meses. Estos pacientes deben protegerse con un DAI como prevención secundaria (indicación clase i)9.
Para el reconocimiento de los pacientes con riesgo de muerte súbita es importante realizar una buena historia clínica, con registro de sus antecedentes personales y familiares, la exploración física y una buena preparación para identificar las alteraciones electrocardiográficas que definen la entidad10.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en cuanto a la realización de este trabajo.