the drugs used by a sample of 164 patients with DM diagnosis. RESULTS. A total of 71% of the patients received hypoglycemic drugs, with a MCD of 0.31 ± 0.39 euros. Positive correlation between MCD of the global treatment of DM and more years of evolution and worse metabolic control of it (p=0.001). A total of 89.6% of the patients were hypertensive, 85% of them receiving drugs, with correct control of systolic blood pressure in 24.4% and MCD of 0.65 ± 0.71 euros. Deficient lipid control in 44% of the patients, 64% of them receiving drugs, with a MCD of 0.23 ± 0.43 euros. The MCD of ischemic heart disease stands out among the complications: 0.91 euros. CONCLUSIONS. Most of the hypoglycemic drugs used had a low cost, this being greater in patients with worse metabolic control and more years of DM evolution. The treatment cost of arterial hypertension was more than twice that of the DM and lipid lower drugs represented three quarters of it. In spite of this, the percentage of patients who were well controlled was less than desired.
INTRODUCCIÓN
La prevalencia de la diabetes mellitus (DM) tiende a aumentar en los países desarrollados, hasta el punto de considerarse una enfermedad epidémica1 con un elevado coste para la sociedad y el sistema sanitario. A nivel económico y en su conjunto, la población diabética conocida consume entre un 6% y un 14% del gasto sanitario global en los países occidentales, es decir, una cifra 4 veces superior a la de la población no diabética2,3. La presencia de las diferentes complicaciones crónicas condiciona una elevada morbimortalidad con el consiguiente aumento en el gasto sanitario. Se ha demostrado que un mejor control metabólico de la DM4,5 y de los factores de riesgo asociados retarda la aparición de dichas complicaciones6-8; sin embargo, para conseguir un adecuado control global del paciente diabético, con frecuencia se requiere polimedicación6,9-12, la cual representa un elevado coste económico13,14.
Los objetivos del presente estudio son conocer el coste del tratamiento farmacológico de la DM, de los factores de riesgo asociados y de las complicaciones crónicas, así como relacionar dicho coste con el control de la DM, de la hipertensión arterial (HTA) y la dislipidemia (DL).
MATERIAL Y MÉTODOS
Diseño
Estudio descriptivo transversal aleatorizado.
Ámbito
Área Básica de Salud, de ámbito urbano, con una cobertura poblacional de 45.000 habitantes.
Pacientes
Del total de pacientes diabéticos, mayores de 14 años, registrados en el centro (n = 1.494), se escogió una muestra representativa de forma aleatoria estratificada por sexo y unidad básica asistencial y aleatoria simple en cada uno de los estratos. La prevalencia asumida de la DM fue del 7,5%, la precisión del 4% y el intervalo de confianza del 95%.
Métodos
A partir de la revisión de historias clínicas se analizaron las siguientes variables:
1) Demográficas: edad y sexo.
2) Clínicas: a) años de evolución de la DM y control metabólico de la misma, valorado a partir de las cifras de la última HbA1c existente en un período no superior a 6 meses previos al estudio; el control metabólico se consideró como aceptable cuando la HbA1c fue inferior al 8%, como mal control cuando se halló entre 8% y 9,9% e inaceptable a partir del 10%15; b) factores de riesgo asociados: HTA y DL. En cuanto a la HTA, se determinó la media de las tres últimas cifras de tensión arterial (TA) recogidas en el último año y se consideró buen control cuando ésta era inferior o igual a 130 mm Hg de sistólica y a 85 de diastólica16. En lo referente a la DL, los valores considerados de buen control fueron las cifras de colesterol total inferiores a 200 mg/dl, las de triglicéridos inferiores a 150 mg/dl y las de colesterol LDL (c-LDL) inferiores a 120 mg/dl16; c) complicaciones crónicas: patología vascular cerebral, cardiopatía isquémica, arteriopatía periférica, retinopatía, nefropatía, neuropatía periférica y autonómica.
3) Tratamiento farmacológico. Se recogieron, a partir del registro de medicación crónica autorizada, todos los fármacos utilizados para la DM, HTA, DL y complicaciones crónicas, analizando cada una de las diferentes especialidades farmacéuticas. Se calculó el coste medio por día (CMD) de cada uno de los fármacos utilizados, valorándose el precio de referencia para las Especialidades Farmacológicas Genéricas. Para el cálculo del mencionado CMD se utilizó la siguiente fórmula: precio unidad del fármaco * número de unidades/día.
El análisis estadístico descriptivo se presenta como media y desviación estándar para las variables cuantitativas y como porcentajes para las variables cualitativas. En el análisis estadístico inferencial se utilizó el análisis de la varianza para establecer una relación entre variables independientes o la prueba de Kruskal Wallis en el caso de que no exista homogeneidad de las varianzas. El nivel de significación estadística considerado ha sido del 5%.
RESULTADOS
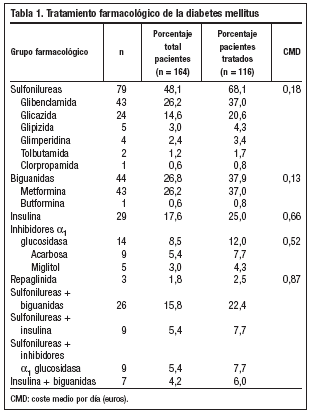
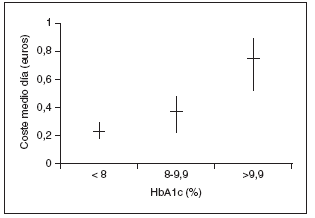
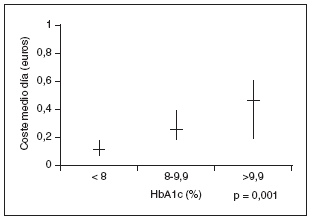
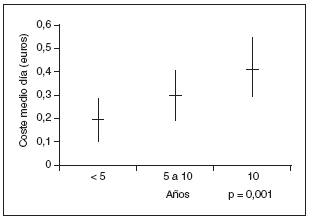
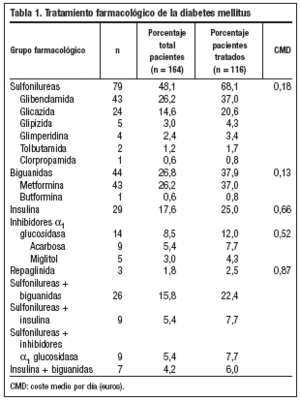
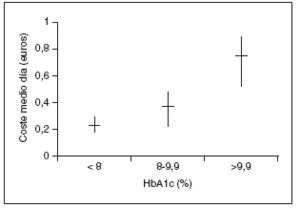
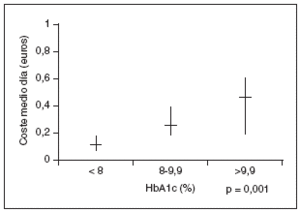
Se estudiaron 164 pacientes con una edad media de 68±12 años, predominio de mujeres (55,5%; n = 91) y con una DM de 8,8 ± 7,9 años de evolución. Un 70,7% (n = 116) de los pacientes realizaba tratamiento farmacológico para la DM, describiéndose en la tabla 1 los diversos fármacos utilizados, representando las sulfonilureas un 68,1% (n = 79) de los mismos, las biguanidas un 37,9% (n = 44) y la insulina un 25% (n = 29). Las asociaciones farmacológicas se utilizaron en el 49,1% (n = 57) de los pacientes tratados (tabla 1). El CMD, en euros, del tratamiento de la DM del total de los pacientes a estudio fue de 0,31 ± 0,39, siendo el CMD de los que recibían tratamiento de 0,43 ± 0,40. El CMD de cada uno de los grupos farmacológicos se muestra en la tabla 1. La media del CMD del tratamiento global de la DM fue superior en los pacientes con un peor control metabólico (p = 0,001) (fig. 1). La media del CMD de los antidiabéticos orales fue de 0,40 ± 0,43 euros en los pacientes con control metabólico inaceptable y de 0,15 ± 0,28 en los de control metabólico aceptable (p = 0,001) (fig. 2). Asimismo, se observó una correlación positiva entre el CMD del tratamiento global de la DM y los años de evolución de la misma (p = 0,001) (fig. 3). La media de los años de evolución de la DM en los pacientes con HbA1c mayor o igual al 8% fue superior (11,14 ± 11,36 años), aunque no de forma significativa, a la de los pacientes con control metabólico aceptable (HbA1c inferior al 8%) (8,05 ± 6,09 años) (p = 0,057).
Figura 1. Relación entre el coste del tratamiento y el control metabólico de la diabetes.
Figura 2. Relación entre el coste de los antidiabéticos orales y el control metabólico de la diabetes.
Figura 3. Relación entre el coste del tratamiento y los años de evolución de la diabetes.
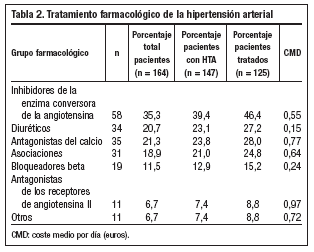
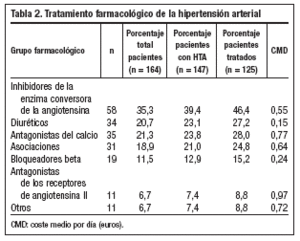
Del total de pacientes estudiados un 89,6% (n = 147) eran hipertensos. Realizaban tratamiento farmacológico un 85% (n = 125) de los mismos, utilizando un 47,6% (n = 70) más de un fármaco. Los tipos de tratamiento antihipertensivo se muestran en la tabla 2. El 24,4 % (n = 36) de los pacientes hipertensos tenían una media de TA sistólica inferior o igual a 130 mmHg y en el 72,1% (n = 106) la media de TA diastólica fue inferior o igual a 85 mmHg. El CMD global del tratamiento hipotensor fue de 0,65 ± 0,71 euros y el CMD, según el grupo farmacológico (tabla 2), osciló entre los 0,15 euros de los diuréticos y los 0,97 euros de los antagonistas de los receptores de la angiotensina II (ARA II). No se hallaron diferencias significativas entre el CMD del tratamiento hipotensor y el control de la TA sistólica ni diastólica.
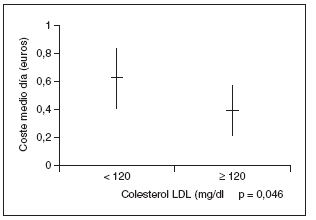
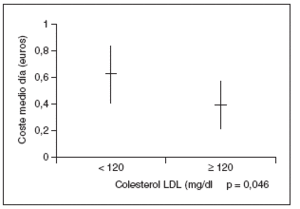
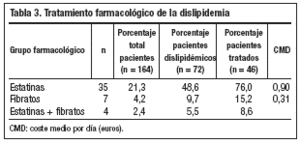
Se observó un control lipídico deficiente en el 43,9% (n = 72) de los pacientes, recibiendo el 63,8% (n = 46) de los mismos tratamiento farmacológico. El 41,6% (n = 30) de estos pacientes presentaba cifras de colesterol total inferiores a 200 mg/dl, mientras que la cifra de c-LDL fue inferior a 120 mg/dl y la de triglicéridos fue inferior a 150 mg/dl en el 44,4% (n = 32) de los casos. El CMD global del tratamiento hipolipidemiante fue de 0,23 ± 0,43 euros. Los tipos de tratamiento hipolipidemiante y su CMD se muestran en la tabla 3. El CMD del tratamiento hipolipidemiante fue superior en los pacientes con c-LDL inferior a 120 mg/dl (p = 0,046) (fig. 4).
Figura 4. Relación entre el coste del tratamiento hipolipidemiante y el control lipídico.
En referencia a las complicaciones crónicas, un 9,1% de los pacientes (n = 15) tenían patología vascular cerebral, de los cuales el 80% (n = 12) seguía tratamiento antiagregante con un CMD de 0,14 euros. Presentaban cardiopatía isquémica un 10,4% (n = 17), siendo el CMD de dicha complicación de 0,91 euros. De los 4 pacientes con arteriopatía periférica (n = 2,4%), todos recibían tratamiento antiagregante y tres de ellos, además, pentoxifilina (CMD 0,65 euros). La neuropatía periférica, presente en 9 casos (5,5%), era tratada en dos de ellos (amitriptilina y carbamazepina), con un CMD de 0,17 euros. Ninguno de los pacientes con neuropatía autonómica ni retinopatía realizaban tratamiento farmacológico específico para dichas complicaciones.
DISCUSIÓN
El coste de la DM representa un considerable porcentaje del total del gasto sanitario en los países occidentales. Así, en Inglaterra y Gales, en un estudio publicado en 1995, la DM y sus complicaciones consumían el 5% del total de recursos sanitarios representando los hipoglucemiantes orales el 55% del total de las prescripciones y el 20% del coste total, mientras que la insulina representaba el 18% de prescripciones y el 48% del coste total14. El gasto por fármacos representa el 10% de los gastos directos en Estados Unidos2 y el 13% en España13. El coste directo de la asistencia sanitaria a la DM supuso un 2,13% del gasto sanitario en el Servicio Canario de Salud17, representando el tratamiento farmacológico el 38,6% de los costes directos. En un estudio llevado a cabo en Francia, la utilización de drogas como ginkgo biloba o diosmina sobrepasaban el coste de los fármacos hipoglucemiantes18.
En este estudio cerca de tres cuartas partes de los pacientes seguía tratamiento con hipoglucemiantes orales para el control de su DM, siendo una cuarta parte de los mismos los que realizaban insulinoterapia, datos similares a los de la literatura14. Aproximadamente la mitad de los pacientes que seguían tratamiento lo hacía con más de un fármaco, siendo el gasto farmacológico significativamente superior en los pacientes con una DM de más años de evolución. Estas cifras concuerdan con las de Turner, que observa que a los tres años de evolución de la DM el 50% de los pacientes requieren terapia combinada9. La evolución natural de la enfermedad justificaría que el gasto farmacológico fuera superior en los pacientes con un peor control metabólico, que eran a su vez los que tenían una DM de más años de evolución. La mayor parte de fármacos hipoglucemiantes orales prescritos eran de bajo coste. Dicho coste se encarecía de forma considerable con la utilización de insulina, hecho que ocurría principalmente en los pacientes diabéticos de más años de evolución. Referente a fármacos con un CMD muy elevado, como los inhibidores de la alfa-1 glucosidasa y las meglitinidas, su utilización, en este estudio, representó un porcentaje muy inferior al del resto de fármacos orales.
Según la Organización Mundial de la Salud (OMS) y la declaración de Saint Vincent, uno de los objetivos, en el manejo del paciente con DM tipo 2, es evitar o retardar la aparición de complicaciones crónicas por su elevada morbimortalidad e importante coste económico3,19,20. Para ello, han demostrado su utilidad tanto el control metabólico de la DM como el control de los diferentes factores de riesgo asociados4-8.
Existe evidencia científica de que la reducción de la TA por debajo de 130 mmHg de sistólica y de 80 mmHg de diastólica reporta claros beneficios6-8,21, hecho que sólo se consigue, habitualmente, con la asociación de varios fármacos6-8,10,11,21.
La prevalencia de HTA en pacientes diabéticos, que hasta hace unos años se consideraba alrededor del 50%22-25, ha aumentado considerablemente con la disminución de las cifras diagnósticas, lo cual concuerda con la elevada proporción de HTA observada en este estudio. La mayoría de los pacientes hipertensos recibían tratamiento farmacológico, siendo con más de un fármaco en aproximadamente la mitad de los mismos. De forma similar a lo publicado6-8,26,27, la consecución de los objetivos de control, sobre todo en la TA sistólica, se consiguió en un reducido número de casos. En cuanto al CMD del tratamiento de la HTA, éste fue superior al doble del de la propia DM. El control de la HTA no se vio influenciado por el coste del tratamiento farmacológico; sin embargo, se observó una gran variabilidad de precios entre las diferentes familias de hipotensores. En la mayoría de estudios10,28-32 se ha demostrado que en los pacientes diabéticos el beneficio se obtiene al disminuir la TA, con independencia del fármaco utilizado, aunque los más económicos (diuréticos, bloqueadores beta) no son los más utilizados como fármacos de primera elección, por sus conocidas alteraciones metabólicas28-30. En este estudio los diuréticos fueron utilizados en algo más de la cuarta parte de los pacientes tratados, porcentaje similar a los antagonistas del calcio y mayor al de los bloqueadores beta. Los inhibidores de la enzima de conversión de la angiotensina (IECA), con un precio intermedio entre diuréticos y ARA II, fueron los más utilizados en este estudio, representando aproximadamente la mitad de los pacientes tratados. Según el Consensus 200011, los regímenes antihipertensivos en la DM deben incluir un IECA para proporcionar los máximos beneficios cardiovasculares y renales. En este estudio los ARA II, a pesar de su elevado coste, son utilizados en cerca de un 10% de los pacientes tratados, pudiendo aumentar esta cifra tanto por la nefroprotección y cardioprotección descrita en estudios recientes26,27,33, como por representar una alternativa a los efectos secundarios de los IECA34,35. Para conseguir alcanzar los objetivos de control de la TA es previsible un aumento de la inversión económica, tanto por la necesidad de terapia combinada como por el elevado coste de algunos grupos farmacológicos.
Al coste de la DM y de la HTA se asocia, con frecuencia, el del tratamiento hipolipidemiante. Para la mayoría de los expertos, la presencia de DM es un equivalente de riesgo de cardiopatía coronaria y el objetivo de control lipidémico, en estos pacientes, similar al de prevención secun-
daria34,36,37, objetivo que requiere, en muchos casos, la prescripción de estatinas, fármacos de elevado coste, dependiendo en parte de su potencia34,36,38-41. El uso de fibratos para la hipertrigliceridemia34,36,42 no aumenta considerablemente el coste, siendo en este estudio su CMD tres veces inferior al de las estatinas. El CMD global del tratamiento hipolipidemiante representó el 75% del CMD del tratamiento farmacológico de la propia DM, consiguiéndose un buen control en menos de la mitad de los casos. Probablemente el coste del tratamiento hipolipidemiante tenderá a aumentar al intentar alcanzar, o con aumento de dosis o con el uso de fármacos más potentes, los objetivos de control que demuestran la reducción de eventos básicamente coronarios43-45.
Las complicaciones crónicas aumentan considerablemente el coste de estos pacientes, tanto por su tratamiento farmacológico como por la utilización de recursos sanitarios no farmacológicos2,3,13. Las complicaciones macrovasculares representan aproximadamente un tercio de todo el gasto sanitario y una cuarta parte del gasto de la DM2,46. En este estudio, el mayor CMD, superior incluso al de la HTA, correspondió a la cardiopatía coronaria.
Por todo lo expuesto se puede concluir que las medidas utilizadas en la optimización del grado de control de la enfermedad, control de los factores de riesgo y tratamiento adecuado de las complicaciones crónicas tratables, como la retinopatía, son de gran importancia, ya que mejoran la relación coste-eficacia, reduciendo a largo plazo los costes económicos de la enfermedad y sobre todo incidiendo en la mejor calidad de vida de los pacientes diabéticos2,47.