El cuerno cutáneo se define como una lesión tumoral, por lo general de aspecto cónico, en la cual prevalece la longitud sobre su diámetro, con gran hiperqueratosis en su extremo y de variadas causas. Puede asociarse con lesiones benignas, premalignas (queratosis actínica) y malignas (carcinoma espinocelular) de piel, por lo que es necesario la exéresis completa de la lesión además de un examen histopatológico. Presentamos el caso clínico de una mujer de 94 años con un cuerno cutáneo y diagnóstico anatomopatológico inicial de queratosis actínica, que posteriormente recidivó en un carcinoma espinocelular y se hace una breve revisión de la literatura médica. El tratamiento es la exéresis completa de la lesión, profundizando en la base de la misma, por el riesgo de asociación a lesiones malignas.
The cutaneous horn is defined as a tumour, usually of conical appearance which prevails over the length of its diameter, with large hyperkeratosis in its extreme and due to varied causes. It may be associated with benign, pre-malignant (actinic keratosis) and malignant (squamous cell carcinoma) skin, usually requiring complete excision of the lesion and a histopathological examination. We report a case of a 94 year old woman with a cutaneous horn and an initial pathological diagnosis of actinic keratosis, which subsequently progressed to squamous cell carcinoma, along with and a brief review of the literature. The treatment is complete excision of the lesion, deepening its base due to the likelihood of association with malignant lesions.
El cuerno cutáneo (del latín corno, «cuerno», «piel córnea» o «excrecencia») es un concepto semiológico. Se define como una lesión tumoral, por lo general de aspecto cónico en la cual prevalece la longitud sobre su diámetro, con gran hiperqueratosis en su extremo y de variadas causas e histología1.
El nombre cuerno cutáneo hace referencia a una lesión hiperqueratósica, bien definida, coniforme2,3. Los cuernos cutáneos suelen asociarse con lesiones benignas o malignas y aparecer en zonas expuestas. Son varias las lesiones que pueden constituir la base del cuerno cutáneo, incluyendo carcinomas espinocelulares, queratosis actínicas, queratoacantomas, enfermedad de Bowen, queratosis seborreicas, carcinomas basocelulares, hemangiomas, balanitis seudopapilomatosa micácea, sarcoma de Kaposi, adenoma sebáceo y enfermedad de Paget de la mama, etc.4.
El tratamiento consiste en la exéresis completa de la lesión, con profundidad en la base para evitar recidivas, tanto del mismo cuerno como de otras lesiones malignas o premalignas que pudieran aparecer4.
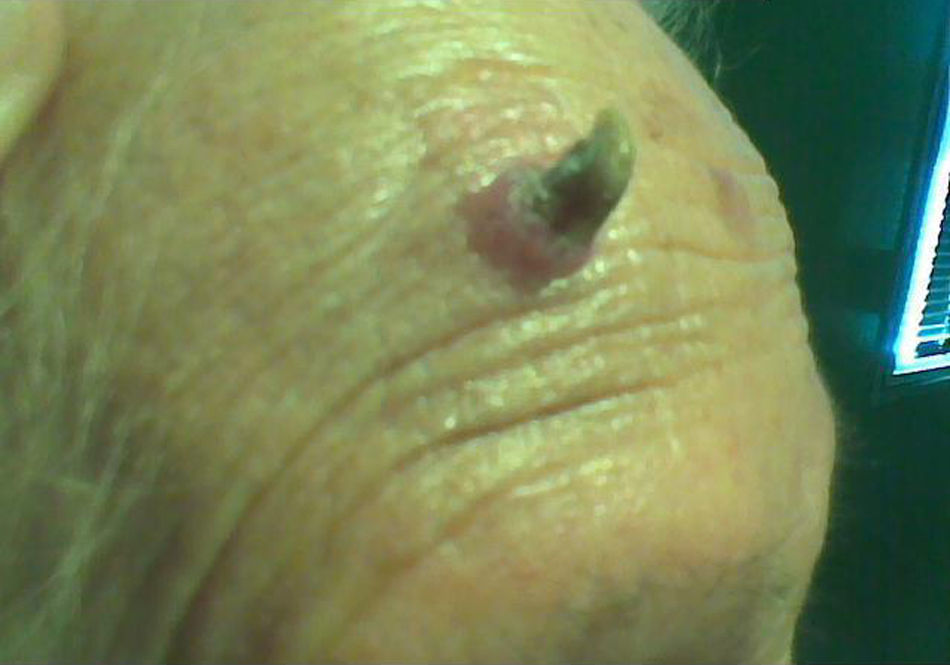
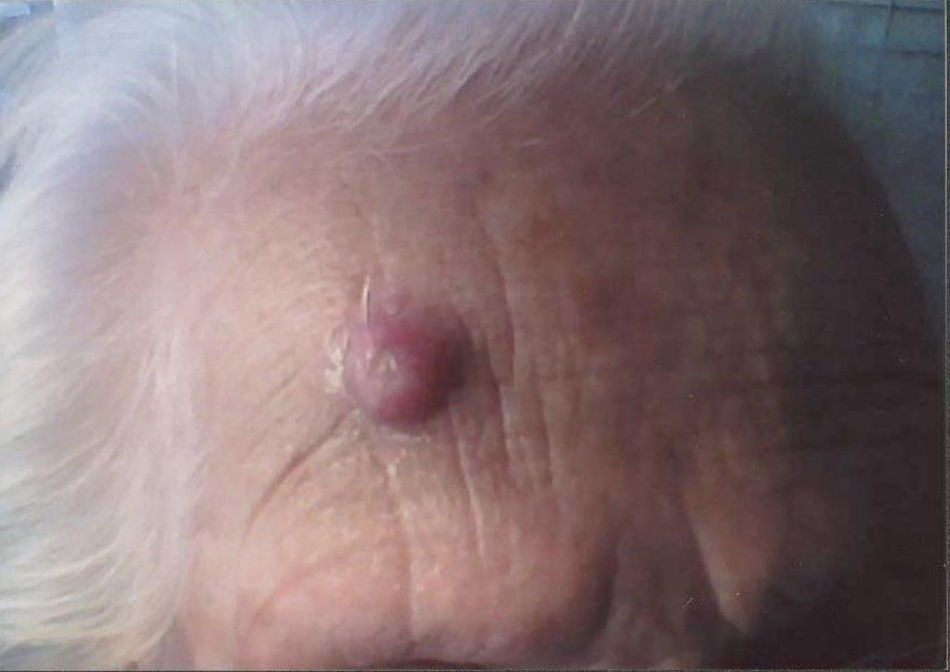
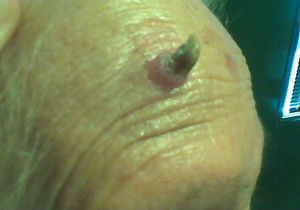
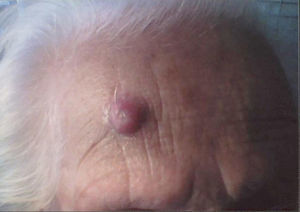
Caso clínicoPaciente mujer de 94 años, antecedentes de diabetes mellitus tipo 2, valvulopatía aórtica grave, insuficiencia cardíaca congestiva, artrosis. Acude a consulta por presentar una lesión hiperqueratósica, de aspecto cuerno cutáneo en la piel de la región frontal derecha, de aparición y crecimiento rápidos (aproximadamente en un mes) (fig. 1). Se realiza exéresis amplia de la lesión, profundizando en la base y hacia la periferia y se envía para informe anatomopatológico (AP) cuyo resultado fue cuerno cutáneo con áreas de queratosis actínica que invade el borde profundo. Aproximadamente a los 2 meses apareció una nueva lesión redondeada, con una especie de cráter en el centro de aproximadamente 1cm de diámetro (fig. 2), por lo que se deriva a dermatología que realizó exéresis amplia de la misma, siendo el resultado AP de carcinoma espinocelular de piel. Hasta la fecha actual la evolución es favorable, sin recidiva de nuevas lesiones.
El cuerno cutáneo es un concepto semiológico, se presenta como una protrusión córnea hiperqueratósica y circunscrita, de color blanco-amarillento, recta o curva, similar al cuerno de un animal, cuyo tamaño varía desde unos pocos milímetros hasta varios centímetros, es una concepción meramente clínica que no define el patrón histológico, y puede tener como base una lesión benigna, premaligna o maligna1,2.
Para una mejor comprensión de las características clínicas de esta entidad describiremos diferentes casos clínicos publicados y que guardan cierta semejanza con el nuestro, así como su prevalencia y lesiones más frecuentemente asociadas. También abordaremos diversos aspectos sobre la queratosis actínica y el carcinoma espinocelular, presentes en nuestra paciente.
Grinspan Bozza et al.5 publican 2 casos clínicos: el primero mujer de 78 años, que consulta por presentar una lesión exofítica con el típico aspecto de cuerno cutáneo en la semimucosa del labio inferior de la boca, de crecimiento exagerado en un mes, se extirpa y el estudio AP informa de cuerno cutáneo y carcinoma intraepitelial in situ. El otro caso, un varón de 65 años, que presentaba 2 lesiones bien individualizadas y separadas entre sí por escasos milímetros, en semimucosa de la parte media del labio inferior, con crecimiento exagerado en el último mes, que alcanzaba más de 2cm de longitud, se realiza exéresis y en estudio AP mostró ambas lesiones con características histopatológicas similares: carcinoma intraepitelial in situ multicéntrico, con aspecto de cuerno cutáneo. Es de destacar la forma de aparición y crecimiento rápido que tienen estas lesiones, lo que se puso de manifiesto en nuestra paciente.
Prevalencia del cuerno cutáneo y lesiones más frecuentemente asociadasEn varias series de casos revisados, para valorar las asociaciones histopatológicas del cuerno cutáneo, se demostró su preferencia a partir de lesiones benignas.
En el estudio de Yu et al.6, de un total de 643 cuernos cutáneos, 250 (38, 9%) se asociaron con lesiones epidérmicas malignas o premalignas y 392 casos (61%) se asociaron a lesiones benignas, 175 casos (70%) de las lesiones premalignas o malignas se localizaron en zonas de exposición solar: nariz, pabellones auriculares, dorso de las manos, cuero cabelludo, antebrazos y cara. Las lesiones más frecuentemente encontradas fueron queratosis solares y carcinoma de células escamosas.
García et al.7 presentan una serie de 100 casos de cuernos cutáneos, y resaltan que el 70% de estos se localizó en áreas fotoexpuestas (cara, dorso de mano), la edad de presentación osciló entre los 14 y 94 años, en los cuernos cutáneos asociados lesiones malignas o premalignas y 70 pacientes (30%) eran mayores de 60 años. El tratamiento fue la extirpación quirúrgica con posterior estudio anatomopatológico, siendo las principales asociaciones las queratosis solares en 60 pacientes (60%), los epiteliomas espinocelulares en 14 (14%), las verrugas vulgares en 17 (17%), las queratosis seborreicas en 7 (7%), el nevo epidérmico verrugoso en 5 (5%), los triquilemomas en 3 (3%), fibroqueratomas digitales adquiridos en 2 (2%), un quiste mucoide digital, un neuroma de amputación secundario a dedo supernumerario y un siringocistoadenoma papilífero (1% respectivamente).
En otro estudio, entre 1990 y 19948, con un total de 20.819 biopsias de lesiones de piel se diagnostican 77 cuernos cutáneos, para una prevalencia del 0,36%, lo que arroja un promedio de 15 casos anuales, las lesiones más frecuentemente asociadas fueron la queratosis actínica en 28 casos (36,36%), verruga vulgar 24 (24%) y el carcinoma espinocelular bien diferenciado en 7 (9,09%).
Eray Copcu et al.4, en su casuística de 11 pacientes intervenidos por cuerno cutáneo, con una edad media de 57 años, 8 hombres y 3 mujeres, todos con historial de exposición solar y lesiones de queratitis solar, hallaron que las enfermedades asociadas más frecuentes fueron queratitis actínica/solar en 7 pacientes (63,6%), carcinoma espinocelular en 2 (18,1%) y carcinoma de células basales en uno (1,2%).
Como podemos ver el universo de lesiones histopatológicas que se pueden asociar a los cuernos cutáneos es variado, entre las lesiones benignas asociadas se encontraron queratosis seborreicas, verrugas virales, queratoacantoma, quistes epidermoides y triquilémicos. Las lesiones premalignas mostraron preponderancia por las queratosis actínicas y queratosis arsenicales, mientras las malignas fueron dominadas por el carcinoma espinocelular bien diferenciado (como en el caso de nuestra paciente), carcinoma basocelular, carcinoma renal metastásico, carcinoma sebáceo, enfermedad de Bowen y sarcoma de Kaposi6–8. En cuanto a la localización de los cuernos cutáneos se encontró una incidencia elevada en áreas fotoexpuestas, debido a la gran influencia actínica para generar este tipo de lesiones, como en cara (frente, nariz, mejillas y menor frecuencia pabellones auriculares, labios y párpados), además del dorso de manos y antebrazos, con gran incidencia de enfermedad premaligna y maligna9–13.
Características clínicas de la Queratosis actínica http://www.scielo.org.ar/scielo.php?pid=S1851-300X2006000100004≻ript=sci_arttext - refLa queratosis actínica es, después del acné y las dermatitis, la causa más frecuente de consulta al dermatólogo. Desde el punto de vista etiológico se plantea que la radiación ultravioleta (RUV) actúa produciendo mutaciones del ADN celular lo que provoca un crecimiento descontrolado y además actúa como inmunosupresor, además de la RUV se conocen varios factores de riesgo como la edad, la piel clara y la inmunodepresión. Las lesiones aparecen como lesiones queratósicas verrugosas discretas, múltiples, planas o elevadas, aunque por lo general tienen una base plana eritematosa cubierta por una escama. Se pueden localizar en la cara, cuero cabelludo, dorso de las manos, tórax u otras áreas expuestas al sol, de color gris, rosado, roja (eritematosa) o del mismo color de la piel, comienza como áreas planas y escamosas, posteriormente desarrolla una superficie dura, verrugosa o arenosa, áspera y con aspecto de «papel de lija» e igualmente puede desarrollar una textura corniforme. La lesión en la piel puede ser más fácil de sentir que de ver. La queílitis actínica es una queratosis del labio, la mayoría de las veces, inferior. Existen varios tipos clínicos de queratosis actínica: queratosis actínica hiperqueratósica, cornu cutaneum, queílitis actínica, etc. La biopsia confirmaría el diagnóstico, la histología de la queratosis actínica se asemeja mucho a la de la enfermedad de Bowen.
El tratamiento sería la exéresis de la lesión a través de electrocauterización, crioterapia, cirugía, láseres y otras fuentes de luz, aplicación de medicamentos tópicos como cremas de 5-fluorouracilo e imiquimod, se utilizan para personas que tengan muchas lesiones. Dentro de todas estas modalidades de tratamiento, la criocirugía es una de las más empleadas, aunque el mejor tratamiento es la prevención, mediante el uso de ropa adecuada, y la aplicación de factores de protección. Es una lesión benigna, pero se considera una lesión premaligna, con riesgo de degenerar a cáncer de piel (1% carcinoma espinocelular)12,13.
Características clínicas Carcinoma espinocelularEl carcinoma espinocelular, epidermoide o escamoso es el segundo tumor más frecuente de la piel. Se observa preferentemente en zonas fotoexpuestas. Menos frecuentemente, se da en relación con úlceras crónicas, quemaduras, cicatrices de vacunas, fístulas, sinus pilonidal, acne conglobata e hidroadenitis supurativa. También es más frecuente en pacientes con genodermatosis como xerodermia pigmentosa y albinismo. Se asocia a otras dermatosis, como liquen plano, lupus discoide, nevos epidérmicos, lupus vulgaris, epidermodisplasia verruciforme, liquen escleroso y atrófico. Los pacientes con inmunodeficiencia secundaria, como trasplantados renales, tienen mayor incidencia de carcinoma epidermoide. Factores causales son luz ultravioleta tipo B, hidrocarburos, irritación crónica y virus del papiloma.
Se presenta en forma de úlceras de bordes indurados y elevados o en forma de cuerno cutáneo. Histológicamente, es un carcinoma sólido con diferenciación córnea en forma de perlas córneas, disqueratosis aisladas y puentes intercelulares prominentes.
Tiende a recidivar, especialmente en los casos con invasión profunda y poca diferenciación e invasión perineural. El riesgo de metástasis varía del 1 al 5%; en algunas localizaciones, como úlceras crónicas y lesiones perineales, puede ser de 30-60%. Las metástasis se producen en ganglios regionales y vía hemática al pulmón6,13.
Tratamiento y prevención en atención primariaDesde el punto de vista de nuestro ámbito de trabajo (atención primaria) estas enfermedades pueden ser tratadas, si las condiciones lo permitieran, ya que hay que tener en cuenta las condiciones de trabajo actuales: tiempo, sobrecarga asistencial, listas de espera y que no todos los centros de atención primaria disponen de unidades y el instrumental apropiado para realizar intervenciones de cirugía menor, siempre teniendo en cuenta como premisa fundamental que la exéresis de la lesión debe ser completa, profundizando en la base y con márgenes amplios, dada la probabilidad malignidad o de asociación a lesiones premalignas y malignas que presentan.
También hay que trabajar basándose en la prevención, aconsejando evitar la exposición solar por largos períodos de tiempo y la protección de la zonas más sensibles a estar expuestas al sol, mediante el uso de ropa adecuada, y la aplicación de factores de protección, teniendo en cuenta que trabajamos en un ámbito rural donde hay gran cantidad de personas dedicadas a actividades agrícolas, lo cual aumenta el riesgo de aparición de las mismas4.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.