El cáncer testicular representa el 1% de los tumores malignos en varones, siendo la neoplasia más frecuente en varones entre los 15-35 años1,2. Es una de las neoplasias sólidas más curables, con tasas de supervivencia a los 5 años del 95%3.
Presentamos tres casos de tumores testiculares que consultaron inicialmente en Atención Primaria (AP), comentando posteriormente los distintos tipos de tumores de células germinales (TCG) y cómo podemos acercarnos a su diagnóstico diferencial desde AP.
Primer casoVarón de 42 años que acude a consulta por aumento de tamaño de testículo izquierdo e induración de una semana de evolución. Niega dolor, fiebre o síntomas del tracto urinario inferior previos a la aparición de la masa. Sin otra sintomatología acompañante.
A la exploración, testículo izquierdo aumentado de tamaño y consistencia global, sin induraciones pétreas.
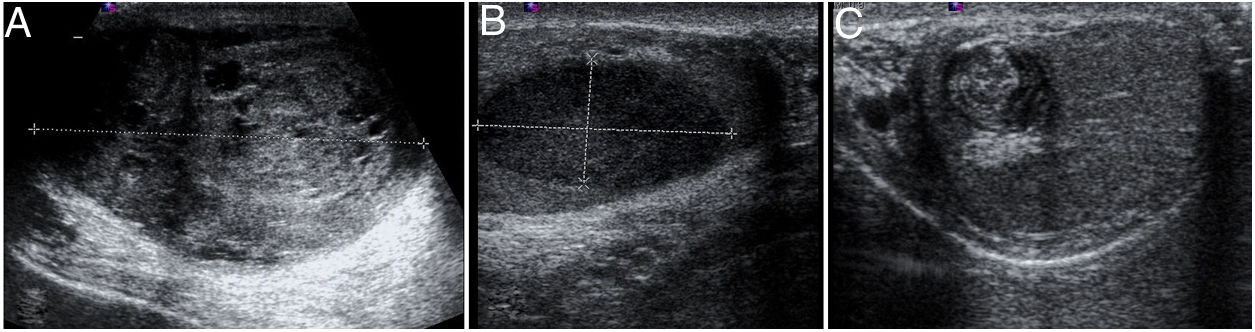
Ecografía escrotal en consulta: «testículo izquierdo aumentado de tamaño a expensas de masa heterogénea vascularizada de 38 x 59 x 62mm, con áreas quísticas en su interior y calcificaciones. Testículo derecho sin alteraciones. Epidídimos de tamaño normal. Sin hidrocele» (fig. 1 A).
Imágenes de ecografía escrotal de los casos previamente descritos. Primer caso, imagen heterogénea con áreas quísticas y calcificaciones correspondiente a tumor mixto de células germinales A); segundo caso, masa hipoecoica homogénea bien delimitada sin cápsula, compatible con seminoma B); tercer caso, masa redonda bien delimitada con imagen en «capas de cebolla» compatible con quiste epidermoide C).
En analítica destaca alfafetoproteína (AFP) 140,6 ng/mL (<8), hormona gonadotropina coriónica humana (β-HCG) 8,8 mUI/mL (<10) y lactato deshidrogenasa (LDH) 330 UI/l (208-385).
Se deriva de forma preferente al servicio de Urología, quienes programan orquiectomía izquierda en menos de una semana. El estudio anatomopatológico describe un tumor mixto de células germinales de 6cm de diámetro (60% de teratoma maduro, 20% de carcinoma embrionario, y 20% de seminoma), limitado al testículo (pT1B).
Segundo casoVarón de 32 años que acude a consulta por aparición de bultoma a nivel de testículo izquierdo de tiempo indeterminado, sin otros síntomas acompañantes.
A la exploración, teste izquierdo de tamaño normal que presenta en su vertiente ventral junto al epidídimo lesión indurada y móvil de unos 2cm, no adherida a planos profundos.
Ecografía en consulta: «testículo izquierdo de tamaño normal que presenta una imagen nodular hipoecoica, homogénea, de bordes bien definidos sin cápsula, de 28x14 mm» (fig. 1 B).
En analítica destaca AFP 1,4 ng/mL, β-HCG 3,8 mUI/mL y LDH 360.
Es derivado a Urología, quienes realizan orquiectomía izquierda. El estudio anatomopatológico describe un tumor de tipo seminoma, que infiltra la túnica albugínea y rete testis, extendiéndose ampliamente al tejido adiposo perihiliar, alcanzando la base del cordón espermático. Invasión angiolinfática y perineural con bordes quirúrgicos libres de infiltración neoplásica (pT3 NX MX).
Tercer casoVarón de 12 años que acude a consulta por masa en polo inferior testicular izquierdo. Refiere traumatismo testicular izquierdo hace un año, con un hematoma localizado en dicho teste. Actualmente asintomático.
A la exploración, ambos testes en bolsa. Teste izquierdo con masa dura que ocupa el polo inferior testicular, no dolorosa a la palpación. Teste derecho sin alteraciones.
Ecografía en consulta: «teste izquierdo de tamaño normal, que presenta en polo inferior una imagen nodular bien delimitada de 7,15mm, heterogénea con halo hipoecoico y refuerzo posterior. Señal doppler negativa. Asocia retracción de la túnica albugínea. Epidídimos y cubiertas sin alteraciones. Sin hidrocele» (fig. 1 C).
En analítica destaca AFP 1,2 ng/mL y β-HCG 1,2 mUI/l.
Se deriva a Cirugía Pediátrica, quienes realizan tumorectomía testicular izquierda con biopsia intraoperatoria compatible con quiste de inclusión epidérmico.
Los TCG representan el 95% de los tumores testiculares4. Se dividen en seminomas y no seminomatosos (TCGNS). Estos últimos formados por 4 subtipos histológicos: carcinoma embrionario, tumor del seno endodérmico, coriocarcinoma y teratoma5, que pueden presentarse como puros (solo un subtipo histológico) o como tumor mixto de células germinales (varios subtipos histológicos, pudiendo incluir elementos de seminoma).
El seminoma es el tumor puro más frecuente en adultos entre 30-40 años. Nunca produce AFP, por lo que su aumento indicaría el diagnóstico de TCGNS. En ecografía aparece como una masa hipoecoica homogénea de bordes bien definidos, sin llegar a delimitar cápsula. En su interior, rara vez presentan áreas quísticas o hiperecogénicas.
Dentro de los TCGNS están:
- •
Carcinoma embrionario. El más frecuente tras el seminoma, en adultos entre 25-35 años. Aparece de forma pura en el 2-3% de los tumores testiculares y en el 80% de los tumores mixtos.
- •
Ecográficamente se observa una lesión más heterogénea y de bordes imprecisos, que puede contener zonas quísticas en su interior. Dada su mayor agresividad, puede afectar la albugínea o el epidídimo.
- •
Tumor del seno endodérmico. El más frecuente en niños. En adultos aparece en el 44% de tumores mixtos y su forma pura es infrecuente. Su ecografía no es característica, en niños el único hallazgo suele ser el aumento de tamaño testicular.
- •
Teratoma. El segundo más frecuente en niños. En adultos aparece en la mitad de los tumores mixtos y raramente de forma pura. Ecográficamente se aprecia una masa heterogénea bien delimitada. Debido a sus múltiples componentes histológicos, se pueden ver áreas quísticas, hiperecogénicas o calcificaciones.
- •
Debemos diferenciar los teratomas de los quistes epidermoides, lesiones intratesticulares benignas poco frecuentes. Ecográficamente son masas redondas u ovaladas, bien delimitadas, con una pared hiperecogénica que puede calcificar y con un aspecto en «capas de cebolla».
- •
Coriocarcinoma. En adultos aparece en el 8% de tumores mixtos y <1% en forma pura. En ecografía suelen contener áreas de necrosis, hemorragia o infarto.
- •
Tiene el peor pronóstico de todos, presentando metástasis tempranas en múltiples localizaciones, por lo que cuando está presente, aunque sea mixto, se debe considerar estudio de extensión.
- •
Tumor mixto de células germinales. El más frecuente de los no seminomatosos. Se forma por varios tipos de tumores de células germinales, siendo el carcinoma embrionario el más común. La ecografía es variable, según los subtipos histológicos que lo compongan.
La consulta de Atención Primaria suele ser el primer lugar donde consultan nuestros pacientes. Acuden generalmente por aparición de una masa testicular indolora con aumento de la consistencia testicular, aunque algunos casos presentan dolor testicular difuso6.
El diagnóstico se basa en tres pilares: sospecha clínica, ecografía testicular y determinación sérica
de marcadores tumorales, aunque el diagnóstico definitivo es histológico.
Los principales marcadores tumorales son alfafetoproteína, elevada en el 50-70% de tumores no seminomatosos y nunca en seminomas; β-HCG, elevada en el 40-60% de tumores no seminomatosos, 100% de coriocarcinomas y 10% de los seminomas7; y LDH, marcador de destrucción celular poco específico que tiene correlación con el tamaño o extensión del tumor y que se eleva en el 80% de seminomas con enfermedad diseminada8.
La ecografía testicular es la técnica de elección para el diagnóstico de masas testiculares, con una sensibilidad del 100% y una especificidad del 99% en la detección de tumores testiculares9 y permite diferenciar entre origen intra- y extratesticular en del 98-100% de los casos10.
Los tumores testiculares malignos en ecografía, generalmente son masas que se localizan intratesticulares con ecoestructura hipoecoica, aunque puede variar según la estirpe.
Los tres pilares diagnósticos pueden iniciarse desde consulta de AP, siendo muy importante el uso de la ecografía, disponible cada vez en mayor número de Centros de Salud. Por tanto, aumentar nuestra capacidad de resolución mediante la ecografía nos permite derivar a nuestros pacientes lo antes posible, iniciando así el tratamiento de forma precoz.
Se han seguido los protocolos de los centro de trabajo sobre tratamiento de la información de los pacientes.