El propósito de este trabajo es contribuir a mejorar el proceso de la anticoagulación en pacientes con fibrilación auricular no valvular (FANV) mediante acciones de sensibilización y formación al colectivo de atención primaria.
Materiales y métodosSe realizaron 38 grupos focales secuenciados según una adaptación del método de Análisis Modal de Fallos y Efectos. Cada reunión fue dinamizada mediante una metodología de «tormenta de ideas» (brainstorming). Participaron 482 médicos (444 de atención primaria y 38 cardiólogos) de ámbito nacional con representación geográfica homogénea. El trabajo de campo se extendió entre el 28 de marzo y el 20 de junio de 2017.
ResultadosLas principales acciones inseguras que pueden comportar un evento hemorrágico o trombótico son la anticoagulación incorrecta o la falta de seguimiento del paciente, debidos sobre todo a carencias formativas en el manejo de la FANV y no tener en cuenta posibles interacciones que pueden darse con fármacos antagonistas de la vitamina K. Las principales recomendaciones para paliar estos fallos se centraron en un buen seguimiento de los pacientes con FANV, en realizar o actualizar los protocolos o guías de práctica clínica y en potenciar la formación continuada de los médicos que habitualmente manejan a pacientes con FANV tratados con anticoagulantes orales.
ConclusionesUn porcentaje significativo de pacientes con FANV no están correctamente anticoagulados, y para paliar este problema se requieren acciones específicas, entre las que destaca la formación sobre anticoagulación en general, y sobre uso de los anticoagulantes orales de acción directa en particular.
To contribute to the improvement of the process of anticoagulation in patients with nonvalvular atrial fibrillation (NVAF) through awareness and training activities for Primary Care Physicians.
Materials and methodsA total of 38 focus groups, sequenced according to an adaptation of the Failure Mode and Effects Analysis (FMEA) method. Each meeting was driven by «brainstorming» methodology. The geographical representation was homogeneous, with a total of 482 national.
physicians (444 Primary Care Physicians, and 38 cardiologists). The meetings were held between March 28 and June 20, 2017.
ResultsThe main unsafe actions that can lead to a haemorrhagic or thrombotic event are incorrect anticoagulation or lack of patient follow-up. These events are mainly caused by training deficiencies in the management of NVAF, or by not taking into account possible interactions with vitamin K antagonist drugs. The main recommendations to alleviate these failures were focused on a good follow-up of patients with NVAF, on creating or updating the protocols or clinical practice guidelines, and on promoting the continuous training of physicians who usually manage patients with non-valvular AF treated with oral anticoagulants.
ConclusionsA significant percentage of patients with NVAF are not correctly anticoagulated. Specific actions are required to alleviate this problem. Among them, the importance of a general anticoagulation training was emphasised, and particularly, the use of direct oral anticoagulants.
La fibrilación auricular (FA) es la arritmia más común1. Con frecuencia se asocia a hipertrofia ventricular izquierda2 e insuficiencia cardíaca, deterioro cognitivo y accidente cerebrovascular, que es la primera causa de discapacidad en nuestro país, y la primera causa de mortalidad en la mujer3,4. Así pues, además de una gran trascendencia clínica, la FA conlleva importantes implicaciones socioeconómicas y para la salud (calidad de vida relacionada con la salud).
Según los resultados de un estudio transversal realizado en España en 2014 con una muestra representativa de 8.343 pacientes mayores de 40 años atendidos en centros de atención primaria (AP)5, la prevalencia global ajustada por edad de la FA es del 4,4%, siendo similar en ambos sexos, pero aumentando con la edad hasta alcanzar un 17,7% en pacientes mayores de 80 años. Estos autores estiman que en España hay más de un millón de pacientes con FA, unos 90.000 de los cuales no están diagnosticados. Otro estudio transversal también publicado en 2014 que agrupa los datos de 17.291 pacientes de seis estudios, todos realizados en España6, estimó valores razonablemente consistentes con los de la investigación anterior. En concreto, se observó que la prevalencia de FA para todas las edades era de 1,5% e, igualmente, aumentaba progresivamente con la edad: 0,5% para el grupo de 45-59 años, 2,3% para el grupo de 60-74 años de edad y 6,3% para los mayores de 75 años; si bien, en este estudio, la prevalencia de FA en varones (1,9%) casi dobló a la observada en mujeres (1,1%). Asimismo, mostró que el 73,4% de los pacientes con FA recibían tratamiento anticoagulante y que, además de la edad y el sexo, los principales factores de riesgo estadísticamente asociados a esta arritmia eran la hipertensión arterial, la obesidad y una historia de enfermedad arterial coronaria. Por otra parte, un estudio de casos y controles anidado en una cohorte poblacional de 9.380 efectivos de 25 a 79 años emparejados por edad y sexo, observados durante el período 1999-2013 reveló que una onda P de más de 110 milisegundos también aumenta el riesgo de FA7.
El estudio Val-FAAP, que incluyó a 119.526 sujetos, mostró que el 6,1% tenía fibrilación auricular, porcentaje que aumentaba con la edad, la hipertensión arterial y el sexo masculino8.
En general, estos datos no difieren sustancialmente de los obtenidos por investigaciones allende nuestras fronteras. En efecto, un estudio prospectivo realizado en Israel con una cohorte de 2.420.000 adultos entre 2004-20129 halló una prevalencia del 3%, mayor en hombres que en mujeres, que aumentaba con la edad; y una revisión británica retrospectiva realizada en 2010 con registros hospitalarios informatizados estimó que la prevalencia de FA no valvular (FANV) era del 1,5%10.
El tratamiento farmacológico de la FANV se basa en la administración de anticoagulantes orales. La reciente guía de la Sociedad Europea de Cardiología publicada en agosto de 201611 considera que tanto los antagonistas de la vitamina K (AVK) como los anticoagulantes orales directos (ACOD) son efectivos para la prevención del accidente cerebrovascular en FA. No obstante, más adelante añade que un metaanálisis12 con 42.411 pacientes tratados con ACOD vs. 29.272 tratados con warfarina demostró que, pese a aumentar la probabilidad de hemorragia gastrointestinal, los ACOD tienen un perfil de riesgo-beneficio favorable, ya que redujeron significativamente los ictus y las hemorragias intracraneales con independencia de la calidad del control de la razón normalizada internacional (INR), además de la mortalidad por cualquier causa. Este argumento es compartido por el consenso NICE13 y, con ciertos matices, la Administración Sanitaria Nacional14. En este mismo sentido, una reciente revisión concluye que ribaroxavan en práctica clínica ha mostrado un perfil de eficacia y seguridad similar o, en algunos aspectos incluso mejor, que los obtenidos en los ensayos clínicos15.
Sin embargo, estudios como el PAULA16,17 han encontrado que, aproximadamente, el 40% de los pacientes con FANV anticoagulados con AVK en AP en España presentaban un control de la anticoagulación inadecuado durante los 12 meses previos. El estudio CALIFA18 elevó esta cifra hasta el 46% mientras que el estudio observacional ANFAGAL19, que analizó a 511 pacientes con FANV atendidos en AP y anticoagulados durante más de un año con AVK, encontró que el 41,5% tenía menos del 60% de los controles en rango terapéutico. El estudio ACTUA también concluyó que un número considerable de pacientes que reciben AVK no están bien controlados y que se podrían beneficiar de los anticoagulantes no antivitamina K20.
Se considera que, para reducir significativamente el riesgo de ictus, es necesario un tiempo en rango terapéutico (TRT) superior al 70% en los pacientes con una puntuación en la escala CHADS2 mayor de 2. Tiempos inferiores incrementan el riesgo de ictus aumentando este riesgo cuanto más bajo sea el TRT. Además, habitualmente, el ajuste de dosis de anticoagulante solo tiene en cuenta la última medición del INR lo que puede implicar una baja cobertura terapéutica. Asimismo, se cuestiona que la baja utilización de ACOD es debido a muchas causas, entre las que destacan una percepción errónea de los mismos; es decir, a una falta de conocimiento acerca de su eficacia y perfil de seguridad21–23.
El método análisis modal de fallos y efectos (AMFE) es una metodología de análisis prospectivo del riesgo que identifica y pretende prevenir posibles fallos de un servicio o producto, evaluando su probabilidad de aparición, la posibilidad de detección, los posibles efectos y su gravedad, facilitando la identificación de posibles acciones de mejora24–26. Fue utilizado inicialmente por el sector industrial y, más recientemente, ha cosechado buenos resultados en el sector de servicios. Concretamente, se ha utilizado en el sector salud de nuestro país para mejorar la formación en cirugía laparoscópica27, para mejorar la seguridad en la succión por tubo orotraqueal28 y para aumentar la seguridad del paciente en hemodiálisis29.
Por los motivos expuestos, este proyecto surgió con el propósito de contribuir a paliar este problema por medio de la realización de acciones de sensibilización al colectivo de AP en base al análisis de la situación de la anticoagulación realizado con la metodología AMFE. Los objetivos, por tanto, fueron: a) identificar los fallos y las causas que motivan un evento trombótico o hemorrágico en pacientes con FANV; b) planificar acciones de mejora para prevenir la aparición de los fallos y mejorar su posible detección; y c) disminuir las incertidumbres que pueden existir en el manejo de los pacientes con FANV anticoagulados.
MétodosSe realizaron 38 grupos focales de 4 h de duración, modificados por la metodología AMFE y moderados por dos médicos (un médico de familia y un cardiólogo) y apoyados por dos técnicos expertos en metodología de grupos focales. En total participaron 406 médicos de atención primaria, además de los 38 médicos de atención primaria y 38 cardiólogos que actuaron como moderadores. Las comunidades autónomas con mayor participación fueron Andalucía (19%), Cataluña (13%), Galicia (13%), Castilla y León (12%), Madrid (12%) y Comunidad Valenciana (11%).
El trabajo de campo se extendió entre el 28 de marzo y el 20 de junio de 2017.
Cada taller se inició con una ponencia sobre la prevención del ictus en FA y la explicación teórica de la metodología de trabajo. Seguidamente, se formaron dos grupos para desarrollar el método AMFE. La adaptación del método consistió en iniciar el análisis en base a dos efectos ya seleccionados: eventos hemorrágicos y eventos trombóticos. Ambos grupos trabajaron según la secuencia siguiente: a) detección de acciones inseguras que podían estar implicadas en la génesis de dichos eventos y priorización de los tres más relevantes; b) identificación de causas de los tres fallos y priorización de las tres más relevantes; c) cálculo del número priorizado de riesgo (NPR) para cada causa, que se obtiene a partir del producto de la probabilidad estimada de aparición de cada fallo, de su gravedad y de su probabilidad de detección, y selección de las dos con NPR mayor; y d) propuesta de recomendación de acciones de mejora formuladas para abordar las causas priorizadas con un NPR más alto con el objetivo de prevenir o, al menos, minimizar el daño.
Para facilitar la operativa de los talleres y el posterior análisis de los resultados, las ideas surgidas se agruparon en diferentes categorías (diagnóstico, tratamiento, seguimiento, formación y otras).
Cada reunión fue dinamizada mediante una técnica de brainstorming estructurado o «tormenta de ideas», de forma que se consigue un debate ordenado que estimula la creatividad, permite identificar con facilidad los consensos y disensos en el seno del grupo, al tiempo que garantiza una contribución equilibrada y activa de todos los participantes y la consecución de los objetivos de la sesión en el tiempo previsto30.
ResultadosEventos trombóticosTal como refleja la tabla 1, los principales fallos identificados por más del 50% de los participantes en todos los talleres fueron:
- •
«No diagnosticar al paciente con FANV y/o no realizar cribado de FA» fue considerado por 303 participantes (62,9%) y priorizado en 32 talleres.
- •
«No realizar una evaluación correcta del INR/TRT durante el seguimiento de los pacientes» fue considerado por 300 participantes (62,2%) y priorizado en 29 talleres.
- •
«No anticoagular correctamente al paciente con FANV debido a: inercia terapéutica, dosis incorrecta, terapia puente inadecuada, tratamiento con antiagregantes en vez de anticoagulantes, traspasar la responsabilidad a otra especialidad, interacciones medicamentosas o alimentarias, etc.» fue señalado por 248 participantes (51,5%) y priorizado en 19 talleres.
Identificación de fallos para el efecto «evento trombótico»
| Fallos | Votos n (%) |
|---|---|
| Diagnóstico | |
| No diagnosticar al paciente con FANV (no realizar screening de FA) | 303 (62,9%) |
| Seguimiento | |
| No realizar una evaluación correcta del INR/TRT | 300 (62,2%) |
| No tener en cuenta los posibles factores de riesgo o comorbilidades del paciente | 68 (14,1%) |
| No valorar cambiar de AVK a ACOD en el paciente con INR fuera de rango (incumplimiento del IPT) | 26 (5,4%) |
| No conseguir un buen control del paciente a pesar de tener un buen cumplimiento terapéutico | 5 (1,0%) |
| Tratamiento e interacciones | |
| No anticoagular correctamente al paciente con FANV: inercia terapéutica, dosis incorrecta, terapia puente inadecuada, tratamiento con antiagregantes en vez de anticoagulantes, traspasar la responsabilidad a otra especialidad, interacciones medicamentosas o alimentarias, etc. | 248 (51,5%) |
| No anticoagular al paciente con FANV | 199 (41,3%) |
| Empoderamiento del paciente | |
| No realizar educación sanitaria al paciente | 51 (10,6%) |
| Cumplimiento | |
| Mala adherencia terapéutica por parte del paciente | 23 (4,8%) |
| Coordinación | |
| Falta de comunicación y coordinación entre los profesionales sanitarios | 5 (1,0%) |
| Formación | |
| Falta de formación en el diagnóstico, manejo y tratamiento de la FANV por parte de los médicos de familia | 1 (0,2%) |
| Otros | |
| No escuchar la opinión del paciente que no quiere tratarse con AVK | 1 (0,2%) |
ACOD: anticoagulantes orales directos; AVK: antagonistas de la vitamina K; FA: fibrilación auricular; FANV: fibrilación auricular no valvular; INR: razón normalizada internacional; IPT: informe de posicionamiento terapéutico; TRT: tiempo en rango terapéutico.
La tabla 2 muestra las causas detectadas en todos los talleres y los correspondientes NPR calculados. A continuación, se reproducen las tres causas con mayores NPR:
- •
«La falta de formación sobre el diagnóstico, manejo y tratamiento de la FANV; en concreto, sobre las indicaciones de los ACOD y de las interacciones farmacológicas y alimentarias de los AVK» obtuvo un NPR de 6.662.
- •
«No realizar el cribado de manera sistemática a los pacientes de mayor riesgo (según guías)» puntuó con un NPR de 5.189.
- •
«No tener en cuenta las posibles interacciones farmacológicas y alimentarias del tratamiento con AVK» obtuvo un NPR de 4.067 puntos.
Identificación de causas para el efecto «evento trombótico» y cálculo del NPR
| Causas | Votos n (%) | NPR |
|---|---|---|
| Diagnóstico | ||
| No realizar screening de manera sistemática a los pacientes (según guías) | 219 (45,4%) | 5.189 |
| No conocer o no dar suficiente importancia a los síntomas asociados a la FANV, lo que conlleva una dificultad en el diagnóstico | 31 (6,4%) | 897 |
| Formación | ||
| Falta de formación sobre el diagnóstico, manejo y tratamiento de la FANV, en concreto sobre las indicaciones de los ACOD y de las interacciones farmacológicas y alimentarias de los AVK | 153 (31,7%) | 6.662 |
| No anticoagular al paciente con FANV, desconocimiento de la necesidad de anticoagular para prevenir el ictus, miedo a cambiar de AVK a ACOD y miedo al potencial sangrado | 40 (8,3%) | 1.196 |
| Seguimiento | ||
| No realizar un seguimiento adecuado del paciente, concretamente del control del INR/TRT | 126 (26,1%) | 3.391 |
| No controlar adecuadamente al paciente debido a enfermedades concomitantes/comorbilidades, factores de riesgo o variabilidad intrínseca del propio paciente | 29 (6,0%) | 703 |
| No evaluar los factores de riesgo cardiovascular del paciente | 13 (2,7%) | 864 |
| Tratamiento e interacciones | ||
| No tener en cuenta las posibles interacciones farmacológicas y alimentarias del tratamiento con AVK | 107 (22,2%) | 4.067 |
| Inercia terapéutica a la hora de valorar el tratamiento completo de un paciente anticoagulado (conlleva a no anticoagular correctamente al paciente con FANV) | 74 (15,4%) | 3.207 |
| No evaluar el riesgo trombótico del paciente, especialmente mediante el uso de escalas | 29 (6,0%) | 684 |
| No asumir la corresponsabilidad de la anticoagulación del paciente con FANV, retrasando el inicio del tratamiento o «descargando» la responsabilidad sobre otra especialidad | 22 (4,6%) | 1.273 |
| Coordinación | ||
| Falta de comunicación y coordinación entre los profesionales sanitarios: cambio de tratamiento, historias clínicas incompletas, evasión de responsabilidades etc. | 89 (18,5%) | 1.686 |
| Gestión | ||
| No disponer de tiempo suficiente por paciente en consulta | 66 (13,7%) | 562 |
| Empoderamiento del paciente | ||
| Falta de empoderamiento del paciente en su enfermedad y tratamiento, valorando su entorno familiar y social | 59 (12,2%) | 1.765 |
| Cumplimiento | ||
| Mala adherencia por parte del paciente | 47 (9,8%) | 1.964 |
| Protocolos y guías de práctica clínica | ||
| No disponer de protocolos o guías de práctica clínica, así como un seguimiento incorrecto de las ya existentes | 29 (6,0%) | 63 |
| Sistemas de alerta | ||
| Falta de alertas en los sistemas informáticos | 6 (1,2%) | NP |
| Otros | ||
| Trabas administrativas para el uso de ACOD | 19 (3,9%) | 225 |
ACOD: anticoagulantes orales directos; AVK: antagonistas de la vitamina K; FANV: fibrilación auricular no valvular; INR: razón normalizada internacional; NP: no priorizado; NPR: número priorizado de riesgo; TRT: tiempo en rango terapéutico.
La tabla 3 muestra las recomendaciones expuestas en todos los talleres, en tanto que a continuación, se reproducen las cuatro identificadas en más del 50% de los talleres:
- •
«Realizar, actualizar, simplificar protocolos y guías de práctica clínica, sobre el diagnóstico, manejo y tratamiento de la FANV. De esta manera se sistematizaría la exploración física del paciente, poniendo especial atención al paciente con comorbilidades o patologías crónicas» se indicó en 37 talleres.
- •
«Realizar un seguimiento adecuado de los pacientes con FANV, con visitas periódicas en las que se revise el INR y se calcule el TRT, evaluar los tratamientos, posibles interacciones, etc., y realizar las pruebas complementarias que se consideren oportunas. Todo ello poniendo especial atención al paciente con comorbilidades o patologías crónicas» fue apoyado en 26 talleres.
- •
«Realizar formación continuada a las diferentes especialidades implicadas en la FANV (medicina de familia, enfermería, cardiología, hematología, medicina interna, neurología, etc.) de forma conjunta, para que se puedan compartir experiencias y mejorar el abordaje integral de la patología y su correcto tratamiento» fue indicado en 25 talleres.
- •
«Crear alertas en los sistemas informáticos que avisen de posibles interacciones, y faciliten el uso de las escalas de riesgo trombótico y hemorrágico. Además, todo ello se puede apoyar con el uso de aplicaciones móviles» fue valorado en 22 talleres.
Propuesta de recomendaciones para el efecto «evento trombótico»
| Recomendaciones | N |
|---|---|
| Protocolos y guías de práctica clínica | |
| Realizar, actualizar, simplificar protocolos y guías de práctica clínica, sobre el diagnóstico, manejo y tratamiento de la FANV. De esta manera se sistematizaría la exploración física del paciente, poniendo especial atención al paciente con comorbilidades o patologías crónicas | 37 |
| Seguimiento | |
| Realizar un seguimiento adecuado de los pacientes con FANV, con visitas periódicas en las que se revise el INR y se calcule el TRT, evaluar los tratamientos, posibles interacciones, etc. y realizar las pruebas complementarias que se consideren oportunas. Todo ello poniendo especial atención al paciente con comorbilidades o patologías crónicas | 26 |
| Formación | |
| Realizar formación continuada a las diferentes especialidades implicadas en la FANV (medicina de familia, enfermería, cardiología, hematología, neurología, etc.) de forma conjunta, para que se puedan compartir experiencias y mejorar el abordaje de la patología y su correcto tratamiento | 25 |
| Realizar formación continuada a los médicos de familia sobre el diagnóstico, manejo y tratamiento de la FANV, y en concreto del paciente anticoagulado, actualización de los ACOD para que se sientan más seguros y modifiquen el tratamiento a los pacientes mal controlados con AVK | 18 |
| Realizar formación continuada a enfermería sobre la FANV, fomentando su implicación en la patología y manejo del paciente | 5 |
| Sistemas de alerta | |
| Crear alertas en los sistemas informáticos que avisen de posibles interacciones, y faciliten el uso de las escalas de riesgo trombótico y hemorrágico. Además todo ello se puede apoyar con el uso de aplicaciones móviles | 22 |
| Unificar los sistemas informáticos entre los centros de salud y hospitales de referencia, lo que permitiría mejorar el registro de la información en la historia clínica integrada del paciente. Una vez unificados, se recomienda realizar sesiones formativas sobre estos sistemas | 5 |
| Gestión | |
| Aumentar el tiempo de consulta por paciente, disminuyendo los cupos de pacientes | 18 |
| Empoderamiento del paciente | |
| Educar e implicar al paciente y familiares en el conjunto de su enfermedad y tratamiento, proporcionando materiales sencillos para su información | 16 |
| Trabajo en equipo | |
| Implicar y trabajar conjuntamente con enfermería en el manejo del paciente y formación con FANV | 16 |
| Coordinación | |
| Mejorar la comunicación y coordinación entre los diferentes profesionales sanitarios | 14 |
| Cumplimiento | |
| Controlar la adherencia terapéutica del paciente, preguntándole activamente o diseñando medidas de control específicas, con el objetivo de concienciarle de la importancia de una buena adherencia terapéutica | 10 |
| Diagnóstico | |
| Realizar programas de screening de forma sistemática al paciente con riesgo | 8 |
| Tratamiento e interacciones | |
| Valorar el cambio de tratamiento a ACOD, mediante la aplicación de escalas, recomendaciones y protocolos de evaluación de los riesgos trombótico y hemorrágico | 8 |
| Consultar las interacciones antes de iniciar un tratamiento con AVK, y protocolizar la revisión sistemática de las mismas | 2 |
| Otros | |
| Establecer el día de la FANV | 1 |
ACOD: anticoagulantes orales directos; AVK: antagonistas de la vitamina K; FANV: fibrilación auricular no valvular; INR: razón normalizada internacional; N: número de sesiones donde se indicó esa recomendación; TRT: tiempo en rango terapéutico.
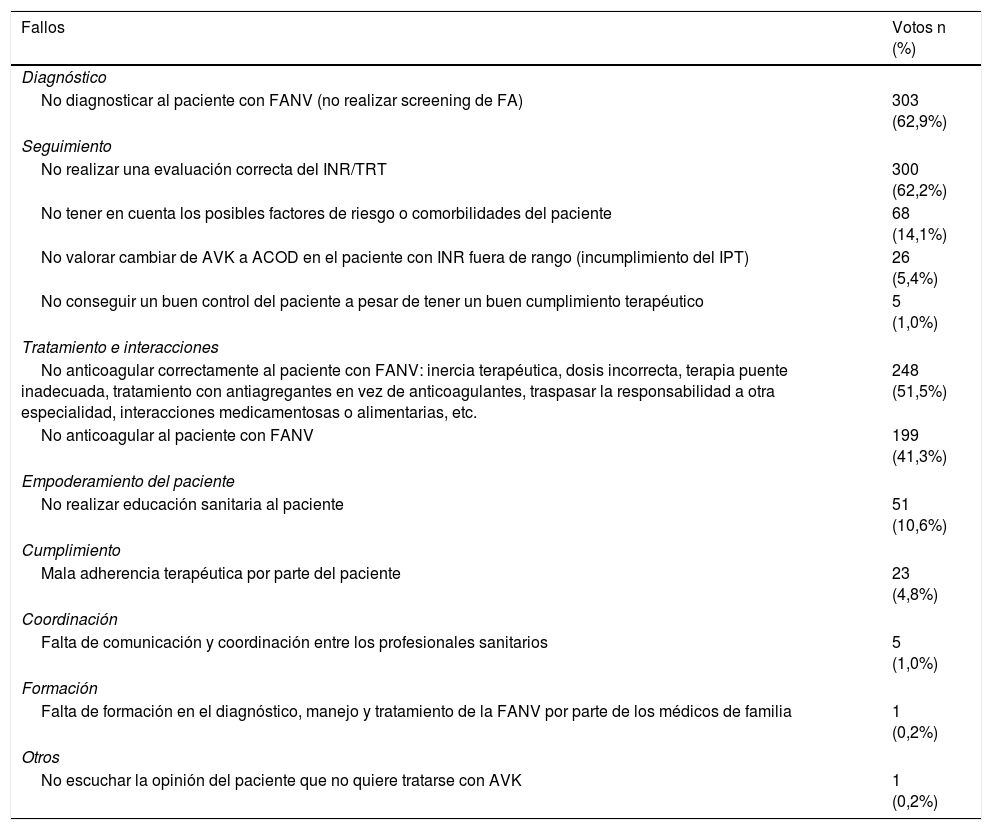
Tal como refleja la tabla 4, los principales fallos identificados por los participantes en más del 50% de los talleres fueron:
- •
«No anticoagular correctamente al paciente con FANV: inercia terapéutica, dosis incorrecta, terapia puente inadecuada, tratamiento antiagregante más anticoagulante, interacciones medicamentosas o alimentarias, etc.» fue identificado por 446 participantes (92,5%) y priorizado en todos los talleres.
- •
«No realizar un seguimiento adecuado del paciente, concretamente del INR, del TRT y de su adherencia terapéutica» fue señalado por 352 participantes (73,0%) y priorizado en 21 talleres.
- •
«No tener en cuenta los posibles factores de riesgo o comorbilidades del paciente, entre ellos la función renal y hepática» fue considerado por 212 participantes (44,0%) y priorizado en 20 talleres.
Identificación de fallos para el efecto «evento hemorrágico»
| Fallos | Votos n (%) |
|---|---|
| Tratamiento e interacciones | |
| No anticoagular correctamente al paciente con FANV: inercia terapéutica, dosis incorrecta, terapia puente inadecuada, tratamiento antiagregante más anticoagulante, interacciones medicamentosas o alimentarias, etc. | 446 (92,5%) |
| No evaluar el riesgo hemorrágico del paciente, mediante el uso de escalas | 113 (23,4%) |
| Seguimiento | |
| No realizar un seguimiento adecuado del paciente, concretamente del INR, del TRT y de su adherencia terapéutica | 352 (73,0%) |
| No tener en cuenta los posibles factores de riesgo o comorbilidades del paciente, entre ellos la función renal y hepática | 212 (44,0%) |
| No valorar cambiar de AVK a ACOD en el paciente con INR fuera de rango | 21 (4,4%) |
| Empoderamiento del paciente | |
| No realizar educación sanitaria al paciente, teniendo en cuenta su entorno familiar y social | 45 (9,3%) |
| Coordinación | |
| Falta de comunicación y coordinación entre los profesionales sanitarios | 18 (3,7%) |
| Diagnóstico | |
| Diagnosticar incorrectamente al paciente con FANV | 9 (1,9%) |
ACOD: anticoagulantes orales directos; AVK: antagonistas de la vitamina K; FANV: fibrilación auricular no valvular; INR: razón normalizada internacional; TRT: tiempo en rango terapéutico.
La tabla 5 muestra las causas detectadas en todos los talleres y los correspondientes NPR calculados. A continuación, se reproducen las tres causas con mayores NPR:
- •
«No tener en cuenta las posibles interacciones farmacológicas y alimentarias del tratamiento con AVK» obtuvo un NPR de 6.836 puntos.
- •
«La falta de formación sobre diagnóstico, manejo y tratamiento de la FANV; en concreto, sobre las indicaciones de los ACOD» recibió un NPR de 4.678 puntos.
- •
«La inercia terapéutica a la hora de instaurar el tratamiento, que conlleva a no anticoagular correctamente al paciente con FANV» fue puntuada con 4.417 puntos.
Identificación de causas para el efecto «evento hemorrágico» y cálculo del NPR
| Causas | Votos n (%) | NPR |
|---|---|---|
| Tratamiento e interacciones | ||
| No tener en cuenta las posibles interacciones farmacológicas y alimentarias del tratamiento con AVK | 202 (41,9%) | 6.836 |
| Inercia terapéutica a la hora de instaurar el tratamiento, que conlleva a no anticoagular correctamente al paciente con FANV | 104 (21,6%) | 4.417 |
| No evaluar el riesgo hemorrágico del paciente, especialmente mediante el uso de escalas | 76 (15,8%) | 2.882 |
| Formación | ||
| Falta de formación sobre diagnóstico, manejo y tratamiento de la FANV, en concreto sobre las indicaciones de los ACOD | 144 (29,9%) | 4.678 |
| No cambiar de AVK a ACOD en el paciente con INR fuera de rango, por falta de experiencia en el tratamiento con ACOD y miedo al cambio y al potencial de sangrado | 18 (3,7%) | 288 |
| Falta de formación para realizar educación sanitaria al paciente, y de herramientas y métodos para que sea más efectiva | 8 (1,7%) | 144 |
| Diagnóstico, manejo y tratamiento de múltiples patologías en el colectivo de medicina de familia | 2 (0,4%) | NP |
| Tener más miedo al evento trombótico que al evento hemorrágico | 2 (0,4%) | NP |
| Seguimiento | ||
| No controlar adecuadamente al paciente debido a enfermedades concomitantes, comorbilidades, factores de riesgo o variabilidad intrínseca del propio paciente | 91 (18,9%) | 2.274 |
| No realizar un seguimiento adecuado del paciente, concretamente del INR, del TRT y de su adherencia terapéutica | 70 (14,5%) | 2.771 |
| No evaluar los factores de riesgo cardiovascular del paciente | 14 (2,9%) | 336 |
| Coordinación | ||
| Falta de comunicación y coordinación entre los profesionales sanitarios: cambio de tratamiento, historias clínicas incompletas, evasión de responsabilidades, etc. | 82 (17,0%) | 1.876 |
| Cumplimiento | ||
| Mala adherencia terapéutica por parte del paciente | 81 (16,8%) | 3.140 |
| Gestión | ||
| No disponer de tiempo suficiente por paciente en consulta | 72 (14,9%) | 280 |
| Trabas administrativas para el uso de ACOD | 32 (6,6%) | 528 |
| Empoderamiento del paciente | ||
| Falta de decisión sobre su enfermedad y tratamiento, valorando su entorno familiar y social | 71 (14,7%) | 2.288 |
| Protocolos y guías de práctica clínica | ||
| Ausencia de protocolos o guías de práctica clínica, y desactualización o desconocimiento de las existentes | 40 (8,3%) | 1.227 |
| Diagnóstico | ||
| No realizar screening de manera sistemática al paciente | 22 (4,6%) | 81 |
| Sistemas de alerta | ||
| Falta de alertas en los sistemas informáticos | 16 (3,3%) | 80 |
| No disponer de sistemas informáticos unificados entre los centros de salud y hospitales de referencia, que permitan una historia clínica integrada con fácil acceso al INR | 6 (1,2%) | NP |
ACOD: anticoagulantes orales directos; AVK: antagonistas de la vitamina K; FANV: fibrilación auricular no valvular; INR: razón normalizada internacional; IPT: informe de posicionamiento terapéutico; NP: no priorizado; NPR: número priorizado de riesgo; TRT: tiempo en rango terapéutico.
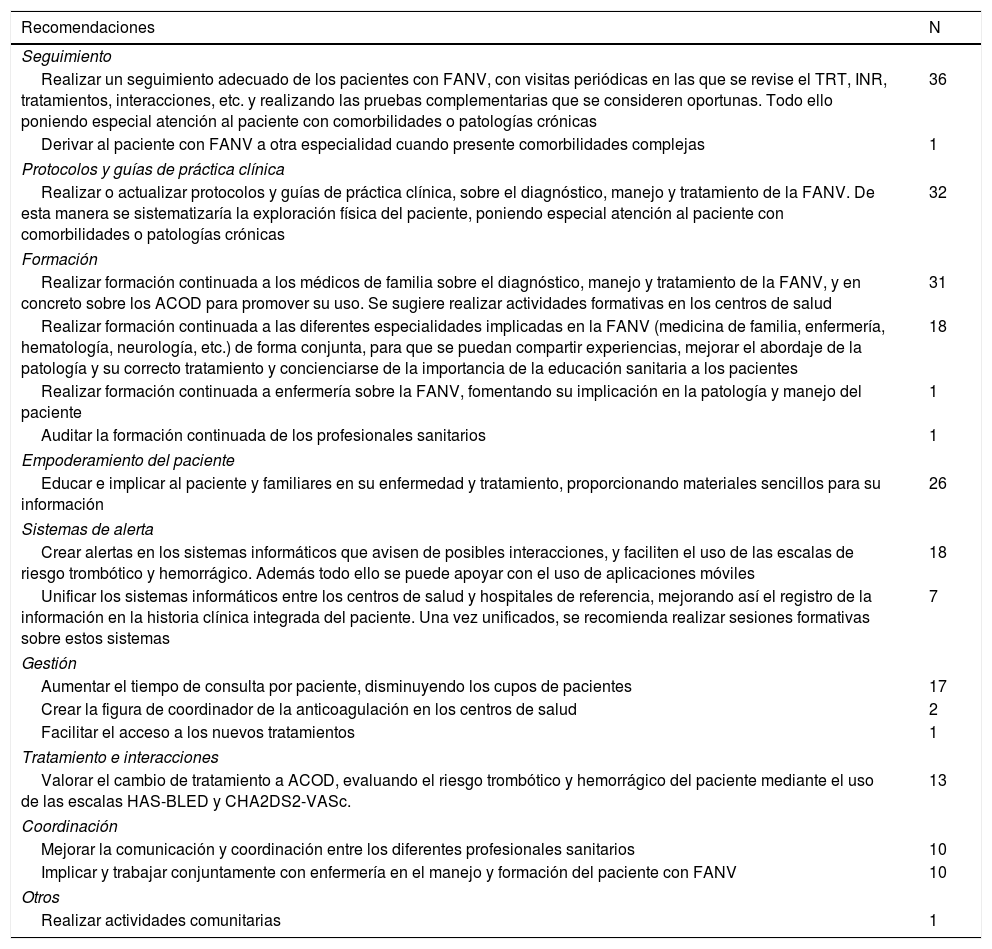
La tabla 6 muestra las recomendaciones expuestas en todos los talleres, en tanto que a continuación, se reproducen las cuatro priorizadas en más del 50% de los talleres:
- •
«Realizar un seguimiento adecuado de los pacientes con FANV, con visitas periódicas en las que se revise el TRT, INR, tratamientos, interacciones, etc., y realizando las pruebas complementarias que se consideren oportunas. Todo ello poniendo especial atención al paciente con comorbilidades o patologías crónicas». Esta recomendación fue identificada en 36 talleres.
- •
«Realizar o actualizar protocolos y guías de práctica clínica, sobre el diagnóstico, manejo y tratamiento de la FANV. De esta manera se sistematizaría la exploración física del paciente, poniendo especial atención al paciente con comorbilidades o patologías crónicas» fue una recomendación identificada en 32 talleres.
- •
«Realizar formación continuada a los médicos de familia sobre el diagnóstico, manejo y tratamiento de la FANV; y en concreto, sobre los ACOD para promover su uso. Se sugiere realizar actividades formativas en los centros de salud» fue una recomendación identificada en 31 talleres.
- •
«Educar e implicar al paciente y familiares en su enfermedad y tratamiento, proporcionando materiales sencillos para su información» fue identificada en 26 talleres.
Propuesta de recomendaciones para el efecto «evento hemorrágico»
| Recomendaciones | N |
|---|---|
| Seguimiento | |
| Realizar un seguimiento adecuado de los pacientes con FANV, con visitas periódicas en las que se revise el TRT, INR, tratamientos, interacciones, etc. y realizando las pruebas complementarias que se consideren oportunas. Todo ello poniendo especial atención al paciente con comorbilidades o patologías crónicas | 36 |
| Derivar al paciente con FANV a otra especialidad cuando presente comorbilidades complejas | 1 |
| Protocolos y guías de práctica clínica | |
| Realizar o actualizar protocolos y guías de práctica clínica, sobre el diagnóstico, manejo y tratamiento de la FANV. De esta manera se sistematizaría la exploración física del paciente, poniendo especial atención al paciente con comorbilidades o patologías crónicas | 32 |
| Formación | |
| Realizar formación continuada a los médicos de familia sobre el diagnóstico, manejo y tratamiento de la FANV, y en concreto sobre los ACOD para promover su uso. Se sugiere realizar actividades formativas en los centros de salud | 31 |
| Realizar formación continuada a las diferentes especialidades implicadas en la FANV (medicina de familia, enfermería, hematología, neurología, etc.) de forma conjunta, para que se puedan compartir experiencias, mejorar el abordaje de la patología y su correcto tratamiento y concienciarse de la importancia de la educación sanitaria a los pacientes | 18 |
| Realizar formación continuada a enfermería sobre la FANV, fomentando su implicación en la patología y manejo del paciente | 1 |
| Auditar la formación continuada de los profesionales sanitarios | 1 |
| Empoderamiento del paciente | |
| Educar e implicar al paciente y familiares en su enfermedad y tratamiento, proporcionando materiales sencillos para su información | 26 |
| Sistemas de alerta | |
| Crear alertas en los sistemas informáticos que avisen de posibles interacciones, y faciliten el uso de las escalas de riesgo trombótico y hemorrágico. Además todo ello se puede apoyar con el uso de aplicaciones móviles | 18 |
| Unificar los sistemas informáticos entre los centros de salud y hospitales de referencia, mejorando así el registro de la información en la historia clínica integrada del paciente. Una vez unificados, se recomienda realizar sesiones formativas sobre estos sistemas | 7 |
| Gestión | |
| Aumentar el tiempo de consulta por paciente, disminuyendo los cupos de pacientes | 17 |
| Crear la figura de coordinador de la anticoagulación en los centros de salud | 2 |
| Facilitar el acceso a los nuevos tratamientos | 1 |
| Tratamiento e interacciones | |
| Valorar el cambio de tratamiento a ACOD, evaluando el riesgo trombótico y hemorrágico del paciente mediante el uso de las escalas HAS-BLED y CHA2DS2-VASc. | 13 |
| Coordinación | |
| Mejorar la comunicación y coordinación entre los diferentes profesionales sanitarios | 10 |
| Implicar y trabajar conjuntamente con enfermería en el manejo y formación del paciente con FANV | 10 |
| Otros | |
| Realizar actividades comunitarias | 1 |
ACOD: anticoagulantes orales directos; AVK: antagonistas de la vitamina K; FANV: fibrilación auricular no valvular; INR: razón normalizada internacional; N: número de sesiones donde se indicó esa recomendación; TRT: tiempo en rango terapéutico.
Este trabajo ha sido realizado empleando una metodología novedosa. Aunque el método AMFE fue utilizado inicialmente por otros sectores industriales, su uso en el ámbito de la salud es escaso27–29. Además, muy probablemente, es la primera vez que se combinan los métodos AMFE y una moderación por brainstorming estructurado, lo cual ha merecido la acreditación del Consell Català de Formació Continuada de les Professions Sanitàries y el aval de la Sección de Cardiología Clínica de la Sociedad Española de Cardiología (SEC).
Se destaca asimismo la participación de un amplio panel de expertos con ejercicio profesional en la mayoría de las comunidades autónomas. No obstante, para interpretar correctamente los resultados de estos talleres debe tenerse en cuenta que, si bien los resultados se expresan de forma cuantitativa, se trata de información cualitativa que muestra tendencias de opinión cualificadas, ya que corresponden a profesionales con amplia experiencia clínica. Es por ello que este trabajo puede ser muy importante de cara al despliegue de otros proyectos. Por ejemplo, en el contexto de SEC Primaria, cuyo objetivo «es reducir la morbimortalidad y aumentar la calidad de vida de los pacientes con cardiopatía haciendo un uso eficiente de los recursos disponibles y de otras iniciativas en este campo»31, así como también en otras sociedades médicas sobre todo del ámbito de AP.
En términos generales, los participantes que trabajaron los eventos hemorrágicos y los que lo hicieron con los eventos trombóticos realizaron análisis bastante similares y formularon recomendaciones consistentes.
Podemos afirmar que existe una percepción generalizada entre los médicos de atención primaria de España de que el manejo de la FANV constituye un importante problema asistencial existiendo un amplio sector de estos pacientes sin cobertura terapéutica de anticoagulación efectiva (no anticoagulados o anticoagulados deficientemente) lo que incrementa su riesgo de ictus, así como otros con riesgo de presentar hemorragias de mayor o menor gravedad.
Así, no anticoagular correctamente y no realizar un seguimiento adecuado del paciente (del INR, del TRT y de su adherencia terapéutica) fueron las dos principales acciones inseguras detectadas por ambos grupos de trabajo, lo cual, lógicamente, concuerda también con los hallazgos de los estudios ANFAGAL19, CALIFA18 y PAULA16,17.
Con respecto a las causas también hubo consistencia en las apreciaciones de ambos grupos; de forma que la falta de formación sobre el diagnóstico, manejo y tratamiento de la FANV (en concreto, sobre las indicaciones de los ACOD), y no tener en cuenta las posibles interacciones farmacológicas y alimentarias del tratamiento con AVK son las dos causas que merecieron los NPR más altos en ambos grupos.
Finalmente, las recomendaciones más priorizadas en ambos grupos fueron: a) realizar un seguimiento adecuado de los pacientes con FANV; b) realizar o actualizar protocolos y guías de práctica clínica, sobre el diagnóstico, manejo y tratamiento de la FANV; y c), realizar formación continuada a las diferentes especialidades implicadas en la FANV (medicina de familia, enfermería, cardiología, hematología, neurología, etc.) de forma conjunta en los centros de salud sobre el diagnóstico, manejo y tratamiento de la FANV; y en concreto, sobre los ACOD para promover su uso.
El interés de este estudio consiste en la utilización de una técnica de investigación cualitativa muy acreditada como son los grupos focales, combinada con una herramienta de análisis de problemas de seguridad, modelada por una tormenta de ideas, aplicada a analizar las percepciones de un amplio grupo de médicos de AP sobre todo el proceso de anticoagulación en pacientes con FANV (diagnóstico de FANV, evaluación de riesgo trombótico y hemorrágico e indicación y seguimiento de tratamiento anticoagulante).
Este tipo de investigación cualitativa proporciona una gran información y sería útil continuarla en otros profesionales implicados y en los propios pacientes.
Las limitaciones de este estudio son las propias de toda investigación cualitativa y también la posibilidad de que los médicos participantes estuvieran, en general, más motivados e interesados en esta patología en concreto. Sin embargo, este sesgo también puede hacer que se obtenga una información más rica y más relevante. No obstante, los autores consideran que la opinión del grupo de expertos no puede ser tomada como representativa de todo el colectivo de atención primaria, pero sí muestra una tendencia de opinión de los expertos que han participado.
ConclusionesDel conjunto de aportaciones realizadas por los participantes en estos talleres AMFE puede extraerse que hubo un amplio consenso en considerar que:
- 1.
Un porcentaje significativo de pacientes con FANV no están correctamente anticoagulados por falta de formación, involucración o corresponsabilidad de los profesionales que les atienden.
- 2.
Para paliar este problema se requieren acciones de formación sobre anticoagulación en general, y sobre uso de los ACOD en particular, dirigidas a todos los profesionales que intervienen en el tratamiento de la FANV.
Todo ello constituye una primera propuesta de acciones a desarrollar que permitirá seguir trabajando para mejorar la anticoagulación en nuestro país.
FinanciaciónEste trabajo ha contado con soporte financiero de laboratorios Bayer.
Conflicto de interesesFrancisco Atienza declara haber recibido honorarios por asesoría y ponencia de Laboratorios Bayer, honorarios por ponencia de Laboratorios FAES, honorarios por ponencia de Laboratorios Boehringer Ingelheim, y haber recibido el premio a la mejor comunicación del 12.° Congreso Andaluz de Médicos de Atención Primaria (Semergen Andalucía) celebrado en Almería del 11 al 13 de mayo de 2017 de Laboratorios VIR. Nuria Marín trabaja en Laboratorios Bayer. Catalina Ramis trabaja en GOC Networking.
Vivencio Barrios, María Isabel Egocheaga y Rafael Hidalgo declaran no tener conflicto de intereses.
Los autores manifiestan su agradecimiento a todos los participantes de las sesiones de trabajo, a la empresa GOC Networking por su apoyo metodológico a lo largo de todo el proceso y a Laboratorios Bayer.