Se describen las distintas endocrinopatías que pueden aparecer durante el puerperio. La más importante y frecuente es la diabetes, gestacional y pregestacional, pero también se mencionan otras menos frecuentes, pero muy importantes, como son el hipopituitarismo (síndrome de Sheehan e hipofisitis linfocitaria) y las alteraciones tiroideas, preexistentes (hipertiroidismo e hipotiroidismo) o de aparición durante el posparto (tiroiditis posparto y enfermedad de Graves). Tras describir las características de las mismas, se hace hincapié en el adecuado manejo de estas afecciones endocrinas, algunas de ellas de aparición exclusiva durante el puerperio.
The various endocrinopathies that may occur during the postpartum period are described. The most important and common is gestational and pre-gestational diabetes, but other less common, and also very important ones, are mentioned such as hypopituitarism (Sheehan's syndrome and lymphocytic hypophysitis) and thyroid disorders, pre-existing (hyperthyroidism and hypothyroidism), or postpartum onset (postpartum thyroiditis and Graves’ disease). After describing their characteristics, the emphasis is placed on the proper management of these endocrine diseases, some of them which exclusively appear during the postpartum period.
El puerperio es una época en la que pueden suceder diversas complicaciones derivadas de las condiciones en las que se encuentra el organismo femenino y, muy especialmente, el aparato genital. Al respecto, ocurren muchos cambios gestacionales significativos en el sistema endocrino, lo que hace que muchas dolencias de este sistema se vean afectadas durante el puerperio, así como los cambios puerperales pueden afectar estas enfermedades.
Las afecciones más frecuentes durante el puerperio son las infecciones del aparato genital y de la mama, y complicaciones de diversa índole, entre las que se incluyen las endocrinopatías puerperales, a las que nos vamos a referir en este trabajo.
HipopituitarismoSe han descrito 2 entidades clínicas
Síndrome de SheehanLa necrosis hipofisaria posparto o síndrome de Sheehan es una rara complicación de la hemorragia posparto (HPP), descrita por primera vez por Sheehan en 19371. Se llama así al infarto agudo y la necrosis de la hipófisis por hemorragia y shock posparto. Por fortuna, en la actualidad es una causa infrecuente de hipopituitarismo gracias a la mejoría en el tratamiento obstétrico de la HPP y a la disponibilidad de hemoderivados en nuestro medio. Sin embargo, sigue siendo un cuadro a tener en cuenta en pacientes que presentan HPP, ya que se ha descrito que un 25-32% de las pacientes con sangrado severo asociado al parto presentarán algún grado de panhipopituitarismo2.
Las mujeres afectadas por este síndrome pueden presentar grados variables de hipopituitarismo, que abarcan desde el panhipopituitarismo hasta déficits hormonales selectivos, según la cantidad de tejido afectado. La presentación más habitual del síndrome suele ser lenta en el tiempo. Inicialmente muestran una imposibilidad para la lactancia; otros síntomas que aparecen en los primeros días posparto son letargia, anorexia y pérdida de peso, y posteriormente, a lo largo de los meses y los años, aparecerá la clínica secundaria a los diferentes déficits hormonales hipofisarios (amenorrea, pérdida de vello púbico y axilar, etc.).
Las deficiencias de hormona de crecimiento y gonadotropinas son las más frecuentes; en segundo término se ubica la de ACTH, y, por último, la de TSH3. En algunos casos de síndrome de Sheehan, aunque de forma infrecuente, puede aparecer una diabetes insípida por afección del tallo hipofisario4.
Para su diagnóstico, la TAC o la RM usualmente no son útiles en la fase aguda. La imagen característica es la de «silla turca vacía», la cual aparece varios meses después del evento hemorrágico2.
El síndrome de Sheehan puede ser potencialmente fatal, pues si el hipopituitarismo es tratado de manera inadecuada, produce una aterosclerosis prematura, aumentando la mortalidad en este tipo de pacientes5,6; por ello, es importante para el obstetra y el médico general reconocer este síndrome.
Afortunadamente, gracias a la buena asistencia obstétrica, es ya una entidad inusual, pero aún siguen presentándose casos. En cuanto a su tratamiento7, se incluye inicialmente el reemplazo con hidrocortisona, 20mg al día (15mg por la mañana y 5mg por la tarde), teniendo en cuenta que el tratamiento con tiroxina puede exacerbar una deficiencia de glucocorticoides y, teóricamente, inducir una crisis adrenal. Posteriormente, se realizará el reemplazo con hormona tiroidea y estrógenos con o sin progestágenos, dependiendo de si la paciente tiene o no útero. Adicionalmente, se realiza reemplazo con las demás hormonas, dependiendo de la deficiencia y ajustando las dosis según los resultados analíticos.
Hipofisitis linfocitariaSe considera que la hipofisitis linfocitaria representa un proceso autoinmunitario frente a la glándula hipofisaria. Es una enfermedad rara que se caracteriza por una infiltración linfocítica de la hipófisis, seguida de una destrucción de las células hipofisarias. Afecta de forma preferente al sexo femenino (relación mujer:hombre de 8:1), presentándose hasta en el 70% de los casos en clara relación temporal con el embarazo, sobre todo al final del mismo o durante el puerperio8. Su verdadera incidencia se desconoce debido a que se trata de una enfermedad frecuentemente subdiagnosticada9.
Clínicamente suele presentarse como una masa hipofisaria asociada a diversos grados de disfunción hormonal hipofisaria y/o a síntomas derivados de la compresión de estructuras adyacentes. Los síntomas son cefalea, alteraciones visuales (síntomas de compresión selar) y déficit de la función hipofisaria. El hipopituitarismo puede ser aislado o múltiple, siendo lo más frecuente, y, por tanto, típico del proceso, el déficit aislado de ACTH o asociado a un déficit de TSH. A veces se presenta hiperprolactinemia.
Los adenomas hipofisarios son la principal entidad con la que cabe establecer el diagnóstico diferencial10. El diagnóstico definitivo requiere el estudio histológico del tejido hipofisario. Se postula11 que los anticuerpos antipituitarios podrían ser utilizados como marcadores de hipofisitis, aunque no se ha establecido si constituyen la causa de la enfermedad o son simplemente una consecuencia del proceso destructivo hipofisario. En cualquiera de los 2 casos, se cree que aportarían un dato clave para su diferenciación con masas hipofisarias de origen no autoinmune.
La historia natural de la enfermedad es variable, habiéndose descrito tanto la presencia de hipopituitarismo permanente y grave como la recuperación espontánea parcial o total de la función hipofisaria, e incluso la resolución de la masa intraselar9.
En definitiva, el diagnóstico de hipofisitis autoinmunitaria requiere un elevado índice de sospecha. La presencia de una masa hipofisaria en relación temporal con un embarazo, su asociación con otras enfermedades autoinmunitarias, la presencia de déficit selectivo de ACTH y de TSH, y el crecimiento rápido de la lesión, si puede ser documentado (mediante TAC o RM), deberían despertar la sospecha de que puede tratarse de una hipofisitis linfocitaria10. Esta enfermedad puede llegar a ser mortal, por lo que es importante lograr un diagnóstico preciso y en el momento adecuado.
Cuando hay déficit de prolactina u oxitocina, la lactancia materna no es posible. El resto de déficits hormonales pueden ser tratados mediante hormonas sustitutivas. Los corticoides alivian las cefaleas y los síntomas visuales. Se han utilizado otros medicamentos inmunosupresores, como la azatioprina y el metotrexato. La cirugía hipofisaria debe reservarse para los pacientes con signos progresivos de compresión tumoral, o cuando se observa un aumento radiológico de la masa hipofisaria a pesar del tratamiento médico.
Alteraciones de la tiroidesHipertiroidismoEn el período puerperal, los aspectos relacionados con el tratamiento del hipertiroidismo deben basarse en el deseo de la paciente de amamantar a su hijo. Tanto propiltiouracilo (PTU) como metimazol (MTZ) se excretan en la leche materna, PTU en una proporción algo menor que MTZ. Debido a esto, y a que MTZ tiene una vida media más larga que PTU, este último se considera el fármaco de elección para el tratamiento del hipertiroidismo durante el puerperio en la mujer que lacta.
En general, el tratamiento con antitiroideos, PTU y MTZ, se considera totalmente seguro durante el período de la lactancia12, fundamentalmente debido a que son fármacos que pasan a la leche materna en muy escasa cantidad13. Las concentraciones que se alcanzan en la leche materna no son significativas con dosis moderadas (20mg/día de MTZ o 200mg/día de PTU). Refrenda su seguridad el hecho de que se haya evidenciado que la función tiroidea y el desarrollo intelectual de los niños permanecen normales durante el tratamiento de sus madres con estos fármacos14,15. Incluso cuando la madre llega a estar hipotiroidea a causa de estos fármacos, la función tiroidea en el niño permanece normal16.
Existe el riesgo de un efecto neonatal más significativo cuando la madre recibe compuestos radioyodados durante la lactancia, dado que estos isótopos se excretan con gran facilidad en la leche materna.
HipotiroidismoLos síntomas típicos de hipotiroidismo (cansancio, somnolencia, sensación de frío, estreñimiento, anemia) en el puerperio pueden confundirse con depresión posparto, o simplemente con el cansancio ocasionado por el parto o por la atención requerida por el recién nacido. En la mujer lactante, además de los síntomas anteriormente reseñados, el hipotiroidismo puede producir una disminución de la producción de leche, a veces como único síntoma17. Por ello, ante la sospecha de hipogalactia verdadera, se debe descartar la presencia de hipotiroidismo.
Las pacientes diagnosticadas de hipotiroidismo antes del embarazo requieren generalmente durante el mismo un aumento de la administración de tiroxina sódica. En cambio, durante el puerperio, es precisa una disminución de la dosis previa al embarazo, una vez finalizado el parto, de tal forma que se recomienda volver a la dosis previa al embarazo tras el parto, sin esperar a hacer una determinación de los niveles de hormonas, y después ir ajustando la dosis en función de determinaciones sucesivas.
Por otra parte, se conoce el hecho de que la hormona tiroidea está presente en pequeñas cantidades en la leche de mujeres sanas18. Su administración exógena también permite este paso a la leche, en cantidades tan pequeñas que no serían suficientes para tratar adecuadamente a un niño que sufriera hipotiroidismo. Por tanto, el tratamiento con tiroxina a dosis sustitutivas se considera un tratamiento seguro durante la lactancia.
Enfermedad tiroidea de inicio en el pospartoLa tratamos aparte, ya que, con frecuencia, mujeres sin enfermedad tiroidea previamente conocida pueden desarrollarla en el posparto, con efectos sobre su salud y la de su hijo, y es importante tener en cuenta su diagnóstico y tratamiento. El término «disfunción tiroidea posparto» define las entidades nosológicas que alteran la función tiroidea durante el primer año posparto19. Se describen 2 entidades:
Tiroiditis posparto, también llamada tiroiditis linfocitaria subagudaSe trata de una tiroiditis linfocitaria de evolución subaguda que se desarrolla en el posparto inmediato. Se han descrito también algunos casos aislados posaborto. Afecta a un 1,1-16,7% de las mujeres, con una media de 7,2%20. Es frecuente en mujeres que han presentado niveles elevados de anticuerpos antitiroideos positivos, fundamentalmente antitiroperoxidasa (AcTPO) en el primer trimestre de embarazo, así como en hasta un 25% de las mujeres con diabetes mellitus tipo 121, historia familiar de enfermedad tiroidea autoinmune, y más dudosamente ante la presencia previa de otra afección autoinmune (artritis reumatoide, lupus eritematoso sistémico, esclerodermia). Existe la tendencia a recidivar de este tipo de tiroiditis en el siguiente embarazo en un 70% de casos22.
Es importante la sospecha diagnóstica de tiroiditis posparto (TPP), ya que se trata de una enfermedad prevalente, con un curso o presentación oligosintomática, una elevada tasa de recurrencias tras embarazos sucesivos y la probabilidad de evolución a hipotiroidismo permanente23.
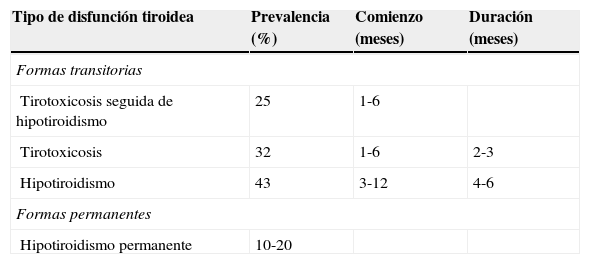
Su curso es variable (tabla 1). En efecto, en un tercio de las pacientes se observa una evolución trifásica, al tiempo que existen otros casos en que puede manifestarse aisladamente con hipotiroidismo o hipertiroidismo22. En la evolución trifásica existe:
- -
Una fase inicial de tirotoxicosis, detectada en el 55% de las pacientes, más o menos evidente (nerviosismo, intolerancia al calor, astenia, temblor, palpitaciones, etc.), que se presenta a los 3 meses posparto como promedio (2-6 meses) y que se resuelve espontáneamente después de 2-3 meses.
- -
Es seguida por una fase de hipotiroidismo transitorio (cansancio, dolores difusos articulares y musculares, torpeza y/o rigidez muscular, pérdida de memoria, intolerancia al frío, piel seca, falta de energía, etc.), presente en el 65% de los casos de TPP, que se presenta habitualmente a los 6 meses (3-12 meses) y que dura de 2 a 6 meses, para luego tener lugar una recuperación de la función tiroidea.
- -
En un 20% de los casos suele persistir el hipotiroidismo antes comentado, especialmente cuando se trata de mujeres multíparas o con historia de abortos espontáneos previos.
Disfunción tiroidea en mujeres con tiroiditis posparto
| Tipo de disfunción tiroidea | Prevalencia (%) | Comienzo (meses) | Duración (meses) |
|---|---|---|---|
| Formas transitorias | |||
| Tirotoxicosis seguida de hipotiroidismo | 25 | 1-6 | |
| Tirotoxicosis | 32 | 1-6 | 2-3 |
| Hipotiroidismo | 43 | 3-12 | 4-6 |
| Formas permanentes | |||
| Hipotiroidismo permanente | 10-20 | ||
Modificada de Roti y degli Uberti20.
El diagnóstico de TPP se basa sobre todo en un alto índice de sospecha24, ya que en muchos casos puede pasar desapercibida. Debe realizarse una cuantificación de TSH; si sus valores son normales, pero persiste la sospecha de TPP, se repite la prueba en 4 semanas; si esta vuelve a ser normal, se descarta el diagnóstico. Si la TSH es anormal, se completará el estudio25.
En la fase hipertiroidea, se encuentra la TSH suprimida y tiroxina libre y/o T3 libre elevadas. El diagnóstico diferencial habrá que realizarlo con la enfermedad de Graves (EG). En la TPP, la determinación seriada de los niveles séricos de la hormona tiroidea evidenciará la normalización de los valores o la progresión hacia un hipotiroidismo en el transcurso de varios meses de seguimiento. Sin embargo, en la EG, en general (aunque no siempre), persiste el hipertiroidismo. La presencia de AcTPO+ y el hallazgo ecográfico de hipoecogenicidad tiroidea apoyan el diagnóstico de TPP.
Durante la fase hipotiroidea, hay niveles elevados de TSH y hormonas tiroideas libres disminuidas. Estas concentraciones hormonales son muy variables, de modo que pueden oscilar entre cifras correspondientes a hipotiroidismo subclínico y a hipotiroidismo grave. Suele haber también hipoecogenicidad tiroidea, aunque dicho hallazgo es inespecífico.
TratamientoEl manejo es dependiente del cuadro clínico que presente la paciente. La mayoría de las mujeres no necesita tratamiento. Solo las que tengan síntomas más prominentes de hipertiroidismo requerirán tratamiento sintomático, solo con betabloqueantes (propranolol 40-120mg/día, o atenolol 25-50mg/día, labetalol o metoprolol), todos ellos compatibles con la lactancia. Ya que el hipertiroidismo presente en la primera fase de la enfermedad se debe a una tiroiditis destructiva, los antitiroideos (MTZ, PTU) no están indicados, como tampoco lo está la cirugía. Las que tengan hipotiroidismo sintomático, o que asocie problemas con la producción de leche, se tratarán con tiroxina (de 100 a 200μg/día en dosis única), durante 6-12 meses. Como ya se ha referido, en muchos casos el hipotiroidismo que aparece en la TPP suele ser transitorio, por lo que es adecuado suspender el tratamiento con tiroxina para determinar si se ha recuperado la función tiroidea26 o si se ha instaurado un hipotiroidismo permanente que requerirá de tratamiento sustitutivo a largo plazo.
CribadoPuesto que la mayoría de los episodios de TPP suelen ser oligoasintomáticos, de curso autolimitado y muchos no requieren tratamiento, se desaconseja el cribado en la población general, tanto más cuando no se dispone de ninguna profilaxis efectiva27.
Sí se realizará dicho escrutinio a los 3 meses posparto mediante detección de AcTPO y cuantificación de TSH en pacientes con24,28:
- -
Diabetes mellitus tipo 1.
- -
Episodio previo de TPP.
- -
Presencia de AcTPO+.
- -
Antecedente de aborto/s.
- -
Historia de depresión posparto. A este respecto, dado que el hipotiroidismo es una causa potencialmente reversible de depresión posparto, es por lo que a estas mujeres que presentan este cuadro depresivo estaría indicado realizarles un cribado de hipotiroidismo27.
- -
Otras enfermedades autoinmunes.
- -
Familiares con autoinmunidad tiroidea.
- -
Pacientes que reciben tratamiento con amiodarona, litio o interferón alfa.
La EG se presenta más frecuentemente en este período posparto que en cualquier otro en la vida de la mujer. Hasta un 30% de las pacientes con EG padecerá una exacerbación clínica del hipertiroidismo en el curso de 1-2 meses después del parto. En algunos casos, la exacerbación puerperal de la EG puede ser la primera manifestación de la enfermedad. En hasta un 50% de estos casos, la tirotoxicosis puede ser transitoria. Es importante reseñar el hecho de que en pacientes con un hipertiroidismo durante el embarazo el tratamiento combinado con fármacos antitiroideos y levotiroxina puede reducir la incidencia de la recurrencia posparto.
El hipertiroidismo suele ser más sintomático en la EG que en la TPP, con niveles hormonales más altos, mayor agrandamiento de la glándula tiroides, y puede acompañarse de oftalmopatía de Graves, ausente en la tiroiditis. La presencia de dicha oftalmopatía (exoftalmos), soplo tiroideo y captación de yodo elevada apoyan el diagnóstico de EG. Los niveles de anticuerpos estimulantes del tiroides están aumentados en la EG, pero no en la tiroiditis. Por desgracia, no contamos con ellos en la práctica habitual diaria. Por otro lado, la presencia de AcTPO+ y el hallazgo ecográfico de hipoecogenicidad tiroidea apoyan el diagnóstico de TPP. La diferenciación entre estas 2 entidades no es fácil inicialmente, y puede hacerse reevaluando a la paciente en 3 o 4 semanas. El hipertiroidismo de la tiroiditis suele haber mejorado, mientras que en la EG no habrá cambios o habrá empeorado.
En raras ocasiones se ha informado de la coexistencia de EG y TPP, y en estos casos, el diagnóstico diferencial entre un cuadro de TPP y una reactivación de EG se basa en el hallazgo de una captación baja, característica de la TPP29.
En la consulta de Atención Primaria se puede iniciar el tratamiento farmacológico con antitiroideos y se debe derivar al especialista si la paciente no responde al tratamiento pautado o si se considera que es subsidiaria de tratamiento quirúrgico o con yodo radiactivo30.
Diabetes mellitus pregestacional. Consideraciones en su manejo durante la lactanciaPara conseguir un control metabólico adecuado durante el puerperio es necesario haber conseguido un control metabólico estrecho durante el parto31.
Los requerimientos de insulina descienden en el posparto inmediato32, por lo que es preciso reducir la dosis diaria a un 30-50% de la que venía siendo empleada antes de la gestación, administrando dos tercios de la dosis total antes del desayuno (un tercio de acción rápida y dos tercios de acción intermedia [NPH]) y un tercio de la dosis total por la noche, realizando perfiles glucémicos para ajustar la dosis. Los objetivos glucémicos pueden relajarse en el posparto a unos niveles de 100mg/dl en ayunas y de 150mg/dl posprandial, respectivamente33.
En la diabetes mellitus tipo 2 se ha descrito que durante la lactancia materna algunas madres presentan normoglucemia, lo cual ha sido interpretado como una remisión transitoria de su condición. En general, las mujeres con diabetes tipo 2 suelen tener un adecuado control glucémico inmediatamente después del parto, y pueden no requerir ningún tratamiento médico durante la hospitalización. Estas mujeres pueden ser seguidas con los niveles de glucosa capilar en ayunas durante la hospitalización y después del alta.
La diabetes en sí no supone un obstáculo para la lactancia materna, y los factores que se asocian a un fracaso de la lactancia son los mismos que en mujeres no diabéticas34.
Se recomienda la lactancia materna, salvo contraindicación por otra causa. El inicio precoz de la lactancia materna es también un método útil para prevenir hipoglucemias en el neonato. En caso de necesidad de inhibir la lactancia, se utilizarán fármacos dopaminérgicos. Recomendación B. Nivel de evidencia 2++.
La insulina es un péptido grande que no pasa a la leche, y aunque lo hiciera, sería destruido en el tracto gastrointestinal del niño 35. No supone ningún riesgo para el niño. Se debe recordar que la lactancia disminuye la glucemia materna, por lo que se han de adecuar las dosis de insulina, particularmente en la diabetes mellitus tipo 1.
En cuanto a los hipoglucemiantes orales, existe poca información sobre su uso durante la lactancia materna. Los hipoglucemiantes orales parecen ser medicamentos seguros durante la lactancia; sin embargo, la evidencia es escasa. No obstante, se ha demostrado que la gliburida, la glipicida36 y la metformina37 presentan poca o ninguna transferencia a la leche materna, y pueden prescribirse a las mujeres que lactan, con el adecuado asesoramiento.
El resto de los controles puerperales se llevarán a cabo de la manera habitual.
Seguimiento posparto de la gestante con diabetes gestacionalEn relación con las pacientes que han desarrollado una diabetes en el embarazo, es decir, una diabetes gestacional (DG), la actualización de 2012 de los Standards of Medical Care in Diabetes de la American Diabetes Association38 recomiendan que:
- -
En mujeres diagnosticadas de DG durante el embarazo se descarte la persistencia posparto de la diabetes a las 6-12 semanas después del parto, mediante una prueba que no sea la determinación de hemoglobina glucosilada (Grado de recomendación B).
- -
En las mujeres con antecedentes de DG debe hacerse una revisión para detectar el desarrollo de diabetes o prediabetes al menos cada 3 años durante toda la vida (Grado de recomendación B). En el caso de que en algún control se detectase alteración del metabolismo de la glucosa indicativa de prediabetes, el control posterior de posible diabetes se recomienda que sea anual.
- -
En las mujeres con una historia de DG en las que se detecta prediabetes deben realizarse intervenciones de modificación del estilo de vida o prescribirse metformina para prevenir el desarrollo de diabetes (metformina se considera una alternativa razonable en individuos de muy alto riesgo de diabetes, entre los que se encontrarían la mujeres con antecedentes de DG) (Grado de recomendación A).
- -
Ocurren muchos cambios gestacionales significativos en el sistema endocrino, lo que hace que muchas dolencias de este sistema se vean afectadas durante el puerperio, así como los cambios puerperales pueden afectar estas enfermedades39.
- -
Es necesario conocer las repercusiones del puerperio en las enfermedades endocrinas debido a que, erróneamente, se puede suponer que estas enfermedades van a mejorar siempre en este período.
- -
También hay que saber reconocer los signos y síntomas en este período que indiquen que se está iniciando una enfermedad endocrina, ya que muchas de estas son exclusivas para el puerperio.
- -
El adecuado manejo de estas endocrinopatías puerperales es fundamental, pues alguna de ellas (síndrome de Sheehan) puede ser potencialmente fatal.
- -
Se requerirán controles ambulatorios transcurrido el período puerperal.
Los autores declaran no tener ningún conflicto de intereses.