La enfermedad tromboembólica venosa incluye en su espectro clínico tanto la trombosis venosa profunda como el tromboembolismo pulmonar, la cual es habitualmente una complicación de la trombosis venosa profunda. Es una enfermedad relativamente frecuente con importante morbimortalidad y que requiere un proceso diagnóstico preciso.
Se han identificado numerosos factores de riesgo para la enfermedad tromboembólica venosa; hay evidencia de que el riesgo de enfermedad tromboembólica se incrementa proporcionalmente al número de factores de riesgo predisponentes presentes. El médico de atención primaria debe conocer los factores de riesgo y sospechar la presencia de enfermedad tromboembólica venosa ante un cuadro clínico compatible. El tratamiento de elección de esta enfermedad es la anticoagulación.
Presentamos el caso de un paciente con factores de riesgo cardiovascular que acude por dolor en miembro inferior derecho y disnea que es derivado a urgencias hospitalarias con la sospecha de enfermedad tromboembólica venosa, fibrilación auricular rápida y derrame pleural.
Venous thromboembolic disease in its clinical spectrum includes both deep vein thrombosis and pulmonary thromboembolism, which is usually a complication of deep vein thrombosis. It is a relatively common disease with significant morbidity and requires an accurate diagnosis.
They are numerous risk factors for venous thromboembolism, and there is evidence that the risk of thromboembolic disease increases proportionally to the number of predisposing risk factors present. The primary care physician should know the risk factors and suspect the presence of venous thromboembolic disease when there is a compatible clnical picture. The treatment for this pathology is anticoagulation.
We report a patient with cardiovascular risk factors who was seen with pain in the right leg and shortness of breath and referred to the hospital with suspected venous thromboembolism, atrial fibrillation and pleural effusion.
La enfermedad tromboembólica venosa (ETEV) es una entidad clínica que engloba 2 cuadros estrechamente relacionados: la trombosis venosa profunda (TVP) de extremidades inferiores y el tromboembolismo pulmonar (TEP). La trombosis venosa profunda es consecuencia de la formación de un trombo en el sistema venoso profundo. En el proceso evolutivo de este trombo puede producirse el desprendimiento de un fragmento que viajando por el sistema venoso profundo de la extremidades inferiores se enclave en el árbol arterial pulmonar, dando lugar a tromboembolismo pulmonar.La incidencia de la ETEV en España es de 154/100.000 habitantes. La media de edad es de 65 años, siendo más frecuente en varones, y la incidencia aumenta con la edad1.El TEP tiene una mortalidad de 11,6 frente al 2,3% de la TVP1.
La mayoría de los pacientes que desarrollan ETEV tienen algún factor de riesgo, pero la concurrencia de varios de ellos incrementa el riesgo.
Caso clínicoVarón de 58 años con antecedentes de factores de riesgo cardiovascular, hipertensión arterial y fumador, en tratamiento con enalapril, 20mg/24h, que acude por un cuadro de dificultad respiratoria de varios días de evolución y dolor de miembro inferior derecho. Refiere episodios de escalofríos/calor sin fiebre termometrada de un mes de evolución.
Tras la exploración física destaca saturación de oxígeno: 96%; hipertensión arterial: 160/95mmHg; frecuencia cardíaca: 150 lat./min. Palidez mucocutánea, taquipnea y disnea a pequeños esfuerzos. En la auscultación cardiopulmonar se observan ruidos cardíacos arrítmicos sin soplos audibles y murmullo vesicular disminuido en la base derecha con matidez a la percusión.
En el miembro inferior derecho se aprecia: aumento de volumen, duro, edema con fóvea hasta la rodilla, caliente, y signo de Homans positivo (dolor en la pantorilla con la dorsiflexión del pie).
En el miembro inferior izquierdo se observa: edema de menor cuantía con fóvea de pie.
En el electrocardiograma en consulta se encuentra fibrilación auricular a 150 lat./min y bloqueo completo de rama derecha del haz de His.
El plan de actuación consiste en canalizar una vía y administrar 2 ampollas de digoxina intravenosa, suero fisiológico de mantenimiento y oxígeno a 4 l/min a FiO2 24%. Se deriva al paciente a urgencias hospitalarias con el diagnóstico de: TVP de miembro inferior derecho, fibrilación auricular rápida, posible TEP y derrame pleural.
Pruebas complementarias hospitalariasAnalíticaHb 11,1g/dl, Hto 34,3%, leucocitos 9.700 mm3, tiempo de protrombina 50%, D-dímero 6.852 ng/ml, glucosa 139mg/dl, urea 58mg/dl, Cr 1,50mg/dl, Na 132 mEq/l, K 4,70 mEq/l, GOT 122 UI/l, GPT 129 UI/l, PCR 24,25mg/l, hormonas tiroideas y enzimas cardíacas normales.
Gasometría arterial basal al ingresoPresión parcial de oxígeno: 83mmHg; presión parcial de dióxido de carbono: 27mmHg; pH de sangre arterial: 7,48; bicarbonato: 23 mEq/l; saturación de oxígeno: 96%.
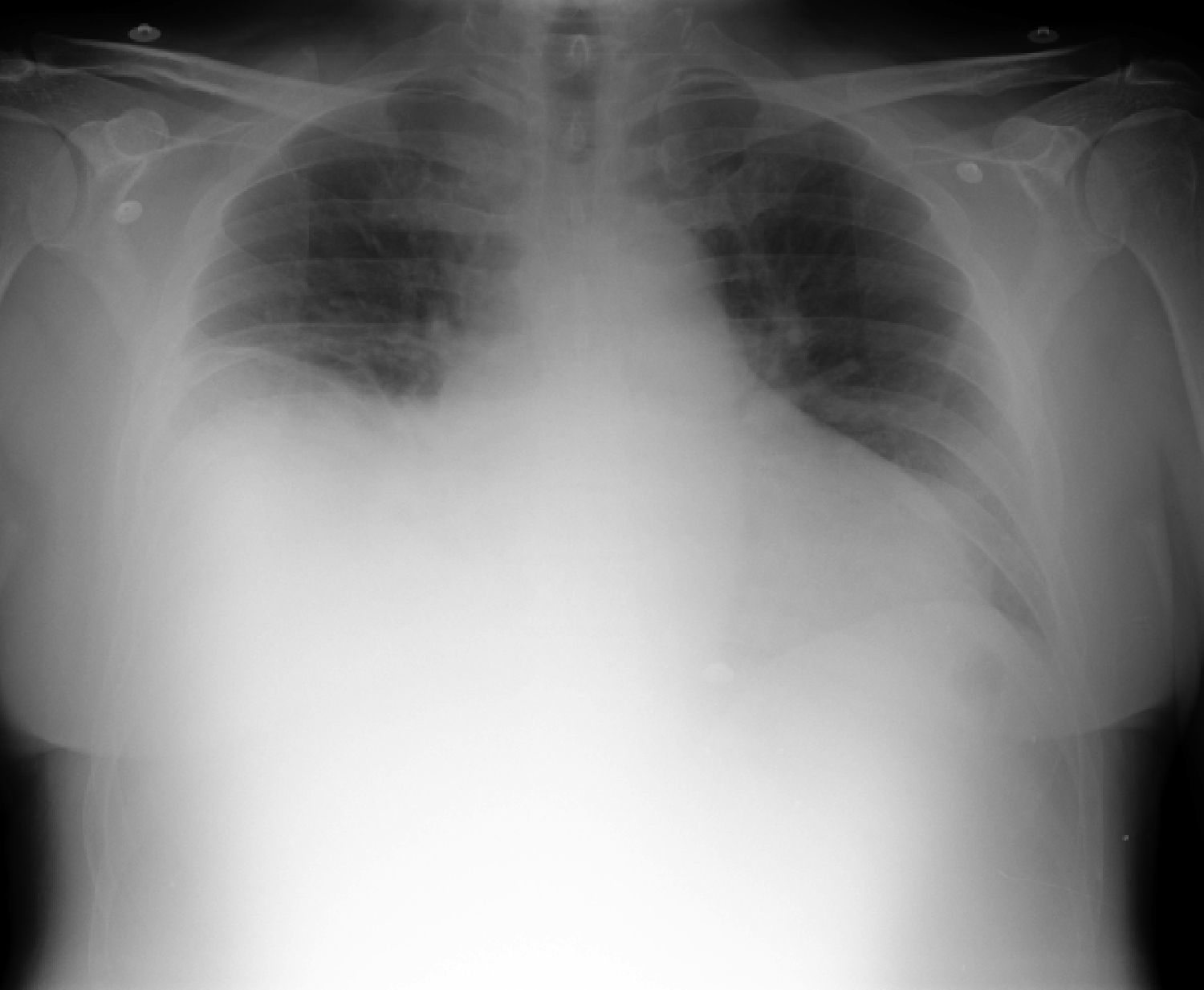
Radiografía posteroanterior de tórax (fig. 1)Derrame pleural derecho que ocupa hasta mitad del hemitórax.
Angiotomografía computarizada de tóraxCardiomegalia a expensas de cavidades izquierdas con dilatación de arteria pulmonar principal y reflujo hepatoyugular. Consolidación bronconeumónica en el lóbulo medio asociado a derrame pleural derecho. No se evidencia TEP en arterias pulmonares principales y lobares, estudio subóptimo para la valoración de arterias segmentarias y subsegmentarias.
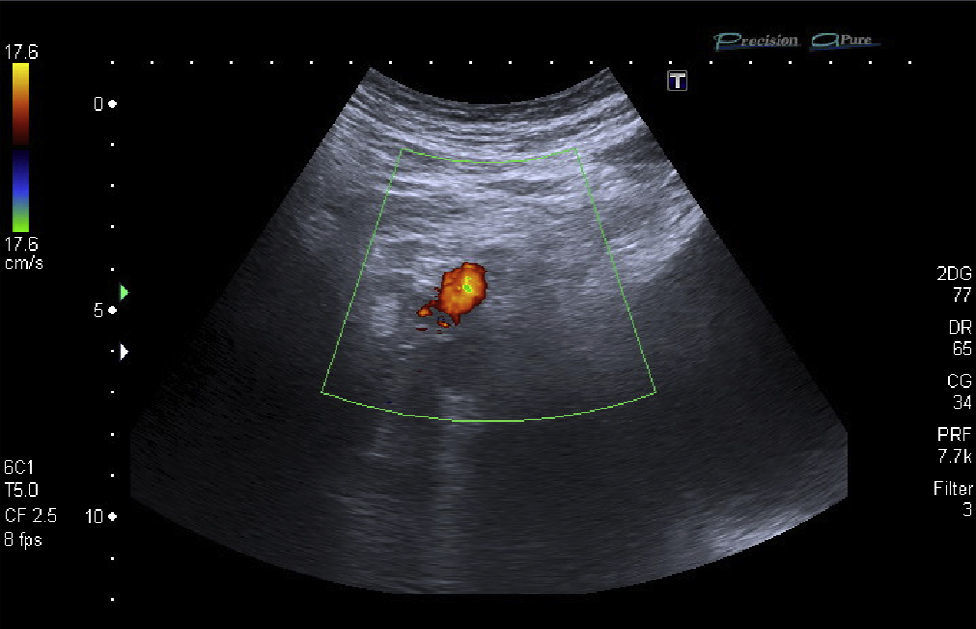
Ecografía Doppler de miembros inferiores (fig. 2)Signos de TVP en vena ilíaca externa derecha, venas femorales común y superficial ipsolateral y vena poplítea derecha. Edema del tejido celular subcutáneo del miembro afectado.
Líquido pleuralTrasudado pleural con escasa celularidad de predominio polimorfonuclear, sin elevación de glucosa ni lactato deshidrogenasa, pH 7,45. Negativa para células tumorales. Cultivo y baciloscopia negativa.
EcocardiogramaLeve hipocinesia global difusa con fracción de eyección 45-50%. Aumento de las resistencias pulmonares.
Gammagrafía pulmonar ventilación/perfusiónPatrón de intermedia-alta probabilidad de TEP.
Evolución hospitalariaEl paciente fue tratado con antibioticoterapia parenteral (ceftriaxona y claritromicina) y se procedió a anticoagulación con heparina de bajo peso molecular (HBPM), tratamiento inicial con digital y posteriormente con bloqueantes β, con buen control de la fibrilación auricular. Le fue dada el alta con los siguientes diagnósticos:
- 1.
ETEV: TVP de miembro inferior derecho y TEP.
- 2.
Fibrilación auricular rápida.
- 3.
Insuficiencia cardíaca congestiva.
- 4.
Derrame pleural derecho secundario a ETEV y neumonía del lóbulo derecho.
Dieta sin sal, no fumar. Medias de compresión elásticas durante el día. Nadroparina cálcica (HBPM) 15.200 UI, anti-Xa/0,8ml/24h subcutánea, enalapril 20 mg/24h, furosemida 40 mg/24h, bisoprolol 5 mg/12h. Es derivado a hematología para realizar el cambio a anticoagulación con acenocumarol y posteriores controles. Actualmente está anticoagulado con buena respuesta clínica.
DiscusiónLa ETEV se considera actualmente la tercera causa de muerte cardiovascular tras el ictus y la cardiopatía isquémica2.
La TVP de miembros inferiores tiene una gran morbimortalidad a corto plazo debido a su complicación más temida que es el TEP. Se han identificado numerosos factores de riesgo predisponentes para la ETEV y hay evidencia de que el riesgo de presentarla se incrementa proporcionalmente al número de factores de riesgo presentes. Los factores de riesgo predisponentes se exponen en la tabla 13. El diagnóstico de esta enfermedad se basa en las manifestaciones clínicas y en las pruebas complementarias.
Factores de riesgo de enfermedad tromboembólica venosa
| Factores congénitos o primarios | Deficit de proteína C reactivaFactor V de LeidenDeficiencia de proteínas S y CDeficiencia de antitrombina IIIHiperhomocisteinemiasSíndrome antifosfolípidos |
| Factores adquiridos o secundarios | CirugíaInmovilizaciónTraumatismoObesidadTabacoEnvejecimientoHipertensión arterialFibrilación auricularInsuficiencia cardíaca avanzadaTerapia estrogénica, embarazoCáncer, quimioterapiaAccidente cerebrovascularLesión de médula espinalViajes aéreos prolongados |
Fuente: Allegrini et al.3.
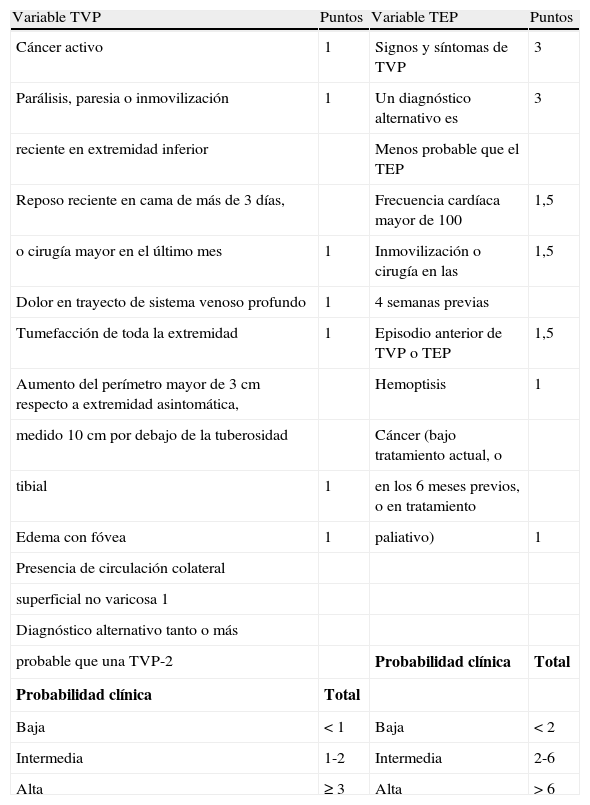
La sintomatología de la TVP es variable e incluye dolor en la pantorrilla, edema, cianosis o tumefacción en la extremidad con signo de Homans positivo. En cuanto al TEP lo más frecuente es la disnea, el dolor torácico y la taquipnea. El abordaje inicial mediante la Escala de Predicción Clínica de Wells (tabla 2)4 otorga una puntuación para calificar la probabilidad de presentarla, debe ser realizado a todos los pacientes en quienes se sospeche esta enfermedad. Nuestro paciente según la escala preprueba de Wells cumplía factores de riesgo para ETEV (TVP y TEP).
Criterios de Wells: probabilidad preclínica preprueba de trombosis venosa profunda y tromboembolismo pulmonar
| Variable TVP | Puntos | Variable TEP | Puntos |
| Cáncer activo | 1 | Signos y síntomas de TVP | 3 |
| Parálisis, paresia o inmovilización | 1 | Un diagnóstico alternativo es | 3 |
| reciente en extremidad inferior | Menos probable que el TEP | ||
| Reposo reciente en cama de más de 3 días, | Frecuencia cardíaca mayor de 100 | 1,5 | |
| o cirugía mayor en el último mes | 1 | Inmovilización o cirugía en las | 1,5 |
| Dolor en trayecto de sistema venoso profundo | 1 | 4 semanas previas | |
| Tumefacción de toda la extremidad | 1 | Episodio anterior de TVP o TEP | 1,5 |
| Aumento del perímetro mayor de 3cm respecto a extremidad asintomática, | Hemoptisis | 1 | |
| medido 10cm por debajo de la tuberosidad | Cáncer (bajo tratamiento actual, o | ||
| tibial | 1 | en los 6 meses previos, o en tratamiento | |
| Edema con fóvea | 1 | paliativo) | 1 |
| Presencia de circulación colateral | |||
| superficial no varicosa 1 | |||
| Diagnóstico alternativo tanto o más | |||
| probable que una TVP-2 | Probabilidad clínica | Total | |
| Probabilidad clínica | Total | ||
| Baja | < 1 | Baja | < 2 |
| Intermedia | 1-2 | Intermedia | 2-6 |
| Alta | ≥ 3 | Alta | > 6 |
Fuente: Perelló et al.4.
El dímero-D es el producto de degradación de fibrina que se detecta en sangre en la fase aguda de la ETEV. Es una prueba muy sensible pero poco específica, ya que se puede presentar en otros procesos clínicos. El punto de corte habitual es de 500μg/ml, un valor inferior excluye el TEP, tiene una sensibilidad del 95%5.
La ecografía Doppler es la prueba de elección para el diagnóstico de TVP, indicada en pacientes con riesgo moderado o alto y/o dímero-D positivo6.
El electrocardiograma en la mayoría de los casos es normal o presenta taquicardia sinusal. Ocasionalmente puede haber signos de sobrecarga derecha que pueden orientar a un TEP: patrón SI QIII Tlll, bloqueo de rama derecha del haz de His y T invertida en precordiales derechas.
Alrededor de un 60% de los pacientes con TEP tienen alteraciones en la radiografía de tórax. Los hallazgos más comunes son la cardiomegalia, el derrame pleural, la elevación del hemidiafragma, la atelectasia o el infiltrado pulmonar7.
La tomografía computarizada (TC) se ha utilizado en la mayoría de ocasiones junto con la angio-TC torácica en pacientes con sospecha clínica de TEP.
La gammagrafía pulmonar ventilación/perfusión (V/Q) confirma el diagnóstico de los TEP de alta probabilidad.
El ecocardiograma es útil en las embolias masivas en pacientes hemodinámicamente estables para observar insuficiencias del ventrículo derecho.
El tratamiento anticoagulante desempeña un papel importante en el manejo de las ETEV y su objetivo es la disminución de la morbimortalidad. La anticoagulación con heparina no fraccionada, HBPM o fondaparinux (pentasacárido sintético con actividad anti-Xa plasmática) debe iniciarse sin pérdida de tiempo, tanto en los pacientes con TEP confirmado como en aquellos con probabilidad clínica media o alta de presentarlo, en espera de un diagnóstico, excepto para los pacientes con alto riesgo de sangrado y aquellos con insuficiencia renal grave se aconseja iniciar el tratamiento con HBPM o fondaparinux, en lugar de las heparinas no fraccionadas.
Es útil la trombólisis en el TEP de alto riesgo con shock cardiogénico y/o hipotensión arterial persistente, no está recomendada en la de bajo riesgo, pero se puede considerar en el TEP de riesgo intermedio. Los regímenes trombolíticos aprobados para el tratamiento del TEP son la estreptocinasa, la urocinasa y la forma recombinante del activador tisular del plasminógeno (rt-PA). El mayor beneficio terapéutico se obtiene cuando se administran dentro de las primeras 48h. Otra alternativa de tratamiento sería la embolectomía pulmonar cuando la trombólisis está contraindicada. Se recomienda el tratamiento anticoagulante durante 3 meses y después de este período volver a evaluar los riesgos-beneficios de la anticoagulación a largo plazo8.
La TVP es una enfermedad frecuente con gran morbilidad siendo la consulta de atención primaria la puerta de entrada más frecuente. Como médicos de familia debemos trabajar en el control de los factores de riesgo, el diagnóstico precoz de pacientes susceptibles de presentar ETEV, instauración de medidas preventivas, sospecha clínica, derivación hospitalaria para confirmación y control de los pacientes ya coagulados.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.