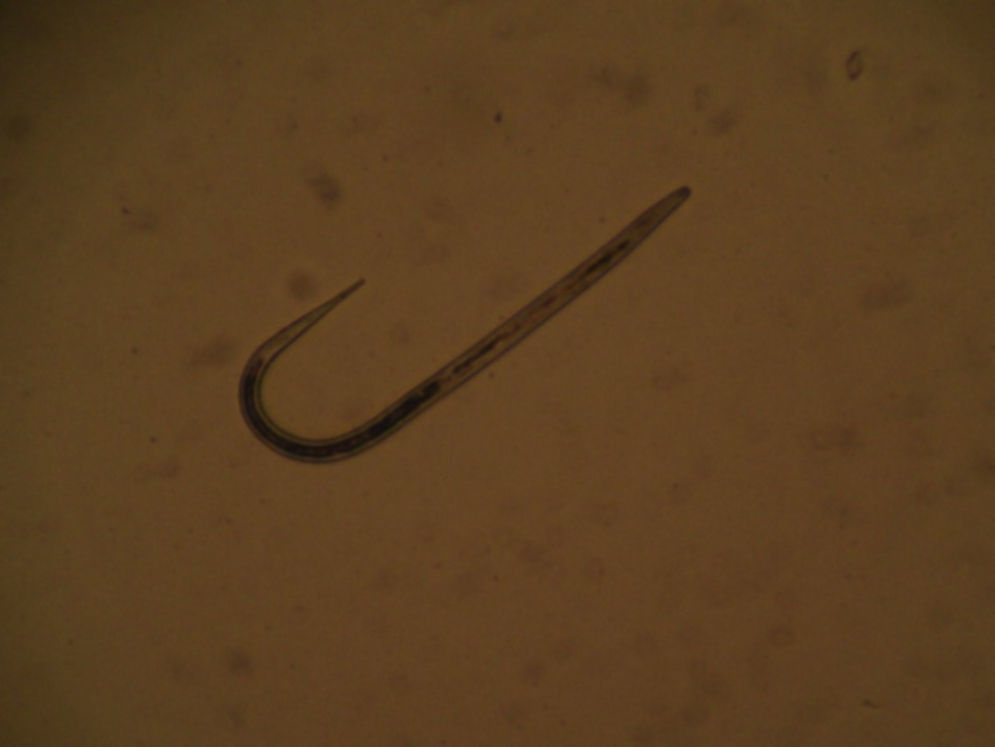
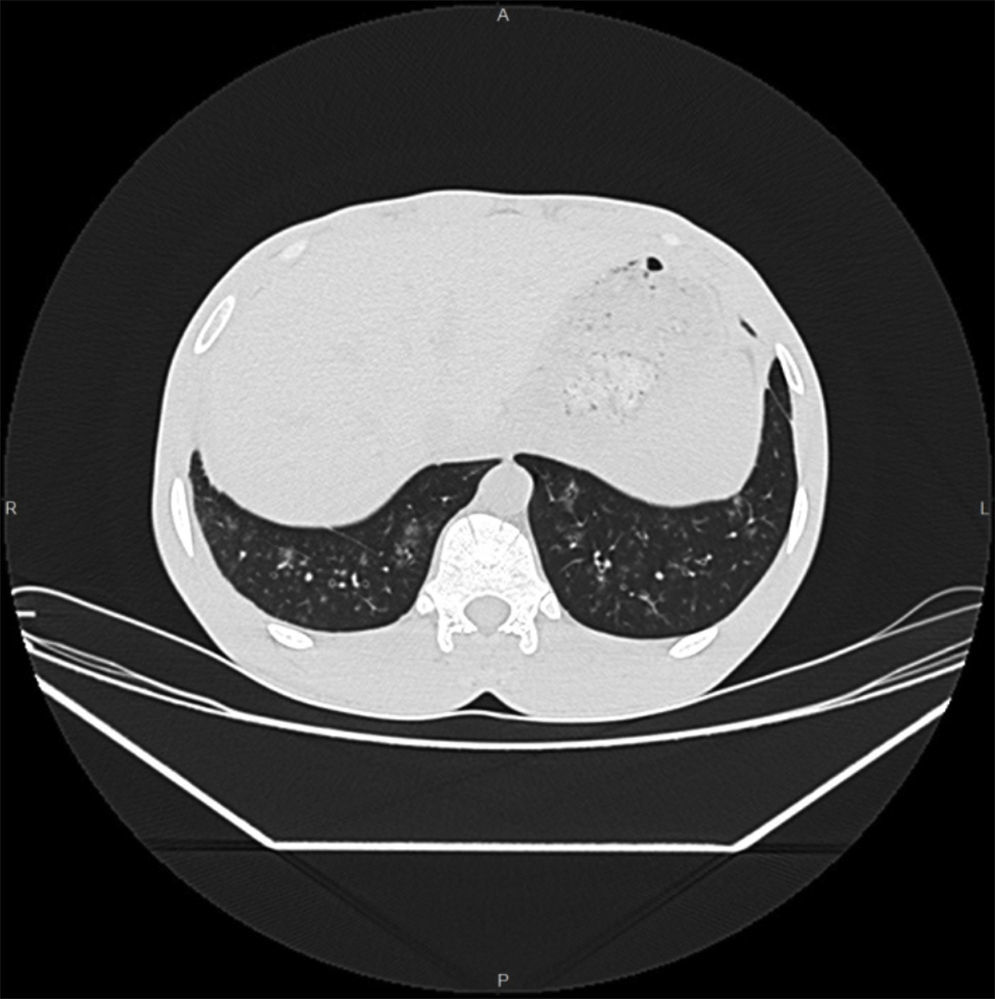
Paciente varón de 29 años natural de Senegal, residente en España desde hace 7 años, no ha regresado a su país. Trabaja en invernaderos. No refiere alergias medicamentosas ni enfermedades previas. Consulta a urgencias hospitalarias por cuadro de tos con expectoración purulenta de 2 meses de evolución acompañados de disnea a moderados esfuerzos y dolor punzante retroesternal y sensación distérmica en el último mes. En la exploración física presenta crepitantes y sibilantes teleinspiratorios en ambos campos medios pulmonares. En la analítica solo destaca una eosinofilia moderada (1.640 eosinófilos/μl, 21,9% de 7.490μl leucocitos), hemoglobina 16,6g/dl, plaquetas 287.000μl; siendo la bioquímica, el perfil hepático y el renal, normales. La radiografía de tórax no mostró alteraciones. Se indica tratamiento con antibióticos, broncodilatadores y corticoides inhalados. Se remite a la consulta de Medicina Tropical donde se realiza analítica que confirma la eosinofilia. Las serologías de lúes, VHC y VIH fueron negativas, y la de VHB: AgHBs+, AcHBc+, AcHBs−. IgE 1.523 UI/ml. Mantoux 8mm. El estudio parasitológico inicial mostró parásitos en orina negativos, test de Knott (estudio de microfilarias en sangre) negativo, y parásitos en heces (3 muestras con técnica de concentración) reveló la presencia de larvas de Strongyloides stercoralis (fig. 1). La serología de Strongyloides (ELISA IgG) fue positiva a títulos elevados, y la de Schistosoma (ELISA) negativa. El TAC de tórax mostró bronquiectasias cilíndricas y pequeños infiltrados acinares de predominio periférico en bases pulmonares, compatible con el síndrome de Loeffler (fig. 2). Se administró como tratamiento ivermectina a dosis de 200μg/kg/día, durante 2 días. El paciente quedó al poco tiempo asintomático, desapareciendo tanto la clínica respiratoria como la eosinofilia periférica. Tras 2 años de seguimiento no ha vuelto a presentar nuevas crisis asmatiformes ni precisa inhaladores. El diagnóstico final del paciente fue síndrome de Loeffler secundario a estrongiloidiasis y hepatitis B crónica.
DiscusiónEl síndrome de Loeffler es un cuadro que asocia infiltrados pulmonares con eosinofilia. Según su etiología puede clasificarse en primario o idiopático, o secundario a otros procesos. Entre las causas secundarias se encuentran los fármacos, tóxicos, infecciones (hongos, micobacterias o parásitos), enfermedades autoinmunes, vasculitis o neoplasias1,2.
La hipereosinofilia se define como el número de eosinófilos en sangre periférica >500 eosinófilos/μl. Dentro de las causas de eosinofilia se encuentran las enfermedades alérgicas, secundarias a la toma de fármacos, vasculitis y colagenosis, neoplasias e infecciones3,4. Dentro de las causas infecciosas, la principal causa son los parásitos, en concreto las helmintosis. Entre estas últimas se encuentran la paragonimiasis, hidatidosis, esquistosomiasis, toxocariasis, ascaridiasis, estrongiloidiasis, uncinariasis y filariasis. Siempre se debe sospechar de los parásitos si el paciente procede de un área endémica. Las parasitosis son la principal causa de eosinofilia a nivel mundial, especialmente en países pobres o muy pobres con climas tropicales o subtropicales como lo son África subsahariana, Asia y zonas de América5,6. El diagnóstico se realiza mediante la sintomatología clínica, la epidemiología y en último lugar las pruebas diagnósticas.
El Strongyloides stercoralis produce una parasitación que puede durar décadas, pudiendo dar clínica a nivel cutáneo, pulmonar y gastrointestinal. Es un helminto que puede provocar tanto clínica aguda como crónica, con un ciclo complejo, y teniendo la capacidad de provocar ciclos de auto-infestación. La infección se produce por penetración de la larva filariforme a través de la piel al bañarse en aguas contaminadas o por ingestión de las mismas. Como síntomas en pulmón suele provocar un cuadro de neumonitis leve con tos, disnea, irritación faríngea, sibilancias y en algunos casos hemoptisis. Por su capacidad de larva migrans por el pulmón puede provocar un síndrome de Loeffler, originando además a su paso granulomas de cuerpo extraño. Hay que tener en cuenta el síndrome de hiperinfestación diseminada que puede producirse en pacientes inmunosuprimidos, pudiendo llegar a ser un cuadro grave que ponga en riesgo la vida del paciente. Llegado a este punto, la mortalidad supera el 60% de los casos. El factor que se ha relacionado sobre todo con la aparición de este cuadro grave es la toma de esteroides, seguido de otros inmunosupresores incluidos anti-TNF. Por ello es importante en estos pacientes descartar este tipo de parasitosis, especialmente si se va a realizar un tratamiento inmunosupresor7,8. En nuestro caso está indicado el estudio de parásitos en heces y orina, y serologías para Strongyloides stercoralis, Schistosoma y estudio de microfilarias en sangre (test de Knott). El estudio parasitológico en heces debe realizarse recogiendo 3 muestras en días alternos y mediante una técnica de concentración, siendo recomendable que sea valorado por personal experto. El cultivo en placa de agar o carbón vegetal incrementa la sensibilidad en el diagnóstico.
La serología mediante la técnica de ELISA es altamente sensible, pero puede persistir positiva años después del tratamiento correcto, presentar reacciones cruzadas con otros parásitos o dar falsos negativos en pacientes inmunosuprimidos9. También se puede hallar el parásito en jugo gástrico, esputos o lavado bronquioalveolar, así como en biopsias de órganos afectos. La PCR en heces es sensible, pero solo disponible en centros de referencia muy especializados.
Las pruebas de imágen también pueden ayudar al diagnóstico. Está indicada una radiografía de tórax y abdomen inicialmente, pudiendo solicitarse también ecografía abdominal o TAC toraco-abdominal. En nuestro caso, la radiografía o el TAC suelen mostrar infiltrados inespecíficos a predominio basales típicos del síndrome de Loeffler. Si la sospecha clínica de estrongiloidiasis es alta o persiste eosinofilia sin otra causa se debe tratar empíricamente. El tratamiento de elección es la ivermectina a dosis de 200μg/kg/día durante uno o 2 días, recomendándose ciclos más prolongados en casos de inmunosupresión. El tratamiento es bien tolerado y con escasos efectos adversos. En pacientes inmigrantes procedentes de zona endémica de Loa loa hay que descartar previamente esta filariosis ante la posibilidad de reacciones adversas graves con la administración de la ivermectina. Como alternativa se encuentra el albendazol, a dosis de 400mg cada 12h durante 5-7 días.
Presentamos este caso porque a pesar de ser una enfermedad infrecuente, debe ser conocida, diagnosticada y tratada por los médicos que atienden cada vez a un mayor número de inmigrantes y viajeros procedentes de zonas endémicas10. En nuestro caso, el paciente fue diagnosticado inicialmente de asma bronquial. En el caso de haber recibido corticoides sistémicos, el paciente hubiera corrido un riesgo real de haber sufrido un cuadro de hiperinfección diseminada por Strongyloides. Por todo ello, se recomienda que en todo paciente procedente de zona endémica que va a ser sometido a inmunosupresión o con eosinofilia hay que descartar previamente estrongiloidiasis, valorando incluso tratamiento empírico con ivermectina.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.