La insuficiencia cardiaca (IC) es una de las causas más importantes de morbimortalidad a nivel mundial1. Así mismo, la fibrilación auricular (FA) es la arritmia más frecuente en IC, tanto con fracción de eyección ventricular izquierda preservada como reducida. La FA empeora los síntomas y aumenta el riesgo de eventos cardioembólicos en la IC2, sin embargo, el impacto en la mortalidad sigue siendo controvertido3,4. El objetivo de nuestro estudio es analizar las características clínicas y el pronóstico a 90 días en una cohorte de pacientes con IC aguda (ICA), comparando 2 grupos en función de la presencia o no de FA.
Evaluamos de forma prospectiva a todos los pacientes≥50 años que ingresaron en el Hospital Quirón Dexeus (junio 2015-junio 2017) con diagnóstico de ICA según los criterios de la Sociedad Europea de Cardiología5. De todos ellos se registraron los datos demográficos, los antecedentes cardiovasculares, la comorbilidad global a través del índice de Charlson y la clase funcional de la New York Heart Association. Se recogieron a su vez los valores clínicos y analíticos, electrocardiograma, tratamientos y el ecocardiograma al ingreso. Se evaluaron la mortalidad y los reingresos al final de un periodo de 90 días de seguimiento. Posteriormente, comparamos 2 grupos según la presencia o no de FA en el electrocardiograma y/o sus antecedentes médicos. Se utilizó la media y la desviación estándar para las variables cuantitativas y el porcentaje para las variables categóricas. La comparación de las características de ambos grupos se realizó mediante las pruebas de la Chi2 y de la t de Student. El nivel de significación estadística se estableció en p<0,05.
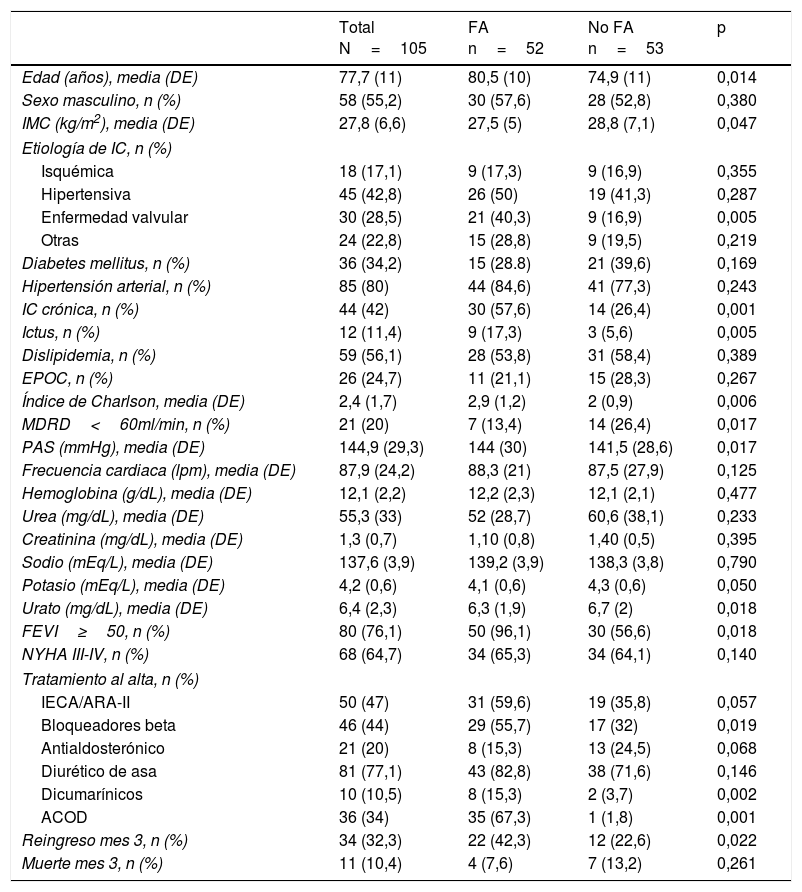
Se evaluó un total de 105 pacientes, de los que el 52% fueron hombres, con una media de edad de 77,7±11 años y una comorbilidad global moderada (2,4 en el índice de Charlson). La principal etiología fue la hipertensiva, seguida de la isquémica y la enfermedad valvular. Del total, 80 (76%) mostraron fracción de eyección ventricular izquierda preservada (≥50%); en la prescripción al alta, 81 pacientes (77%) recibieron diuréticos de asa, 50 (47%) inhibidores o antagonistas del eje renina-angiotensina y 46 (44%) bloqueadores beta. Del total de la cohorte, la mitad cumplían criterios de FA. En la tabla 1 vemos las características clínicas de ambos grupos; los pacientes con FA tenían mayor edad (80,5 vs. 74,9 años; p=0,014), etiología valvular de la IC (40 vs. 16%; p=0,003), antecedente de ictus (17 vs. 5%; p=0,005) e IC crónica descompensada (57 vs. 26%; p=0,001). La media de las escalas de riesgo embólico de CHA2DS2-VASc fue de 3,5 y de riesgo de evento hemorrágico HAS-BLED de 2,5. En la prescripción al alta, el grupo con FA recibió más bloqueadores beta y hasta un 82% recibió anticoagulantes; con respecto al tipo de anticoagulante, hasta un 81% recibió anticoagulantes de acción directa (ACOD). En el seguimiento a 90 días, el grupo con FA frente al sinusal no presentó diferencias significativas en cuanto a la mortalidad (7,6 vs. 13,2%; respectivamente; p=0,261), pero sí una mayor tasa de reingresos (42,3 vs. 22,6%; p=0,022).
Características clínicas y mortalidad en los pacientes con insuficiencia cardiaca aguda según la presencia o no de fibrilación auricular
| Total N=105 | FA n=52 | No FA n=53 | p | |
|---|---|---|---|---|
| Edad (años), media (DE) | 77,7 (11) | 80,5 (10) | 74,9 (11) | 0,014 |
| Sexo masculino, n (%) | 58 (55,2) | 30 (57,6) | 28 (52,8) | 0,380 |
| IMC (kg/m2), media (DE) | 27,8 (6,6) | 27,5 (5) | 28,8 (7,1) | 0,047 |
| Etiología de IC, n (%) | ||||
| Isquémica | 18 (17,1) | 9 (17,3) | 9 (16,9) | 0,355 |
| Hipertensiva | 45 (42,8) | 26 (50) | 19 (41,3) | 0,287 |
| Enfermedad valvular | 30 (28,5) | 21 (40,3) | 9 (16,9) | 0,005 |
| Otras | 24 (22,8) | 15 (28,8) | 9 (19,5) | 0,219 |
| Diabetes mellitus, n (%) | 36 (34,2) | 15 (28.8) | 21 (39,6) | 0,169 |
| Hipertensión arterial, n (%) | 85 (80) | 44 (84,6) | 41 (77,3) | 0,243 |
| IC crónica, n (%) | 44 (42) | 30 (57,6) | 14 (26,4) | 0,001 |
| Ictus, n (%) | 12 (11,4) | 9 (17,3) | 3 (5,6) | 0,005 |
| Dislipidemia, n (%) | 59 (56,1) | 28 (53,8) | 31 (58,4) | 0,389 |
| EPOC, n (%) | 26 (24,7) | 11 (21,1) | 15 (28,3) | 0,267 |
| Índice de Charlson, media (DE) | 2,4 (1,7) | 2,9 (1,2) | 2 (0,9) | 0,006 |
| MDRD<60ml/min, n (%) | 21 (20) | 7 (13,4) | 14 (26,4) | 0,017 |
| PAS (mmHg), media (DE) | 144,9 (29,3) | 144 (30) | 141,5 (28,6) | 0,017 |
| Frecuencia cardiaca (lpm), media (DE) | 87,9 (24,2) | 88,3 (21) | 87,5 (27,9) | 0,125 |
| Hemoglobina (g/dL), media (DE) | 12,1 (2,2) | 12,2 (2,3) | 12,1 (2,1) | 0,477 |
| Urea (mg/dL), media (DE) | 55,3 (33) | 52 (28,7) | 60,6 (38,1) | 0,233 |
| Creatinina (mg/dL), media (DE) | 1,3 (0,7) | 1,10 (0,8) | 1,40 (0,5) | 0,395 |
| Sodio (mEq/L), media (DE) | 137,6 (3,9) | 139,2 (3,9) | 138,3 (3,8) | 0,790 |
| Potasio (mEq/L), media (DE) | 4,2 (0,6) | 4,1 (0,6) | 4,3 (0,6) | 0,050 |
| Urato (mg/dL), media (DE) | 6,4 (2,3) | 6,3 (1,9) | 6,7 (2) | 0,018 |
| FEVI≥50, n (%) | 80 (76,1) | 50 (96,1) | 30 (56,6) | 0,018 |
| NYHA III-IV, n (%) | 68 (64,7) | 34 (65,3) | 34 (64,1) | 0,140 |
| Tratamiento al alta, n (%) | ||||
| IECA/ARA-II | 50 (47) | 31 (59,6) | 19 (35,8) | 0,057 |
| Bloqueadores beta | 46 (44) | 29 (55,7) | 17 (32) | 0,019 |
| Antialdosterónico | 21 (20) | 8 (15,3) | 13 (24,5) | 0,068 |
| Diurético de asa | 81 (77,1) | 43 (82,8) | 38 (71,6) | 0,146 |
| Dicumarínicos | 10 (10,5) | 8 (15,3) | 2 (3,7) | 0,002 |
| ACOD | 36 (34) | 35 (67,3) | 1 (1,8) | 0,001 |
| Reingreso mes 3, n (%) | 34 (32,3) | 22 (42,3) | 12 (22,6) | 0,022 |
| Muerte mes 3, n (%) | 11 (10,4) | 4 (7,6) | 7 (13,2) | 0,261 |
ACOD: anticoagulantes de acción directa; ARA-II: antagonista receptor de la angiotensina ii; DE: desviación estándar; FA: fibrilación auricular; FEVI: fracción de eyección ventricular izquierda; IC: insuficiencia cardiaca; ICA: insuficiencia cardiaca aguda; IECA: inhibidor de la enzima convertidora de angiotensina; IMC: índice de masa corporal; EPOC: enfermedad pulmonar obstructiva crónica; MDRD: Modification of Diet in Renal Disease; NT-proBNP: propéptido natriurético cerebral; NYHA: New York Heart Association; PAS: presión arterial sistólica; SCA: síndrome coronario agudo.
La FA es la arritmia más frecuente en la IC, y las 2 enfermedades comparten mecanismos fisiopatológicos comunes, como son la afectación estructural, los cambios neurohormonales y hemodinámicos que tienen como una vía final la fibrosis y el remodelado electrofisiológico, que va más allá de la relación epidemiológica2,3. En nuestra cohorte vemos que hasta la mitad de los pacientes presentaba FA, probablemente por el alto porcentaje de IC con fracción de eyección ventricular izquierda preservada y edad avanzada, el cual es una escenario donde esta arritmia tiene un protagonismo importante. Datos similares fueron obtenidos en un registro multicéntrico en España, donde la prevalencia de FA fue de hasta el 59% en pacientes con IC4.
Con respecto al tratamiento de la FA en la IC, se basa en el control de la frecuencia cardiaca, la valoración individual del control del ritmo y la profilaxis tromboembólica. Hay que hacer una mención especial en nuestra cohorte al tratamiento anticoagulante; en el grupo con FA hasta el 82,6% estaban anticoagulados, y con una proporción mayor de ACOD frente a dicumarínicos (67,3%). Actualmente se conoce que los ACOD en la FA no valvular tienen, al menos, la misma eficacia y un menor riesgo de hemorragia cerebral que los dicumarínicos6. Existe un incremento en el número de pacientes con FA anticoagulados en los últimos años; sin embargo, los registros demuestran que, a pesar de una mejoría en los índices de anticoagulación, hay diferencias regionales y aproximadamente un tercio de los pacientes no se tratan de acuerdo con las guías. La mayor proporción de uso de ACOD en nuestra cohorte comparada con los registros de hospitales públicos probablemente tenga relación con el tipo de usuario que asiste a la sanidad privada, la cual habitualmente presenta más facilidades socioeconómicas para autosubvencionar los tratamientos.
El impacto de la FA en la morbimortalidad tras el alta hospitalaria de pacientes con ICA ha sido objeto de una prolongada controversia en la última década2–4. No está claro si el mayor riesgo de muerte en la FA asociada a IC está asociado a otros factores. En nuestro estudio no vimos diferencias en cuanto a la mortalidad a 90 días de seguimiento. Datos importantes se obtuvieron de un estudio noruego que incluyó a 4.080 pacientes con seguimiento a 28 meses; en el análisis univariable, los pacientes con FA (n=1.391) tuvieron mayor riesgo de muerte que los de ritmo sinusal (n=2.657) (cociente de riesgo HR 1.181; IC 1.044-1.336); sin embargo, después de ajustar por otros factores de confusión como la edad, la clase funcional, la enfermedad coronaria y el uso de diurético, la FA no se asoció con un mayor riesgo de muerte. Los autores concluyen que con un tratamiento óptimo, la presencia de FA en la IC no se asocia a un mayor riesgo de muerte, si se ajustan otros factores de confusión7.
Como conclusión, en nuestra cohorte se observa que hasta la mitad de los ingresos por ICA presentan FA. Los pacientes con FA, frente al resto, presentan mayor comorbilidad y tasa de reingresos, sin embargo, no influyó en la mortalidad a 90 días.