El médico de atención primaria es el profesional con el que el paciente psiquiátrico tiene contacto en primer lugar y con mayor frecuencia. Por ello, es fundamental una buena coordinación entre los servicios de atención primaria (AP) y salud mental (SM) para brindar la mejor atención a los pacientes y a la vez optimizar los recursos limitados de ambos servicios.
El objetivo de este trabajo es determinar si la colaboración entre AP y SM da como resultado un manejo más eficaz de los pacientes con patología psiquiátrica.
MetodologíaSe realiza un estudio observacional, retrospectivo, en espejo con una muestra total de 135 pacientes mayores de 16 años derivados por primera vez desde AP a Psiquiatría. Se comparan los resultados durante los 6 primeros meses de la colaboración entre AP y SM (grupo POST) con los de los 6 meses previos a la intervención (grupo PRE).
ResultadosTras las reuniones de colaboración disminuye el porcentaje de pacientes que son dados de alta por parte de Psiquiatría tras la primera visita (32,2 vs. 16%) y aumenta el porcentaje de seguimiento por Psiquiatría y Psicología. Además, disminuye el porcentaje de pacientes que no acuden a la primera visita (23,3 vs. 13,7%).
ConclusionesLos datos indican que la colaboración entre AP y SM mejora la eficacia en el abordaje de los pacientes con trastornos mentales.
The primary care physician is the professional with whom the psychiatric patient has contact first and most frequently. For this reason, a good coordination between the Primary Healthcare (PHC) and Mental Health (MH) services is essential to provide the best care to patients and at the same time optimise the limited resources of this service.
The aim of this work is to determine whether the collaboration between PHC and MH results in a more efficient use of the limited resources in MH.
MethodologyAn observational, retrospective, mirror study was carried out with a total sample of 135 patients over 16 years old referred for the first time from PHC to Psychiatry. The results during the first 6 months of the collaboration between PHC and MH (POST Group) are compared with those of the 6 months prior to the intervention (PRE Group).
ResultsAfter collaboration meetings, the percentage of patients who are discharged by the psychiatrist after the first visit decreases (32.2% vs. 16%) and the percentage of follow-up by psychiatry and psychology increases. Furthermore, the percentage of patients who do not attend the first visit decreases (23.3% vs. 13.7%).
ConclusionsThe data suggest that the collaboration between PHC and MH improves the effectiveness and functioning of MH services.
La prevalencia de los trastornos mentales en la comunidad es elevada. En España, alrededor de un 10% de la población padece algún tipo de trastorno mental y hasta un 25% lo padecerá a lo largo de su vida. Este tipo de patologías tienen un alto impacto en la calidad de vida del paciente y reducen significativamente el funcionamiento social y laboral, incluso en mayor medida que otras enfermedades crónicas, como la diabetes mellitus o la hipertensión arterial1. De hecho, el 40% de la discapacidad en el mundo se debe a depresión o ansiedad2.
En atención primaria (AP), algunos estudios epidemiológicos sitúan la prevalencia de los trastornos psiquiátricos entre el 25% y el 40% de las consultas3. La patología predominante es la depresión (13,4%) a la que le sigue la ansiedad (9,4%)1,4. Además, los pacientes con un trastorno mental o conflictos psicosociales son más frecuentadores de los servicios de salud, en particular los dispositivos de AP, llegando a suponer el 60% de los pacientes hiperfrecuentadores5. Conviene conocer que, de toda esta demanda, únicamente se deriva a salud mental (SM) el 10% de los casos, recayendo el 90% restante en los servicios de AP. Sin embargo, a pesar de la baja tasa de derivación, los servicios de salud mental están saturados con la actual demanda asistencial6.
Sin embargo, pese a la alta prevalencia de los trastornos mentales, múltiples estudios en el ámbito tanto internacional como nacional han demostrado su infradiagnóstico (únicamente se diagnostican uno de cada 5 pacientes con trastorno mental), una problemática evidente a la hora de realizar un correcto manejo de estos pacientes. Los factores predisponentes están relacionados tanto con las características del paciente (sexo, cultura, situación laboral, presencia de síntomas psicóticos…) y del profesional (no utilizar criterios unificados, formación en salud mental…), como con la organización del sistema de salud (falta de tiempo para realizar una correcta entrevista clínica, presión asistencial…)7,8.
El médico de AP (MAP) desempeña, por tanto, un papel fundamental en la detección, diagnóstico y tratamiento de las personas con un trastorno mental. Por un lado, constituye la puerta de entrada al sistema de salud, y por otro está su accesibilidad, posibilidad de seguimiento y tratamiento longitudinal así como su habilidad para resolver situaciones con escasos recursos diagnósticos. Parece imprescindible por tanto que el MAP tenga la formación necesaria en salud mental que le permita mejorar la calidad de la atención prestada, disminuir su infradiagnóstico y aumentar su capacidad de resolución4. A pesar de tener este papel fundamental, el MAP refiere tener dificultades en el tratamiento de los trastornos de salud mental: unas veces por no poseer los conocimientos suficientes, otras por encontrar dificultades en el abordaje de estas enfermedades y otras por desconocer la actitud que debe adoptar ante ellas9.
Otro problema importante es la relación de AP con los servicios especializados de SM, considerada a menudo como insatisfactoria y confusa debido a que hay un desacuerdo con los criterios de mejoría clínica que manejan los psiquiatras y no están claros los protocolos de interconsulta y derivación a los servicios de SM9. En un estudio realizado en Finlandia por Kaltiala-Heino et al., encontraron que la mayoría de los médicos de AP encuestados tenía una pobre opinión sobre la transferencia de información entre AP y SM10. Otro estudio realizado en un departamento de salud de la Comunidad de Madrid evaluó mediante una encuesta a médicos de familia diferentes ítems relacionados con la calidad de la coordinación entre ambos donde se obtuvo una amplia variación de opiniones individuales8. Esto obstaculiza directamente la recuperación de los pacientes, estableciéndose entre los distintos profesionales diferentes objetivos que generan unas expectativas poco ajustadas, con la consiguiente sensación de desamparo y pérdida de confianza por parte del paciente así como derivaciones inadecuadas tanto por defecto (al no derivar a pacientes que podrían beneficiarse de un seguimiento especializado o no detectar a pacientes con trastorno mental grave) o por exceso (al derivar a pacientes que no cumplen criterios y utilizan unos recursos que resultan inútiles o innecesarios y a la vez dejan privado de los mismos o se le retrasan a otro paciente para quien sí hay indicación).
Reforzando esta idea, estudios de AP han mostrado que una mejor coordinación entre AP y SM obtiene mejores resultados para los pacientes11 reportando beneficios clínicos, de servicio y educacionales, mejora la comunicación y contribuye a una aproximación más completa a los cuidados del paciente orientando a los médicos de familia sobre estrategias de manejo8,12–15. Un estudio sobre experiencia de colaboración en el Hospital de la Ribera (Alzira) mostró una reducción considerable en los tiempos de espera16. Otros ejemplos son el programa Improving Access to Psychological Therapies, en Reino Unido, con incorporación de psicólogos clínicos a servicios de AP o un programa de trabajo conjunto entre el servicio de Psiquiatría del Área de Salud de Lanzarote y AP desde la concienciación de la relevancia del abordaje multidisciplinar6.
Además, en lo que respecta los profesionales sanitarios, trabajar de manera coordinada genera satisfacción respecto a la accesibilidad que supone para los pacientes, la atención temprana, la continuidad y la facilidad de derivaciones10 y para que sea posible es necesario que se disponga de una comunicación fluida y accesibilidad entre los profesionales de AP y salud mental así como que se traten de facilitar las visitas preferentes en los casos que se requiera15,17,18.
Por último, la pandemia actual por Covid-19, como en el caso de otras emergencias sanitarias, implica una gran perturbación psicosocial19. Esta pandemia ha provocado una serie de modificaciones en la actividad social, las interacciones y los comportamientos a múltiples niveles. Estudios realizados en China revelan que durante la pandemia más de la mitad de la población encuestada calificó el impacto psicológico como moderado a severo. Emocionalmente, el distanciamiento social y el autoaislamiento están causando efectos psicológicos negativos, síntomas de estrés postraumático, confusión y enojo. A estos factores estresantes se les ha de sumar el miedo a contraer la enfermedad, la tensión económica, la frustración y la incertidumbre generada20–22. Encontramos así crecientes problemas de salud mental como ansiedad, depresión, duelos patológicos y conductas violentas además del empeoramiento de problemas de salud mental preexistentes20,23. La enfermedad se controlará con el tiempo, sin embargo, la recesión económica y sus consecuencias psicosociales persistirán a largo plazo20. Se ha pedido a la psiquiatría que lidere los esfuerzos para tratar estos trastornos y aliviar los trastornos psiquiátricos y la angustia, pero esto requerirá una estrecha colaboración con los MAP24.
El objetivo de este trabajo es determinar si la colaboración entre AP y SM da como resultado un manejo más eficaz de los pacientes con patología psiquiátrica.
MetodologíaSe trata de un estudio cuasiexperimental antes-después, en espejo, donde se comparan los resultados durante los 6 primeros meses de la colaboración entre AP y SM (grupo POST) con los resultados de los 6 meses previos a la intervención (grupo PRE).
La población del estudio está compuesta por los pacientes mayores de 16 años, remitidos por primera vez a SM desde el Centro de Atención Primaria (CAP) Serrería II, durante el periodo de tiempo comprendido entre septiembre de 2017 y agosto de 2018. Los primeros 6 meses (septiembre 2017 a febrero 2018) corresponden al periodo previo a la intervención y los 6 meses siguientes al periodo de intervención (colaboración primaria-salud mental).
El tipo de intervención del estudio consiste en reuniones periódicas entre primaria y salud mental para discusión de casos clínicos. En el siguiente apartado, Experiencia piloto de colaboración entre AP y SM, se describe con más detalle.
El tamaño de la muestra se corresponde con el total de los pacientes que fueron remitidos desde AP a SM durante el periodo de estudio.
Las variables del estudio son las siguientes:
- -
Para determinar si la colaboración entre AP y SM incrementa el porcentaje de pacientes derivados a SM desde AP que precisan seguimiento en el centro de salud mental (CSM) se ha utilizado como variable principal el porcentaje de pacientes que continúan en seguimiento en SM tras una primera visita.
- -
Como variables secundarias se ha valorado la continuidad de cuidados (porcentaje de pacientes no presentados a la primera visita en SM) y el tiempo de espera de los pacientes remitidos por primera vez a SM.
Análisis estadístico: Los datos serán analizados mediante el programa estadístico SPSS versión 26. Para el cálculo de las variables cualitativas se utilizará la prueba de Chi Cuadrado y para las variables cuantitativas la «t de Student», con un intervalo de confianza del 95%. Se considerará un valor significativo cuando este sea menor que 0,05.
El estudio fue aprobado por el Comité Ético de Investigación con medicamentos del Hospital Clínico (N.o orden: 2020/146). La cohorte de pacientes se recogió a través de los registros electrónicos de la Consellería de Sanidad de la Comunidad Valenciana. En este artículo no se presenta ni se ha retenido información identificable de ningún paciente.
Experiencia piloto de colaboración entre atención primaria y salud mentalPrograma de colaboración primaria-salud mentalDurante un año, entre marzo 2018 y febrero 2019, un día a la semana, 2 psiquiatras del CSM Valencia-Alboraya se han desplazado de forma alternativa al CAP de Serrería II (Valencia), incluido en el departamento de salud del mismo hospital.
Las reuniones se han realizado entre el psiquiatra y el equipo de médicos del CAP. Cada médico de familia presenta al grupo de discusión aquellos pacientes que considera oportuno, bien para resolver dudas, para ser aconsejado en el manejo del paciente desde AP, bien para su derivación a los servicios de SM. Las reuniones eran bidireccionales y el psiquiatra también presentaba casos que consideraba conveniente para resolver dudas. Cada caso es discutido por todo el grupo (médicos de familia del centro y psiquiatra) y finalmente se acuerda una decisión consensuada acerca de si el paciente es derivado o no a SM. Además, se aprovecha este espacio para comentar con el MAP de referencia los detalles de la evolución que puedan ser relevantes para el manejo médico de aquellos pacientes que ya se encuentran en seguimiento por psiquiatría (por ejemplo, cuestiones de ajuste de medicación, efectos adversos posibles, interacciones medicamentosas a evitar, situaciones de problemática social detectada…).
Centro de Salud Mental Valencia-AlborayaIncluido dentro del departamento de salud del Hospital Clínico de Valencia. Atiende a una población de 122.788 habitantes de la ciudad de Valencia y Alboraya, repartida en 6 CAP. El CSM está compuesto por 4 psiquiatras, 2 psicólogos a tiempo completo y un tercer psicólogo que dedica la mitad de la jornada laboral; una enfermera, una auxiliar de clínica y un trabajador social dedicado a tiempo parcial.
Centro de Atención Primaria Serrería IIEstá compuesto por 19 médicos de familia y 20 enfermeras además del resto del equipo multidisciplinar. Atiende una población no pediátrica de 33.998 habitantes de la ciudad de Valencia.
ResultadosDurante el año de estudio (6 meses pre- y 6 meses postintervención), en el CSM Valencia-Alboraya se han citado 167 pacientes pertenecientes al CAP Serrería II. La media de edad es 45,9 años. La edad mínima es de 16 años y la edad máxima es de 84 años. El 59,3% son mujeres (n=99) y el 40,7% son varones (n=68).
El 80,8% (n=135) de los pacientes han sido remitidos directamente desde el CAP, el 4,1% (n=7) desde urgencias del Hospital Clínico, el 1,7% (n=3) desde la Unidad de Conductas Adictivas y el 13,1% (n=22) han sido remitidos directamente desde otros servicios del hospital.
Los resultados presentados a continuación se corresponden exclusivamente con los pacientes remitidos desde AP (n=135).
Resultados pre/postEl grupo PRE (n=77) tiene una media de edad de 46,18 años y el 63,6% son mujeres (n=49).
El grupo POST (n=58) tiene una media de edad de 43,91 años y el 55,1% son mujeres (n=32).
No existen diferencias significativas entre el grupo PRE y POST respecto a la edad y sexo.
Prioridad derivacionesLa prioridad de las derivaciones (ordinario o preferente) es similar en ambos grupos (PRE/POST). La gran mayoría de las derivaciones son de carácter ordinario (75,3 vs. 81,03%) respectivamente y el resto son preferentes. Las derivaciones urgentes son remitidas a urgencias del hospital.
Variable principalEn la tabla 1 se observa el porcentaje de pacientes derivados a SM desde AP que precisan seguimiento por CSM tras la primera visita (n=109).
- •
Periodo pre (n=59): El 61% (n=36) de los pacientes remitidos desde el CAP Serrería II continúa en seguimiento en SM tras la primera visita. Es decir, el 32,2% (n=19) de las primeras visitas no precisan seguimiento y son dadas de alta. El 6,8% (n=4) son remitidos a otros servicios.
- •
Periodo post (n=50): El 84% (n=42) de los pacientes remitidos desde el CAP Serrería II precisan de seguimiento en SM tras la primera visita. Es decir, el 16% (n=8) de las primeras visitas son dadas de alta.
- •
Se encuentran diferencias significativas entre ambos grupos, Chi2 12,4 (p=0,01)
En la tabla 2 podemos ver el porcentaje de pacientes que no se han presentado a la primera visita programada con SM («pérdidas»).
- •
Periodo pre-23,3% (n=18).
- •
Periodo post-13,7% (n=8).
- •
El porcentaje de pacientes no presentados durante el periodo de intervención con AP ha disminuido de forma importante (a menos de la mitad comparado con el periodo preintervención), aunque no se ha alcanzado una diferencia significativa entre ambos grupos; Chi2: 1,9; p=0,1.
Tiempo de espera de los pacientes remitidos por primera vez a SM
- •
Periodo pre: 34,5 días
- •
Periodo post 38,9 días,
Sin diferencias significativas (t test para igualdad de medias p=0,3).
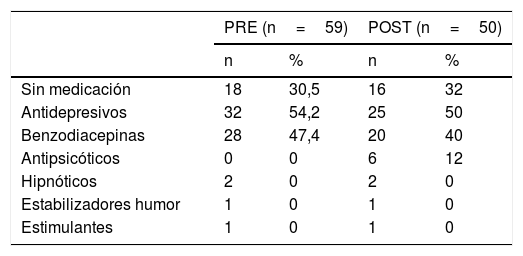
Fármacos utilizadosEn la tabla 3 se presentan los fármacos que llevan pautados los pacientes atendidos en la primera consulta. Quedan excluidos los pacientes no presentados. Un mismo paciente puede llevar varios fármacos a la vez.
Los fármacos más utilizados son los antidepresivos y las benzodiacepinas. La asociación más utilizada es la administración de un antidepresivo y una benzodiacepina y alrededor de la mitad de los que toman un antidepresivo lleva asociada una benzodiacepina (59,3 vs. 48% de los casos pre-post presentados, respectivamente).
Destaca la ausencia del uso de antipsicóticos en AP en el periodo previo a la intervención de Psiquiatría y el uso más común en el periodo posterior. No obstante, las diferencias encontradas no son estadísticamente significativas.
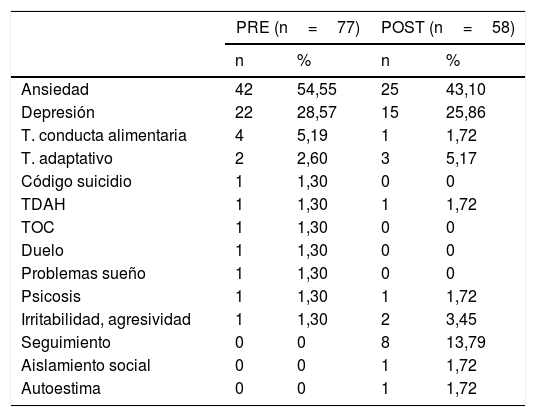
Motivo de derivaciónEn la tabla 4 se recoge el motivo de derivación al servicio de SM registrado en el documento de interconsulta solicitado por el médico de familia.
Motivo de derivación a salud mental
| PRE (n=77) | POST (n=58) | |||
|---|---|---|---|---|
| n | % | n | % | |
| Ansiedad | 42 | 54,55 | 25 | 43,10 |
| Depresión | 22 | 28,57 | 15 | 25,86 |
| T. conducta alimentaria | 4 | 5,19 | 1 | 1,72 |
| T. adaptativo | 2 | 2,60 | 3 | 5,17 |
| Código suicidio | 1 | 1,30 | 0 | 0 |
| TDAH | 1 | 1,30 | 1 | 1,72 |
| TOC | 1 | 1,30 | 0 | 0 |
| Duelo | 1 | 1,30 | 0 | 0 |
| Problemas sueño | 1 | 1,30 | 0 | 0 |
| Psicosis | 1 | 1,30 | 1 | 1,72 |
| Irritabilidad, agresividad | 1 | 1,30 | 2 | 3,45 |
| Seguimiento | 0 | 0 | 8 | 13,79 |
| Aislamiento social | 0 | 0 | 1 | 1,72 |
| Autoestima | 0 | 0 | 1 | 1,72 |
Chi2: 19,69.
p=0,1.
En ambos grupos, ansiedad y depresión son los motivos más frecuentes de derivación (83,12 vs. 68,96% pre/post respectivamente).
Las diferencias encontradas no son estadísticamente significativas.
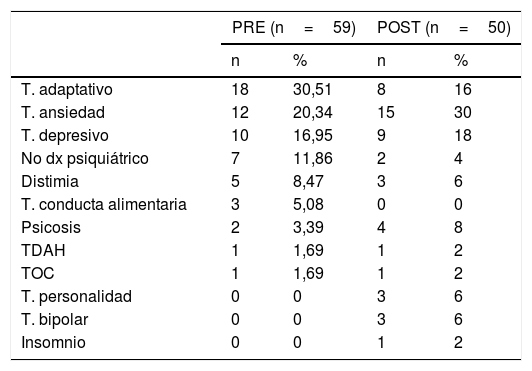
Diagnóstico en centro de salud mentalEn la tabla 5 se recoge el diagnóstico realizado en el CSM. Se descartan aquellos pacientes remitidos desde AP pero que no han acudido a la primera visita. Los cuadros de ansiedad, depresión y trastornos adaptativos son los diagnósticos más frecuentes. Aunque no hay diferencias estadísticamente significativas, tras la intervención en AP se observa una disminución de la remisión de trastornos adaptativos y casos sin diagnóstico psiquiátrico.
Diagnósticos en salud mental
| PRE (n=59) | POST (n=50) | |||
|---|---|---|---|---|
| n | % | n | % | |
| T. adaptativo | 18 | 30,51 | 8 | 16 |
| T. ansiedad | 12 | 20,34 | 15 | 30 |
| T. depresivo | 10 | 16,95 | 9 | 18 |
| No dx psiquiátrico | 7 | 11,86 | 2 | 4 |
| Distimia | 5 | 8,47 | 3 | 6 |
| T. conducta alimentaria | 3 | 5,08 | 0 | 0 |
| Psicosis | 2 | 3,39 | 4 | 8 |
| TDAH | 1 | 1,69 | 1 | 2 |
| TOC | 1 | 1,69 | 1 | 2 |
| T. personalidad | 0 | 0 | 3 | 6 |
| T. bipolar | 0 | 0 | 3 | 6 |
| Insomnio | 0 | 0 | 1 | 2 |
Chi2: 17,55.
p=0,09.
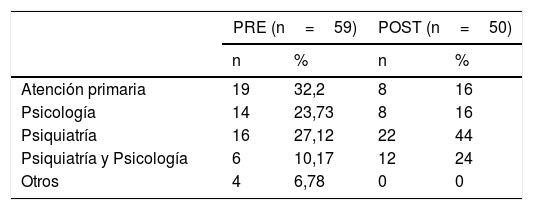
Ver tabla 6. Como ya se ha comentado anteriormente, durante el periodo pre se ha considerado que el 32,2% de los casos atendidos en SM no precisan seguimiento y son devueltos a AP, porcentaje que disminuye al 16% en el periodo post. Por otro lado, aumentan los seguimientos por Psiquiatría y de forma conjunta, Psiquiatría y Psicología. Las diferencias encontradas son estadísticamente significativas.
DiscusiónEn lo que respecta a la variable principal del estudio (porcentaje de pacientes que precisan seguimiento en SM tras una primera visita), de acuerdo con los resultados obtenidos (tabla 1), encontramos que efectivamente la intervención de colaboración entre AP y SM ha supuesto un mayor porcentaje de pacientes derivados desde AP que requieren seguimiento por SM (un 84 vs. 61% previo), y por tanto, un mejor aprovechamiento y optimización en el uso de los recursos de SM. En consecuencia, además, disminuye el porcentaje de primeras visitas a las que se les da el alta por parte de SM tras el primer contacto (un 16 vs. 32,2% previo), siendo estos resultados estadísticamente significativos (Chi2: 12,4; p<0,01).
En cuanto a las variables secundarias, podemos observar (tabla 2) una disminución importante, aunque no estadísticamente significativa, en el porcentaje de primeras visitas no presentadas en SM (13,7% periodo post vs. 23,3% periodo pre, p=0,1), lo cual se traduce en una mejora en la continuidad de cuidados y una mayor eficacia en la atención de los servicios de SM tras la intervención (colaboración AP-SM).
En cambio, en el estudio no se refleja una mejoría en lo que respecta al tiempo de espera para ser atendidos en SM tras una primera derivación fruto de la intervención de colaboración entre AP y SM (34,5 días pre vs. 38,9 días post; p<0,3). Pensamos que esta variable está más relacionada con las limitaciones de los recursos del equipo para responder al aumento de la demanda. Sería interesante y un objetivo para el futuro lograr una disminución del tiempo medio de espera, ya sea mejorando el cribado de pacientes que realmente precisan atención especializada en SM, o mediante una mejoría en los recursos, con un mayor número de profesionales que atiendan a pacientes y contribuyan a mejorar la asistencia especializada a nivel tanto cuantitativo como cualitativo.
En nuestro estudio, las características de la muestra en cuanto a edad media y ligera predominancia del sexo femenino coincide con las observaciones de otros estudios realizados sobre el perfil de paciente que es derivado a SM5,25.
La gran mayoría de los pacientes derivados a SM proceden de AP (80,8%; n=135), independientemente de la prioridad de la derivación. Este hallazgo coincide con los resultados de otros estudios26. Otras derivaciones proceden de otros servicios médicos del hospital (13,1%), urgencias (4,1%) o de la Unidad de Conductas Adictivas (1,7%).
El tipo de prioridad de las derivaciones a SM (ordinario, preferente) es muy similar en ambos periodos de estudio pre/post (ordinaria 75,3 vs. 81,03%, respectivamente y el resto son preferentes). En este caso no hay derivaciones urgentes. El motivo de que no haya urgencias en el CSM es que habitualmente las urgencias son remitidas directamente al servicio de urgencias del hospital, donde hay siempre un psiquiatra de guardia. El porcentaje de derivaciones preferentes es similar al obtenido en estudios recientes25, en contraste con datos de estudios previos en los que se observaba un abuso de la vía de derivación preferente o urgente sin justificación clínica para la misma5,26,27.
En la tabla 3 se recoge el tipo de medicación que llevan pautada los pacientes que acuden por primera vez al CSM remitidos directamente desde AP. El porcentaje de pacientes sin medicación en la primera visita (30,5-32%) y el perfil de uso de psicofármacos desde AP es similar en ambos periodos, excepto el mayor uso de antipsicóticos que se registra en el periodo postintervención. El porcentaje de pacientes que son derivados a SM con medicación resulta similar a las observaciones obtenidas en algunos estudios28, y algo superior a los datos de otros25,27. Antidepresivos y benzodiacepinas son los fármacos más utilizados, coincidiendo con los resultados de los estudios citados5,25,27. Alrededor del 50% de los pacientes están en tratamiento con uno u otro fármaco y la mitad de los pacientes que toman un antidepresivo también llevan de forma asociada una benzodiacepina (59,3 vs. 48%, pre/post respectivamente).
En cuanto al motivo de derivación (tabla 4), los diagnósticos formulados desde AP son bastante similares en ambos grupos. De manera similar a los hallazgos de otros estudios5,27,28, ansiedad en primer lugar y depresión en segundo, son los diagnósticos más frecuentes (en conjunto suponen el 83,12 vs. 68,96% de los diagnósticos pre-post).
Los diagnósticos más frecuentes formulados en salud mental (tabla 5) son los de T. ansiedad, T. depresivo y T. adaptativo. Sin diferencias significativas entre ambos grupos. A destacar que, tras la intervención, disminuye el número de pacientes sin diagnóstico psiquiátrico y disminuye el número de pacientes diagnosticados de trastorno adaptativo, aumentando los pacientes diagnosticados de trastornos de ansiedad y trastornos depresivos.
Respecto al seguimiento de pacientes, como ya se comentó en los resultados, tras la colaboración entre AP y SM, disminuye el porcentaje de devoluciones de pacientes a AP tras la primera visita a SM (23,3 vs. 13,7%), lo que por otro lado supone un aumento en el número de pacientes atendidos y que pueden beneficiarse de un seguimiento en salud mental. Por otro lado (tabla 6), aumenta el porcentaje de pacientes en seguimiento por Psiquiatría y de forma conjunta por Psiquiatría y Psicología, lo que podría indicar una mayor detección y derivación de casos de trastorno mental grave.
Podríamos pensar que durante el periodo de colaboración con AP el número de derivaciones a SM ha sido menor (58 vs. 77). Sin embargo, faltaría por añadir durante el periodo de colaboración todos aquellos casos que fueron comentados durante los grupos de discusión, pero cuya derivación a SM no fue necesaria finalmente. Aunque no se hizo un recuento de estos casos, estimamos que podían suponer un 20-30% de todos los casos clínicos comentados.
Aparte de los datos cuantitativos, nos gustaría añadir que la experiencia del trabajo en equipo con otros profesionales y el hecho de conocer a las personas que los componen facilita la comunicación y colaboración para una mejor resolución de los problemas que afectan a nuestros pacientes y además añade un valor humano al trabajo en equipo que aumenta la satisfacción del trabajo de los profesionales.
En cuanto a las limitaciones del estudio, se trata de un estudio cuasiexperimental que carece de muestra aleatoria o grupo control, y que está localizado en un único centro de salud, por lo que no permite asegurar la generalización de los resultados.
En cuanto a las fortalezas, el estudio se ha centrado en el estudio de toda la población incluida en el registro electrónico de la base de datos durante el periodo de estudio. En un futuro sería interesante repetir estudios similares con muestras representativas y pacientes provenientes de diferentes áreas de salud que permitan generalizar los resultados. También sería interesante valorar si el efecto de la intervención persiste en periodos de tiempo más prolongados, aunque pensamos que este tipo de intervenciones deberían ser regulares y formar parte de la práctica médica habitual.
Por último, conviene resaltar la especial importancia que puede tener mejorar la colaboración entre ambos servicios dada la situación actual de pandemia por Covid-19.
Estos momentos de crisis sanitaria está suponiendo un aumento considerable de la incidencia de patología mental (principalmente ansiedad, depresión y trastorno por estrés postraumático) y un aumento de la vulnerabilidad de los pacientes con patología mental previa y de colectivos como ancianos, mujeres en situaciones de violencia de género o personas que viven en condiciones de marginación19,20. Las limitaciones en la atención sanitaria, las dificultades en el seguimiento y la interrupción en el cumplimiento del tratamiento pueden generar conductas de riesgo en pacientes con dificultades para seguir instrucciones y órdenes públicas generales y que suponen un riesgo de la violación de medidas destinadas a controlar el brote29.
En resumen, los datos de nuestro estudio indican que la colaboración entre AP y SM mejora la eficacia y el funcionamiento de los servicios de SM al suponer un mejor aprovechamiento y optimización de estos recursos. Resultados similares en cuanto a los efectos positivos de la colaboración entre ambos servicios se han obtenido en otros estudios4,5,11,13,14,16,17,30, por lo que consideramos necesario por parte de los gestores y profesionales sanitarios el facilitar y potenciar ámbitos de colaboración entre AP y SM, con mayor motivo en las actuales circunstancias de pandemia por Covid-19 y saturación de los servicios médicos.
FinanciaciónNinguna.
Conflicto de interesesNinguno.