La tuberculosis (Tbc) constituye un problema de salud pública a nivel mundial, ya que en el 2013 afectó a un tercio de la población, con una mayor incidencia en los países en vías de desarrollo1. La forma de presentación más habitual es la afectación pulmonar, pero la incidencia de Tbc extrapulmonar ha aumentado en las últimas décadas en los países industrializados2. Se atribuye este aumento a una mayor prevalencia de enfermedades que cursan con inmunosupresión, diabetes mellitus, enfermedad renal crónica y al aumento de tratamientos inmunosupresores3.
La Tbc cutánea es una manifestación infrecuente, de difícil diagnóstico por la multiplicidad de los diagnósticos diferenciales y por la dificultad para objetivar el agente patógeno4. La mayoría de las infecciones cutáneas por micobacterias lo son por Mycobacterium no tuberculosis5.
Se presenta un caso de Tbc cutánea asociada a paniculitis reactiva.
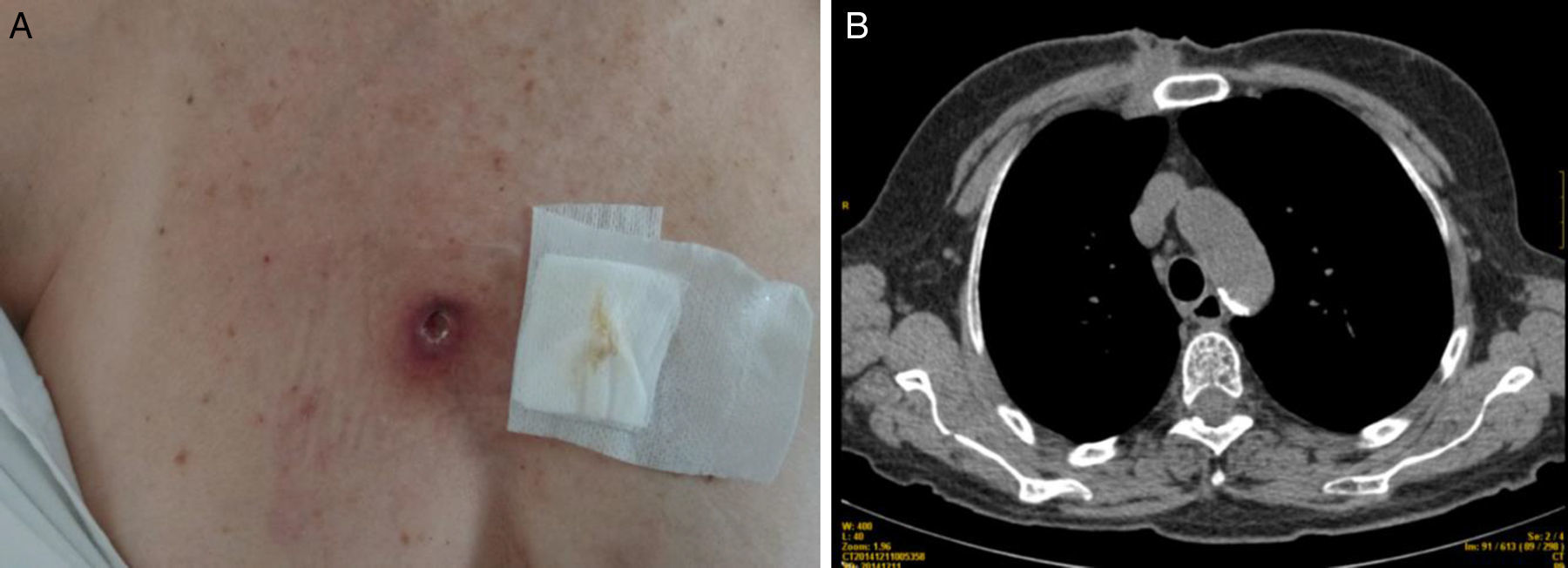
Se trata de una paciente de 75 años, caucásica, con antecedentes de: HTA, dislipemia, diagnosticada en 1975 de diabetes mellitus tipo 1, tratada con pauta múltiple de insulina, manteniendo HbA1c 7-8%, e hipotiroidismo primario con tratamiento substitutivo. Acudió a urgencias por dolor, hinchazón, limitación funcional y enrojecimiento a nivel tobillo izquierdo de 15 días de evolución, se orientó el cuadro como celulitis e inició tratamiento con amoxicilina/ácido clavulánico. A los 4 días, al empeorar la clínica, la paciente vuelve a consultar e ingresa a planta. A la exploración destacaba enrojecimiento bimaleolar con edema y tumefacción con fóvea de pie izquierdo. Presentaba también lesión cutánea esternal discretamente supurativa de 4 meses de evolución, que se había desbridado hacía 2 meses (fig. 1A), y que no mejoró con antibioterapia convencional. En la analítica destacó: PCR 3,4mg/dl (<1mg/dl), Hb 10,4g/dl, hematocrito 31,6%, VCM 80fl, leucocitos 3.230×103/μl, neutrófilos 1,65×103/μl. Se practicaron hemocultivos y cultivo del exudado esternal siendo negativos. Se inició tratamiento con cloxacilina 1g/día y gentamicina 240mg/día por vía endovenosa hasta realizar una RMN de la pierna izquierda, en la cual se observó extenso edema difuso de tejido subcutáneo con estructuras óseas y articulares de aspecto normal. Orientando como infección del tejido celular subcutáneo se cambió el antibiótico a amoxicilina/ácido clavulánico 1g/8h. A las 48h, al no mostrar mejoría clínica y al aparecer fiebre, se añadió vancomicina 1g/12h para ampliar el espectro de cobertura antibiótica. A los 15 días del ingreso aparecieron signos inflamatorios similares en la región del tobillo derecho, por lo que se suspendió el tratamiento antibiótico. El PPD fue positivo (25mm). Se realizó TAC de pared torácica en la que se observó una lesión de partes blandas ulcerada paraesternal derecha, con fistulización cutánea y con continuidad en profundidad hasta el espacio subpleural y la región de cadena mamaria interna; y una rarefacción cortical y muy discreto aumento de la densidad medular a nivel del esternón sospechoso osteomielitis focal por continuidad (fig. 1B). La biopsia cutánea paraesternal informó de dermatitis granulomatosa necrosante compatible con Tbc, y la del tejido subcutáneo de tobillo izquierdo, fue de paniculitis de predominio septal con células gigantes multinucleadas, sugestivo de eritema nudoso. Con estos resultados se inició tratamiento tuberculostático cuádruple (isoniazida, rifampicina, pirazinamida y etambutol). La paniculitis mejoró a la semana del inicio del tratamiento. Posteriormente, el cultivo de la lesión cutánea paraesternal mostró crecimiento de Mycobacterium tuberculosis sensible a los tuberculostáticos administrados. La prueba de imagen de control a los 5 meses de tratamiento mostró la resolución del absceso de partes blandas y signos residuales de carácter inflamatorio.
En España, la Tbc es más frecuente en niveles socio-económicos bajos y en pacientes inmunodeprimidos, con enfermedades crónicas, enólicos y/o con hábito tabáquico. En 2013 la incidencia del estado español fue de 11,9 casos por 105 habitantes, y en Cataluña de 15,4 casos por 105 habitantes6. La forma más frecuente de presentación es la Tbc pulmonar exclusiva (54,3%), seguida de la extrapulmonar exclusiva (33,6%). Las localizaciones extrapulmonares más frecuentes, según orden de prevalencia, son: la linfática, la pleural, la genitourinaria y la osteoarticular6.
La Tbc cutánea continúa siendo una afectación muy infrecuente, representando el 1-4% del conjunto de la Tbc según las series7.
Clásicamente, la Tbc cutánea se clasifica basándose en la vía de propagación (tabla 1): 1) contaminación exógena por inoculación directa, 2) contaminación endógena a partir de foco infeccioso ya existente, ya sea por continuidad o por autoinoculación, por diseminación a través de vía hematógena o linfática, 3) tubercúlides, y 4) secundaria a vacuna BCG7.
Clasificación de tuberculosis cutánea
| Contaminación exógena: |
| Chancro tuberculoso |
| Tuberculosis verrugosa |
| Contaminación endógena: |
| Por continuidad o autoinoculación: |
| Escrofuloderma |
| Tuberculosis ulcerosa orificial |
| Algunos casos de lupus vulgar |
| Por vía hematógena o linfática: |
| Lupus vulgar |
| Goma tuberculoso |
| Miliaria cutánea |
| Tubercúlides: |
| Liquen escrofuloso |
| Eritema indurado de Bazin |
| Eritema nudoso |
| Tuberculosis cutánea secundaria a vacunación BCG |
Existen múltiples formas clínicas de presentación de la Tbc cutánea que pueden dificultar el diagnóstico. Los gomas tuberculosos son abscesos metastásicos formados a partir de un foco visceral. Se presentan como nódulos dermoepidérmicos bien delimitados, indoloros, firmes y que se ulceran. Suelen diagnosticarse en el estadio de ulceración y complicarse con una fístula. El goma tuberculoso es más frecuente en pacientes inmunodeprimidos, pero también se han descrito en pacientes con sistema inmune intacto8. El goma puede producirse incluso después de la curación del foco visceral, o bien revelarlo o diagnosticarse solo en el estadio de ulceración y complicarse con una fístula2 como sería el caso que se expone.
El diagnóstico de Tbc cutánea, suele ser un proceso difícil dado que debe basarse en la sospecha clínica, y confirmarlo con la histopatología de la lesión y resultados microbiológicos2. El método ideal es tomar muestras cutáneas mediante biopsia de la lesión y/o, si existe absceso realizar una punción. El examen directo de una extensión del material con tinción de auramina es técnica rápida y accesible para la mayoría de laboratorios, pero es poco sensible y poco específica2. Las técnicas clásicas de cultivo precisan de pocos recursos, pero la lentitud de la multiplicación del bacilo de Koch retrasa el diagnóstico. El presente caso, el goma tuberculoso se sospechó mediante la histopatología donde se observaron lesiones granulomatosas necrotizantes sugestivas de Tbc y, posteriormente, fue confirmado mediante cultivo.
La paciente presentaba signos inflamatorios en tobillo izquierdo y, posteriormente, en el derecho por paniculitis. La mayoría de paniculitis son clínicamente inespecíficas y requieren biopsia para el diagnóstico definitivo. El tipo más frecuente de paniculitis es el eritema nudoso, que consiste en una afectación subcutánea con nódulos eritematosos, en su mayoría distribuidos de forma simétrica en miembros inferiores, no tienen tendencia a ulcerarse ni a dejar cicatriz residual una vez resuelto el cuadro8. El eritema nudoso se ha relacionado ampliamente con la infección tuberculosa o incluso puede manifestarse con la PPD. El tratamiento incluye el del proceso de base, así como el reposo, AINE y/o yoduro potásico. Ocasionalmente pueden precisarse esteroides, hidroxicloroquina, ciclosporina o colchicina9. Se ha descrito que en pacientes con PPD muy positivo, a pesar de no identificar foco primario de infección, puede responder favorablemente al tratamiento tuberculostático10.
El tratamiento de la Tbc cutánea es similar al de la sistémica, consistiendo en una fase intensiva con cuádruple terapia (rifampicina, isoniazida, pirazinamida y etambutol) de 2 meses de duración para reducir de manera rápida el número de bacterias, seguida de la fase de continuación con biterapia (rifampicina e isoniazida), la cual debe prolongarse como mínimo 2 meses tras la resolución de las lesiones cutáneas.
En el caso que se presenta, el tratamiento tuberculostático consiguió la resolución completa de la afectación cutánea y del eritema nudoso reactivo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.