El nuevo coronavirus SARS-CoV-2 está causando un gran impacto en la salud, la economía y las dinámicas sociales. El mundo se enfrenta a una enfermedad viral emergente para la cual no hay un tratamiento específico disponible y muchos aspectos del comportamiento clínico de la enfermedad aún se desconocen, lo que hace que el diagnóstico y el manejo sean un gran desafío. Diversas manifestaciones neurológicas han sido descritas y asociadas a la infección por SARS-CoV-2. El ataque cerebrovascular isquémico se presenta hasta en el 6% de todos los pacientes con COVID-19, una cifra que se hace significativa ante el gran número de pacientes diagnosticados hasta la fecha. Las características clínicas, las formas de presentación, la evolución y el pronóstico de estos pacientes parecen tener particularidades que no se han visto en las formas previas de ataque cerebrovascular isquémico. Cada vez se observan más pacientes jóvenes, sin antecedentes médicos, sin síntomas infecciosos, con resultados neurológicos graves que plantean un escenario retador y de difícil abordaje. En esta revisión se sintetiza la información que se tiene acerca de las características clínicas y las propuestas en su manejo.
The new coronavirus SARS-CoV-2 is causing a huge impact on health, economy, and social dynamics. The world is facing an emerging viral disease for which no specific treatment is available, and many aspects of the clinical behavior of the disease are still unknown, which makes the diagnosis and management a big challenge. Various neurological manifestations have been described and associated with SARS-CoV-2 infection. Stroke occurs in up to 6% of all patients with COVID-19, a figure that becomes significant given the large number of patients diagnosed to date. The clinical characteristics, presentation, evolution, and prognosis of these patients seem to have peculiarities that have not been seen in previous forms of stroke. Every time younger patients are observed, without a medical history, without infectious symptoms, with serious neurological results that pose a challenging and difficult approach. This review synthesizes the information available on the clinical characteristics and the proposals for its management.
A la fecha de hoy (15 de agosto del 2020) se han confirmado más de 21 millones de casos de infección por el nuevo virus SARS-CoV-2. Reconocida como pandemia por la OMS, la enfermedad por el coronavirus 2019 (COVID-19) es un reto no solo para los sistemas de salud sino también para los gobiernos, la economía global, las dinámicas sociales y culturales.
De manera progresiva se han ido describiendo manifestaciones no respiratorias de la infección por SARS-CoV-2. El primer caso descrito de compromiso neurológico fue una meningoencefalitis en un paciente de 24 años con aislamiento del virus en líquido cefalorraquídeo (LCR)1, luego de lo cual se han aumentado los reportes de manifestaciones en el sistema nervioso central (SNC) y periférico (SNP), entre las que se incluyen con mayor frecuencia cefalea, mareo, anosmia/hiposmia, ageusia/hipogeusia, agitación/confusión, síndrome disejecutivo, signos de tracto corticoespinal, miopatía y síndrome de Guillain-Barré2.
Mao et al. en Wuhan, China, describieron a 219 pacientes con manifestaciones neurológicas por COVID-19, en los cuales la incidencia de ataque cerebrovascular (ACV) fue del 5,7%. De estos pacientes, el más joven tenía 55 años y el tiempo medio de inicio de ACV luego del diagnóstico de infección por SARS-CoV-2 fue de 12 días3. En el trabajo de Li et al., la prevalencia de ACV fue similar y la mortalidad fue de aproximadamente el 38%4. Basados en estas cifras se podría estimar que, de los casos confirmados hasta el momento, alrededor de 900.000 pacientes han presentado ACV en el transcurso de la enfermedad.
En los casos iniciales de pacientes en China la mayoría eran de edad avanzada, tenían una o más comorbilidades cardiovasculares y presentaban marcadores de severidad como niveles altos de dímero D3,4. Se han publicado diferentes series de casos que describen características poco usuales de ACV, lo cual dificulta su diagnóstico y tratamiento temprano. Por esta razón se desarrolló este artículo de revisión con el objetivo de resumir la información acerca de la relación entre el ACV y la infección por SARS-CoV-2.
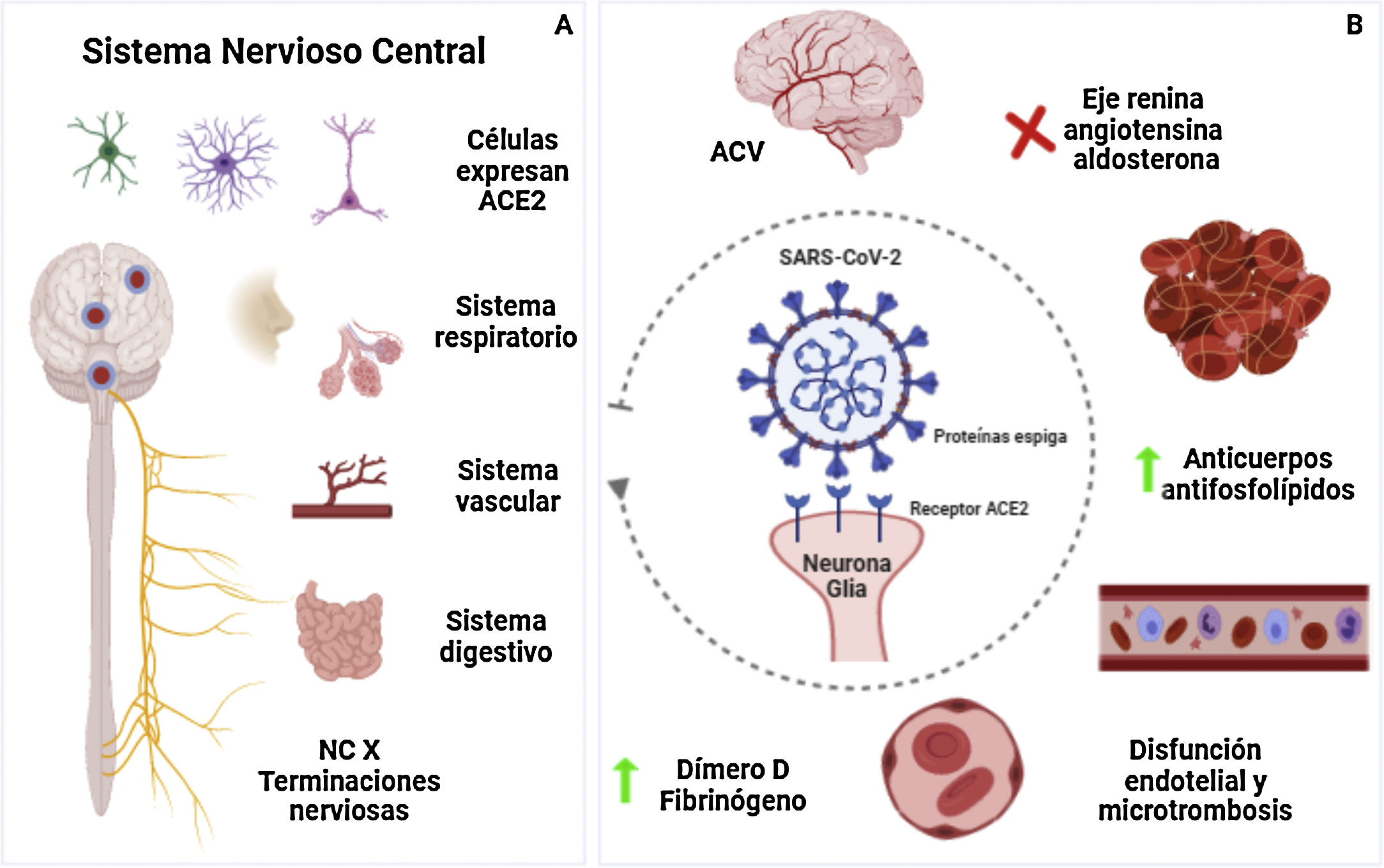
Mecanismos fisiopatológicosEl SARS-CoV-2 es un virus ARN de sentido positivo, cuya entrada a las células huésped humanas está mediada por el receptor de la enzima conversiva de angiotensina 2 (ECA-2) que se expresa principalmente en el epitelio de las vías respiratorias, parénquima pulmonar, endotelio vascular y células del intestino delgado. Este receptor también se ha encontrado en neuronas y células gliales, lo que convierte al sistema nervioso en un blanco potencial de la infección por SARS-CoV-25.
Se ha propuesto una vía de entrada al sistema nervioso central (SNC) a través del epitelio olfatorio y el bulbo olfatorio6. Adicionalmente, se ha descrito la capacidad de propagación transináptica desde los receptores en el epitelio de las vías respiratorias inferiores hacia el tronco encefálico y sus núcleos respiratorios7.
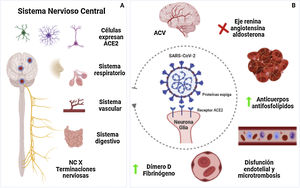
Varios mecanismos podrían estar en relación con el aumento del ACV en pacientes con COVID-19. El estado de hipercoagulabilidad se ha identificado como un perfil clínico frecuente en las formas más severas de la infección, lo que se asocia a niveles altos de dímero D y fibrinógeno como resultado de una respuesta inflamatoria sistémica severa que es inducida por la infección y que lleva a disfunción endotelial y fenómenos de microtrombosis8,9. Además, se han encontrado niveles altos de anticuerpos antifosfolípidos en pacientes con COVID-199.
Otro de los posibles mecanismos involucrados es la interferencia con el eje renina-angiotensina-aldosterona. Por su modo de invasión, el SARS-CoV-2 al entrar a la célula causa endocitosis de los receptores de ECA-2 en el endotelio, impidiendo el clivaje que esta enzima hace sobre la ECA-1, lo que conduce a una elevación en los niveles de angiotensina II, la cual a su vez genera vasoconstricción, aumento de efectos proinflamatorios y procoagulantes10 (fig. 1).
Principales mecanismos de ACV en pacientes con COVID-19. A) Vía de entrada al SNC incluyendo células nerviosas ubicadas en diferentes partes del organismo, en el cerebro las zonas relacionadas son la corteza motora, cíngulo posterior, sustancia negra, ventrículos, giro temporal medial, bulbo olfatorio, médula ventrolateral, núcleo tracto solitario, núcleo dorsal motor. B) Diferentes mecanismos protrombóticos, proinflamatorios que llevan a la lesión vascular del ACV. Figura realizada en biorender.com. ACV = ataque cerebrovascular; NC = nervio craneal; SNC = sistema nervioso central.
Se ha sugerido que la enzima Nox2, sobreactivada en pacientes con neumonía, podría estar involucrada en el aumento del riesgo trombótico. Nox2 inactiva el óxido nítrico y aumenta la producción de eicosanoides, lo que lleva a vasoconstricción y activación plaquetaria. Aún faltan datos respecto al papel de Nox2 en los pacientes con infección por SARS-CoV-2, pero los datos experimentales proporcionan evidencia del rol desempeñado por Nox2 en el aumento en inflamación sistémica y la patogenicidad de varios virus de ARN11.
Reportes de casosLas primeras publicaciones de casos fueron realizadas en las poblaciones chinas donde inició la pandemia. En éstas se describieron pacientes de edad avanzada con múltiples comorbilidades que desarrollaron ACV luego de la infección. Otras características clínicas se han reportado en la medida en que han aumentado los casos en diferentes países, entre las que se incluyen edad temprana, ausencia de antecedentes médicos y síntomas infecciosos al momento de la presentación, presentaciones atípicas, trombosis de grandes vasos, evolución clínica tórpida y complicaciones frecuentes. En la tabla 1 se resumen las características clínicas de los casos publicados hasta el momento12-22 y a continuación se describen los hallazgos más relevantes de algunas de estas series de casos.
Características clínicas de pacientes con ACV-COVID-19
| Variable clínica | Frecuencia (porcentaje) |
|---|---|
| N = 29 | |
| Edad | |
| < 45 años | 5 (17) |
| > 45 años | 24 (83) |
| Sexo | |
| Mujeres | 11 (38) |
| Hombres | 18 (62) |
| Comorbilidades | |
| HTA/DM 2 | 21 (72) |
| Otra | 4 (14) |
| Ninguna | 4 (14) |
| Inicio síntomas y llegada al hospital | |
| ≤ 4,5 horas | 4 (14) |
| > 4,5 horas | 25 (86) |
| Síntomas neurológicos | |
| Alteración conciencia/lenguaje/hemiparesia | 26 (89) |
| Otros | 3 (10) |
| Síntomas COVID-19 | |
| Tos y/o fiebre y/o disnea | 22 (76) |
| Asintomáticos | 6 (21) |
| Otros | 1 (3.4) |
| NIHSS al ingreso* | |
| Sí | 15 (52) |
| No | 14 (48) |
| Imagen diagnóstica | |
| TC y/o CTA y/o CTP | 15 (52) |
| RM y/o RMA | 14 (48) |
| Territorio vascular afectado | |
| ACM | 15 (52) |
| Otros vasos | 14 (48) |
| Tratamiento | |
| Trombólisis IV | 4 (14) |
| Trombectomía mecánica | 2 (7) |
| ASA y/o clopidogrel | 7 (24) |
| HBPM anticoagulación | 4 (14) |
| Otros | 3 (10) |
| Expectante | 9 (31) |
| Desenlace | |
| Vivo | 20 (69) |
| Muerto | 9 (31) |
ACM = arteria cerebral media; ACT = angiotomografía; CTP = tomografía de perfusión; DM 2 = diabetes mellitus tipo 2; HBPM = heparinas de bajo peso molecular; HTA = hipertensión arterial; NIHSS = National Institute of Health Stroke Scale; RM = resonancia magnética; RMA = angiorresonancia; TC = tomografía computarizada.
Oxley et al., informaron sobre cinco pacientes menores de 50 años que se presentaron con ACV de grandes vasos en un intervalo de dos semanas, en una unidad de ACV que previamente recibía en promedio 0,73 pacientes con estas características en ese intervalo de tiempo. La edad mínima fue 33 años y la máxima 49 años. Los pacientes más jóvenes no tenían antecedentes médicos y tuvieron tiempos largos hasta la presentación al hospital, argumentando el retraso por miedo a la pandemia. Dos de los pacientes se presentaron sin síntomas clásicos de COVID-1912.
Avula et al. reportaron cuatro casos de pacientes con ACV, con edades entre los 70-90 años, con múltiples comorbilidades cardiovasculares, uno de ellos sin síntomas respiratorios previos, la mayoría con oclusión de grandes vasos, con requerimiento de ventilación mecánica y posterior fallecimiento. Todos los casos manifestaron los síntomas de ACV en fases tempranas de la enfermedad13.
Beyrouti et al., comunicaron seis casos de pacientes con edades entre 50-90 años y varias comorbilidades cardiovasculares. La mayoría de ellos con síntomas de COVID-19 al inicio, solo en un paciente los síntomas fueron precedidos por el ACV. Todos los pacientes presentaron oclusión de grandes vasos, la cual fue múltiple en la mitad de los pacientes, algunos de ellos a pesar de estar con anticoagulación terapéutica. La mayoría de los pacientes tuvieron formas severas de la enfermedad, aumento en los niveles de fibrinógeno, ferritina, dímero D y anticoagulante lúpico positivo14.
Al Saiegh et al., describieron un paciente joven con ACV y transformación hemorrágica masiva, quien no tenía antecedentes médicos y al cual se le realizó prueba para SARS-Cov2 en LCR, sin lograrse confirmar por este método la presencia del virus, por lo que se propone que la tormenta inmune y los trastornos de hipercoagulabilidad, más que la invasión directa al sistema nervioso central, están implicados en la génesis del ACV en pacientes con COVID-1915.
Otras series de casos han descrito ACV en poblaciones particulares. En una paciente de 36 años trabajadora de la salud, fumadora sin otras comorbilidades, se encontró una oclusión de grandes vasos con un trombo flotante en la aorta ascendente y TEP16. En un paciente con múltiples eventos trombóticos se documentó el desarrollo de ACV isquémico en el transcurso de la hospitalización17.
Hallazgos de imagen y de laboratorioLos hallazgos radiológicos más frecuentes son las opacidades pulmonares bilaterales de predominio basal en la radiografía de tórax12-17. La tomografía computarizada de tórax muestra opacidades periféricas irregulares en el espacio aéreo y difusas en vidrio esmerilado, así como en algunos casos se evidencia embolismo pulmonar bilateral y oclusiones arteriales parciales de lóbulos segmentarios.
El hemograma era consistente en cerca del 17% de los pacientes con leucocitosis y linfopenia, en 11% con leucopenia y linfopenia, en 11% con leucocitosis y en 22% sólo con linfopenia. La proteína C reactiva (PCR) se encontró elevada en la mitad de los pacientes en un rango de tres a 196 veces el límite superior normal de referencia (LSN) con un promedio de 64 veces LSN. El dímero D se encontraba francamente elevado en 2/3 de los pacientes en un rango de uno a 34 veces LSN con un promedio de 20 veces. El anticoagulante lúpico fue positivo en casi el 30% de los casos.
En cuanto a los hallazgos en neuroimágenes, en la mitad de los casos el estudio inicial fue la tomografía computarizada (TC) de cráneo. Aproximadamente en el 80% se logró ver alteraciones tempranas como pérdida de la diferenciación cortico-subcortical en los lóbulos occipital y parietal de forma unilateral, y solo el 11% de los TC iniciales no mostraron lesiones. Más de la mitad de los infartos cerebrales fueron en el territorio de la arteria cerebral media (ACM), el 17% fueron de arteria cerebral posterior (ACP), 17% de arteria vertebral izquierda y el 6% de arteria basilar. Hubo compromiso bilateral en el 5% de los pacientes y transformación hemorrágica en el 40% de ACM izquierda y en el 33% de arteria vertebral. La resonancia magnética (RM) cerebral fue la segunda modalidad en frecuencia de los casos. Se realizó angioTC en la mitad de los casos encontrando en el 11% oclusión de la arteria carótida izquierda y 22% en la carótida derecha. En cerca del 20% de los pacientes se encontró opacidades apicales pulmonares como hallazgo incidental en el angioTC y que luego llevó al diagnóstico de COVID-19.
Recomendaciones para el manejoEl ACV es una urgencia neurológica prevalente que gana mayor relevancia en la actual pandemia por COVID-19. Paradójicamente, ha disminuido el porcentaje de admisiones de pacientes con ACV a servicios de urgencias23,24, hecho explicado en parte por el temor de los pacientes y sus familiares de acudir a los hospitales por miedo al contagio. Por lo anterior, se recomienda incrementar la educación a la población general respecto al reconocimiento temprano del ACV para evitar retraso en la consulta a los servicios de salud y fomentar entre la población la consulta a centros especializados en manejo de ACV sin retrasar la asistencia por temor al contagio25,26.
El equipo médico debe ser consciente de la importancia de disponer de los elementos de protección individual (EPI) y de la implementación de los circuitos asistenciales establecidos para la atención de los pacientes sospechosos y/o confirmados. Se ha propuesto un código ACV protegido (PCS, Protected Code Stroke) que proporciona una guía para el manejo de estos pacientes, encaminada a mantener la alta calidad en la atención y disminuir el riesgo de infección del personal de salud27.
Dafer et al., publicaron una serie de recomendaciones para el manejo integral ACV en contexto de la pandemia por SARS-CoV-2. Desde la consulta telefónica prehospitalaria hasta la etapa de rehabilitación, teniendo en consideración los recursos limitados de los sistemas de salud durante la situación actual. Se debe continuar el tratamiento estándar recomendado en guías de práctica clínica para pacientes con ACV y evaluar la pertinencia de trombólisis endovenosa y trombectomía mecánica si se sospecha oclusión de grandes vasos23.
Estudios previos en pacientes con ACV muestran que la elevación de los marcadores de inflamación e hipercoagulabilidad como leucocitosis, elevación de PCR y dímero D positivo pueden estar asociados a una tasa más alta de mortalidad, discapacidad y hemorragia intracerebral posterior a trombólisis. La presencia de estas anormalidades paraclínicas debe reconocerse como factor de riesgo para hemorragia postrombólisis, a pesar de no ser una contraindicación absoluta para su implementación23.
El manejo endovascular en pacientes con COVID-19 y ACV puede ser una tarea compleja dadas las precauciones de seguridad que se deben implementar para limitar el personal que entra en contacto con el paciente, el uso obligatorio de EPI y la misma naturaleza invasiva del procedimiento, lo cual hace necesario una selección cuidadosa de los candidatos a trombectomía mecánica para evitar riesgos innecesarios para el personal médico28. Se ha propuesto una guía de recomendaciones y un algoritmo dirigido a pacientes con indicación de trombectomía mecánica durante la pandemia, la cual se centra en la preparación previa al procedimiento y necesidad de intubación temprana29,30.
En cuanto a la rehabilitación integral, una de las etapas más importantes en el manejo del ACV y de la cual depende en gran parte el pronóstico funcional de los pacientes, se recomienda realizar una valoración intrahospitalaria para inicio de terapia física, ocupacional y del lenguaje de acuerdo con las necesidades individuales de cada paciente. La mayor parte de la etapa de rehabilitación se puede realizar mediante telemedicina, de igual manera que las consultas de seguimiento ambulatorio por especialidades médicas23.
El abordaje integral del paciente con ACV desde la medicina de familia cobra vital importancia en la actual pandemia. Desde un modelo biopsicosocial, el médico de familia está encargado de identificar tempranamente a los pacientes sospechosos de infección por SARS-CoV-2 que se presentan con ACV, coordinar el direccionamiento hacia los circuitos asistenciales y evitar la saturación de los centros sanitarios, sin perder la calidad humana tan necesaria en estos días de distanciamiento. El fortalecimiento de los servicios de atención primaria mediante estrategias de visitas domiciliarias, tamización, video-tele-consulta, seguimiento de casos y sus contactos, educación a la comunidad, entre otras, son fundamentales para disminuir la mortalidad por ACV, preservar una atención humanizada y evitar pérdidas económicas importantes. La actual emergencia de salud pública causada por la COVID-19 es solo un recordatorio de la necesidad imperiosa de mejorar los sistemas de salud, especialmente en atención primaria31-34.
ConclusionesEn esta revisión se ha resumido la información acerca de la relación entre el ACV y la infección por SARS-CoV-2. El estado de hipercoagulabilidad y la disfunción endotelial parecen ser los principales mecanismos fisiopatológicos que explican esta relación. Alrededor del 6% de todos los pacientes con infección por SARS-CoV-2 presentarán ACV en el curso de la enfermedad y un grupo considerable de estos pacientes puede llegar a ser un reto diagnóstico por ser jóvenes, no tener antecedentes médicos, no manifestar síntomas previos, presentar compromiso neurológico marcado por trombosis de grandes vasos, evolucionar de forma tórpida con múltiples complicaciones neurológicas y sistémicas. El abordaje terapéutico de estos pacientes requiere la implementación coordinada de circuitos asistenciales y protocolos como el código ACV protegido para minimizar el riesgo de exposición. El personal de la salud debe ser consciente de la necesidad de implementar estas prácticas seguras.
Mucho queda aún por investigar en este terreno, numerosos interrogantes permanecen sin ser respondidos por la falta de estudios clínicos bien diseñados que aborden los problemas en el diagnóstico, manejo y pronóstico. Por lo que se sugiere seguir agrupando los datos publicados para tener información que no sólo permita la comprensión, sino que sea traslacional y aplicable.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.