La insuficiencia suprarrenal (IS) es un síndrome causado por el déficit de producción y/o secreción de glucocorticoides. La etiología de la IS puede dividirse en primaria y secundaria, y debemos tener en consideración que la incidencia y la prevalencia de la secundaria son mucho mayores que las de la primaria.
Una de las causas principales de IS es la administración exógena de esteroides que puede ser de forma oral, más generalizada, o bien de forma tópica. Esta última más infrecuente, pero no por ello hemos de olvidarla y debemos tenerla presente a la hora de administrar un tratamiento tópico y en pacientes que con frecuencia solicitan dicha medicación.
Adrenal insufficiency is a disease caused by the deficit in production and/or secretion of glucocorticoids. The aetiology of Adrenal Insufficiency (AI) can be classified into primary and secondary, and it should be taken that the incidence and prevalence of the secondary formare much higher than the primary form.
One of the main causes of AI is due to prescription of exogenous steroids. It can be taken orally, which is more common, or topically. The latter is more uncommon but it should not be a a reason for ruling it out. We have to be aware when giving a topical treatment and to monitor the frequency our patients ask for the prescription.
Las glándulas suprarrenales constituyen un sistema hormonal que regula numerosas funciones esenciales para el organismo. Así, los glucocorticoides y mineralocorticoides tienen efectos sobre el metabolismo, el sistema inmunológico, el crecimiento, el control del balance del sodio y del potasio, y los andrógenos suprarrenales que se ven implicados en el inicio de la pubertad. Las catecolaminas sintetizadas en la médula suprarrenal intervienen en el control de la presión arterial y respuesta al estrés1. La insuficiencia suprarrenal (IS) es un síndrome causado por el déficit de producción y/o secreción de glucocorticoides y se caracteriza por unos valores de cortisol plasmático basal o tras estímulo inadecuados.
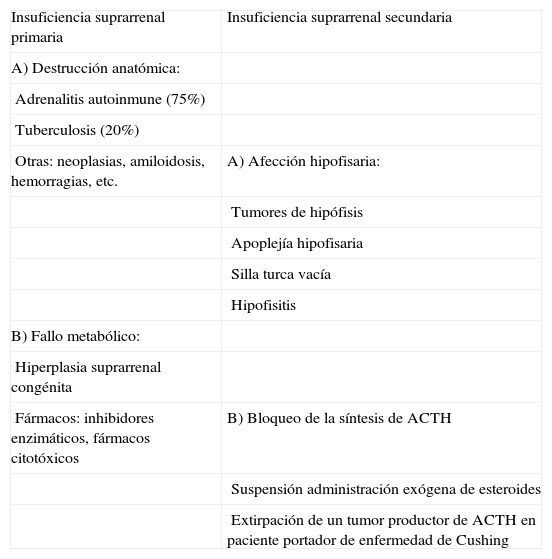
La etiología de la IS puede dividirse en 2 grandes grupos (tabla 1)2: primaria, producida por destrucción anatómica de la glándula (crónica o aguda), fallo metabólico en la producción hormonal (hiperplasia, fármacos citotóxicos), por acción de anticuerpos bloqueadores de la hormona adrenocorticotropa (ACTH), mutación del gen de los receptores de ACTH o por hipoplasia suprarrenal congénita; y secundaria, causada por enfermedad hipotalámica o hipofisaria, u originada por supresión prolongada del eje hipotálamo-hipofisario-suprarrenal (HHS) por la administración exógena de esteroides o por la producción endógena de los mismos por un tumor3,4.
Causas de insuficiencia suprarrenal
| Insuficiencia suprarrenal primaria | Insuficiencia suprarrenal secundaria |
| A) Destrucción anatómica: | |
| Adrenalitis autoinmune (75%) | |
| Tuberculosis (20%) | |
| Otras: neoplasias, amiloidosis, hemorragias, etc. | A) Afección hipofisaria: |
| Tumores de hipófisis | |
| Apoplejía hipofisaria | |
| Silla turca vacía | |
| Hipofisitis | |
| B) Fallo metabólico: | |
| Hiperplasia suprarrenal congénita | |
| Fármacos: inhibidores enzimáticos, fármacos citotóxicos | B) Bloqueo de la síntesis de ACTH |
| Suspensión administración exógena de esteroides | |
| Extirpación de un tumor productor de ACTH en paciente portador de enfermedad de Cushing |
Adaptada de Martínez Burgui J.A. et al.2.
La insuficiencia primaria es bastante rara y su prevalencia e incidencia varían según el tiempo y la zona donde se estudie; en las series españolas está en torno a 4-10 casos por 100.000 habitantes, con una incidencia del 0,83/100.000 habitantes/año. La media de edad es de 40 aunque puede aparecer a cualquier edad y afecta a ambos sexos. Las formas autoinmunes son más frecuentes en mujeres y las producidas por la tuberculosis en los hombres5. Debido a la frecuencia con que se usan los esteroides como agentes terapéuticos, la incidencia y la prevalencia de la secundaria son mucho mayores que las de la primaria.
Las manifestaciones clínicas son inespecíficas y de evolución lenta y presentación insidiosa (tablas 2 y 3). Podemos clasificarlos de la siguiente manera: síntomas generales como debilidad muscular generalizada, cansancio, inapetencia y/o pérdida de peso, hipotensión arterial, aumento de la inflamación, temblores y dolor en las articulaciones. Pueden presentarse alteraciones gastrointestinales, como náuseas, vómitos y calambres abdominales, palidez cutánea, disminución del deseo sexual, del vello corporal, principalmente en axila y región púbica. Depresión, impotencia, etc.2,4–6.
Clínica en la insuficiencia suprarrenal. Elaboración propia
| Síntomas generales: |
| Hiperpigmentación (ausente en IS secundaria) |
| Letargia, astenia, malestar general, hipovolemia, hipotensión arterial, deseo exagerado por la sal, disminución del deseo sexual |
| Gastrointestinales: |
| Anorexia, pérdida de peso, dolor abdominal, náuseas y vómitos |
| Alteraciones mentales: |
| Confusión, psicosis aguda, depresión, delirio, coma, etc. |
Diagnóstico diferencial en la insuficiencia suprarrenal
| Hipotensión: fármacos, hipovolemia, taponamiento cardiaco, neumotórax, tromboembolia pulmonar, disección aórtica, anafilaxia, etc |
| Hiperpigmentación: hemocromatosis, medicamentosa (cloroquina, amiodarona), insuficiencia venosa crónica, neurofibromatosis, acantosis nigricans, déficit de ácido fólico, síndrome de POEMS |
| Hiperpotasemia: extracción con exceso de torniquete, insuficiencia renal crónica, acidosis tubular renal tipo IV, fármacos ahorradores de potasio (espironolactona, inhibidores de la enzima conversora de la angiotensina), acidosis metabólica |
| Otras: anorexia nerviosa, gastroenteritis aguda y síndrome paraneoplásico |
Adaptada de Cadenas González A et al.7.
Cuando existe déficit de ACTH se produce un aumento de la sensibilidad a la insulina y pueden aparecer hipoglucemias en situaciones de ayuno o ingestión enólica. A diferencia de la IS primaria, en la secundaria no existen hiperpigmentación cutánea ni trastornos electrolíticos ya que la secreción de aldosterona se mantiene8.
El diagnóstico se basa en la sospecha clínica y sobre todo en demostrar la presencia de una menor producción de cortisol. Cuando se detecta que la producción de cortisol es insuficiente habría que localizar a qué nivel se encuentra el defecto para determinar si la insuficiencia suprarrenal es primaria o secundaria. Sería importante poder distinguir qué grupo de pacientes se encuentran en riesgo de presentar insuficiencia suprarrenal secundaria, como serían aquellos que tienen tratamiento previo con glucocorticoides y los que presentan enfermedad hipotálamo-hipofisaria.
Para el diagnóstico bioquímico de certeza de la insuficiencia suprarrenal es necesario demostrar una deficiencia, bien sea absoluta o relativa, de hormonas suprarrenales con abolición de las reservas. La combinación de valores plasmáticos reducidos de cortisol y elevados de ACTH confirma el diagnóstico de insuficiencia primaria1. Por lo que el diagnóstico se basa en la comprobación de una insuficiente producción de cortisol (medición de cortisol plasmático basal entre las 8:00 y las 9:00h) asociada a una secreción aumentada de ACTH en la IS primaria, y disminuida o normal en la IS secundaria. No obstante, el diagnóstico solo puede hacerse mediante la prueba de estimulación con ACTH, en la que se evalúa la reserva funcional glandular. En esta prueba la respuesta es positiva cuando, tras la administración de 250μg de ACTH, el cortisol medido a los 30-60min se eleva por encima de 18μg/dl o tiene un incremento de al menos 7μg/dl. En la IS primaria no se produce esta elevación de cortisol4. Para el diagnóstico de déficit de ACTH en el eje hipotálamo-hipofisario se utiliza la prueba de hipoglucemia insulínica.
El tratamiento consiste en la administración de hormonas glucocorticoides (37mg/día de cortisona, 30mg/día de hidrocortisona, 7,5mg/día de prednisona). En caso de IS primaria deben asociarse mineralocorticoides (fludrocortisona en dosis de 0,05-0,1mg/día). Deben realizarse controles clínicos periódicos para ajustar la dosis8.
Por otro lado, es raro y no está aceptado por todos los autores que el uso tópico de corticoides pueda conducir a IS por supresión del eje HHS. Se sabe que los corticoides tópicos se absorben en pequeñas proporciones, pero probablemente la exposición a ellos mantenida y en dosis elevadas puede tener graves consecuencias, como muestra el caso que presentamos a continuación y otros casos similares previamente publicados9,10.
Caso clínicoNuestro caso corresponde a un varón de 88 años que presenta como antecedentes personales más relevantes los siguientes: no hay alergias medicamentosas ni hábitos tóxicos conocidos, ictus en 2002, isquemia crónica de miembros inferiores, fibrilación auricular e implantación de un marcapasos desde 2005, hipertensión arterial diagnosticada mediante MAPA desde 2008 y enfermedad de Alzheimer, en estadios iniciales, desde 2010.
En junio de 2008 acude a nuestra consulta por un cuadro de prurito generalizado, más llamativo en los miembros inferiores; en la exploración se observan zonas eritematosas y descamativa con alguna lesión de rascado. Se diagnostica como posible dermatitis y se inicia tratamiento con un corticoide tópico de potencia intermedia (fluocinolona tópica al 0,01%) e hidroxizina 10mg. Pasadas unas semanas el paciente refiere escasa mejoría por lo que se deriva al dermatólogo que recomienda la administración de triamcinolona intramuscular, clobetasol al 0,05% y continuar con hidroxizina. Tras unas semanas, el paciente refiere mejoría y no vuelve a consultar por esta sintomatología, aunque persiste la reiterada solicitud de corticoides tópicos con una frecuencia aproximada de 3 recetas cada mes durante casi 10-12 meses.
Pasados unos meses el paciente comienza con episodios de somnolencia diurna e insomnio nocturno que ante la falta de mejoría a pesar del tratamiento se deriva al servicio de neurología y vuelve a nuestra consulta con el diagnóstico de demencia tipo enfermedad de Alzheimer.
A principios del año siguiente el paciente consulta por cuadros de mareo que tras la exploración neurológica normal no son compatibles con un cuadro de vértigo y se decide solicitar una analítica general. Antes de la llegada de los resultados el paciente solicita atención domiciliaria por presentar un cuadro de malestar general intenso, cansancio y astenia, por lo que se deriva al servicio de urgencias de referencia. Tras unos días de ingreso hospitalario le es dada el alta con el diagnóstico de hiponatremia tras presentar unos valores de sodio (Na) de 115mmol/l al ingreso y probable síndrome de secreción inadecuada de vasopresina u hormona antidiurética (SIADH).
Un mes más tarde es valorado nuevamente en su domicilio por un síndrome general acompañado de desorientación, decaimiento, imposibilidad para la bipedestación y deambulación. La familia refiriere pérdida de apetito de semanas de evolución. Por todo esto es nuevamente derivado al servicio de urgencias.
Al ingreso en la exploración física se observaba un paciente consciente, desorientado y agitado, auscultación pulmonar y cardíaca normales y una presión arterial de 123/70mmHg. El paciente presentaba al ingreso un hemograma normal, un sodio de 123mmol/l con resto de bioquímica normal, hormonas tiroideas y marcadores tumorales normales. La tomografía computarizada (TC) craneal no encontró hallazgos significativos. Cortisol am y pm de 3,7μg/dl y 3μg/dl respectivamente, siendo el rango de normalidad entre 5 y 20μg/dl.
Se le realizó también un test de cortisol para ACTH o prueba de Synacthen, la cual se utiliza para diagnosticar o excluir la IS. La prueba debe tener una duración mínima de 60 min y si las glándulas suprarrenales funcionan adecuadamente, el nivel de cortisol debe duplicarse en dicho periodo de 60 min. En la IS secundaria, el nivel de cortisol basal puede duplicarse, triplicarse, cuadruplicarse o más, después de la estimulación, partiendo de un valor bajo. En el caso de este paciente presentaba un cortisol basal: 5 μg/dl, a los 30 min: 11,5 μg/dl y a los 60 min: 13,5 μg/dl.
Tras estas pruebas y la mejoría clínica tras la retirada del tratamiento tópico con corticoides que venía realizando el paciente es dado de alta 15 días más tarde con diagnóstico de hiponatremia por síndrome de SIADH e insuficiencia suprarrenal iatrogénica por uso de corticoides tópicos Se pauta un tratamiento con restricción de líquidos orales (no más de 500 ml/24h), fludrocortisona 0,05mg cada 48h durante un mes y resto de medicación no se modificó, continuando con el omeprazol, la betahistina, el lorazepam y acenocumarol, a excepción del uso de los corticoides tópicos. El paciente actualmente se encuentra asintomático en lo que respecta a la IS y se está reconsiderando el diagnóstico de demencia por parte del servicio de neurología.
DiscusiónEl riesgo de supresión del eje hipotálamo-hipofisario-suprarrenal (HHS) y la posibilidad de desarrollar una insuficiencia suprarrenal con la retirada del preparado tópico dependen de diferentes factores que contribuyen a incrementar su absorción cutánea11,12. Como pueden ser: la duración del tratamiento, la dosis empleada, la potencia del preparado, la superficie corporal afectada, el grosor de la piel y su grado de inflamación, la preparación (ungüento, crema, loción) y la aplicación de los preparados, el mal cumplimiento y la variabilidad individual en la absorción cutánea.
Varios estudios coinciden en que se afecta el eje HHS a partir de 45g semanales de corticoides de alta potencia. Además parece existir una disminución de la secreción de corticoides suprarrenales los primeros días de administración de esteroides tópicos volviendo a valores normales sin necesidad de suspender el tratamiento. De cualquier modo, parece que es su uso continuado y prolongado lo que puede conllevar una verdadera atrofia suprarrenal9,13,14. Tan importante como que los médicos tomemos conciencia de ello es convencer a los pacientes que están recibiendo una medicación que tiene efectos secundarios, algunos potencialmente graves6, para que realicen las pautas tal y como se les indican.
En este caso vemos que inciden principalmente el uso crónico prolongado de corticoides tópicos, un área cutánea extensa de aplicación y mal cumplimiento terapéutico por parte del paciente.
Todo esto nos debe hacer reflexionar en 2 aspectos importantes en nuestro quehacer diario en nuestras consultas. Por un lado, valorar la importancia que tienen todos los tratamientos que se pautan, y no pensar que por ser de uso tópico van a tener escasos efectos secundarios o no causaremos iatrogenia. Y también debemos de ser conscientes en todo momento de la medicación prescrita a nuestros pacientes y reevaluar periódicamente los tratamientos crónicos que estén realizando.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.