La muerte es un hecho inexorable al que se enfrenta el ser humano; puede acaecer de forma súbita (accidentes, arritmias malignas, etc.) o más frecuentemente de forma lenta y progresiva.
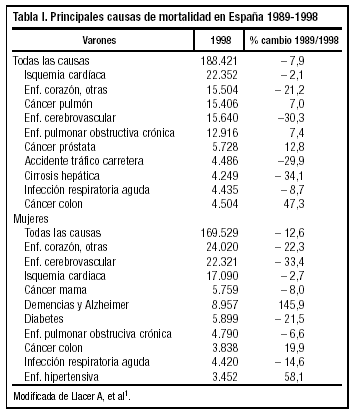
El análisis de la mortalidad en nuestro país durante la década de 1989 a 1998 permite objetivar que las principales causas de muerte siguen siendo las enfermedades cardio y cerebrovasculares y los tumores (tabla 1); mientras que las causas vasculares muestran una tendencia a la estabilización o descenso, la mortalidad por tumores continúa mostrando una tendencia creciente en los varones, si bien en mujeres no ha variado, debido fundamentalmente a la estabilidad en la mortalidad por cáncer de mama1.
En un reciente estudio escocés, si bien los problemas cardíacos fueron más frecuentes que los cánceres, se asociaron con tasas similares de sobrevivencia a los 5 años, e igual número de años de vida perdidos2.
Estos datos nos indican que una gran parte de la población se ve afectada por una enfermedad que acabará progresivamente con su vida, que llegará a una fase terminal. Ésta se define como progresiva, avanzada, incurable, sin posibilidades razonables de respuesta a un tratamiento específico, lo que reduce un plazo corto (inferior a 6 meses) el pronóstico vital3.
Esta situación genera un gran impacto emocional en el paciente, la familia y el equipo terapéutico, muy relacionado con la presencia, explícita o no, de la muerte. De hecho, los pacientes soportan la presencia de numerosos problemas o síntomas intensos, múltiples, multifactoriales y cambiantes que atentan contra su persona y que se han definido como "dolor total"4,5.
De todos ellos el que más angustia produce y más preocupa, el síntoma de los síntomas, es el dolor6. Según el registro RIMCAN éste apareció como síntoma de inicio en un 14,7% de las mujeres (el síntoma principal fue masa tumoral mamaria) y en un 17,8% de los varones, para ser el síntoma más frecuente (68,4% de pacientes) en la fase final de la enfermedad7.
Sin embargo, pese a todos estos datos y al precepto hipocrático según el cual "el tratamiento contra la miseria y el dolor de los enfermos es el deber fundamental de todo médico", hasta hace unos años la valoración y el tratamiento de este síntoma en nuestro país adolecía de insuficiencia. Por fortuna esta situación se ha modificado, no sólo al disponer de un arsenal farmacológico seguro, más cómodo y eficaz, sino por la labor de muchos grupos que han ido extendiendo la cultura del tratamiento paliativo.
La Organización Mundial de la Salud (OMS) nos recordaba en un informe de 1990 que "cada año unos cinco millones de personas mueren de cáncer y se diagnostican alrededor de siete millones de casos nuevos. Muchos de estos pacientes no tienen posibilidad de curarse; para ellos, la única alternativa realista y humana consiste en el tratamiento paliativo"; ya hacía recomendaciones explícitas para que se prestara apoyo al concepto de tratamiento paliativo con su vertiente de tratamiento del dolor dentro de un esquema general de atención al paciente y su familia8.
El dolor es una experiencia compleja, resultado de la interacción entre factores fisiológicos, psicológicos y socioculturales; la IASP9 lo ha definido como una experiencia sensorial y emocional desagradable, asociada con lesión hística real o potencial, o que se describe como ocasionada por dicha lesión.
Esta definición evita el establecer una relación de causalidad entre el daño tisular y el dolor, con lo que reconoce los componentes emocionales y subjetivos del dolor, integrados indisolublemente en la sensación dolorosa.
Al tratarse de un fenómeno complejo y multideterminado es muy difícil precisar el grado de dolor, no debiendo limitarse la valoración a medir la intensidad. Se dispone de una serie de instrumentos para efectuar la medición clínica del dolor que pueden agruparse en 4 categorías10, según se ilustra en la tabla 2.
La contemplación del dolor desde una perspectiva biopsicosocial permite conocer las influencias biológicas, psicológicas, sociales y culturales que se consideran esenciales para causar, mantener y exacerbar la enfermedad, así como el abordaje multidisciplinar, ampliando el arsenal terapéutico más allá de las opciones puramente farmacológicas11.
El médico de Atención Primaria se sitúa en un lugar privilegiado par ayudar a sus pacientes que sufren dolor, dada la proximidad humana y la relación personal longitudinal que con ellos mantiene: conoce al paciente y su entorno, dispone de un arsenal terapéutico contrastado y en muchos casos cuenta con el apoyo de unidades específicas de cuidados paliativos.