Conocer la opinión de los médicos sobre los criterios diagnósticos, objetivos de control, grado de control y manejo terapéutico del paciente con dislipidemia en España.
MétodosSe creó un cuestionario específico sobre criterios diagnósticos, objetivos de control, grados de control, tratamientos hipolipemiantes e inercia terapéutica en el paciente con dislipidemia. Los profesionales registraron las respuestas online durante un período de cuatro meses.
ResultadosSe recogieron cuestionarios de 959 profesionales de toda España. La escala más empleada para la estratificación del riesgo fue SCORE (54,9%) y la guía más seguida fue la de la European Society of Cardiology (50,5%). La mayoría de los pacientes son de prevención primaria (57,7%), y el 31,4% tiene un riesgo cardiovascular alto-muy alto. En los pacientes de riesgo muy alto y en prevención secundaria, más del 70% de los investigadores considera que el objetivo de colesterol ligado a lipoproteínas de baja densidad es < 70 mg/dL. El 60,0 y el 66,4% de los investigadores consideran que sus pacientes en prevención primaria y secundaria, respectivamente, logran los objetivos de control. Las estatinas son los fármacos hipolipemiantes más empleados, seguidos de la ezetimiba. Cuando un paciente no está controlado adecuadamente con una estatina, en la mayoría de los casos se aumenta la dosis de esta o se cambia a otra estatina. La mala adherencia al tratamiento y la inercia terapéutica son los motivos principales del mal control del colesterol ligado a lipoproteínas de baja densidad.
ConclusionesEl proyecto Cardio Right Care ControlRCV permite identificar aspectos y áreas de mejora en el paciente con dislipidemia en España.
To ascertain the opinion of physicians about diagnostic criteria, control targets, control rates, and therapeutic approach of patients with dyslipidaemia in Spain.
MethodsA specific questionnaire was created about diagnostic criteria, control targets, control rates, lipid lowering therapies, and therapeutic inertia in patients with dyslipidaemia. Physicians completed the questionnaire online during a 4-month period.
ResultsA total of 959 questionnaires were collected from all over Spain. The most frequent scale to stratify cardiovascular risk is SCORE (54.9%), and guidelines from the European Society of Cardiology are the most common guidelines used (50.5%). The majority of patients are on primary prevention (57.7%), and 31.4% have a high-very high cardiovascular risk. More than 70% of investigators considered that the target among patients at very high risk and those in secondary prevention is an LDL cholesterol < 70 mg/dL. It is considered by 60.0% and 66.4% of investigators that their patients on primary and secondary prevention, respectively, achieve control targets. Statins are the most common lipid lowering drugs used, followed by ezetimibe. In the majority of cases, when a patient is not adequately controlled with statins, there is an increase in the dose or a change to another statin. Poor adherence to treatment and therapeutic inertia are the main reasons for poor LDL cholesterol control.
ConclusionsThe Cardio Right Care CVR Control project allows those aspects to be identified, as well as areas of improvement in patients with dyslipidaemia in Spain.
Right Care es un movimiento internacional que pretende motivar a los profesionales de la salud para adoptar las prácticas más adecuadas a cada persona atendida, implicándola en la toma de decisiones y evitando algunos procedimientos que no aportan valor a los pacientes, con el fin de mejorar la calidad de la atención sanitaria. En definitiva, dejar de hacer lo prescindible para concentrarse en lo que realmente hace falta1.
El proyecto Cardio Right Care Control RCV, impulsado por la Sociedad Española de Cardiología (SEC) y las tres principales sociedades de familia (la Sociedad Española de Médicos de Atención Primaria [SEMERGEN], la Sociedad Española de Medicina de Familia y Comunitaria [semFYC] y la Sociedad Española de Médicos Generales y de Familia [SEMG]) tratan de fomentar la participación de los profesionales sanitarios en la identificación de prácticas de poco valor en el tratamiento, control y seguimiento del paciente con dislipidemia, identificar las prácticas que pueden mejorarse en dicho tratamiento, control y seguimiento y evaluar el impacto de las recomendaciones en el sistema sanitario2.
Las enfermedades cardiovasculares, principalmente la cardiopatía isquémica, constituyen la principal causa de muerte en los países desarrollados, incluyendo España3,4. La dislipidemia desempeña un papel fundamental en el desarrollo de la arteriosclerosis y, de hecho, se considera un factor etiopatogénico5–8. Aunque los cambios en el estilo de vida constituyen la base del tratamiento de la dislipemia, multitud de estudios han demostrado que la reducción del colesterol ligado a lipoproteínas de baja densidad (c-LDL), mediante el tratamiento hipolipemiante, tanto en prevención primaria como en secundaria (enfermedad cardiovascular aterosclerótica previa), se relaciona con un descenso de los eventos cardiovasculares9–11. Así, por cada mmol/L de descenso de c-LDL se observa una reducción del 21% en los eventos cardiovasculares mayores10.
La detección de la dislipidemia, la evaluación del riesgo cardiovascular del paciente con dislipidemia y la consecución de los objetivos de control mediante el tratamiento adecuado deben ser objetivos prioritarios para el médico de familia12–14. Desafortunadamente, los estudios actuales muestran que, tanto en prevención primaria como secundaria, la mayoría de los pacientes no logra los objetivos de control, principalmente por un tratamiento hipolipemiante insuficiente15–17. Así, datos del estudio IBERICAN17 (pacientes atendidos en Atención Primaria en España), apenas el control de c-LDL alcanzó el 26%, mientras que en el EUROASPIRE V15 (pacientes con cardiopatía isquémica), este fue de solo el 29%.
Por ello, es importante conocer la opinión de los médicos sobre los criterios diagnósticos, objetivos de control, grado de control y manejo terapéutico del paciente con dislipidemia en nuestro país.
MétodosEl objetivo del proyecto Cardio Right Care Control RCV es conocer la realidad del manejo clínico de los pacientes con dislipidemia y diferente nivel de riesgo cardiovascular en España, a partir de la información recibida por los profesionales, con la finalidad de poder encontrar áreas para la mejora clínica en el manejo de estos pacientes. El proyecto se llevó a cabo mediante encuestas realizadas a través de una web a profesionales de las siguientes sociedades científicas (y que contaron con el aval correspondiente): semFYC, SEMERGEN, SEMG, por ser las más representativas de atención primaria y SEC, por su implicación en la prevención y tratamiento de las enfermedades cardiovasculares.
El proyecto consta de tres fases consecutivas. En la fase 1 se creó el cuestionario, los profesionales registraron las respuestas online durante un período de cuatro meses y, posteriormente, se tabularon los datos. La fase 2 está constituida por la elaboración del documento «Right Care», y la fase 3 es el plan de difusión de los resultados y las propuestas de mejoras.
Para la elaboración del cuestionario se contó con la participación de expertos de reconocido prestigio de las cuatro sociedades científicas. El comité científico del proyecto elaboró las preguntas que debían contestar los participantes, reflejando su opinión sobre aspectos relacionados con los criterios diagnósticos, objetivos de control, grado de control, tratamientos e inercia terapéutica de los pacientes con dislipemia en España.
Se creó una página web específica dedicada a alojar el cuestionario interactivo, una vez aprobado y consensuado su contenido por el comité científico. Posteriormente, se envió el enlace de acceso a la web, con el cuestionario por correo electrónico a todos los socios de las sociedades científicas participantes para que contestaran los médicos de atención primaria. La participación fue voluntaria, por lo que el reclutamiento se realizó de manera aleatoria, en todo el territorio nacional. El período de registro online fue de cuatro meses (último cuatrimestre de 2019). Una vez cerrada la encuesta, se tabularon y se generaron los resultados (fase 1).
Esta publicación constituye la elaboración del documento Right Care, en el que se han identificado diferentes áreas de mejora para promover las prácticas clínicas eficaces y ajustadas a las necesidades reales de los pacientes, a fin de conseguir un eficaz control del riesgo cardiovascular en atención primaria (fase 2). Posteriormente, se realizará el plan de difusión del presente documento (fase 3), mediante la entrega de este, reuniones presenciales, comunicaciones a congresos, reuniones online por streaming, etc.
Los resultados se presentan en forma de tablas y figuras, mostrando tanto los valores absolutos (n), como relativos (%), debido a la naturaleza cualitativa de las variables.
ResultadosSe recogieron cuestionarios de 959 profesionales de atención primaria de toda España de la siguiente manera: Comunidad Valenciana (159; 17,0%), Madrid (137; 14,7%), Andalucía (129; 13,8%), Cataluña (77; 8,2%), Galicia (56; 6,0%), Castilla y León (56; 6,0%), Islas Canarias (43; 4,6%), Aragón (42; 4,5%), Extremadura (40; 4,3%), Castilla-La Mancha (39; 4,2%), País Vasco (38; 4,1%), Asturias (38; 4,1%), Cantabria (20; 2,1%), Islas Baleares (18; 1,9%), Navarra (15; 1,6%), La Rioja (13; 1,4%), Murcia (13; 1,4%) y Ceuta (1; 0,1%).
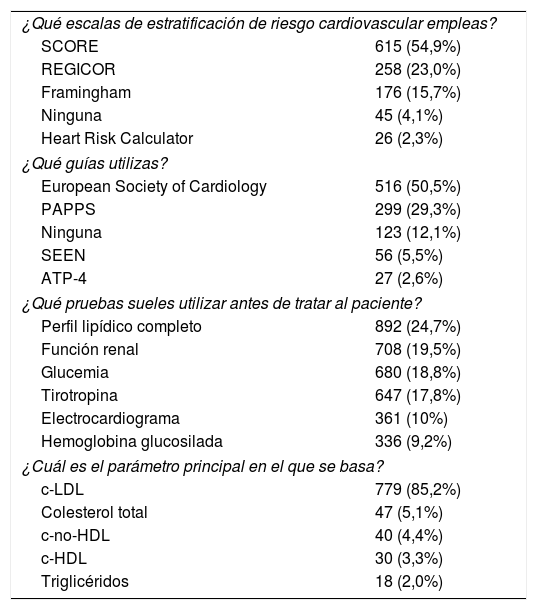
Con respecto a la actitud del médico ante el paciente con dislipidemia, las escalas más empleadas para la estratificación del riesgo cardiovascular fueron SCORE (54,9%), seguida de REGICOR (23,0%). Las principales guías de práctica clínica en las que se basan los médicos para el manejo del paciente con dislipidemia son las de la European Society of Cardiology (ESC) (50,5%), seguidas del Programa de Actividades Preventivas y de Promoción de la Salud (29,3%). La gran mayoría (892) realiza un perfil lipídico antes de comenzar el tratamiento, y el principal parámetro en el que se basan para establecer los objetivos de control es el c-LDL (85,2%) (tabla 1).
Actitud del médico ante el paciente con dislipidemia
| ¿Qué escalas de estratificación de riesgo cardiovascular empleas? | |
| SCORE | 615 (54,9%) |
| REGICOR | 258 (23,0%) |
| Framingham | 176 (15,7%) |
| Ninguna | 45 (4,1%) |
| Heart Risk Calculator | 26 (2,3%) |
| ¿Qué guías utilizas? | |
| European Society of Cardiology | 516 (50,5%) |
| PAPPS | 299 (29,3%) |
| Ninguna | 123 (12,1%) |
| SEEN | 56 (5,5%) |
| ATP-4 | 27 (2,6%) |
| ¿Qué pruebas sueles utilizar antes de tratar al paciente? | |
| Perfil lipídico completo | 892 (24,7%) |
| Función renal | 708 (19,5%) |
| Glucemia | 680 (18,8%) |
| Tirotropina | 647 (17,8%) |
| Electrocardiograma | 361 (10%) |
| Hemoglobina glucosilada | 336 (9,2%) |
| ¿Cuál es el parámetro principal en el que se basa? | |
| c-LDL | 779 (85,2%) |
| Colesterol total | 47 (5,1%) |
| c-no-HDL | 40 (4,4%) |
| c-HDL | 30 (3,3%) |
| Triglicéridos | 18 (2,0%) |
ATP: Adult Treatment Panel; c-HDL: colesterol ligado a lipoproteínas de alta densidad; c-LDL: colesterol ligado a lipoproteínas de baja densidad; c-no-HDL: colesterol total menos colesterol ligado a lipoproteínas de alta densidad; PAPPS: Programa de Actividades Preventivas y de Promoción de la Salud; SEEN: Sociedad Española de Endocrinología y Nutrición.
En cuanto a las características de los pacientes con dislipidemia que son atendidos por los investigadores, la mayoría es de prevención primaria (57,7%), el 68,6% tiene un riesgo cardiovascular bajo-moderado y el 31,4% alto-muy alto. Solo el 36,7% de los investigadores considera que tiene sentido el concepto de riesgo extremo, y el 55,1% no conoce este concepto (tabla 2).
Características de los pacientes
| ¿Qué porcentaje de tus pacientes con dislipidemia estimas que son de prevención primaria o secundaria? | |
| Prevención primaria | 57,7% |
| Prevención secundaria | 42,43% |
| Qué porcentaje de tus pacientes con dislipidemia consideras que son de riesgo bajo, moderado, alto o muy alto? | |
| Bajo | 36,6% |
| Moderado | 32,0% |
| Alto | 20,4% |
| Muy alto | 11,0% |
| ¿Crees que tiene sentido el nuevo concepto de riesgo extremo? | |
| Sí | 325 (36,7%) |
| No | 73 (8,2%) |
| No conozco | 488 (55,1%) |
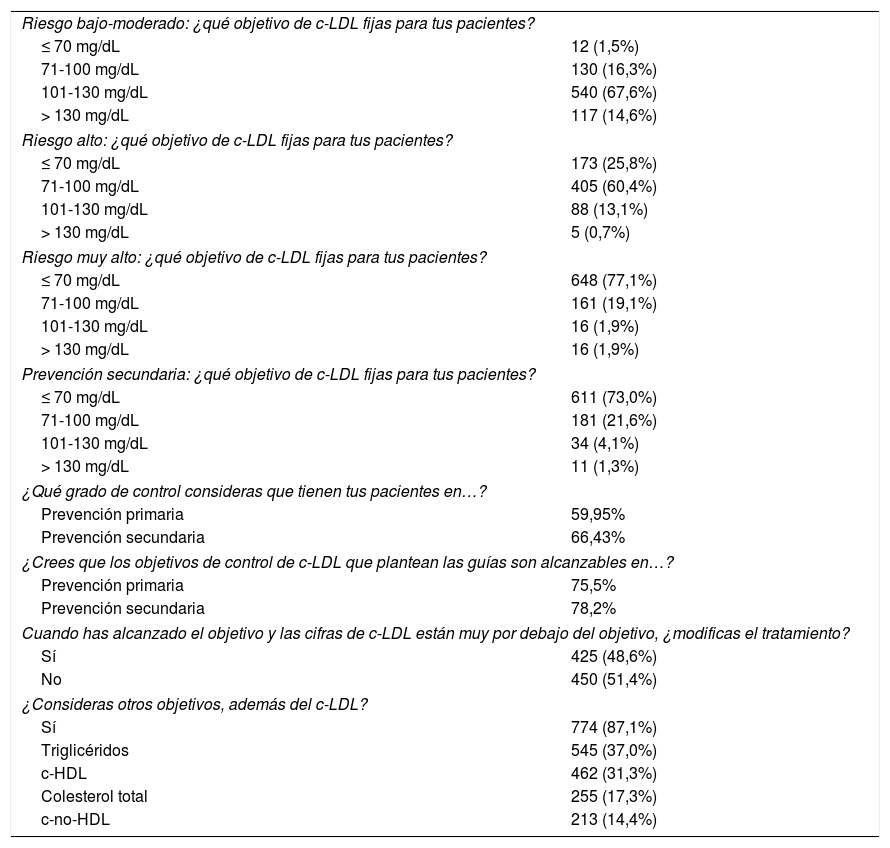
En la tabla 3 se presentan los datos relativos a los objetivos marcados en los pacientes con dislipidemia. En los pacientes con un riesgo bajo-moderado, el 67,6% de los investigadores considera que el objetivo de c-LDL es de 101-130 mg/dL; en los pacientes con un riesgo alto, el 60,4% cree que es de 71-100 mg/dL; y en los de riesgo muy alto y en prevención secundaria, más del 70% de los investigadores, que es < 70 mg/dL. El 60,0 y el 66,4% de los investigadores piensan que sus pacientes en prevención primaria y secundaria, respectivamente, logran los objetivos de control. Sin embargo, en aproximadamente el 75% de los casos, tanto en prevención primaria como secundaria, comentan que los objetivos propuestos por las guías son alcanzables. Asimismo, el 87,1% de los investigadores no solo considera el c-LDL objetivo terapéutico, sino también otros parámetros del perfil lipídico.
Objetivos de control
| Riesgo bajo-moderado: ¿qué objetivo de c-LDL fijas para tus pacientes? | |
| ≤ 70 mg/dL | 12 (1,5%) |
| 71-100 mg/dL | 130 (16,3%) |
| 101-130 mg/dL | 540 (67,6%) |
| > 130 mg/dL | 117 (14,6%) |
| Riesgo alto: ¿qué objetivo de c-LDL fijas para tus pacientes? | |
| ≤ 70 mg/dL | 173 (25,8%) |
| 71-100 mg/dL | 405 (60,4%) |
| 101-130 mg/dL | 88 (13,1%) |
| > 130 mg/dL | 5 (0,7%) |
| Riesgo muy alto: ¿qué objetivo de c-LDL fijas para tus pacientes? | |
| ≤ 70 mg/dL | 648 (77,1%) |
| 71-100 mg/dL | 161 (19,1%) |
| 101-130 mg/dL | 16 (1,9%) |
| > 130 mg/dL | 16 (1,9%) |
| Prevención secundaria: ¿qué objetivo de c-LDL fijas para tus pacientes? | |
| ≤ 70 mg/dL | 611 (73,0%) |
| 71-100 mg/dL | 181 (21,6%) |
| 101-130 mg/dL | 34 (4,1%) |
| > 130 mg/dL | 11 (1,3%) |
| ¿Qué grado de control consideras que tienen tus pacientes en…? | |
| Prevención primaria | 59,95% |
| Prevención secundaria | 66,43% |
| ¿Crees que los objetivos de control de c-LDL que plantean las guías son alcanzables en…? | |
| Prevención primaria | 75,5% |
| Prevención secundaria | 78,2% |
| Cuando has alcanzado el objetivo y las cifras de c-LDL están muy por debajo del objetivo, ¿modificas el tratamiento? | |
| Sí | 425 (48,6%) |
| No | 450 (51,4%) |
| ¿Consideras otros objetivos, además del c-LDL? | |
| Sí | 774 (87,1%) |
| Triglicéridos | 545 (37,0%) |
| c-HDL | 462 (31,3%) |
| Colesterol total | 255 (17,3%) |
| c-no-HDL | 213 (14,4%) |
c-HDL: colesterol ligado a lipoproteínas de alta densidad; c-LDL: colesterol ligado a lipoproteínas de baja densidad; c-no-HDL: colesterol total menos colesterol ligado a lipoproteínas de alta densidad.
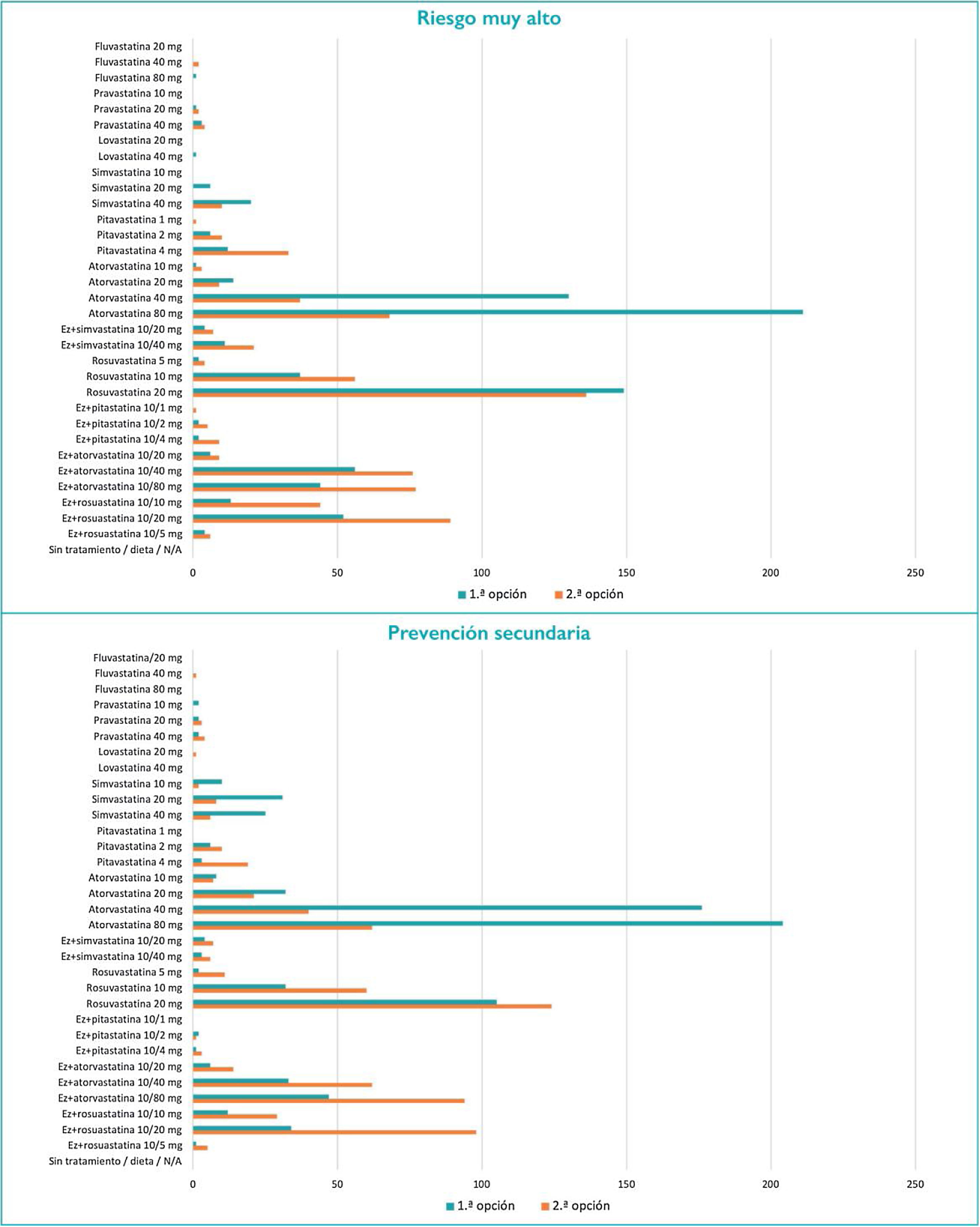
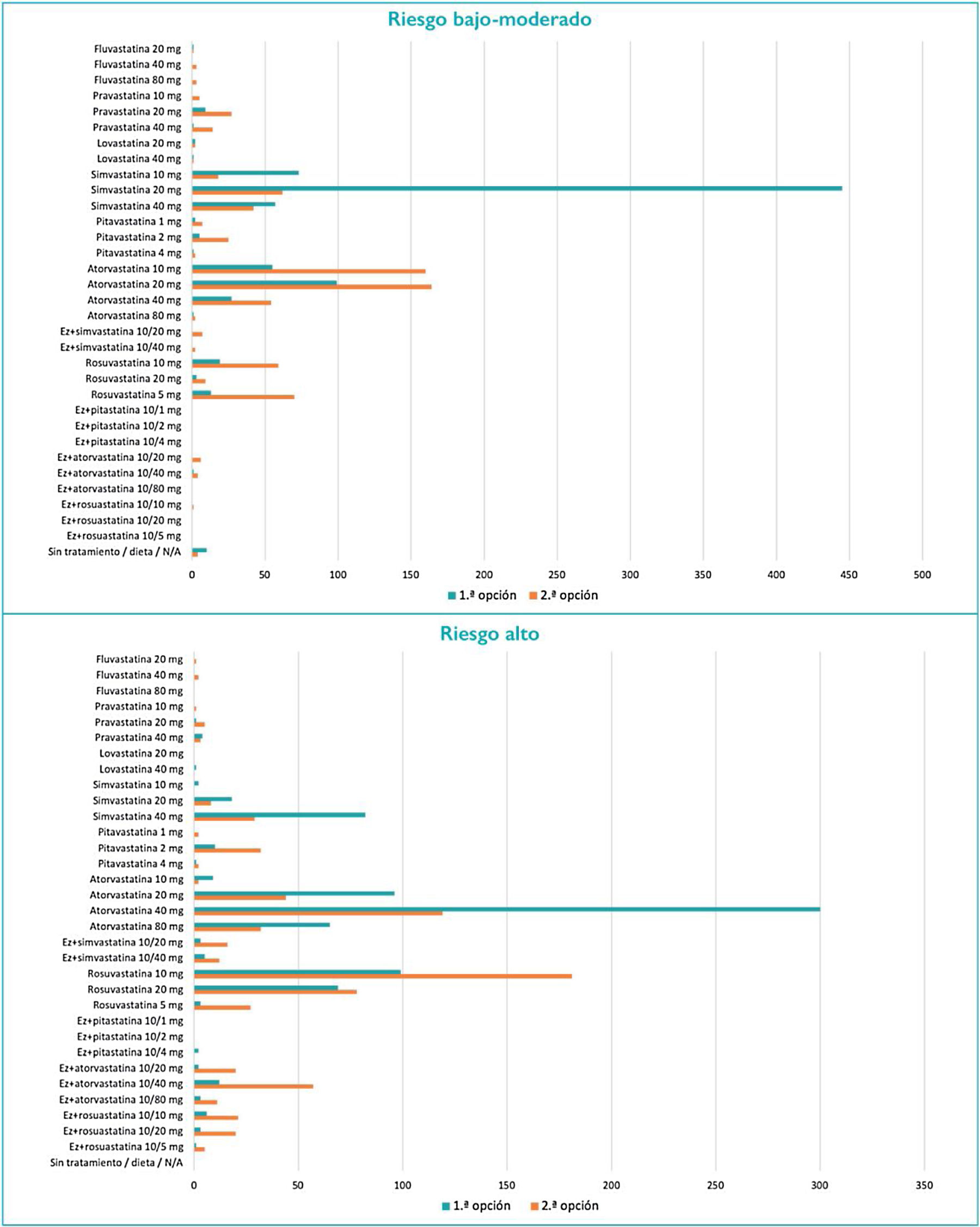
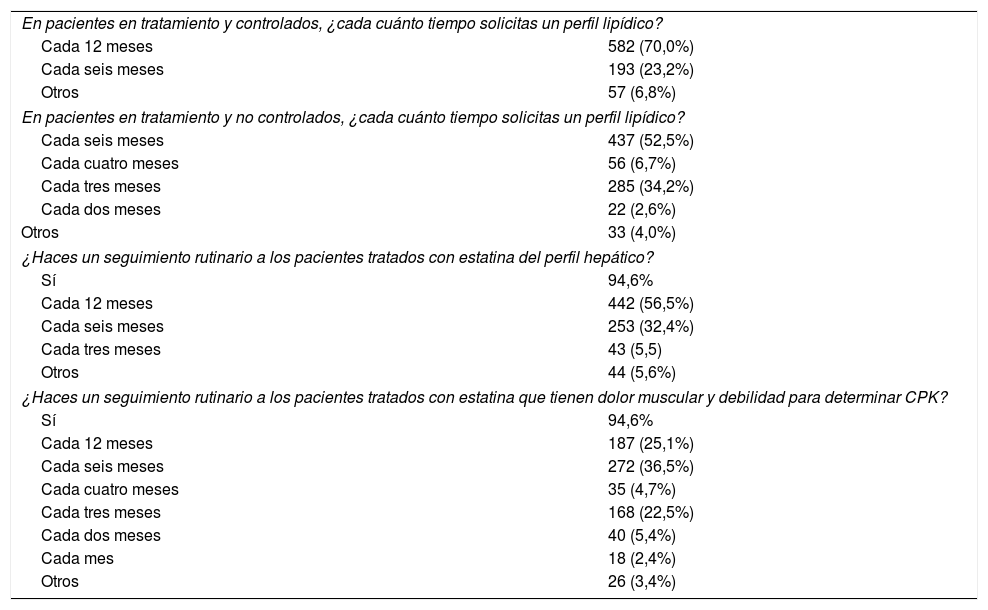
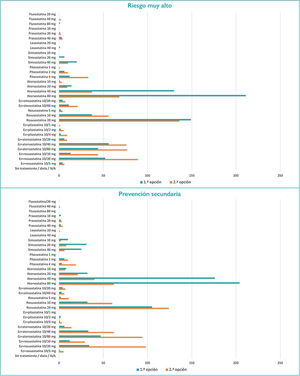
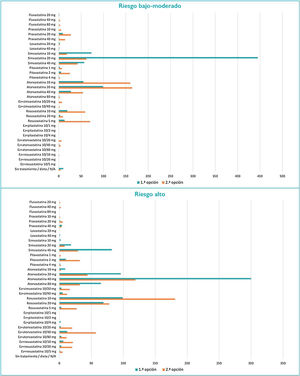
En cuanto a los tratamientos hipolipemiantes, los más frecuentemente empleados son las estatinas, seguidas de ezetimiba, fibratos, ácidos grasos ω-3, nutracéuticos e inhibidores de la proproteína convertasa subtilisina/kexina tipo 9. Con respecto a qué criterios marcan la elección de una estatina, de mayor a menor importancia se encontrarían la potencia de reducción de c-LDL, el grado de evidencia, la seguridad, las interacciones/efectos adversos, el aumento de colesterol ligado a lipoproteínas de alta densidad, el coste y la reducción de triglicéridos. En los pacientes tratados y controlados, en el 70,0% de los casos el control lipídico se realiza cada 12 meses, y en los no controlados, en el 52,5% cada seis meses y en el 34,2% cada tres meses. El 94,6% de los investigadores realiza un seguimiento rutinario en los pacientes tratados con estatinas, tanto del perfil hepático como de los problemas musculares (tabla 4). En los pacientes con riesgo bajo-moderado, la estatina más empleada es la simvastatina (20 mg); en los de riesgo alto, la atorvastatina (40 mg); y en los de riesgo muy alto, 80 mg de atorvastatina, seguidos de 20 mg de rosuvastatina y 40 mg de atorvastatina. En prevención secundaria, 80 mg de atorvastatina, seguidos de 40 mg de atorvastatina y 20 mg de rosuvastatina (fig. 1).
Tratamientos hipolipemiantes y seguimiento
| En pacientes en tratamiento y controlados, ¿cada cuánto tiempo solicitas un perfil lipídico? | |
| Cada 12 meses | 582 (70,0%) |
| Cada seis meses | 193 (23,2%) |
| Otros | 57 (6,8%) |
| En pacientes en tratamiento y no controlados, ¿cada cuánto tiempo solicitas un perfil lipídico? | |
| Cada seis meses | 437 (52,5%) |
| Cada cuatro meses | 56 (6,7%) |
| Cada tres meses | 285 (34,2%) |
| Cada dos meses | 22 (2,6%) |
| Otros | 33 (4,0%) |
| ¿Haces un seguimiento rutinario a los pacientes tratados con estatina del perfil hepático? | |
| Sí | 94,6% |
| Cada 12 meses | 442 (56,5%) |
| Cada seis meses | 253 (32,4%) |
| Cada tres meses | 43 (5,5) |
| Otros | 44 (5,6%) |
| ¿Haces un seguimiento rutinario a los pacientes tratados con estatina que tienen dolor muscular y debilidad para determinar CPK? | |
| Sí | 94,6% |
| Cada 12 meses | 187 (25,1%) |
| Cada seis meses | 272 (36,5%) |
| Cada cuatro meses | 35 (4,7%) |
| Cada tres meses | 168 (22,5%) |
| Cada dos meses | 40 (5,4%) |
| Cada mes | 18 (2,4%) |
| Otros | 26 (3,4%) |
CPK: creatina-cinasa.
En la tabla 5 se muestran las cuestiones relativas al cumplimiento terapéutico y a la inercia terapéutica. El 84,3% de los investigadores realizaba un seguimiento del cumplimiento terapéutico de sus pacientes, principalmente mediante la comprobación en la receta electrónica y la pregunta directa en la consulta. Cuando un paciente no está controlado adecuadamente con una estatina, en la mayoría de los casos se aumenta la dosis de esta o se cambia a otra estatina. En cambio, cuando no lo está con la combinación de una estatina y ezetimiba, lo más común es derivar a una unidad especializada. La mayoría de los médicos está satisfecho (40,4%) o moderadamente satisfecho (43,6%) con el control de sus pacientes. En cuanto a los motivos del mal control, de mayor a menor importancia, los investigadores señalan la mala adherencia, la inercia, la presión asistencial, la falta de información, la administración (directrices del ministerio o las autonomías) y las limitaciones de los fármacos como los principales causantes. Tanto el aumento en el tiempo de consultas como la mayor formación son señaladas como las dos herramientas más importantes para ayudar a mejorar el control lipídico de los pacientes.
Cumplimiento terapéutico e inercia terapéutica
| ¿Habitualmente haces seguimiento del cumplimiento terapéutico? ¿Cómo? | |
| Sí | 84,3% |
| Comprobar la retirada del fármaco mediante la receta electrónica | 42% |
| Preguntar directamente al paciente en la consulta | 35% |
| Test de Morisky-Green | 13% |
| Control analítico | 7% |
| Otros | 3% |
| Cuando tu paciente no está controlado con una estatina, ¿qué estrategia terapéutica empleas preferentemente? | |
| Aumento de dosis | 34,6% |
| Cambio de estatina | 24,0% |
| Combinación fija con estatina + ezetimiba | 23,2% |
| Añadir otros fármacos | 18,2% |
| ¿Qué haces cuando un paciente no está controlado con estatina + ezetimiba? | |
| Derivar a una unidad especializada | 505 (61,4%) |
| Remitir al hospital para plantear iPCSK9 | 204 (24,8%) |
| Añadir una resina | 82 (10,0%) |
| Nada | 32 (3,8%) |
| ¿Cuál sería tu grado de satisfacción con el control de tus pacientes? | |
| 1 (muy satisfecho) | 60 (7,2%) |
| 2 | 336 (40,4%) |
| 3 | 363 (43,6%) |
| 4 | 68 (8,2%) |
| 5 (nada satisfecho) | 5 (0,6%) |
| ¿Tienes alguna sugerencia que pueda ayudar a mejorar el control lipídico de los pacientes? | |
| Aumentar el tiempo de consultas para potenciar cambios de estilo de vida | 55% |
| Facilitar más formación al personal sanitario | 23% |
| Realizar campañas de prevención y concienciación | 12% |
| Insistir en la cumplimentación del tratamiento prescrito | 6% |
| Otras | 4% |
iPCSK9: inhibidores de la proproteína convertasa subtilisina/kexina tipo 9.
El presente estudio ha puesto de manifiesto, a través de los cuestionarios realizados a 959 profesionales de todo el territorio nacional, importantes aspectos no conocidos con anterioridad sobre el manejo de las dislipidemias en España. Además, en esta encuesta quedan reflejados algunos de los errores más habituales que se cometen en el manejo clínico del paciente con dislipidemia y que permiten identificar oportunidades de mejora de cara al futuro.
Uno de los principales problemas en el manejo del paciente con dislipemia es que existen diferentes guías de práctica clínica, en ocasiones con diferencias sensibles entre ellas, si bien en las recomendaciones principales cada vez existe un mayor grado de similitud18. Por el entorno en el que estamos, las que tienen un mayor grado de difusión son las de la Sociedad Europea de Cardiología6. Las guías europeas de práctica clínica indican que en todo paciente con dislipidemia es necesaria la estratificación del riesgo cardiovascular, recomendando para ello las tablas SCORE6. Esto va en la línea de lo expresado por los encuestados, quienes señalan que hasta el 55% de ellos emplea SCORE para la estratificación de riesgo, si bien hay otras opciones como REGICOR19, empleada casi por uno de cada cuatro profesionales.
Aunque la utilización de guías es mayoritaria, principalmente las de la ESC, existe un porcentaje de médicos (en torno a un 12%) que no utiliza ninguna para el manejo de los pacientes con dislipidemia, a pesar de que sí emplean escalas para conocer el riesgo cardiovascular de estos pacientes. Esto es relevante, ya que las guías de práctica clínica no solo establecen los objetivos terapéuticos basados en las evidencias, sino que también establecen pautas de actuación y mejora que es importante conocer6. En cualquier caso, existe unanimidad a la hora de considerar el c-LDL como el parámetro en el que basar las decisiones terapéuticas, lo que está en línea con todas las recomendaciones y evidencias científicas6,9–11.
En cuanto a las características de los pacientes con dislipidemia que son atendidos por los investigadores, existe la percepción de que la mayoría son de prevención primaria (58%), y solo el 31% tiene un riesgo cardiovascular alto-muy alto. En el estudio LIPYCARE, realizado entre la población española con hipercolesterolemia atendida en atención primaria, el 45% de los pacientes presenta un riesgo cardiovascular elevado-muy elevado, según las tablas de Framingham20. Aunque estas diferencias se pueden deber tanto al ámbito en el que se realizó el estudio como a las distintas escalas de riesgo empleadas, lo cierto es que un porcentaje significativo de pacientes con hipercolesterolemia en España muestra un elevado riesgo cardiovascular, lo que obliga, por un lado, a estratificar el riesgo adecuadamente y, por otro lado, a intensificar el tratamiento en aquellos sujetos de mayor riesgo. En el año 2017, la American Association of Clinical Endocrinologists (AACE) propuso la categoría de riesgo extremo para determinados supuestos de pacientes con dislipidemia, indicando que en estos pacientes había que ser más estrictos tanto en los objetivos como en el empleo de la terapia hipolipemiante para lograr dichos objetivos21. En nuestro estudio, solo algo más de un tercio de los investigadores considera que tiene sentido el concepto de riesgo extremo, lo que iría en línea con las actuales guías europeas, que no reconocen esta categoría de riesgo6. Sin embargo, el consenso de la SEC sobre el manejo del paciente con dislipidemia en prevención secundaria no solo reconoce esta categoría de riesgo, sino que además indica de manera pormenorizada a qué pacientes debería incluirse en esta categoría. Es importante identificar a estos pacientes, ya que en estos sujetos es especialmente importante alcanzar los objetivos de c-LDL lo antes posible, mediante el tratamiento hipolipemiante apropiado.
En cuanto a los objetivos de c-LDL que consideraban los investigadores, estos irían más en la línea de las anteriores guías europeas de dislipidemia22, pero se quedan lejos de las actuales recomendaciones, sobre todo en los pacientes de mayor riesgo6. En este sentido, es importante realizar esfuerzos para concienciar a los médicos de la importancia que tiene alcanzar los nuevos objetivos de control, ya que estos se asocian con un riesgo menor de presentar complicaciones cardiovasculares6.
Aproximadamente el 60 y el 66% de los encuestados considera que sus pacientes en prevención primaria y secundaria, respectivamente, logran los objetivos de control, con un elevado grado de satisfacción. A pesar de esta percepción, la realidad es que estudios como el IBERICAN, en prevención primaria, o el REPAR y el EUROASPIRE V, en prevención secundaria, muestran que los porcentajes de control están muy por debajo de estas cifras, lo que obliga a optimizar el tratamiento15–17,23. Sin embargo, en el 75% de los casos, tanto en prevención primaria como secundaria, los encuestados consideran que los objetivos propuestos por las guías (de 2016) son alcanzables. Esto estaría en consonancia con un estudio de simulación realizado en Estados Unidos en el que se indica que la mayoría de los pacientes con enfermedad cardiovascular aterosclerótica debería alcanzar los objetivos de control de c-LDL, si se emplearan de manera adecuada los tratamientos hipolipemiantes actualmente disponibles24.
Los encuestados señalaron que los tratamientos hipolipemiantes más frecuentemente empleados fueron las estatinas, seguidas de la ezetimiba, generalmente asociada a las estatinas en los perfiles de pacientes de riesgo alto. En este sentido, a pesar de que las guías europeas establecen una estrategia escalonada a la hora de emplear los diferentes tratamientos hipolipemiantes, el consenso de la SEC, para lograr los objetivos de control lo antes posible, aconseja el empleo de la combinación de una estatina y ezetimiba directamente en determinadas circunstancias, incluso el empleo de inhibidores de la proproteína convertasa subtilisina/kexina tipo 96,7.
Con respecto a la elección de las estatinas, el factor más importante sería la capacidad de reducción de c-LDL, seguido del grado de evidencia y la seguridad, lo que estaría en consonancia con las principales recomendaciones6,7. En prevención secundaria, las estatinas más empleadas fueron atorvastatina (80 mg) y, casi en la misma proporción, atorvastatina (40 mg), seguida de rosuvastatina (20 mg), lo que a la luz de las nuevas recomendaciones6,7 indica que es necesaria una mayor intensificación del tratamiento hipolipemiante.
El seguimiento incluye analíticas periódicas, mínimo una vez al año, y más habitual en caso de afectación hepática, alteración enzimática o debilidad muscular, o bien si no se han logrado los objetivos de control. Este seguimiento periódico, tanto de los niveles de c-LDL como del perfil hepático y muscular, es recomendado por las guías de práctica clínica6.
Resulta importante señalar que el 84% de los profesionales participantes indican que realizan un seguimiento de los pacientes con dislipidemia, principalmente mediante la comprobación en la receta electrónica y la pregunta directa en la consulta. Sin embargo, no se emplean con demasiada frecuencia determinados cuestionarios validados que ayudarían a evaluar la adherencia terapéutica, como el test de Morisky-Green, que consiste en una serie de cuatro preguntas de contraste con respuesta dicotómica sí/no, que refleja la conducta del paciente con respecto al cumplimiento (¿olvida alguna vez tomar los medicamentos para tratar su enfermedad?; ¿toma los medicamentos a las horas indicadas?; cuando se encuentra bien, ¿deja de tomar la medicación?; y si alguna vez le sienta mal, ¿deja usted de tomarla?)25. No obstante, los programas informáticos actuales de gestión de la historia clínica, con información sobre la medicación recogida mediante la receta electrónica, ayudan incluso a poder conocer la situación de la dispensación de fármacos en las oficinas de farmacia, lo que para muchos médicos se trataría de una ayuda sustancial para evaluar el cumplimiento terapéutico. También se ha comunicado que la monitorización periódica de los lípidos tiene un impacto positivo sobre la intensificación del tratamiento hipolipemiante26.
Llama la atención que cuando un paciente no está controlado adecuadamente con una estatina, en la mayoría de los casos se aumenta la dosis de esta o se cambia a otra estatina. Sin embargo, se ha demostrado que la combinación de una estatina con ezetimiba tiene una mayor potencia para reducir el c-LDL27.
En cuanto a los motivos del mal control, la mala adherencia y la inercia terapéutica parecen ser los factores más implicados según los encuestados. Estudios previos también han objetivado estos dos factores como los más relevantes en el mal control del colesterol, lo que podría aumentar el riesgo de presentar complicaciones cardiovasculares28,29. En este contexto, el incremento en el tiempo de consultas, la mayor formación médica continuada podrían ayudar a mejorar esta situación, así como la aplicación de algoritmos específicos, como se objetivó en el estudio MEJORA-LO CV30.
Con respecto a las limitaciones, es importante señalar que los resultados se basan en una encuesta en la que existe el riesgo de mostrar un sesgo importante de sobrevaloración de algunos ítems, por la misma estructura y forma en que se presenta el estudio, así como por el hecho de que, probablemente, la contestaron aquellos médicos más motivados en el manejo adecuado del paciente con dislipidemia.
En conclusión, el proyecto Cardio Right Care Control RCV permite identificar aquellos aspectos y áreas de mejora en el paciente con dislipidemia en España, que incluyen la necesidad de un mayor empleo de las guías de práctica clínica por algunos médicos, la identificación del paciente con riesgo extremo, establecer los objetivos terapéuticos adecuados de c-LDL y una mejor optimización del tratamiento hipolipemiante.
FinanciaciónEste estudio se realizó con una beca no condicionada del laboratorio farmacéutico Almirall, S. A., sin intervenir en modo alguno en la elaboración del manuscrito.