INTRODUCCIÓN
La polimialgia reumática es un síndrome clínico, que afecta sobre todo a personas de edad avanzada. Suele cursar con dolor de moderado a importante, así como intensa rigidez en el área de ambos hombros y caderas y, menos frecuentemente, en cuello y zona baja de la espalda. El dolor y la rigidez son mayores después de períodos prolongados de reposo, como es la primera hora de la mañana tras el despertar1,2. En la mayoría de casos se acompaña de elevación de la velocidad de sedimentación globular (VSG) que indica, en general, actividad de un proceso inflamatorio. Es típico que este proceso aparezca después de los 50 años y la incidencia anual es 50 de cada 100.000 personas por encima de esta edad3.
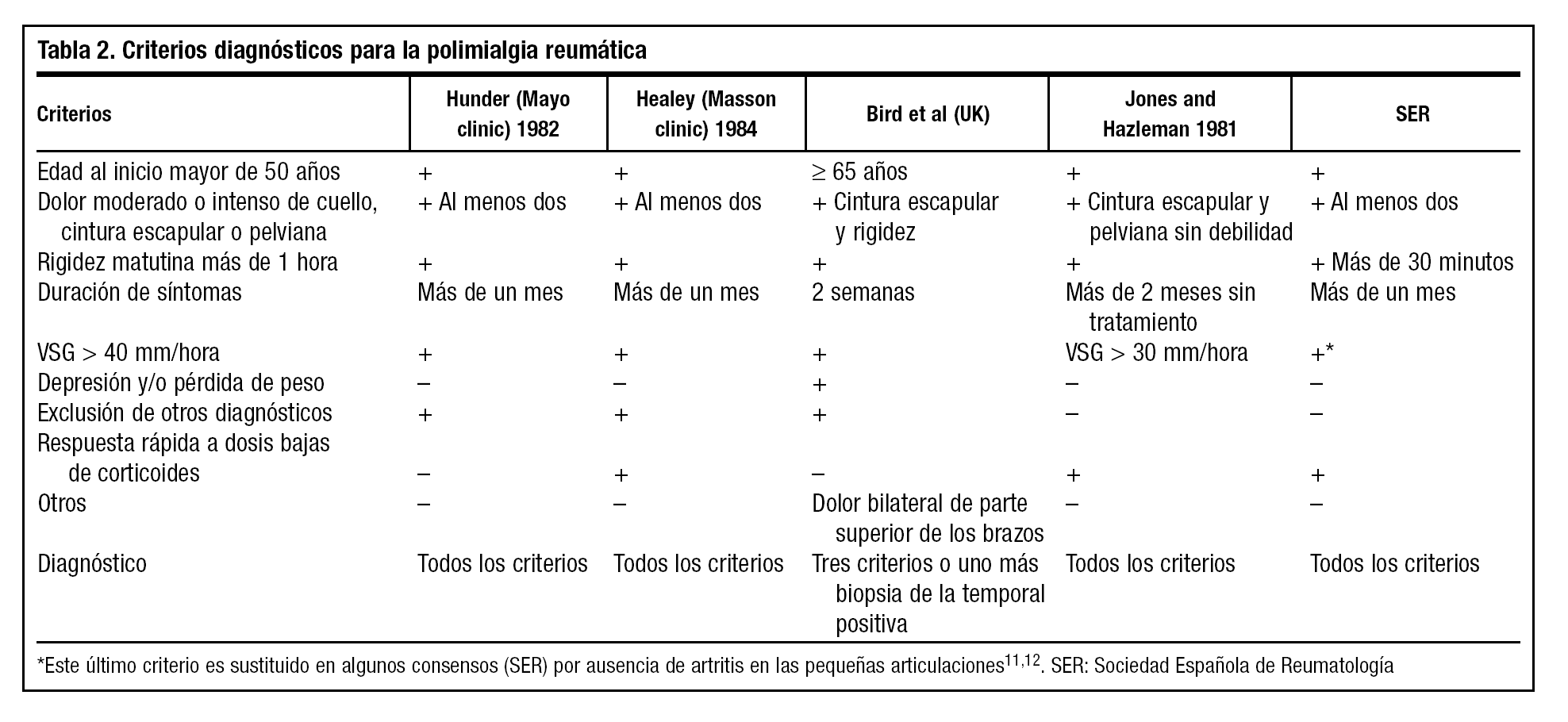
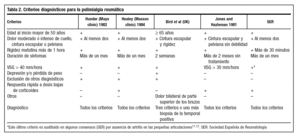
Su etiología es desconocida, pero su aparición en personas mayores hace pensar en algún factor asociado al envejecimiento que, junto a factores genéticos y anormalidades del sistema inmunológico del individuo, desencadenarían la enfermedad. De hecho, existe mayor tendencia a la agregación familiar. Es también más frecuente en personas de raza blanca y ocurre el doble de veces en mujeres que en hombres. A falta de criterios diagnósticos multicéntricos y estandarizados, unos de los utilizados con mayor frecuencia en la práctica clínica son los definidos por Healey4.
Desde hace tiempo se conoce la asociación con la arteritis de células gigantes (ACG) o arteritis de la temporal, vasculitis más frecuente de la edad avanzada. Los criterios que orientan al diagnóstico de esta enfermedad son fundamentalmente clínicos, aunque el diagnóstico definitivo requiere la demostración de arteritis en la biopsia de la arteria temporal5-7. Sus criterios de clasificación (tabla 1) siguen siendo los propuestos por el American College of Rheumatology en 19908.
La relación que existe entre ambos procesos no está todavía aclarada, pero va prevaleciendo la hipótesis, defendida especialmente por los autores escandinavos, de que se trata de una misma entidad patológica con diferente expresión clínica6,9. De hecho, aproximadamente la mitad de los pacientes con arteritis de la temporal presenta un síndrome clínico de polimialgia reumática7 que incluso puede ser la única manifestación de la enfermedad9; más aún, en estudios recientes se han encontrado signos histológicos de arteritis en la biopsia de la arteria temporal hasta en un 15% de los pacientes con polimialgia reumática sin síntomas cefálicos de vasculitis5,10.
A continuación presentamos el caso de un paciente mayor que presenta clínica de polimialgia reumática y que estaba diagnosticado de patología reumática de frecuente prevalencia como son la artrosis y la osteoporosis, que cursan con sintomatología parecida. Con este artículo queremos hacer hincapié en la importancia de la labor que el médico de Atención Primaria puede tener en el despistaje inicial de esta patología, así como en el seguimiento posterior del paciente para la identificación precoz de las complicaciones.
EXPOSICIÓN DEL CASO
Se trata de un varón de 76 años, jubilado y mecánico de profesión, que consulta por un cuadro de 4 semanas de evolución de dolor de instauración progresiva en base del cuello y ambos hombros. Antecedentes de ulcus duodenal y hernia hiatal (por radiografía), cefalea vascular episódica y cervicoartrosis. Intolerancia leve adquirida a la lactosa, baja ingesta de lácteos.
A la exploración se aprecia disminución de la movilización activa de hombros y cuello con ligero dolor a la palpación de la musculatura paravertebral del cuello. Movilidad pasiva y fuerza son normales. La exploración cardiopulmonar y abdominal fueron normales. Nódulos de Heberden en manos. La palpación de puntos fibromiálgicos fue negativa. Se pautó tratamiento con analgésico y antiinflamatorios no esteroideos y se solicitaron pruebas complementarias.
En la analítica se objetivó hemoglobina de 11,7 g/l (VCM 95 fl); colesterol total de 227 mg/dl; proteína C reactiva 27mg/l; factor reumatoide (FR) 7 kU/l (0-14); VSG 17 mm/1.a h. El resto de la hematimetría y bioquímica elemental fue normal (incluidos transaminasas, fosfatasa alcalina [FA], lactato deshidrogenasa [LDH], creatín fosfoquinasa [CPK], urato, calcio, hierro e iones). La Rx de columna mostró signos degenerativos en columna cervical, disminución de la trabeculación horizontal y vértebras bicóncavas en columna dorsal.
Ante la escasa mejoría y la sospecha clínica de un cuadro de polimialgia reumática se inicia tratamiento con prednisona a dosis de 10 mg/día. A las dos semanas el paciente había mejorado significativamente del dolor que inicialmente era moderado, quedando sólo con ligero dolor en hombros, sin limitación de la movilidad. El resto de la exploración física fue normal. Al paciente se le realizaron otras pruebas analíticas para el estudio de las alteraciones radiológicas que presentaba en columna las cuales resultaron normales, descartándose por tanto osteoporosis secundaria.
A los 5 meses del inicio del cuadro consultó de nuevo por dolor intenso e invalidante en cuello, hombros y región sacroilíaca. Además refería cefalea holocraneal desde hacía dos semanas, de características distintas a otros episodios anteriores. A la exploración física destacaba dolor y rigidez intensos con limitación importante de la movilidad cervical. El resto de la exploración fue normal, incluida la palpación de pulsos temporales. El paciente que hasta entonces se encontraba estabilizado, había seguido tratamiento con prednisona 5 mg/día además de ácido alendrónico 70 mg/semanal y suplementos de calcio y vitamina D.
Se aumentó la dosis de prednisona a 30 mg/día y se remitió al hospital de referencia para completar el estudio. Dentro de las pruebas se realizó biopsia de la arteria temporal izquierda que resultó con cambios típicos arteroescleróticos degenerativos y sin signos de vasculitis. El paciente, que no presentaba ningún otro síntoma ni signo asociados (no presentaba alteraciones visuales ni de la masticación), mejoró significativamente con el tratamiento, iniciándose posteriormente reducción progresiva de corticoterapia. Tras dos años de tratamiento se encuentra asintomático.
DISCUSIÓN
Las características clínicas del cuadro que presentaba nuestro paciente y su evolución con la buena respuesta a dosis bajas de tratamiento esteroideo hacían pensar en esta enfermedad, en la que se cumplen los criterios diagnósticos de polimialgia reumática propuestos por la Sociedad Española de Reumatología (SER) y que se exponen en la tabla 2 como forma de presentación clásica de la enfermedad. La ausencia de artritis en las pequeñas articulaciones, en el caso de VSG normal o escasamente elevada que se dio en nuestro paciente (existe un 20% de enfermos con polimialgia en los que se da esta circunstancia), completaría por tanto dichos criterios.
El médico de Atención Primaria es el receptor de estos pacientes. Hemos de pensar siempre en esta enfermedad en pacientes ancianos que presenten este tipo de dolor importante, hasta invalidante, en cuello, cintura escapular o pelviana, ya que se trata de un proceso con una prevalencia nada despreciable: en España 18,7 de cada 100.000 habitantes mayores de 50 años padecen esta enfermedad13.
Dentro del diagnóstico diferencial de la polimialgia por presentar clínica parecida se encuentran enfermedades neoplásicas como carcinoma gástrico o de células renales14, infecciones agudas y crónicas como la tuberculosis miliar o la endocarditis15, depresión, alteraciones tiroideas16, espondilosis cervical17, amiloidosis18, mieloma19, leucemia20, osteomielitis21, fibromialgia22, artritis reumatoide23 y polimiositis24. La historia clínica, el examen físico y los datos de laboratorio nos ayudan a distinguir estas enfermedades de la polimialgia reumática. Una prueba con corticoides a dosis bajas podría sernos de utilidad en caso de duda, ya que el alivio rápido de los síntomas es característico de la polimialgia reumática14.
El cumplimiento de los criterios expuestos (tabla 2) son suficientes para diagnosticar de polimialgia3,4,25,26 e instaurar el tratamiento con 10-20 mg/día de prednisona o equivalente hasta que se normaliza la VSG o el paciente queda asintomático27. Si se inicia el tratamiento con 20 mg/día se reduce gradualmente la dosis en 1-1,5 mg cada 4 semanas hasta llegar a 10 mg/día, y entonces disminuir la dosis en 1 mg cada 4 semanas aunque la mayoría de los pacientes requieren tratamiento durante una media de dos años. Durante el tratamiento se controla al paciente por posible recurrencia de síntomas contro-lando la VSG cada 4 semanas durante 2-3 meses, y luego cada 8-12 semanas hasta un año después de haber terminado con la terapia corticoidea28,29.
Una alternativa es el tratamiento intramuscular con 120 mg de metil-prednisolona retardada cada 3 semanas. Este tratamiento es igualmente efectivo y se acompaña de un menor número de efectos secundarios30.
La polimialgia es un síndrome que puede presentarse aislado o como manifestación de otros procesos como la arteritis temporal o ACG y la artritis reumatoide seronegativa, fundamentalmente, procesos que hay que descartar.
La ausencia de artritis descartaba la asociación con artritis reumatoide. La mitad de los pacientes con ACG presentan polimialgia y dado que en el 15-30% de los casos la polimialgia es la única manifestación de ACG, es muy importante detectar si existen o no síntomas o signos sospechosos de esta enfermedad. La existencia de cefalea de reciente aparición o cambiante, la recaída (como ocurrió en nuestro paciente), el síndrome constitucional, y sobre todo los trastornos visuales (diplopía o amaurosis fugaz) que se producen en el 12% de los casos, o de la masticación (claudicación mandibular en el 10-50%), así como las alteraciones (dolor, engrosamiento, disminución) de la arteria o del pulso temporal nos debe alertar sobre la presencia de ACG y sus complicaciones. Es por tanto de suma importancia explorar estos síntomas y signos. En este sentido, la amaurosis fugaz es el factor predictivo más importante para el desarrollo de una pérdida de visión permanente (en el 10-14% de los pacientes)31. Por otra parte, la negatividad de la biopsia de la arteria temporal no excluye el diagnóstico y se recomienda biopsia de la arteria contralateral cuando existen síntomas craneales sugestivos (cefalea, claudicación mandibular) o alteraciones exploratorias de la arteria temporal14,27.
La ACG responde muy bien al tratamiento con corticoides. Generalmente 45 mg/día de prednisona o equivalentes es suficiente en la mayoría de los enfermos. Una vez controlada la actividad clínica se irá disminuyendo la dosis hasta alcanzar la mínima necesaria para mantener asintomático y, si es posible, sin anomalías analíticas al paciente.
Esta enfermedad es un proceso autolimitado y la mayor parte de los enfermos precisa tratamiento durante uno a dos años, aunque en algunos casos hay que prolongarlo durante más tiempo28.
El tratamiento con corticoides, por tanto, debe comenzarse inmediatamente ya que los resultados de la biopsia de la arteria temporal que confirmarían la enfermedad no se modifican sensiblemente incluso dos semanas después del tratamiento. Si bien la amaurosis se puede prevenir con un tratamiento esteroideo correcto, una vez que la pérdida de visión se ha instaurado, las posibilidades de mejoría clínica significativa son realmente escasas.
Otra cuestión a comentar sería el manejo de la osteoporosis que presentaba nuestro paciente. Las deformidades vertebrales típicas observadas, así como la ausencia de datos clínicos y analíticos, descartaron la existencia de osteoporosis secundaria a endocrinopatías y procesos metabólicos (diabetes, acidosis, hemocromatosis, hiperparatiroidismo, hipertiroidismo), síndromes de malabsorción, hematológicos (mieloma, leucosis, macroglobulinemia) y otros procesos. Si bien el enfoque inicial de estos casos se puede realizar desde Atención Primaria, algunos consensos recomiendan la derivación sistemática de los pacientes cuando se trata de osteoporosis en el varón, ya que entre un 40-50% se consideran secundarias a dichos procesos.
La presencia de signos de osteoporosis establecida y la necesidad de tratamiento esteroideo a largo plazo hacen necesaria la utilización de suplementos de calcio y de antirresortivos, tal como ha sido expuesto, como tratamiento y prevención de fracturas vertebrales y de cuello femoral, las más frecuentes en este tipo de pacientes32,33.
Correspondencia:
D. Gómez-Calcerrada Berrocal.
Atención Primaria.Centro de Salud Santa María de Gracia.
C/ Arturo Duperier, s/n.
30009 Murcia.
Recibido el 06-06-05; aceptado para su publicación el 01-02-06.