Las agudizaciones de la enfermedad pulmonar obstructiva crónica (AEPOC) generan un elevado consumo de recursos. El presente estudio evalúa recursos asistenciales y organizativos disponibles para el manejo de las AEPOC en servicios de atención primaria (AP), neumología, medicina interna y urgencias españoles, y los compara con las recomendaciones vigentes.
Material y métodosEstudio observacional mediante encuestas telefónicas a médicos de AP, neumólogos, internistas y de urgencias.
ResultadosSe entrevistaron 284 médicos. Según su opinión, los centros de AP tienen elevada disponibilidad de pulsioximetría (98,9%) y electrocardiografía (100,0%), y baja disponibilidad de radiología de tórax (19,1%) o analítica urgente (17,0%) en el mismo centro. El 76,1% de las salas de hospitalización disponen de equipos de monitorización de ventilación mecánica no invasiva (VMNI), aunque solo el 69,7% del personal de enfermería está adecuadamente formado para manejarlos. El 18,3% de hospitales públicos disponen de unidades de cuidados respiratorios intermedios (UCRI) frente al 41,7% de los privados. El 47,9% de médicos de urgencias recibieron formación de manejo de las AEPOC en el último año. Solo el 31,9% de centros de AP tienen protocolos específicos de derivación a atención especializada. Algo más del 35% de centros de AP y hospitales refieren no disponer de historia informatizada integrada con otros niveles asistenciales.
ConclusionesEn líneas generales, los recursos disponibles son adecuados. Sin embargo, se detectan áreas de mejora como el inadecuado nivel de integración de la historia informatizada entre niveles asistenciales, baja dotación de UCRI en hospitales públicos o deficiencias en formación específica del manejo de la VMNI.
Chronic obstructive pulmonary disease exacerbations (COPDE) lead to a high use of healthcare resources. This study assesses the healthcare and organisational resources of Spanish health care centres for the management of COPDE at different care levels (Primary Care (PC), Respiratory Diseases, Internal Medicine, and Emergency Departments), and compare with current recommendations.
Material and methodsAn observational study was carried out through telephone interviews to General Practitioners, Chest Diseases, Internal Medicine, and Emergency Department doctors.
ResultsA total of 284 doctors were interviewed. According to their responses, at PC centres there is a high availability of pulse oximetry (98.9%) and electrocardiograph (100%), and a low availability of Chest X-Ray (19.1%), or urgent laboratory tests (17.0%) in sites. In hospital wards, non-invasive mechanical ventilation (NIV) availability was 76.1%, with only a 69.7% of nursing staff properly trained in its use. Respiratory intermediate care units (RICUs) were available in 18.3% of public hospitals versus 41.7% of private hospitals. Specific training for COPDE management was received by 47.9% of Emergency Department doctors in the previous year. Only 31.9% of PC centres had specific protocols for referring patients to specialists. More than 35% of PC centres and hospitals do not have their electronic medical records integrated with other healthcare levels.
ConclusionsIn general terms, there are sufficient resources available in Spanish healthcare centres. However, several areas of improvement were identified, such as an insufficient level of electronic medical record integration between healthcare levels, limited implementation of RICUs in public hospitals, and deficiencies related to specific training in NIV management.
Las agudizaciones de enfermedad pulmonar obstructiva crónica (AEPOC) son episodios de inestabilidad clínica que aparecen en el curso de la enfermedad1, y empeoran notablemente la calidad de vida relacionada con la salud (CVRS), contribuyendo a la progresión de la enfermedad2.
La carga asistencial y el consumo de recursos sanitarios necesarios para su atención son muy elevados3,4. Algo más del 12% de consultas de atención primaria (AP), entre el 34-40% de neumología y el 1-2% de todos los ingresos hospitalarios médicos son atribuidos a las AEPOC1. Hasta el 60% de los pacientes que acuden a urgencias por las AEPOC requieren hospitalización5, y los ingresos hospitalarios representan hasta el 72% de los costes totales atribuibles al manejo de la enfermedad pulmonar obstructiva crónica (EPOC)5.
Este fuerte impacto se agrava por la gran variabilidad asistencial. El estudio AUDIPOC detectó variaciones importantes en el cumplimiento de las guías de práctica clínica (GPC) y en resultados clínicos como la tasa de reingreso a 90 días (0-62%) o la de mortalidad a 3 meses (0-35%)6,7. Por su parte, el estudio EPOC agudizada grave 1 identificó puntos de mejora en el proceso asistencial de las AEPOC que requieren ingreso hospitalario, confirmando la variabilidad existente en asistencia y uso de recursos, y la limitada adherencia a las guías de tratamiento8. A nivel europeo, el estudio COPD Audit detectó que el número de altas hospitalarias y la mortalidad tras el alta debidas a las AEPOC variaban según las características del paciente, los recursos hospitalarios y los estándares de tratamiento9.
Con el objetivo de mejorar la calidad asistencial en el manejo de las AEPOC se elaboró el proceso asistencial integrado (PAI) del paciente con EPOC exacerbado (PACEX-EPOC)10, con colaboración activa de todas las sociedades científicas que participan en la atención al paciente con las AEPOC y enmarcado dentro de la estrategia en EPOC del Sistema Nacional de Salud (SNS)10.
Uno de los aspectos críticos de cualquier PAI es establecer los recursos necesarios para el correcto despliegue de la iniciativa. Dada la poca información sobre disponibilidad de recursos asistenciales en nuestro entorno, resultaba prioritario conocer la situación actual para identificar posibles áreas de mejora. Por ello, y previo a la redacción del PAI-PACEX, se realizó una encuesta para conocer los recursos disponibles y el manejo asistencial de pacientes con AEPOC en España. El estudio analiza los recursos asistenciales y organizativos disponibles para el manejo de las AEPOC en centros sanitarios españoles, incluyendo los ámbitos involucrados en el proceso asistencial (AP, neumología, medicina interna [MI] y urgencias).
Material y métodosDiseño del estudioEstudio observacional mediante encuestas telefónicas a médicos de AP, MI, neumología y urgencias hospitalarias, manteniendo la distribución de la población general según comunidad autónoma (CC.AA.). Para seleccionar los profesionales se utilizó un fichero de profesionales sanitarios que incluía 58.852 médicos (2.413 neumólogos, 5.777 MI, 42.910 AP y 7.752 de urgencias hospitalarias). La selección de médicos se realizó consecutivamente tras ordenarlos aleatoriamente por especialidad y CC.AA., hasta alcanzar la muestra prevista por especialidad y CC.AA. Si el profesional rechazaba participar o no cumplía con los criterios de inclusión, se sustituía por el siguiente de la lista. Para reflejar mejor la posible variabilidad asistencial española se aceptó solo un médico por servicio y centro/hospital. Como criterios de inclusión de los médicos participantes en el estudio, los de AP debían haber tratado al menos a 10 pacientes, en urgencias o visita programada, con AEPOC en los últimos 6 meses. Los médicos de urgencias debían trabajar habitualmente en el servicio de urgencias del hospital y, tanto ellos como los de atención especializada (AE), debían haber tratado, como mínimo, a 10 pacientes/mes con AEPOC en los últimos 6 meses. Las encuestas, remuneradas y de una duración aproximada de 25min, fueron realizadas por una consultoría independiente entre abril y diciembre de 2013.
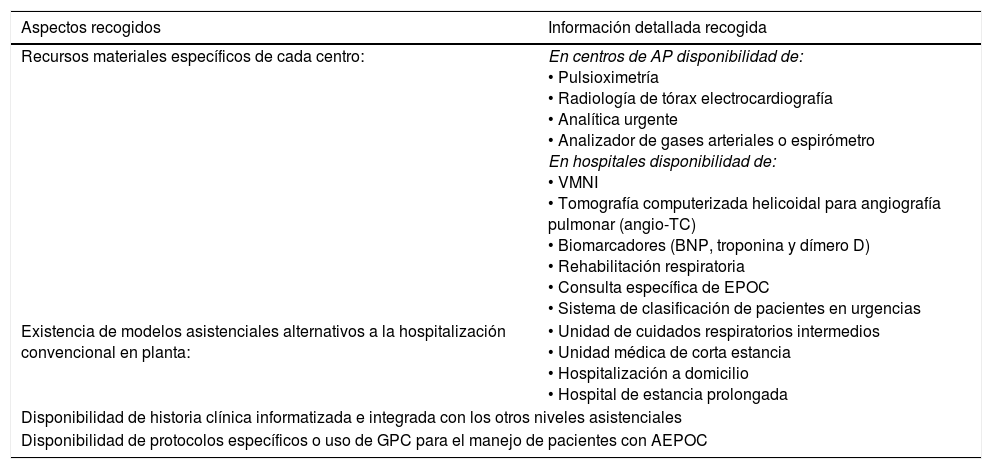
La encuesta se desarrolló con la participación de los autores de este artículo, estableciéndose un cuestionario con 4 bloques de preguntas para cada especialidad. El primer bloque sobre recursos disponibles y características de los centros que se describen en la tabla 1 se analiza en este artículo. Tres bloques adicionales (fuera del alcance de este artículo) recogen el manejo de las AEPOC en el momento del diagnóstico, durante su evolución hasta la resolución y tras su resolución. Los apéndices A, B y C (incluidos en la versión electrónica) recogen las preguntas correspondientes al bloque 1 de las encuestas realizadas en cada especialidad.
Descripción de aspectos recogidos en los cuestionarios utilizados para el estudio
| Aspectos recogidos | Información detallada recogida |
|---|---|
| Recursos materiales específicos de cada centro: | En centros de AP disponibilidad de: • Pulsioximetría • Radiología de tórax electrocardiografía • Analítica urgente • Analizador de gases arteriales o espirómetro En hospitales disponibilidad de: • VMNI • Tomografía computerizada helicoidal para angiografía pulmonar (angio-TC) • Biomarcadores (BNP, troponina y dímero D) • Rehabilitación respiratoria • Consulta específica de EPOC • Sistema de clasificación de pacientes en urgencias |
| Existencia de modelos asistenciales alternativos a la hospitalización convencional en planta: | • Unidad de cuidados respiratorios intermedios • Unidad médica de corta estancia • Hospitalización a domicilio • Hospital de estancia prolongada |
| Disponibilidad de historia clínica informatizada e integrada con los otros niveles asistenciales | |
| Disponibilidad de protocolos específicos o uso de GPC para el manejo de pacientes con AEPOC | |
AEPOC: agudizaciones de la enfermedad pulmonar obstructiva crónica; AP: atención primaria; angio-TC: angiografía por tomografía computarizada; BNP: péptido natriurético tipo B; EPOC: enfermedad pulmonar obstructiva crónica; GPC: Guías de Práctica Clínica; VMNI: ventilación mecánica no invasiva.
Antes de lanzar la encuesta se hizo una prueba piloto con 2 de los autores y 9 investigadores (3 para cada nivel asistencial). El horizonte temporal fue de un año, reflejando la situación global del manejo asistencial, incluyendo episodios con agudizaciones y período entre agudizaciones. No se estableció ninguna definición específica de las AEPOC, aceptándose el criterio de cada participante.
Dado que en el estudio no se recogían datos de pacientes, no fue necesario que pasara por ningún comité ético.
Métodos estadísticosSe estimó la población nacional de médicos en 4.687 médicos de AE (neumólogos y de MI), 37.648 de AP y 5.080 de urgencias hospitalarias, según un estudio publicado11, dado que la base de datos utilizada para la selección de médicos podía incluir profesionales que ya no estaban en activo y que no realizaban asistencia. Se calculó la muestra necesaria para estimar una variable dicotómica con una p de 0,5, valor que requiere un tamaño muestral máximo (Eq. [A.1]), y una precisión de 0,10, requiriéndose una muestra mínima de 97 médicos de AE, 96 de AP y 96 de urgencias.
Se diseñó la encuesta para minimizar los campos abiertos. La categorización o codificación de las respuestas abiertas en los campos médicos se realizó en colaboración con el grupo de expertos (autores). Para el análisis estadístico se utilizó el paquete estadístico SAS® versión 9.2 para Windows®. En la descripción de variables continuas se utilizó media, desviación estándar, mínimo, mediana, máximo y número de casos válidos. Para la descripción de variables categóricas se utilizó el número y porcentaje de pacientes por categoría de respuesta. El análisis realizado fue puramente descriptivo y se presenta individualizado por especialidad. Los datos se reportan en porcentaje de médicos.
Para facilitar el análisis de datos y poder evaluar dónde se situaban principalmente los recursos, se clasificaron los hospitales según tamaño y tipología según clasificación interna de la consultoría independiente IQVIA en:
- •
Hospital general público tipo 1: hospital público de menos de 690 camas.
- •
Hospital general público tipo 2: hospital público de tamaño grande, a partir de 690 camas. Con oferta docente, alto número de servicios y alta dotación tecnológica.
- •
Hospital general privado: hospital privado gestionado por una entidad privada, con o sin concierto público.
- •
Hospital especializado: dedicados exclusivamente a traumatología-rehabilitación, quirúrgicos, materno-infantiles, psiquiátricos, geriátricos, hospitales de larga estancia u oncológicos.
Se analizaron los datos estratificando por las principales CC.AA. (Andalucía, Cataluña, Madrid y Valencia).
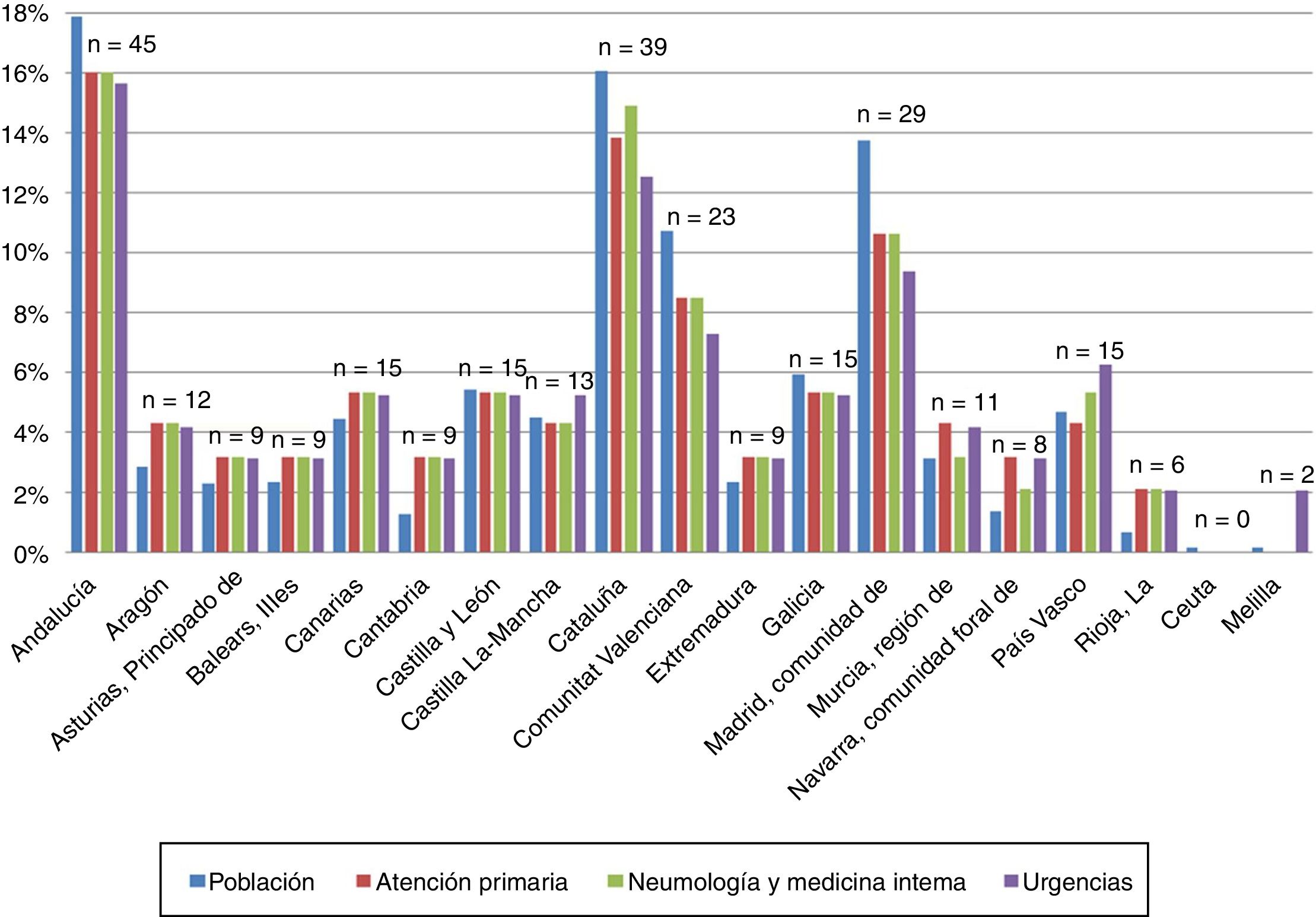
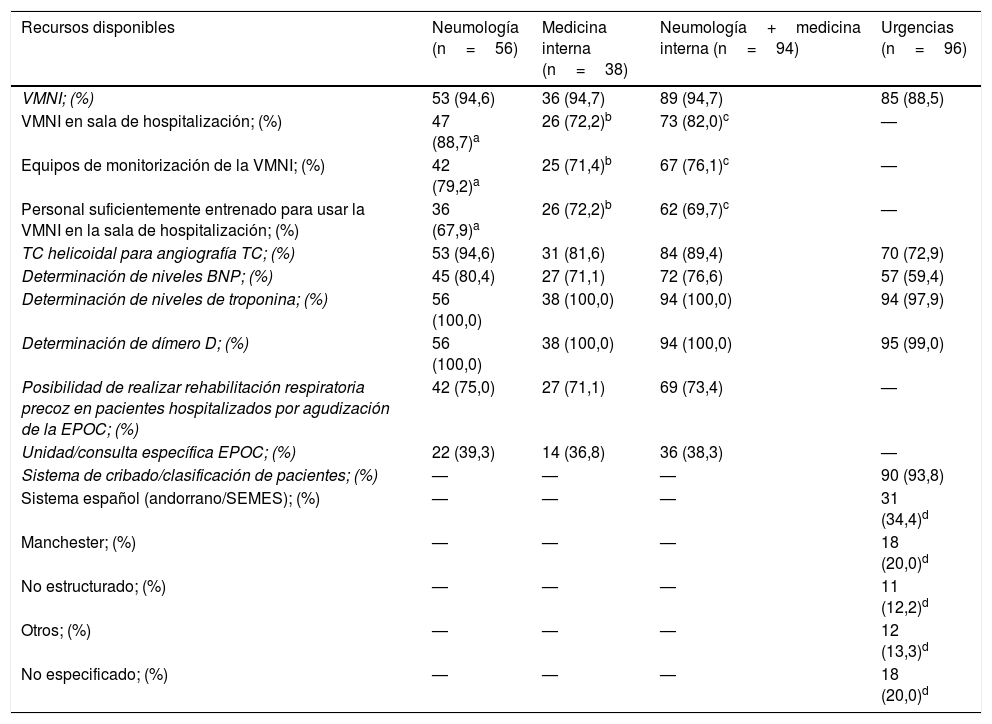
ResultadosDescripción de los participantesCompletaron la encuesta 284 médicos: AP (n=94), MI (n=38), neumología (n=56) y urgencias (n=96). La edad media (DE) del total de los entrevistados fue de 46 (10) años, siendo la mayoría varones (60,9%). La distribución de médicos entrevistados equivalía a la de la población entre CC.AA., exceptuando Ceuta y Melilla (fig. 1). Los 94 médicos de AP entrevistados pertenecían a 89 localidades, 48 (53,9%) de ámbito urbano y 41 (46,1%) rural. La tabla 2 describe la titularidad y el tipo de centro/hospital de los médicos de AE y urgencias entrevistados. Los entrevistados pertenecían mayoritariamente a centros públicos, sin diferencias significativas entre las principales CC.AA. (tabla 2).
Distribución de los neumólogos, internistas y médicos de urgencias entrevistados entre los diferentes centros donde desarrollan su práctica clínica
| Neumología/medicina interna (n=94) | Urgencias (n=96) | Total (n=190) | |
|---|---|---|---|
| Titularidad del centro/hospital | |||
| Público; (%) | 82 (87,2) | 86 (89,6) | 168 (88,4) |
| Privadoa; (%) | 12 (12,8) | 10 (10,4) | 22 (11,6) |
| Tipo de hospital | |||
| Hospital general/público mediano; (%) | 39 (41,5) | 55 (60,4) | 94 (50,8) |
| Hospital general/público grande; (%) | 40 (42,6) | 24 (26,4) | 64 (34,6) |
| Hospital general privado; (%) | 12 (12,8) | 8 (8,8) | 20 (10,8) |
| Hospital especializado; (%) | 3 (3,2) | 4 (4,4) | 7 (3,8) |
De los 94 centros a los que pertenecían los médicos de AP, el 98,9% disponían de pulsioxímetro y el 100,0% de electrocardiógrafo. El 19,1% de los centros disponía de unidad de radiología simple de tórax y el 17,0% de laboratorio de análisis clínicos y, en el resto, el 92,1 y el 84,4%, respectivamente, podían tener resultados en menos de 24h. El 6,5% de centros tenía analizador de gases arteriales y el 79,8% espirómetro.
Los participantes describieron que un elevado porcentaje de pacientes con EPOC no disponían de diagnóstico previo confirmado por espirometría (27,4% en AP, 28,9% en AE y 26,9% en urgencias; p=0,805).
Servicios médicos hospitalariosLa tabla 3 recoge los principales resultados respecto a disponibilidad de recursos reportados por los distintos servicios de los hospitales participantes.
Disponibilidad de recursos reportados por los servicios de neumología, medicina interna y urgencias de los hospitales participantes
| Recursos disponibles | Neumología (n=56) | Medicina interna (n=38) | Neumología+medicina interna (n=94) | Urgencias (n=96) |
|---|---|---|---|---|
| VMNI; (%) | 53 (94,6) | 36 (94,7) | 89 (94,7) | 85 (88,5) |
| VMNI en sala de hospitalización; (%) | 47 (88,7)a | 26 (72,2)b | 73 (82,0)c | — |
| Equipos de monitorización de la VMNI; (%) | 42 (79,2)a | 25 (71,4)b | 67 (76,1)c | — |
| Personal suficientemente entrenado para usar la VMNI en la sala de hospitalización; (%) | 36 (67,9)a | 26 (72,2)b | 62 (69,7)c | — |
| TC helicoidal para angiografía TC; (%) | 53 (94,6) | 31 (81,6) | 84 (89,4) | 70 (72,9) |
| Determinación de niveles BNP; (%) | 45 (80,4) | 27 (71,1) | 72 (76,6) | 57 (59,4) |
| Determinación de niveles de troponina; (%) | 56 (100,0) | 38 (100,0) | 94 (100,0) | 94 (97,9) |
| Determinación de dímero D; (%) | 56 (100,0) | 38 (100,0) | 94 (100,0) | 95 (99,0) |
| Posibilidad de realizar rehabilitación respiratoria precoz en pacientes hospitalizados por agudización de la EPOC; (%) | 42 (75,0) | 27 (71,1) | 69 (73,4) | — |
| Unidad/consulta específica EPOC; (%) | 22 (39,3) | 14 (36,8) | 36 (38,3) | — |
| Sistema de cribado/clasificación de pacientes; (%) | — | — | — | 90 (93,8) |
| Sistema español (andorrano/SEMES); (%) | — | — | — | 31 (34,4)d |
| Manchester; (%) | — | — | — | 18 (20,0)d |
| No estructurado; (%) | — | — | — | 11 (12,2)d |
| Otros; (%) | — | — | — | 12 (13,3)d |
| No especificado; (%) | — | — | — | 18 (20,0)d |
BNP: péptido natriurético tipo B; EPOC: enfermedad pulmonar obstructiva crónica; SEMES: Sociedad Española de Medicina de Urgencias y Emergencias; TC: tomografía computarizada; VMNI: ventilación mecánica no invasiva.
Los valores y porcentajes indicados se refieren únicamente al número de servicios que disponen de VMNI (53).
Los valores y porcentajes indicados se refieren únicamente al número de servicios que disponen de VMNI (36).
En los servicios de AE de las principales CC.AA. existían únicamente diferencias significativas en disponibilidad de personal suficientemente formado para usar la VMNI (p=0,002). En los servicios de urgencias de estas CC.AA. se hallaban diferencias significativas en la determinación de niveles del péptido natriurético tipo B (BNP) (p=0,039) y en los sistemas de cribado de pacientes más empleados (Sistema Español de Triaje y Manchester; p=0,001 y p=0,003, respectivamente).
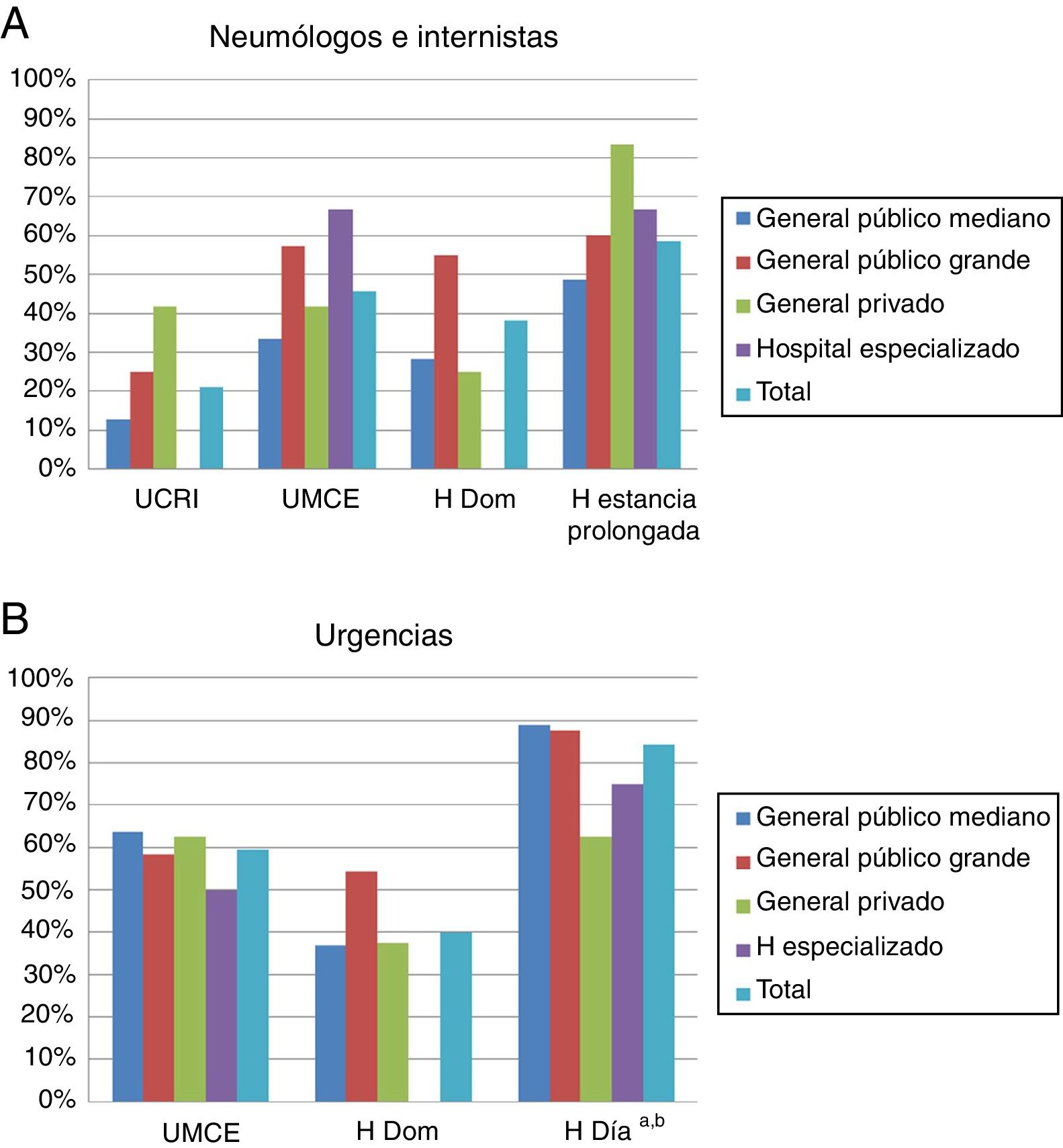
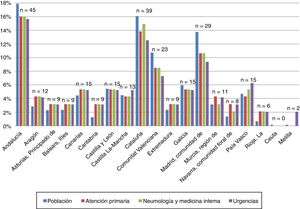
Disponibilidad de modelos asistenciales alternativos a la hospitalización convencionalNeumólogos e internistas contestaron que la hospitalización de estancia prolongada era el modelo más extendido (58,5% de encuestados). La unidad médica de corta estancia (UMCE) está disponible en el 45,7% de los servicios encuestados y la hospitalización a domicilio en el 38,3%. El 18,3% de los hospitales públicos incluidos disponen de unidad de cuidados respiratorios intermedios (UCRI), cifra sensiblemente inferior al 41,7% de los hospitales privados. La figura 2 muestra la disponibilidad de los diferentes modelos de hospitalización según el tipo de centro de procedencia, sin diferencias estadísticamente significativas dentro de cada modelo.
Disponibilidad de otros modelos asistenciales de hospitalización en los hospitales participantes. Expresado como porcentaje de servicios que tienen disponible el modelo asistencial. A) Neumólogos internistas. B) Urgencias.
AEPOC: agudizaciones de la enfermedad pulmonar obstructiva crónica; H: hospitalización; H Día: hospital de día; H Dom: hospitalización a domicilio; UMCE: unidad médica de corta estancia; UCRI: unidad de cuidados respiratorios intermedios.
a Únicamente en el 25,3% de los casos se atiende a pacientes con AEPOC.
b Con diferencias significativas entre tipos de centros (p=0,026).
Los médicos de urgencias manifestaron elevada disponibilidad de hospitales de día (84,2%), con diferencias significativas entre tipos de centros (p=0,026). Únicamente el 25,3% de ellos atendían pacientes con AEPOC. El 59,4% tenía UMCE disponible (fig. 2).
En el 64,6% de los servicios de urgencias disponen de neumólogo o internista, a demanda. En estos centros, el 21,0% son guardias localizadas, el 64,5% guardias con presencia física de neumólogo o internista y el 4,8% de los 2 tipos.
Según los encuestados de AE, en las 4 principales CC.AA. existían diferencias significativas en disponibilidad de hospitalización a domicilio y hospital de estancia prolongada (p=0,0001 y p=0,007, respectivamente). Para estas mismas CC.AA., en los servicios de urgencias existían diferencias significativas en la disponibilidad de UMCE (p=0,046) y hospitalización domiciliaria (p<0,0001).
Manejo y accesibilidad a las historias clínicasLa mayoría de los servicios consultados disponían de historia clínica informatizada: 100,0% en AP, 87,2% en AE y 92,7% en urgencias. El 63,8% de centros de AP encuestados, el 67,1% de servicios de AE y el 53,9% de urgencias afirmaron tener integración informática con la historia del hospital. En caso de no tener integrada la historia clínica, el 69,0% de centros de AP, el 47,2% de servicios de AE y el 55,8% de urgencias podían acceder a la historia clínica de otros niveles asistenciales.
Entre las principales CC.AA. únicamente se observan diferencias significativas en la disponibilidad de historia clínica integrada de los servicios de urgencias (p=0,016).
Protocolos específicos o uso de las guías de práctica clínica para el manejo de pacientes con agudizaciones de la enfermedad pulmonar obstructiva crónicaEl 30,1% de médicos de AP, el 44,7% de AE y el 58,3% de urgencias consultados disponían de protocolos propios del centro para el manejo de las AEPOC. El 31,9% de médicos de AP disponían de protocolos establecidos de derivación del paciente a AE y el 41,1% de médicos de urgencias de protocolos específicos para ingresar pacientes con AEPOC en el hospital.
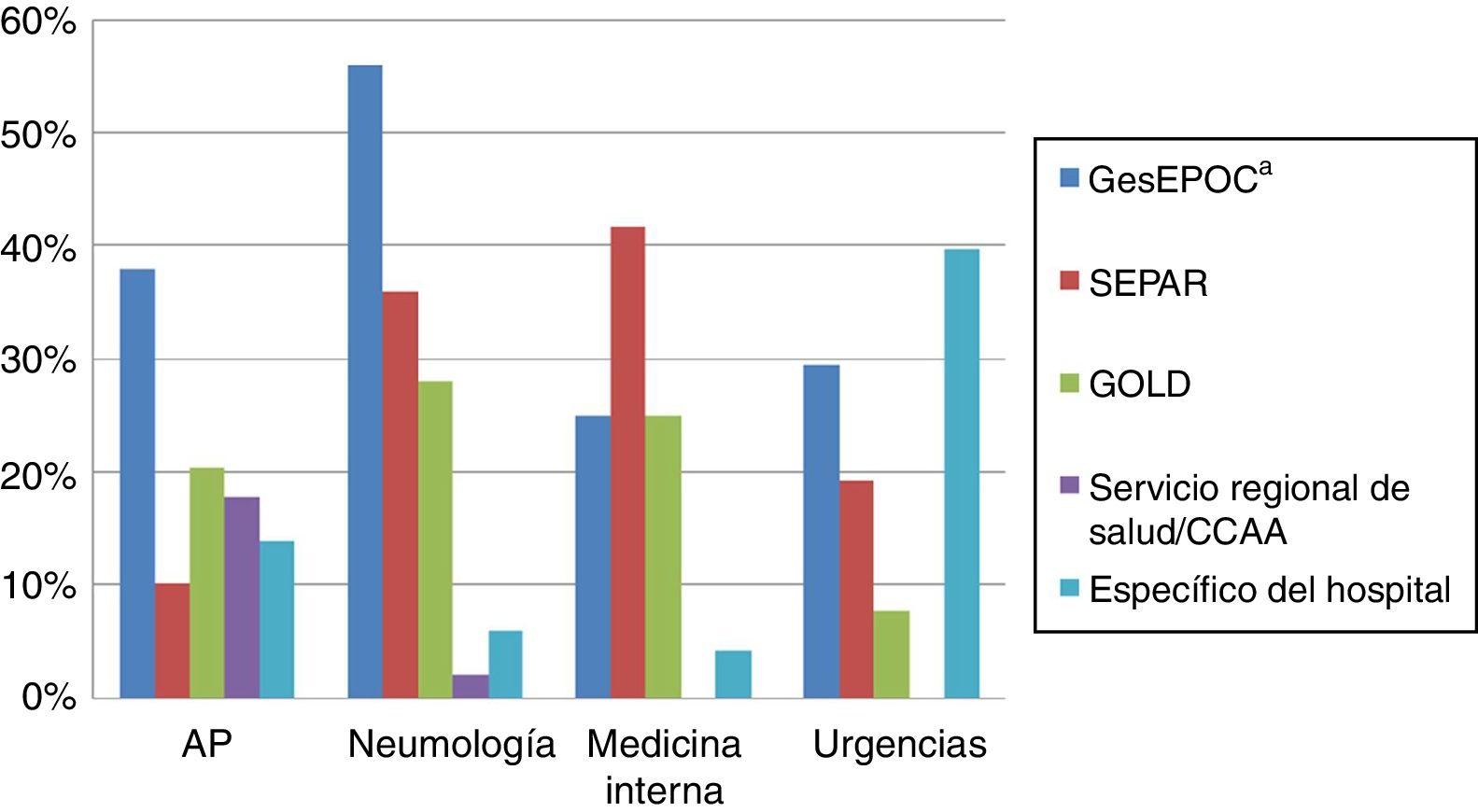
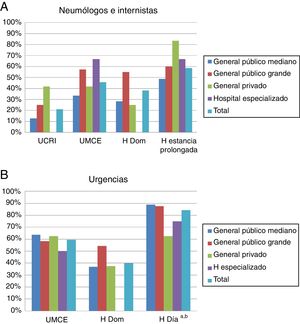
El 84,0% de médicos de AP, el 79,6% de AE y el 81,3% de urgencias utilizaban una GPC para manejar las AEPOC, siendo la más utilizada la GesEPOC (38,0% en AP, 56,0% en neumología, 25,0% en MI y 29,5% en el servicio de urgencias; p=0,012), exceptuando MI, donde el 41,7% utilizaban la guía de la Sociedad Española de Neumología y Cirugía Torácica10 (fig. 3).
Uso de GPC para el manejo de la AEPOC
AEPOC: agudizaciones de la enfermedad pulmonar obstructiva crónica; AP: atención primaria; CC.AA.: comunidad autónoma; GesEPOC: Guía Española de la EPOC; GOLD: Global Initiative for Chronic Obstructive Lung Disease; GPC: Guías de Práctica Clínica; SEPAR: Sociedad Española de Neumología y Cirugía Torácica.
a Con diferencias significativas entre servicios (p=0,012).
El 67,7% de médicos de AP, el 72,3% de AE y el 47,9% de urgencias encuestados recibieron formación específica sobre manejo de las AEPOC en el último año.
DiscusiónEl estudio permite estimar la situación actual de la sanidad española en disponibilidad de recursos y organización para el manejo de las AEPOC en los servicios de AP, neumología, MI y urgencias. En líneas generales se observa que los centros españoles disponen de recursos materiales suficientes para atender las AEPOC, aunque se detectan áreas de mejora. La encuesta muestra diferencias significativas entre las principales CC.AA., focalizadas en la disponibilidad desigual de servicios alternativos a la hospitalización convencional.
Recursos materialesEn AP, GesEPOC recomienda que ante la sospecha de AEPOC se determine sistemáticamente la saturación arterial de oxígeno y se realice un electrocardiograma, indicando radiografía de tórax si existe mala evolución clínica o sospecha de complicación1. La disponibilidad de pulsioximetría y electrocardiografía es casi universal en los centros del estudio. Se detectó un bajo número de centros con radiología (19,1%) o disponibilidad inmediata de análisis clínico (17,0%), pero estando estas accesibles en las 24h siguientes a su petición en la práctica totalidad de centros.
Mientras que GesEPOC recomienda que todo paciente con agudización de probable EPOC confirme el diagnóstico mediante una espirometría en fase de estabilidad1, la encuesta señala un bajo porcentaje de pacientes con diagnóstico previo de EPOC por espirometría. El 79,8% de centros de AP encuestados disponen de espirómetro, cifra sensiblemente superior a la de estudios previos (40-49,1%)12–14. Sin embargo, todavía parece existir una elevada tasa de infrautilización. A nivel europeo, el estudio COPD Audit observó que, en el momento de la admisión, solo el 49,7% de pacientes con EPOC tenían resultados de espirometría disponibles9.
En el ámbito hospitalario, GesEPOC recomienda realizar sistemáticamente las siguientes pruebas a pacientes con AEPOC: radiografía de tórax, gasometría arterial, electrocardiograma y analítica (determinación de hemograma y análisis bioquímico)1. En algunos pacientes también puede indicarse la determinación de biomarcadores o la realización de una angio-TC para descartar embolia pulmonar. El análisis microbiológico del esputo se considerará en pacientes con fracaso terapéutico previo, agudizadores o candidatos a VMNI1. La práctica totalidad de centros de AP de la encuesta disponen de las pruebas diagnósticas de indicación sistemática. Respecto a pruebas complementarias, el biomarcador menos disponible es el BNP, en el 76,6% de los servicios de AE y el 59,4% de urgencias.
El manejo óptimo de las AEPOC integra intervenciones farmacológicas y medidas no farmacológicas. Como principales coadyuvantes al tratamiento farmacológico se recomienda el uso de oxigenoterapia y VMNI1,3. Pese a que el uso regular de VMNI permite mejorar los resultados en las AEPOC9, su disponibilidad en nuestros hospitales no es del 100%. Una de las deficiencias más llamativas según las entrevistas es que casi un tercio del personal de enfermería no está suficientemente formado para realizar VMNI. Sin embargo, el estudio no está potenciado para valorar diferencias entre estos contextos asistenciales.
GesEPOC recomienda rehabilitación respiratoria de los pacientes, iniciándose inmediatamente después del tratamiento de la agudización o durante las 3 semanas posteriores1. Esta técnica reduce las hospitalizaciones, la mortalidad y mejora la CVRS de los pacientes con agudización15. El 73,4% de los neumólogos e internistas encuestados disponían de rehabilitación respiratoria en sus centros, resultado sensiblemente superior al obtenido en otros estudios españoles (47,0% de media)16.
Dispositivos asistenciales alternativos disponiblesLa hospitalización a domicilio representa una alternativa asistencial segura para pacientes con AEPOC sin acidosis respiratoria1, aunque según la encuesta menos de la mitad de los hospitales disponen de ella y solamente se utiliza en el 14,8% de los pacientes.
La UMCE debería tenerse en cuenta en pacientes de edad avanzada y comorbilidades en los que, sin estar en situación crítica, se prevea posible mejoría en 48-72h, así como pacientes que no reúnan las condiciones psicosociales y/o familiares para hospitalización domiciliaria1. La encuesta refleja que alrededor de la mitad de los hospitales disponen de UMCE, pero únicamente se utiliza en el 29,2% de pacientes. Se observó elevada variabilidad en la disponibilidad de hospitalización a domicilio tanto en AE como en urgencias y en hospital de estancia prolongada entre las distintas CC.AA.
Historia clínica informatizadaPara un buen manejo de los pacientes con AEPOC es básico conocer su historia clínica3. Las encuestas demostraron que, aunque el nivel de informatización de las historias clínicas es muy elevado (100% en AP), no están suficientemente integradas entre niveles asistenciales. El PAI PACEX-EPOC incorpora como área de mejora incrementar la coordinación entre niveles asistenciales10.
Uso de las guías de práctica clínica, protocolos, vías o sistemas de clasificación estructuradaSe recomienda clasificar a los pacientes de urgencias según un sistema de cribado validado y estructurado, priorizando eficientemente los pacientes y gestionando el riesgo adecuadamente1,10. La gran mayoría de servicios de urgencias usaban un sistema de cribado para clasificar a los pacientes atendidos, siendo SET y Manchester los más empleados. Se detectó una carencia en el uso de protocolos y vías de actuación, protocolos de derivación de pacientes a AE o de hospitalización, aun estando altamente recomendado su uso por la estrategia en EPOC del SNS3. La encuesta reportó un elevado uso de GPC frente al indicado en el estudio COPD Audit para Europa (15,3% de pacientes)9.
Limitaciones del estudioComo principales limitaciones del estudio cabe destacar el diseño del mismo, por la recogida de datos mediante encuesta, y la muestra de médicos participantes. Las encuestas no proporcionan información exacta de la realidad asistencial a evaluar, aunque permiten acercarnos a ella, siempre que se ajusten a los estándares de representatividad.
La información analizada fue proporcionada por un único médico de cada servicio por centro u hospital en base a su conocimiento/percepción. Sin embargo, la práctica asistencial y el uso de guías o protocolos de actuación pueden diferir entre médicos de un mismo centro y ser ligeramente distinta a la obtenida en el cuestionario.
El número de médicos participantes, aunque considerable, puede no reflejar completamente la realidad nacional debido a la variabilidad asistencial reportada en estudios previos. Las CC.AA. más pequeñas solo están representadas por 2 médicos por especialidad, por lo que la comparación entre CC.AA. debe ser valorada con cautela. Sin embargo, el tamaño muestral global y en las 4 principales CC.AA. (Andalucía, Cataluña, Madrid y Valencia) es suficientemente amplio, y la muestra de médicos participantes suficientemente representativa para que los resultados del estudio describan la situación actual a estos niveles.
La distribución de médicos por CC.AA. intenta reflejar la distribución de la población general, aunque se observan ligeras desviaciones para asegurar un número mínimo de médicos en las CC.AA. más pequeñas. A pesar de estas pequeñas desviaciones, la distribución de médicos por CC.AA. se considera representativa de la distribución geográfica de la población general, lo que da validez externa a los resultados del estudio.
En el estudio no se contabilizó el número de médicos contactados que rechazaban participar o no cumplían con los criterios de inclusión. Se aceptaba el rechazo del clínico a participar sin indagar el motivo de su negativa.
ConclusionesEn líneas generales, los recursos disponibles en nuestros centros son adecuados, aunque se identifican algunas áreas de mejora, destacando el inadecuado nivel de integración del historial informatizado entre niveles asistenciales y una disponibilidad de recursos asistenciales alternativos a la hospitalización convencional variable. Asimismo se detecta la necesidad de dotación completa de equipos de VMNI y de mejorar la formación en esta materia.
FinanciaciónEl presente trabajo ha sido financiado por GlaxoSmithKline, dando apoyo logístico a la iniciativa a través de la consultora IQVIA.
Conflicto de interesesLos autores declaran:
Juan José Soler-Cataluña: recibió honorarios de GlaxoSmithKline por su participación en el presente estudio. Adicionalmente declara haber recibido honorarios por colaboraciones con los siguientes laboratorios farmacéuticos en los últimos 3 años: Almirall, Astra-Zeneca, Boehringer Ingelheim, Chiesi, Ferrer, GlaxoSmithKline, Menarini, Mundipharma, Novartis, Pfizer, Rovi y Teva.
Alberto Fernández Villar: recibió honorarios de GlaxoSmithKline por su participación en el presente estudio. Adicionalmente declara haber recibido en los últimos 3 años honorarios por ponencias, organización de eventos, asesoramiento o participación en proyectos científicos de las siguientes empresas: Astra-Zeneca, Boehringer Ingelheim, Chiesi, GlaxoSmithKline, Gebro, Menarini, Mundipharma, Novartis, Pfizer, Rovi y Teva.
Pascual Piñera Salmerón: recibió honorarios de GlaxoSmithKline por su participación en el presente estudio. Declara no tener conflictos adicionales.
Miguel Román Rodríguez: recibió honorarios de GlaxoSmithKline por su participación en el presente estudio. Adicionalmente declara haber recibido honorarios por charlas y colaboraciones con los siguientes laboratorios farmacéuticos en los últimos 3 años: Almirall, Astra-Zeneca, Boehringer Ingelheim, Chiesi, GlaxoSmithKline, Menarini, Mundipharma, Novartis, Pfizer, Rovi y Teva.
Alicia Huerta: es empleada y posee acciones de GlaxoSmithKline.
Montse Roset Gamisans: es empleada de IQVIA, una consultora independiente que recibió pagos por la realización del estudio por parte de GlaxoSmithKline.