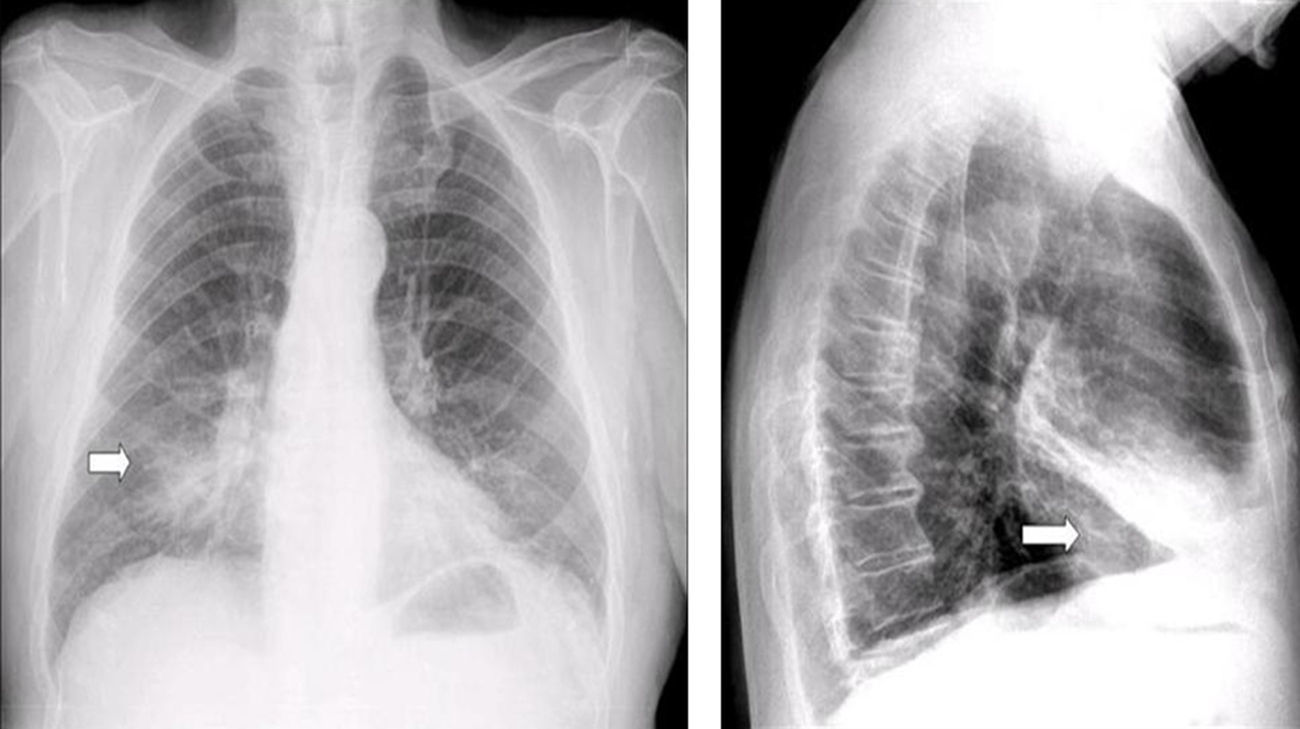
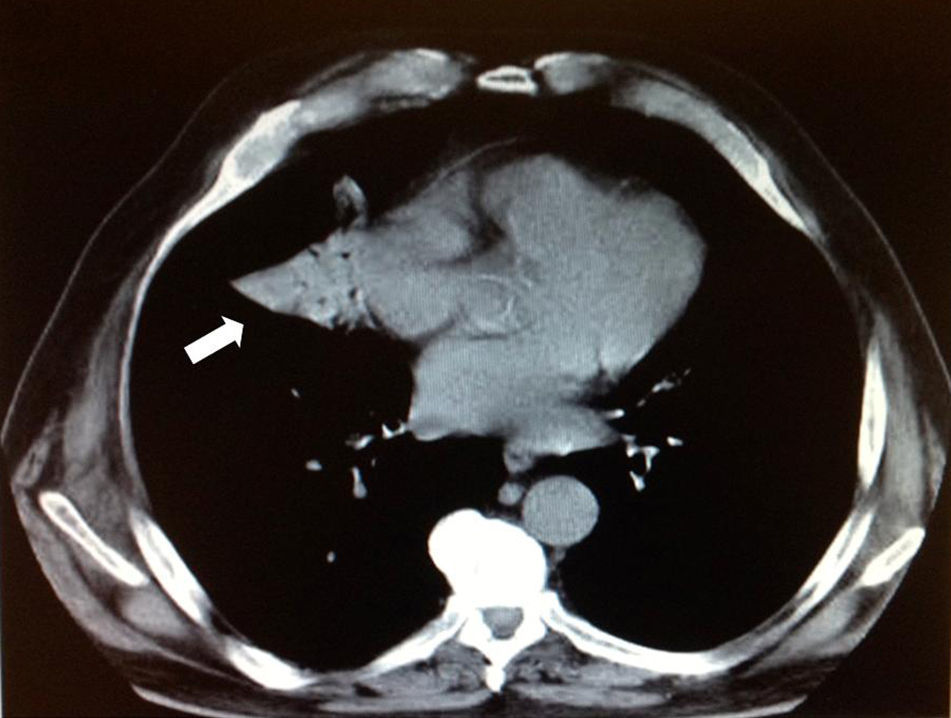
Paciente varón de 76 años, exfumador desde hace 30 años y diagnosticado de EPOC desde hace 10 años, con cumplimiento terapéutico errático, que consultó por cuadro de un mes de evolución de tos y expectoración mucopurulenta, sin fiebre. A la exploración física destacaban crepitantes en base derecha, por lo que inicialmente se pautó tratamiento broncodilatador y antibiótico con amoxicilina. Dada la persistencia de la clínica pasados 4 días se realizó radiografía de tórax que mostró condensación en lóbulo medio derecho (LMD) y língula (fig. 1) por lo que se cambió el tratamiento antibiótico a levofloxacino. Se realizó prueba de Mantoux que resultó negativa, y ante el hallazgo radiológico de condensación sin fiebre, se solicitó ambulatoriamente TAC torácico, que mostraba foco de consolidación triangular en LMD y língula (fig. 2) con broncograma aéreo.
El paciente presentó mejoría clínica con el tratamiento, pero ante los resultados del TAC torácico, se sospechó oclusión bronquial en LMD, por lo que se derivó a neumología para ampliar estudio.
En el servicio de neumología se realizó una broncoscopia que mostró broncopatía crónica hipersecretante y estenosis lobar media, con un lavado broncoalveolar negativo para células malignas y micobacterias, y una espirometría que mostró una moderada alteración restrictiva.
Con la orientación de síndrome del lóbulo medio (SLM) se derivó el paciente a rehabilitación respiratoria y se inició tratamiento con mucolítico y broncodilatador, con mejoría.
DiscusiónEl SLM es una entidad clínico-radiológica crónica, caracterizada por la obstrucción del bronquio del lóbulo medio (LM) o la formación de atelectasia recurrente en el LM. Puede afectar también al lóbulo de la língula1.
Puede aparecer en todas las edades, siendo más frecuente en niños y en mayores de 50 años, teniendo una mayor prevalencia en el sexo masculino.
La propensión al colapso del LM se explica por sus características anatómicas:
- −
Origen estrecho.
- −
Rodeado de nódulos linfáticos, que si aumentan de tamaño pueden ocasionar compresión extrínseca.
- −
Poco espacio entre el lóbulo superior e inferior, con reducido espacio de ventilación.
- −
Bronquio largo con angulación antes de su bifurcación y menor calibre.
Tiene diferentes formas de presentación como atelectasia, neumonitis y/o diversos grados de bronquiectasias del LM, por procesos obstructivos bronquiales intra y extraluminales o por inflamación primaria. Los síntomas más frecuentes son la tos crónica y la expectoración más o menos purulenta o hemática, según el grado de inflamación o sobreinfección. Puede presentar fiebre, astenia, anorexia, disnea y hemoptisis. Un 25% pueden cursar asintomáticos1,2.
Procesos que favorecen el SLM:
- −
Benignos: infecciosos (tuberculosis), cuerpo extraño, aspiración.
- −
Enfermedades inflamatorias benignas2, por ej., asma (hasta el 5-10% de los hospitalizados por crisis asmática presentan SLM).
- −
Malignos: procesos tumorales.
- −
Idiopática.
La complicación más frecuente es la bronquiectasia, pudiendo cursar con hemorragia y sobreinfección respiratoria, con evolución crónica.
Exploraciones complementarias:
- −
Radiografía simple1,3: borramiento del margen cardiaco derecho en la proyección posteroanterior. Signo de la silueta en la proyección lateral en la cual se puede encontrar una opacidad generalmente triangular (desde margen cardiaco posterior a pared torácica anterior). Dicha imagen tiende a adoptar una morfología homogénea si predomina la atelectasia o la neumonitis, y morfología heterogénea si predominan las bronquiectasias.
- −
Tomografía de alta resolución (TACAR): sobre todo para el diagnóstico de bronquiectasias.
- −
Resonancia pulmonar3: su uso es excepcional, pero valorable en casos pediátricos.
- −
Prueba de Mantoux: cribado de tuberculosis. Permite el diagnóstico de sospecha pues el diagnóstico definitivo viene dado por el cultivo, la reacción en cadena de la polimerasa (PCR, por sus siglas en inglés) o la anatomía patológica.
- −
Broncoscopia: se realiza lavado, cepillado y biopsias para estudio anatomopatológico. En caso de tumores o cuerpos extraños el procedimiento puede ser terapéutico.
El tratamiento dependerá de la etiología, aunque el tratamiento médico se basará en broncodilatadores, mucolíticos y antibiótico en las sobreinfecciones. En los casos que presenten bronquiectasias se podrían beneficiar de rehabilitación respiratoria. La cirugía se reserva en casos de complicaciones severas que no responden a tratamiento médico1,4.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.