La calcificación de las partes blandas, adyacentes al cóndilo femoral medial, después de una historia de traumatismo en la rodilla, se denomina signo radiológico de Pellegrini-Stieda (PS), cuando se asocia a dolor y a disminución del rango de movilidad de la rodilla se conoce como síndrome de PS. Describimos dos casos de síndrome de PS, tratados mediante tratamiento conservador–reposo y fisioterapia-, los hallazgos radiológicos y ecográficos, y algunas teorías propuestas para explicar la patogénesis de la enfermedad de PS.
Calcification in the soft tissue next to the medial femoral condyle after a history of trauma around the knee is a recognized radiographic finding–PS (Pellegrini-Stieda) sign. When this is associated with pain and a restricted range of motion it is known as the PS syndrome. We describe two cases of PS syndrome, treated conservatively with rest and physiotherapy, as well as the radiographic and ultrasound findings, and the many theories proposed in attempts to explain the pathogenesis of PS disease.
A la calcificación-osificación en las partes blandas adyacentes al cóndilo medial de la rodilla después de historia de traumatismo –directo o indirecto– se le denomina signo radiológico de Pellegrini-Stieda (PS). En la radiología convencional la calcificación es densa, homogénea, con forma de arco, y se localiza en la región del epicóndilo medial y el tubérculo del aductor en el fémur, zona que coincide aproximadamente con la inserción proximal del ligamento ligamento colateral interno femoral (LCI). Cuando se asocia a dolor y a restricción del rango de movimiento de la rodilla, se le conoce como síndrome de PS1. Los pacientes normalmente presentan inflamación y dolor de toda la rodilla, que a veces incluso simula una artritis séptica, y/o con disminución del rango de movilidad de la rodilla, aunque también pueden estar asintomáticos1,2.
La procedencia de atención primaria de los 2 casos que presentamos y la posibilidad de orientarlo clínica y radiológicamente, tanto con radiografía convencional como con la posibilidad de la ecografía en este ámbito, para hacerlo llegar a niveles más especializados con cierto criterio, nos lleva a publicar el presente trabajo.
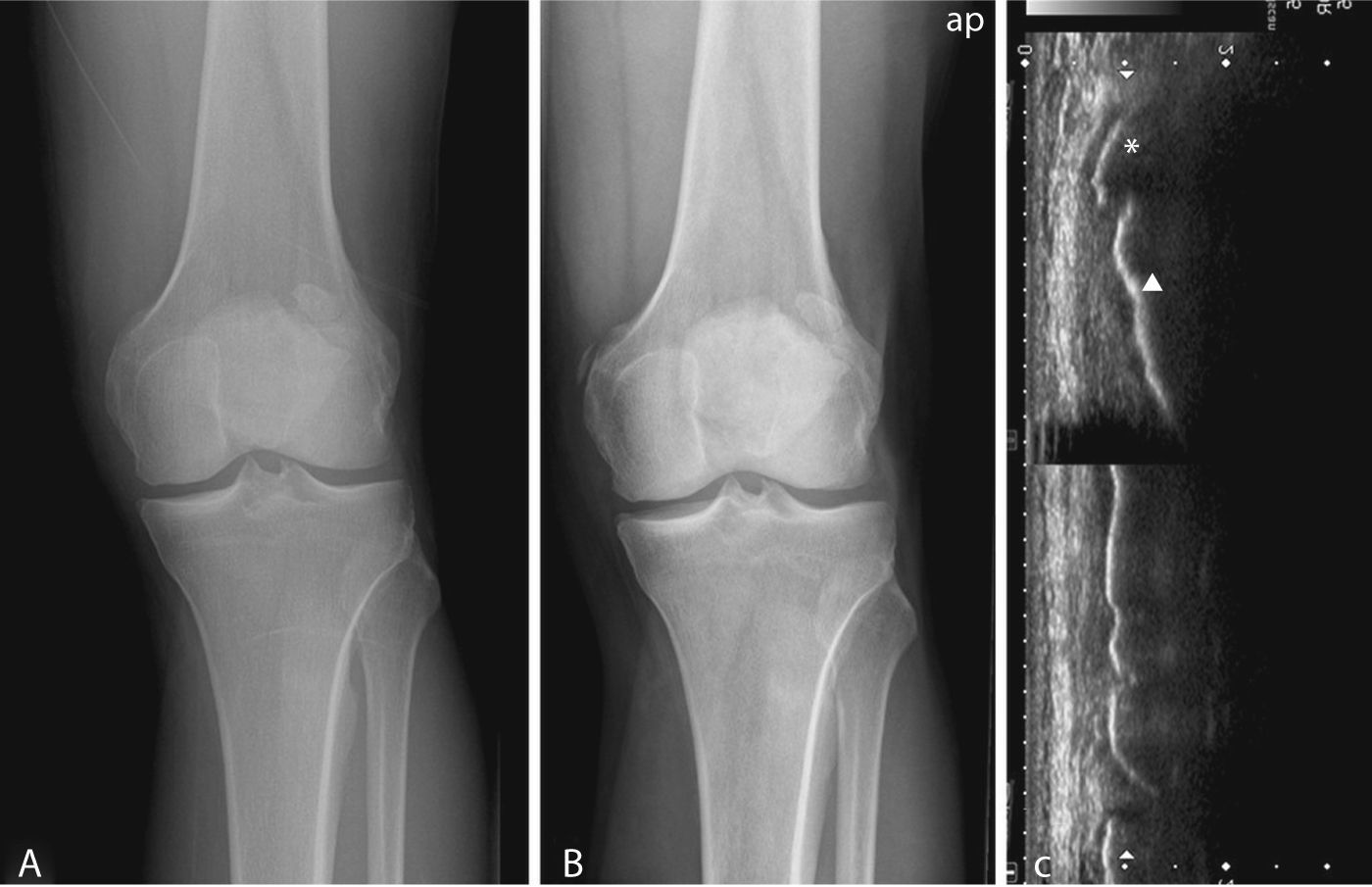
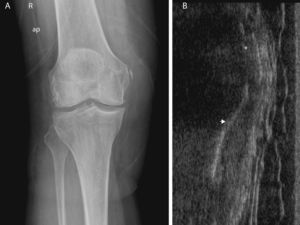
Casos clínicosCaso 1Varón de 41 años de edad, sin antecedentes médicos de interés, que hace 14 meses sufrió un traumatismo indirecto, de baja energía, en la rodilla izquierda. Fue diagnosticado de esguince grado II del complejo capsuloligamentoso medial de la rodilla, sin inestabilidad en la misma. No presentaba alteraciones radiológicas en las proyecciones anteroposterior ni lateral de la rodilla (fig. 1A) Se trató mediante inmovilización con férula enyesada posterior durante 18 días y tratamiento rehabilitador. Dos meses después, continuaba con dolor de características mecánicas y tumefacción en la cara interna de la rodilla. En la exploración clínica la rodilla era estable y la movilidad completa. Se practicó ecografía, objetivándose un pequeño derrame articular de predominio en fondo de saco subcuadricipital y una imagen de aproximadamente 1,5cm, localizada en la zona de inserción condílea femoral del ligamento colateral interno de la rodilla, en continuidad con la cortical femoral en su porción superior y no dependiente en la porción más inferior, hiperecogénica, con sombra acústica posterior, compatible con calcificación de la entesis del ligamento colateral medial (fig. 1C). Se realizó radiografía convencional, que no se había realizado anteriormente, confirmándose la calcificación lineal adyacente y paralela al cóndilo femoral interno, en la zona inmediatamente inferior al tubérculo del aductor mayor, que permitieron establecer el diagnóstico de síndrome de PS (fig. 1B). El paciente fue tratado nuevamente con fisioterapia con una buena evolución clínica.
A) Radiografía anteroposterior de la rodilla izquierda, inmediatamente tras el traumatismo. No se observan alteraciones radiológicas en el aspecto medial de la rodilla. De forma casual se encuentra una rótula tripartita, con los fragmentos en el ángulo superoexterno de la misma. B) Radiografía anteroposterior 2 meses después de la inicial, apreciándose una calcificación adyacente al epicóndilo medial, tipo I de Mendes (1). C) Ecografía, incidencia longitudinal sobre epicóndilo femoral, se aprecia la calcificación (*) y la cortical del fémur. Existe continuidad en la porción superior con la cortical femoral, no demuestra continuidad de la calcificación con la cortical en la zona más distal. En la imagen inferior, se puede apreciar la integridad del LCI y la porción más externa del menisco interno.
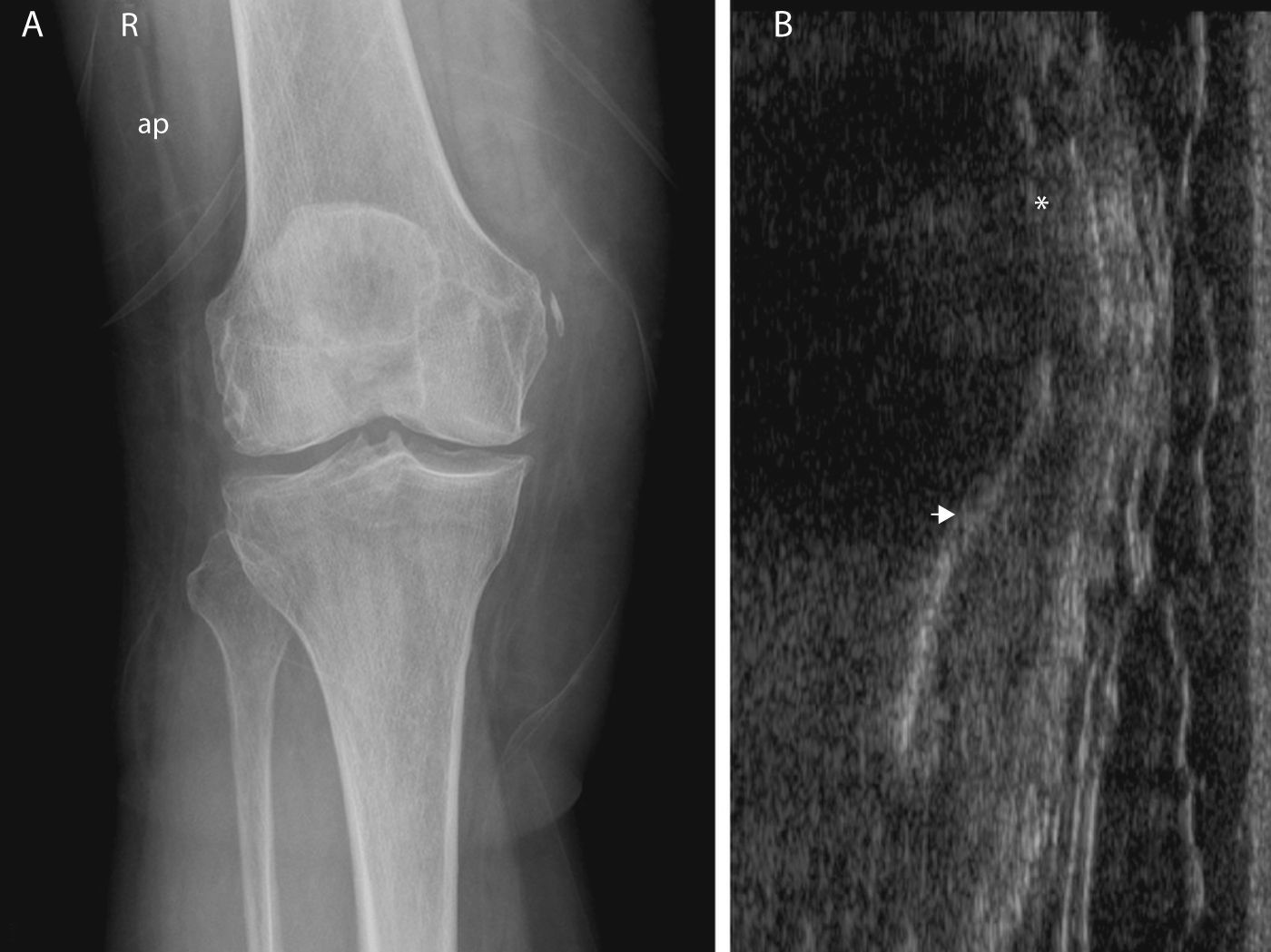
Mujer de 72 años, con antecedente de traumatismo leve en la rodilla derecha (una torcedura al bajar un escalón), 2 meses y medio antes de la radiografía que se muestra en la figura 2. No se disponemos de la radiografía previa. No se determina en el informe inicial si existía inestabilidad ligamentosa. Se diagnosticó de artritis traumática y se trató con vendaje funcional y descarga parcial. La paciente, 7 semanas después, presentaba dolor y tumefacción en la cara interna de la rodilla con movilidad completa. En la exploración clínica la rodilla estaba estable y la flexión, tanto activa como pasiva, estaba limitada en sus últimos grados. Se le realizó ecografía, apreciándose una imagen lineal hiperecogénica con sombra acústica posterior, correspondiente a una calcificación de un tamaño similar, independiente de la cortical femoral, tanto en el margen superior como en el inferior, incluida entre las fibras profundas del LCI (fig. 2B). En la radiografía convencional, que tampoco se había realizado anteriormente, se confirma la calcificación lineal adyacente al epicóndilo femoral medial, en una localización más distal que en el caso previo (fig. 2A). Se trató con fisioterapia, también con buena evolución clínica.
A) Radiografía anteroposterior de la rodilla derecha, 7 semanas tras el traumatismo. Calcificación adyacente al epicóndilo medial, tipo II de Mendes (1). Se aprecia también imágenes lineales algo más densas que continúan inferiormente el LCI. Cambios degenerativos en compartimento femorotibial interno. B) Ecografía en un corte longitudinal, sobre el LCI, calcificación (*), localización algo más distal que en el caso anterior, línea hiperecogénica correspondiente a la cortical del epicóndilo femoral, separada de la imagen lineal cálcica (→). No se demuestra continuidad de la calcificación con la cortical ni superior ni inferior. El LCI aparece heterogéneo, zonas hiperecogénicas e hipoecoicas, sobre todo en su porción más profunda, adyacente a la cortical, y ligeramente separado del cóndilo femoral, en relación con proceso cicatricial.
En el síndrome de PS fue descrito por Pellegrini en 1905 y por Stieda, quien recogió la primera serie de 5 pacientes en 1908. La incidencia exacta del síndrome es desconocida, los hombres están más afectados que las mujeres y se describe más frecuentemente entre los 25 y los 40 años1. A pesar que el síndrome es raro en niños y en adultos mayores, nuestro segundo caso corresponde a una mujer de 72 años. Se asocia en ocasiones con traumatismos cefálicos y espinales que predisponen a la calcificación-osificación de las partes blandas. Siempre existe un antecedente traumático, directo o indirecto. Se ha descrito algún caso tras múltiples episodios traumáticos pero la mayoría de las veces se produce tras un episodio único indirecto. La calcificación de las partes blandas aparece característicamente 3-4 semanas después del traumatismo, como ocurre en los 2 casos que presentamos, aumenta en densidad y tamaño con el paso de las semanas o meses y gradualmente se estabiliza, habiéndose descrito incluso ocasionalmente la desaparición espontánea1,3,4.
Existen múltiples teorías propuestas para explicar la patogenia de la enfermedad, pero ninguna está completamente aceptada. Lo que sí está plenamente aceptado es que el síndrome de PS no es sinónimo ni de rotura ni de calcificación-osificación exclusivamente del LCI. A pesar de que a diferencia de la calcificación de las estructuras tendinosas, la calcificación de las estructuras ligamentosas es relativamente rara, en el síndrome de PS normalmente ocurre en la inserción proximal-femoral, o en el trayecto ligamentoso del LCI, pero también puede ocurrir en otras partes blandas adyacentes, como la inserción femoral de la porción isquiocondílea del tendón del aductor mayor o, incluso, aunque algo menos frecuente, en ambos a la vez3. Los estudios anatómicos demuestran que la inserción del LCI y el tendón del aductor mayor se realizan en sitios diferentes en el cóndilo medial femoral y no existe continuación entre ambas estructuras, pero algunas fibras posteriores del LCI se superponen a fibras tendinosas anteriores del aductor mayor, lo que explicaría la afectación de ambos de forma conjunta. También se ha descrito calcificación en las partes blandas entre el tendón del aductor mayor y el músculo vasto interno y en las fibras musculares de este último. Sin embargo no se ha encontrado afectación del retináculo patelar medial1,3,4. Parece ser que la etiología es similar a la de la miositis osificante. Tras un edema de partes blandas se desarrolla una calcificación –depósito de hidroxiapatita o pirofosfato cálcico dihidratado– en forma de grumos, en el tejido inflamado, dentro de los 11 días y las 6 semanas del proceso inflamatorio. En 6-8 semanas se produce formación de hueso nuevo que circunscribe la periferia de la masa. La maduración de la lesión ocurre en los siguientes 5-6 meses, calcificándose u osificándose de forma centrípeta y rodeándose de tejido fibroso4. Respecto al proceso desencadenante inicial, Stieda propuso la avulsión de un fragmento del cóndilo femoral medial con proliferación subperióstica del hueso como responsable. Como causa, Pellegrini apuntó una tracción y proliferación perióstica con metaplasia directa de las estructuras ligamentosas o tendinosas (porción isquiocondílea del aductor mayor), teoría que apoyan estudios recientes con resonancia magnética (RM)5, donde se aprecian algunas fibras del LCI que se extienden proximalmente y se insertan en la metáfisis-diáfisis femoral bien directamente o mezclándose con las fibras del periostio femoral distal, localizándose la calcificación en una zona más proximal de la inserción condílea del LCI y demostrándose radiológicamente la separación entre ambos. Además el LCI puede o no estar roto en RM. Todo ello sugiere que el estrés en valgo origina un arrancamiento perióstico con posterior calcificación5. Sin embargo, los hallazgos intraoperotarios en otras series, demuestran que el periostio se encuentra intacto en todos los casos, lo que orienta a que la formación ósea afecte exclusivamente a las partes blandas, sin un origen perióstico1. Otros autores, basándose en la forma radiológica de la lesión, que se corresponde al espacio entre el tendón del aductor mayor (porción isquiocondílea) y el músculo vasto medial, postulan que el proceso comienza como un hematoma y que posteriormente se calcifica-osifica, afectado a las fibras musculares del vasto medial cuando la calcificación es de gran tamaño4, pero el hecho de que el síndrome PS no se encuentre con frecuencia en pacientes con propensión a la hemorragia, como hemofílicos, es un dato en contra de esta última teoría3.
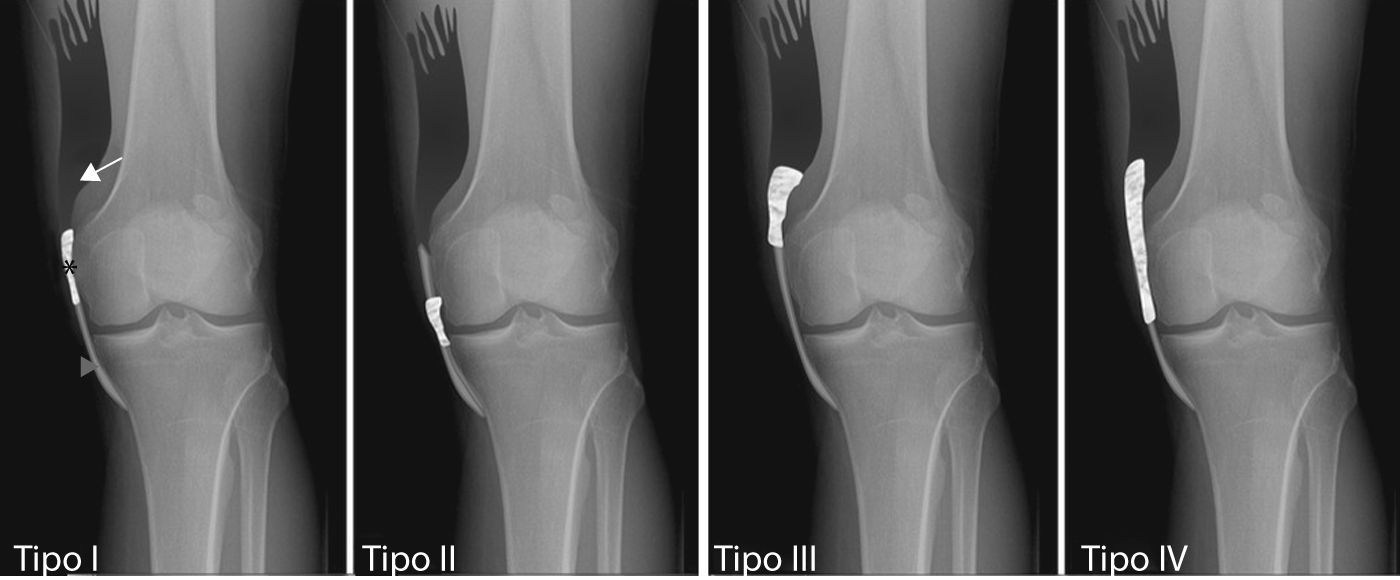
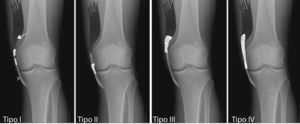
La clasificación radiológica más aceptada actualmente se basa en la forma, relación con el hueso y la orientación de la calcificación, propuesta por Mendes et al.3, de la cual realizamos un esquema modificado (fig. 3). Consiste en 4 tipos. Los tipos I y II representan la calcificación del LCI, el tipo III a la calcificación de la porción isquiocondílea del aductor mayor y el tipo IV a la calcificación conjunta de ambos. No existen diferencias clínicas entre los tipos. La radiografía simple determina aproximadamente la estructura anatómica afectada, pudiendo confirmarse posteriormente mediante otras pruebas radiológicas complementarias y añadir detalles necesarios previos al tratamiento. En ecografía se demuestra un área hiperecogénica con sombra acústica posterior, en las posibles localizaciones descritas en radiología convencional, correspondiente a la calcificación y su continuidad o no con la línea hiperecogénica de la cortical femoral. Puede además determinarse si existe o no lesión asociada de las estructuras ligamentosas o tendinosas6,7. En RM la calcificación presentaría una señal hipointensa «negra» en todas las secuencias (T1 y T2) existiendo una rotura parcial o completa del LCI en los tipos I y II y IV y normalidad del mismo en los casos tipo III, dato que apoya el concepto de que la enfermedad no debe considerarse patognomónica de una rotura completa del LCI3,5, en los casos que presentamos no se ha realizado en ninguno de ellos RM, debido a la buena evolución clínica.
Esquema radiológico que representa las diferentes localizaciones y apariencias del síndrome de PS, modificado de Medes et al. La flecha corresponde al músculo-tendón del aductor mayor, el asterisco (*) a la calcificación y la cabeza de flecha al LCI. Tipo I: beak-like apariencia, con orientación inferior y anclaje femoral. Tipo II: drop-like apariencia, orientación inferior y paralela al fémur. Tipo III: apariencia elongada con orientación superior y paralela al fémur. Tipo IV: beak-like apariencia, con orientación superior e inferior y anclaje femoral.
En múltiples pacientes con síndrome de PS se ha encontrado lesión del ligamento cruzado posterior, implicándose por tanto en su etiología, ya que su incompetencia predispone a una translocación rotacional de la rodilla, que facilita el arrancamiento en la zona de inserción femoral del LCI, por lo que es necesario descartar su lesión asociada tanto clínica como radiológicamente (RM)5.
El tratamiento del síndrome de PS normalmente es conservador. Incluye reposo y rehabilitación. Se ha recogido la utilidad de la inyección de anestésico local (lidocaína) y/o corticoides. En algunos casos se administra indometacina por vía oral, que disminuye la calcificación de partes blandas. La escisión quirúrgica de las calcificaciones y la reparación de la posible rotura del LCI se reserva para los casos resistentes, con dolor importante e inflamación, y en limitación de la movilidad cuando las osificaciones son muy grandes1,8. La integridad del LCI y de posibles estructuras lesionadas –como el ligamento cruzado posterior– es muy importante determinarla de forma prequirúrgica mediante ecografía y/o RM a efectos de planificación de la intervención. La cirugía es conveniente retrasarla como mínimo 12 después del traumatismo, debido a la alta recurrencia que ocurre en la extirpación de osificaciones inmaduras. Aun así, la calcificación recidiva con relativa frecuencia1.