El síndrome Ramsay-Hunt asocia parálisis facial periférica acompañada de una erupción vesicular en pabellón auricular o cavidad oral, causada por la afectación del ganglio geniculado por el virus varicela-zóster. La afectación facial en el zóster ótico es inicialmente más severa y con peor pronóstico de recuperación que la parálisis de Bell. El tratamiento precoz de esta enfermedad suele incluir aciclovir intravenoso u oral, analgésicos, corticoides y medidas de protección ocular; encaminado todo ello a mejorar el pronóstico de curación. Presentamos un caso de síndrome de Ramsay-Hunt en una mujer de 65 años con mala evolución.
Ramsay-Hunt syndrome is peripheral facial palsy combined with a vesicular rash in the pinna or oral cavity. It is caused by the varicella zoster virus infection of the geniculate ganglion. Facial condition in the Zoster Oticus initially has a more severe and worse prognosis of recovery from Bell's palsy. Early treatment of this pathology usually consists of intravenous treatment or oral acyclovir, analgesics, corticosteroids and eye protection measures, in order to improve the probability of cure. We present a case of Ramsay-Hunt syndrome with a poor outcome in a 65 year-old woman.
El síndrome de Ramsay-Hunt consiste en una parálisis facial periférica, producida por el virus herpes zóster, acompañada de un exantema eritematoso-vesicular que afecta al oído externo o cavidad oral ipsilateral y que puede extenderse a otras localizaciones adyacentes1. Representa un 7% de todas las parálisis faciales periféricas.
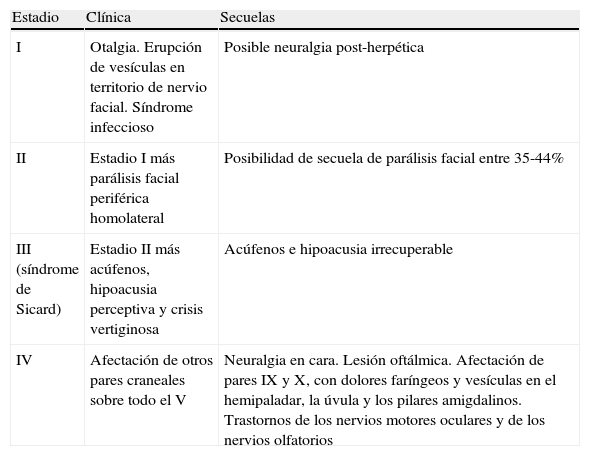
La presentación clínica es muy variada, lo que ha llevado a clasificarla en 4 estadios (clasificación clínica de Ramsay-Hunt)2,3. La forma clínica completa del herpes zóster auditivo descrita por Ramsay-Hunt asocia un síndrome infeccioso general, un síndrome sensitivo (otodinia, erupción cutánea), a veces acompañado de la alteración del gusto de los dos tercios anteriores de la hemilengua, y una parálisis facial periférica de aparición posterior. A menudo están presentes otros signos y síntomas como hipoacusia, náuseas, vómitos, dolores neurálgicos o erupción en hemicara por afectación de V par craneal, acúfenos, vértigo y nistagmo debido a la afectación del VIII par craneal por proximidad del ganglio geniculado. Más raramente está asociado a los pares IX y X, con dolores faríngeos y vesículas en el hemipaladar, la úvula y los pilares amigdalinos4,5. También pueden encontrarse asociaciones con trastornos de los nervios motores oculares y de los nervios olfatorios.
Presentamos el caso clínico de una mujer de 65 años, que como único antecedente personal de interés presentaba una hipertensión arterial en tratamiento con enalapril, afectada de una parálisis facial asociada a herpes zóster ótico. Se diagnostica de síndrome de Ramsay-Hunt, con una afectación inicial grado VI en la clasificación de House-Brackmann, presentando una evolución tórpida de la enfermedad. La edad avanzada, la hipertensión arterial y el grado avanzado de afectación de la paciente son datos de mal pronóstico. La paciente firma el consentimiento para realizarle las fotografías.
Caso clínicoMotivo de consulta y enfermedad actualMujer de 65 años que acude a servicio de urgencias extrahospitalarias por otalgia izquierda con irradiación a cuello de horas de evolución. No refiere sintomatología de otro tipo.
Exploración físicaBuen estado general. Oído izquierdo: tímpano normal. Conducto auricular externo: eritematoso. Signo del trago negativo. Oído derecho: normal. Faringe normal. Afebril.
Ante la exploración física inespecífica de la paciente se decide iniciar tratamiento analgésico con ibuprofeno 600mg cada 8h y vigilar la evolución.
Juicio clínico, evolución y tratamientoLa paciente acude de nuevo a urgencias extrahospitalarias a los 3 días del inicio de la sintomatología por presentar dolor urente en hemicara izquierda y parálisis facial periférica (tabla 1) y grado VI de House-Brackmann (tabla 2) asociada a lesiones ampollosas en pabellón auricular izquierdo (figs. 1 y 2). No hay vesículas en ninguna otra localización otorrinolaringológica. Ante la sospecha de síndrome de Ramsay-Hunt se inicia tratamiento con aciclovir oral, metamizol oral, lágrimas artificiales y medidas de protección ocular.
Clasificación clínica de Ramsay-Hunt
| Estadio | Clínica | Secuelas |
| I | Otalgia. Erupción de vesículas en territorio de nervio facial. Síndrome infeccioso | Posible neuralgia post-herpética |
| II | Estadio I más parálisis facial periférica homolateral | Posibilidad de secuela de parálisis facial entre 35-44% |
| III (síndrome de Sicard) | Estadio II más acúfenos, hipoacusia perceptiva y crisis vertiginosa | Acúfenos e hipoacusia irrecuperable |
| IV | Afectación de otros pares craneales sobre todo el V | Neuralgia en cara. Lesión oftálmica. Afectación de pares IX y X, con dolores faríngeos y vesículas en el hemipaladar, la úvula y los pilares amigdalinos. Trastornos de los nervios motores oculares y de los nervios olfatorios |
Tomada de Thomassin JM et al3.
Clasificación de House-Brackmann9
| Grado | Exploración | Disfunción | Puntuación | Motilidad |
| I | Normal | Normal | 8/8 | 100% |
| II | Ligera debilidad muscular. En reposo simetría normal. No sincinesias, ni contracturas ni espasmos faciales | Leve | 7/8 | 80% |
| III | Diferencia clara entre ambos lados sin ser desfigurante. Incompetencia para el cierre palpebral completo; hay movimiento de región frontal, asimetría de la comisura bucal en movimientos máximos. En reposo, simetría y tono normal | Moderada | 5-6/8 | 60% |
| IV | Debilidad y/o asimetría desfiguradora. En reposo simetría y tono normal. No hay movimiento de región frontal; imposibilidad para cerrar el ojo totalmente. Sincinesias. Espasmo facial | Grave | 3-4/8 | 40% |
| V | ||||
| Tan sólo ligera actividad motora perceptible. En reposo asimetría | Severa | 1-2/8 | 20% | |
| VI | No hay movimiento facial. Pérdida total del tono | Total | 0/8 | 0% |
Nota: Clasificación de House-Brackmann. Evaluación clínica de la motricidad facial. Movimiento máximo de comisura bucal 4/4 y frente fruncida 4/4. Resultado de 0/8 a 8/8.
Tomada de Darrouzet V et al9.
A los 6 días del inicio de la sintomatología, acude de nuevo a urgencias extrahospitalarias por malestar general, astenia, cefalea occipital opresiva, febrícula (37,8°C) y sensación de inestabilidad inespecífica sin giro de objetos. Debido a la evolución tórpida de la enfermedad, se decide derivar a la paciente a servicio de urgencias hospitalarias para valoración e ingreso en otorrinolaringología. Durante el ingreso se inicia tratamiento con corticoides orales durante 9 días en pauta descendente. Se realiza el primer estudio electrofisiológico a los 9 días del inicio de la parálisis facial: «No se obtienen respuestas motoras directas ni respuestas reflejas dependientes del nervio facial izquierdo. Ausencia de actividad electromiográfica espontánea y voluntaria. Estudio compatible con afectación severa del nervio facial izquierdo. No hay datos de buen pronóstico, si bien aún no puede determinarse un mal pronóstico dada la precocidad del estudio».
El estudio electrofisiológico se repite tras un mes de rehabilitación: «Respecto a estudio anterior, persiste ausencia de respuestas motoras dependientes del nervio facial izquierdo. Ha aparecido actividad espontánea electromiográfica de desnervación sin signos patentes de reinervación. En conjunto, datos de mal pronóstico».
Al mismo tiempo es valorada por el servicio de oftalmología por la imposibilidad de oclusión del ojo izquierdo quedando programada para intervención quirúrgica.
DiscusiónLa sintomatología inicial del síndrome de Ramsay-Hunt puede manifestarse de forma inespecífica pudiendo retrasar el diagnóstico y con ello el inicio de tratamiento. La sospecha clínica inicial y el seguimiento de los pacientes son la clave para un diagnóstico e inicio de tratamiento de forma precoz.
La evolución de la clínica es rápida. Inicialmente puede aparecer un síndrome infeccioso general (semejante a un estadio gripal que asocia malestar general y febrícula de 38°C que desaparece en una semana) y otodinia (dolor intenso con sensación de ardor). De 2 a 4 días después del comienzo del dolor, aparece la erupción vesiculosa en pabellón auricular, conducto auditivo externo, trago y cara externa de membrana timpánica y la parálisis facial (figs. 1 y 2)6. La erupción herpética, caracterizada por la presencia de pequeñas vesículas transparentes sobre un fondo rojo, es un signo de sospecha muy útil para el manejo del paciente.
La parálisis facial de causa herpética presenta peor pronóstico de recuperación que la parálisis idiopática o de Bell7. Los factores de buen pronóstico en relación específicamente con la parálisis facial zostérica son la aparición de la parálisis posterior a la erupción, la aparición de movimiento antes de 2 semanas y el inicio de tratamiento antes de 72h. Se consideran factores de mal pronóstico: parálisis de alto grado en escala de House-Brackmann, rápida evolución, presencia de ojo seco y el inicio de tratamiento transcurrido las primeras 72h. En relación con las características propias del paciente, la edad avanzada, la diabetes mellitus, el vértigo y la hipertensión arterial son factores de peor pronóstico.
Las manifestaciones clínicas del síndrome de Ramsay-Hunt son más severas y de peor pronóstico que las formas idiopáticas. Aproximadamente solo un 20-30% de los casos presentará una recuperación total, frente a más del 70% de la parálisis de Bell1,8. Las complicaciones que puede producir esta enfermedad viral son potencialmente graves como ataxia cerebelosa, mielopatía inflamatoria, meningoencefalitis y neuralgia post-herpética.
La evaluación clínica de la motricidad facial se cuantifica con la escala de House-Brackmann9, siendo una herramienta útil para cuantificar de forma objetiva la evolución de los pacientes. Cuando es posible, es útil realizar la primera exploración física y estadificar la motricidad al tercer día, al séptimo día y al duodécimo día, al final de la fase aguda, para comprobar si la evolución se ha estabilizado y valorar la existencia de secuelas, su posible evolución y el nivel de gravedad.
El paciente con parálisis facial grado II/III House-Brackmann puede ser manejado desde atención primaria con revisión preferente en otorrinolaringología. La mejora del cuadro se define por la recuperación funcional con el tratamiento dentro de los primeros 7-10 días y por la ausencia de complicaciones como conjuntivitis, sincinesias, úlcera corneal, blefarospasmo y ectropión de párpado inferior. Si en la reevaluación el paciente se mantiene clasificado en el mismo grupo o presenta empeoramiento debe remitirse al tercer nivel para realizar tratamiento conjunto con otorrinolaringología, oftalmología y rehabilitación. El paciente afectado con grado IV-VI House-Brackmann se debe derivar directamente a urgencias hospitalarias para ser manejado exclusivamente desde el tercer nivel asistencial.
El tratamiento habitual de esta enfermedad en urgencias extrahospitalarias consiste en aciclovir oral (en las primeras 72h del inicio de la sintomatología), analgésicos, corticoides orales (iniciados desde el momento del diagnóstico: prednisona 1mg/kg/día repartida en 2 dosis entre 3 y 5 días y continuar con pauta descendente hasta completar 10 días de tratamiento) y medidas de protección ocular1,8. No existe evidencia de que la rehabilitación o la rehabilitación asociada a corticoides mejoren el pronóstico de la enfermedad.
El famciclovir y el valaciclovir están indicados en la prevención del dolor asociado al herpes zóster auditivo en el adulto inmunocompetente mayor de 50 años. Los pacientes inmunodeprimidos o en tratamiento quimioterápico precisan aciclovir por vía intravenosa en dosis de 10mg/kg cada 8h entre 7 y 10 días, seguido de un tratamiento por vía oral durante 7 días.
La prescripción de corticoides en la parálisis facial por herpes zóster sigue siendo un tema controvertido. No todos los autores están de acuerdo con el tratamiento combinado de antivirales y corticoides debido a que podría incrementarse el riesgo de producir complicaciones como la encefalitis herpética7,10. En el caso del síndrome de Ramsay-Hunt, el tratamiento con corticoides (generalmente bien tolerado y con potente acción antiinflamatoria) permite luchar contra los síntomas ya que las lesiones histológicas son esencialmente inflamatorias11.
Si bien la administración de corticoides en una enfermedad viral aguda puede parecer contradictoria, el tiempo entre la infección y el inicio precoz del tratamiento corticoideo suele disminuir los riesgos en un paciente inmunocompetente12.
Para Bhupal13 existe una clara evidencia en el tratamiento precoz del síndrome de Ramsay-Hunt empleando terapia antiviral asociada a corticoides orales con el objetivo de minimizar complicaciones.
Debido a que no existe consenso en el tratamiento combinado de esta enfermedad y que el tratamiento debe instaurarse de forma precoz debemos valorar de forma individualizada (valorando riesgo/beneficio) los factores de peor pronóstico propios de cada paciente (edad avanzada, diabetes mellitus, vértigo e hipertensión arterial) y los factores de mal pronóstico específicamente de la parálisis facial zostérica (parálisis de alto grado en escala de House-Brackmann, rápida evolución, presencia de ojo seco e inicio de tratamiento transcurridas las primeras 72h), el inicio del tratamiento con terapia combinada.
Consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.