Paciente varón de 42 años que consultó por lesión en el primer dedo del pie izquierdo, de 2 semanas de evolución y rápido crecimiento. La lesión no era dolorosa, pero sangraba fácilmente al roce. Relacionaba su aparición con un traumatismo repetido con su zapato deportivo. El paciente había recibido tratamiento con ácido fusídico tópico y amoxicilina cada 8h, sin notar mejoría.
Entre sus antecedentes personales destacaba la colocación de 2 prótesis valvulares biológicas 5 meses antes de la consulta por válvula aórtica bicúspide y dilatación de aorta. Se encontraba en seguimiento, además, por un cuadro ansioso-depresivo. Realizaba tratamiento habitual con metoprolol, bromazepam, citalopram y ácido acetil salicílico.
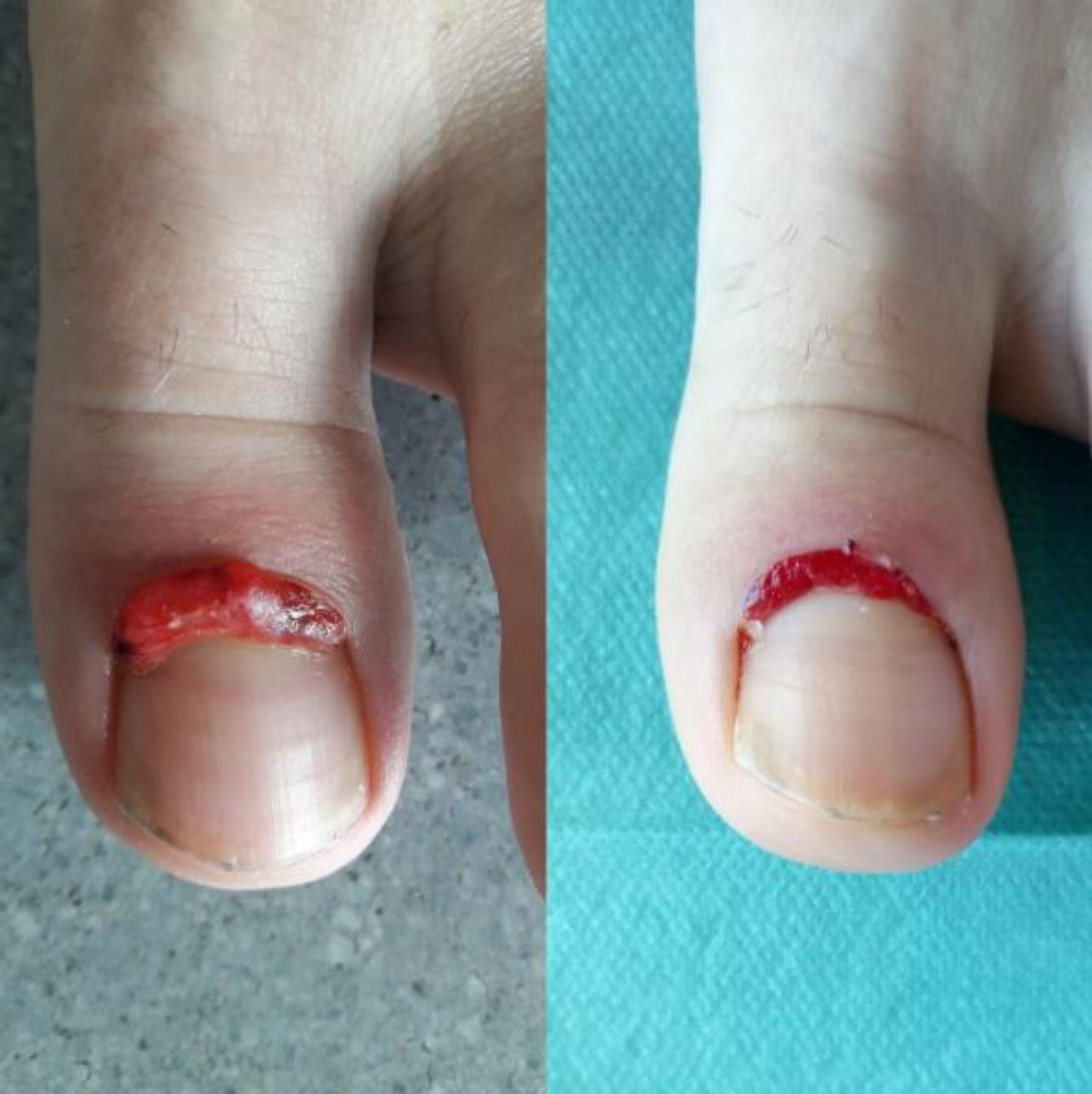
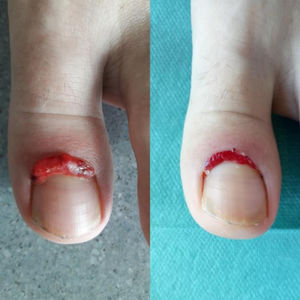
En la exploración presentaba una lesión nodular de color rojo brillante, de superficie lisa y exudativa, localizada a lo largo del pliegue proximal de la primera uña del pie izquierdo. No mostraba datos inflamatorios en la piel circundante. La lesión era clínicamente compatible con el diagnóstico de granuloma piogénico (GP). Con el objetivo de evitar un procedimiento invasivo que pudiera dañar la matriz ungueal y producir una distrofia ungueal permanente, iniciamos tratamiento con timolol 0,5% solución, 2-3 gotas cada 8h.
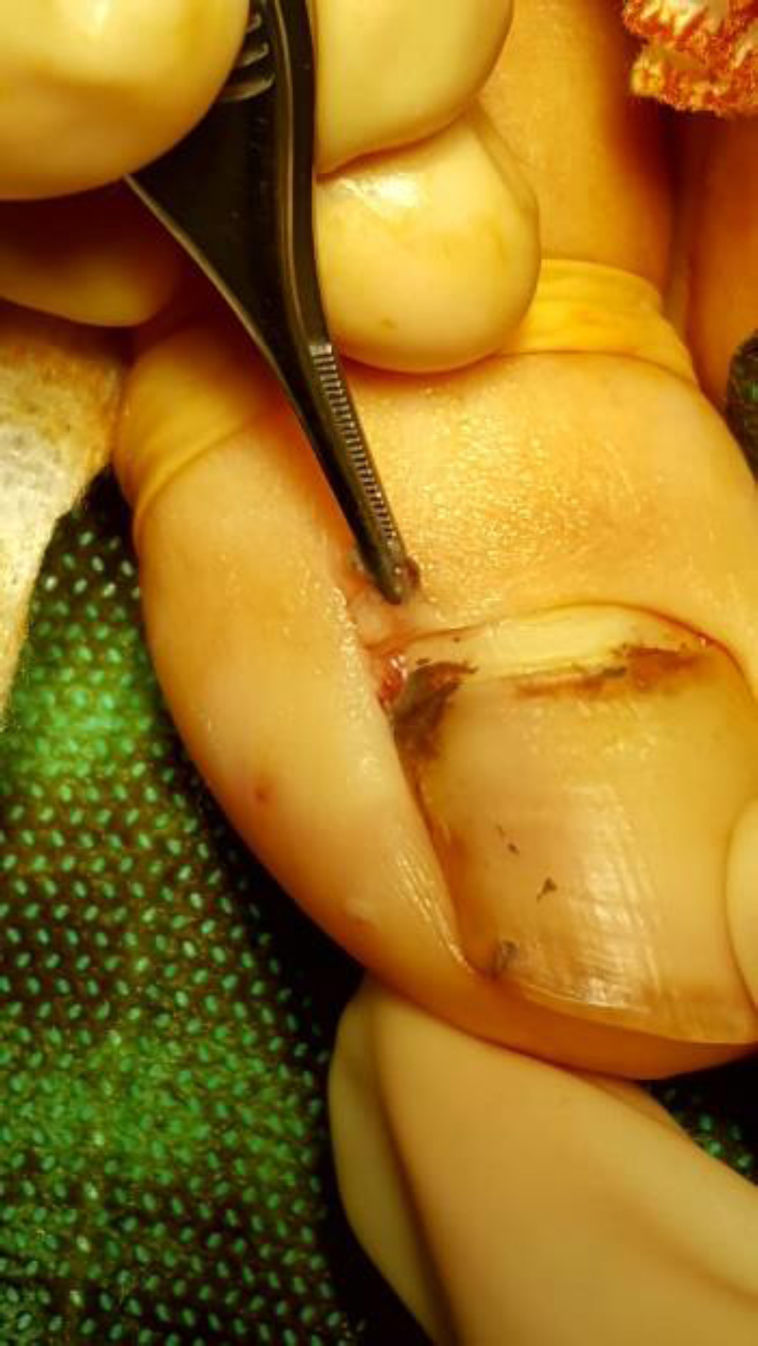
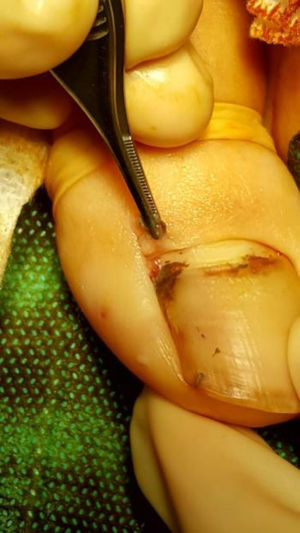
A la semana de iniciar el tratamiento se objetivaba una disminución considerable del tamaño del GP (fig. 1). Tras 6 semanas, persistía una mínima lesión residual en el pliegue proximal, que fue electrocoagulada sin recidiva posterior y sin distrofia ungueal secundaria (fig. 2).
El GP, también conocido como hemangioma lobular capilar, es una lesión vascular adquirida que se desarrolla frecuentemente en la piel de cuello, cara, extremidades superiores y manos, si bien puede ocurrir en cualquier localización de piel y mucosas1. Aproximadamente el 60% de los casos ocurren en la infancia y en pacientes jóvenes, siendo más frecuentes en mujeres. Se presenta generalmente como una pápula o nódulo de color rojo brillante, de rápido crecimiento y que sangra con facilidad ante mínimos traumatismos. Aparece espontáneamente o inducido por traumas locales, cambios hormonales durante el embarazo o fármacos, como anticonceptivos, retinoides y antineoplásicos2. A nivel periungueal se observa con frecuencia como complicación de una onicocriptosis, un tratamiento de pedicura o un traumatismo periungueal.
El diagnóstico suele ser clínico, siendo necesario en ocasiones el estudio histológico para confirmar la sospecha. Histológicamente aparecen como grupos de capilares hiperplásicos, separados por delgadas bandas fibrosas, dispuestas en una configuración lobular. La superficie suele estar ulcerada, y las mitosis no son atípicas. El diagnóstico diferencial se plantea principalmente con el melanoma amelanótico, el carcinoma basocelular, linfomas, hemangiomas, el sarcoma de Kaposi o las verrugas vulgares2.
Repasando la literatura, en menos del 5% de los casos las lesiones remiten espontáneamente en 6-18 meses y en más del 90% requieren tratamiento1.
Para su tratamiento se han empleado diversas modalidades ablativas (nitrato de plata, crioterapia, curetaje y electrocoagulación, cirugía, diversos láseres). Con todas las opciones, la recidiva es posible. La escisión quirúrgica es la que menor tasa de recurrencias presenta, pero requiere sedación en niños. Se añaden los riesgos de infección o de cicatrices indeseadas en áreas anatómicas como la cara y las uñas. Por estos motivos, existe la necesidad de una opción no invasiva para el tratamiento de los GP. Se ha empleado con éxito el imiquimod tópico, pero su uso está limitado por efectos adversos tales como irritación local, cicatrices superficiales y despigmentación3,4.
Los betabloqueantes (BB) son un tratamiento no invasivo emergente para los GP. Se han comunicado casos y series de casos que muestran tasas mixtas de éxito con timolol tópico y propranolol oral para el tratamiento de los GP. El mecanismo de acción de los BB sería, por un lado, el bloqueo de los receptores beta a nivel del endotelio vascular, produciendo vasoconstricción (hay que destacar que nuestro paciente se encontraba en tratamiento con metoprolol, BB cardioselectivo con mínima acción sobre los receptores beta-2, que predominan en el endotelio y cuyo bloqueo produce vasoconstricción; de este modo se podría postular que el bloqueo beta-2 sería el responsable de la respuesta terapéutica en los PG). Por otro lado, recientemente se han descrito mutaciones en BRAF y RAS en algunos pacientes con GP (tanto espontáneos como secundarios a MVO). La vía RAS ha sido implicada en la angiogénesis en los hemangiomas infantiles a través del factor inducible por hipoxia 1 alfa) y el factor de crecimiento vascular endotelial5. Los BB también inhibirían estos factores proangiogénicos, dando lugar a una disminución en la angiogénesis y una apoptosis de las células endoteliales.
No obstante, no todos los GP responden al tratamiento con BB. Por un lado, se ha visto que la expresividad de los receptores beta en los GP es de solo el 50%6, y además, se cree que los GP que maduran con la evolución, aumentando su componente fibroso, tendrían peor respuesta6,7.
El GP es una lesión vascular adquirida frecuente en la práctica clínica que, dada su tendencia a sangrar, lleva al paciente a demandar una solución. El médico de Atención Primaria, en la gran mayoría de los casos, es el primero en encontrarse con estas lesiones. El timolol tópico puede ser una opción terapéutica en aquellos GP en los que es necesario evitar o disminuir la necesidad de la cirugía. Los beneficios de esta terapia incluyen que es un enfoque no invasivo, sin necesidad de anestesia local o general y sin efectos secundarios locales. Además, tampoco presenta los efectos secundarios sistémicos de los BB adrenérgicos y no requiere ninguna monitorización. Es indoloro y barato. Por todo lo ya comentado, consideramos que es una terapia a considerar desde la consulta de Atención Primaria. Hay que destacar que nunca debe ser considerado la primera opción ante presentaciones atípicas, en las que siempre debemos hacer una biopsia previa para no obviar un tumor maligno, como un melanoma. Y que también debemos realizar el estudio histopatológico en las lesiones que no responden al tratamiento1,2.
Responsabilidades éticasSe ha contado con el consentimiento del paciente y se han seguido los protocolos de los centro de trabajo sobre tratamiento de la información de los pacientes.