La tromboprofilaxis mediante heparinas de bajo peso molecular es una medida eficaz, efectiva y que genera ahorro en costes sanitarios en el medio hospitalario. Sin embargo, a nivel extrahospitalario, hay situaciones de aparente riesgo trombótico, en las que parece no haber ese consenso. Esto pasa en las lesiones traumáticas del miembro inferior que no se consideran quirúrgicas y que necesitan de un periodo de inmovilización. Son episodios con intervención multidisciplinaria (urgencias, atención primaria y traumatología), aunque de seguimiento ambulatorio, donde no es fácil encontrar criterios de actuación sobre la tromboprofilaxis. Presentamos un caso clínico, con sintomatología atípica, de tromboembolia pulmonar, en un paciente con fractura de peroné y metatarso, que estaba siendo tratado con bemiparina, en su domicilio. Se trata de una complicación infrecuente, pero que muestra la importancia de una adecuada valoración del riesgo de enfermedad tromboembólica en estos pacientes. Destacan las imágenes tomográficas acompañantes, por su claridad y elocuencia.
Thromboprophylaxis with low molecular weight heparin is efficient, effective and generates savings in health costs in hospitals. However, outside hospitals, there are situations of apparent risk of thrombosis, where there seems to be no such consensus. This occurs in traumatic lower limb injuries which are not undergoing surgery and need a period of immobilization. These are processes with multidisciplinary interventions (Emergency, Family Physicians and Traumatology), although during outpatient follow up it is not easy to find criteria for using thromboprophylaxis. We report a case of a pulmonary embolism, with unusual symptoms, in an ambulatory patient with a fractured fibula and metatarsal, who was being treated with Bemiparin. As we shall see, this is a rare complication, but it shows the importance of proper risk assessment of thromboembolic disease in these patients. We emphasize the accompanying tomographic images for their clarity and eloquence.
La enfermedad tromboembólica venosa (ETEV) aparece como la tercera causa de muerte cardiovascular tras la cardiopatía isquémica y el ictus. En los servicios de urgencia hospitalarios se estima una incidencia de 30 casos/100.000 habitantes/año, 35% de los cuales en forma de tromboembolia pulmonar (TEP)1. Se le atribuye una mortalidad de entre 14-17% a los 3 meses y 29% a los 7 días en caso de presentación como TEP, que en un alto porcentaje se manifiesta con muerte súbita. Una de cada 10 muertes en hospital se debe a ETEV, siendo esta la primera causa de muerte evitable en este medio, estimándose que con una adecuada profilaxis se consiguen evitar un 56% de los casos de trombosis venosa profunda (TVP) y un 52% de TEP2.
En los últimos años se está haciendo un esfuerzo para implicar a los profesionales de atención primaria y a los pacientes en el conocimiento, prevención y manejo de la ETEV. Guías como Pretemed (2007)2 o proyectos como Prometeo (profilaxis médica en enfermedad tromboembolica venosa) pretenden dar a conocer los beneficios de la tromboprofilaxis en pacientes con enfermedad médica extrahospitalaria.
Nuestra intención es averiguar si estos beneficios pueden extrapolarse a los inmovilizados por lesiones traumáticas no quirúrgicas (LTNQ) del miembro inferior, donde la incidencia de ETEV estimada sin tromboprofilaxis viene a ser de un 20%3,4. Para ello hemos llevado a cabo una búsqueda sobre trabajos publicados en los últimos 10 años, a través del buscador PubMed en la base de datos Medline.
Caso clínicoVarón de 59 años, que avisa al servicio de emergencias 061, porque de forma repentina en su domicilio comienza a notar palpitaciones junto a dolor centrotorácico opresivo que irradia a cuello y mandíbula inferior.
Como antecedente inmediato destacar que hacía 24 h se le retiró un yeso debajo de la rodilla, por fractura de peroné y de la base del tercer metatarsiano, ambas no quirúrgicas, que llevaba desde hacía 5 semanas. Durante este tiempo, recibió una pauta de 3.500 U/día de bemiparina por vía subcutáneas. Otro antecedentes de interés es que era fumador ocasional (<1/2 paquete/día).
El centro coordinador de emergencias envió al equipo de urgencias de atención primaria (SUAP) al domicilio, sin estar disponible en esos momentos la ambulancia medicalizada de la zona. Destaca de la exploración a la llegada, presión arterial 145/90mmHg; frecuencia cardíaca: 110 pulsaciones por minuto (ppm); ligera taquipnea a 24 respiraciones por minuto. Temperatura 37,4°C. Saturación por oximetría de pulso de 90%. Pulso taquiarrítmico en esos momentos y auscultación sin hallazgos de interés. Presentaba edema y calor moderado en zona distal del miembro inferior izquierdo. Hommans negativo y pulsos simétricos.
No disponíamos de electrocardiograma (ECG) portátil, por lo que interpretamos posible TEP frente a síndrome coronario agudo. Acompañamos al paciente al hospital en ambulancia, con oxigenoterapia al 50%, vía salinizada, 300mg de ácido acetilsalicílico por vía oral y nitroglicerina sublingual en dos ocasiones ya que el paciente refería mejoría del dolor centrotorácico. A la llegada a urgencias, en el ECG aparece una taquicardia sinusal a 110′ ppm, con un patrón de S1Q3y T aplanada en III. En las pruebas analíticas destacan enzimas cardíacas normales (troponina T y CPK), dímero D elevado (8,95) y gasometría arterial (Ph 7,47, PO2 50, PCO2 37, HCO3 26,9, Sat.: 88%).
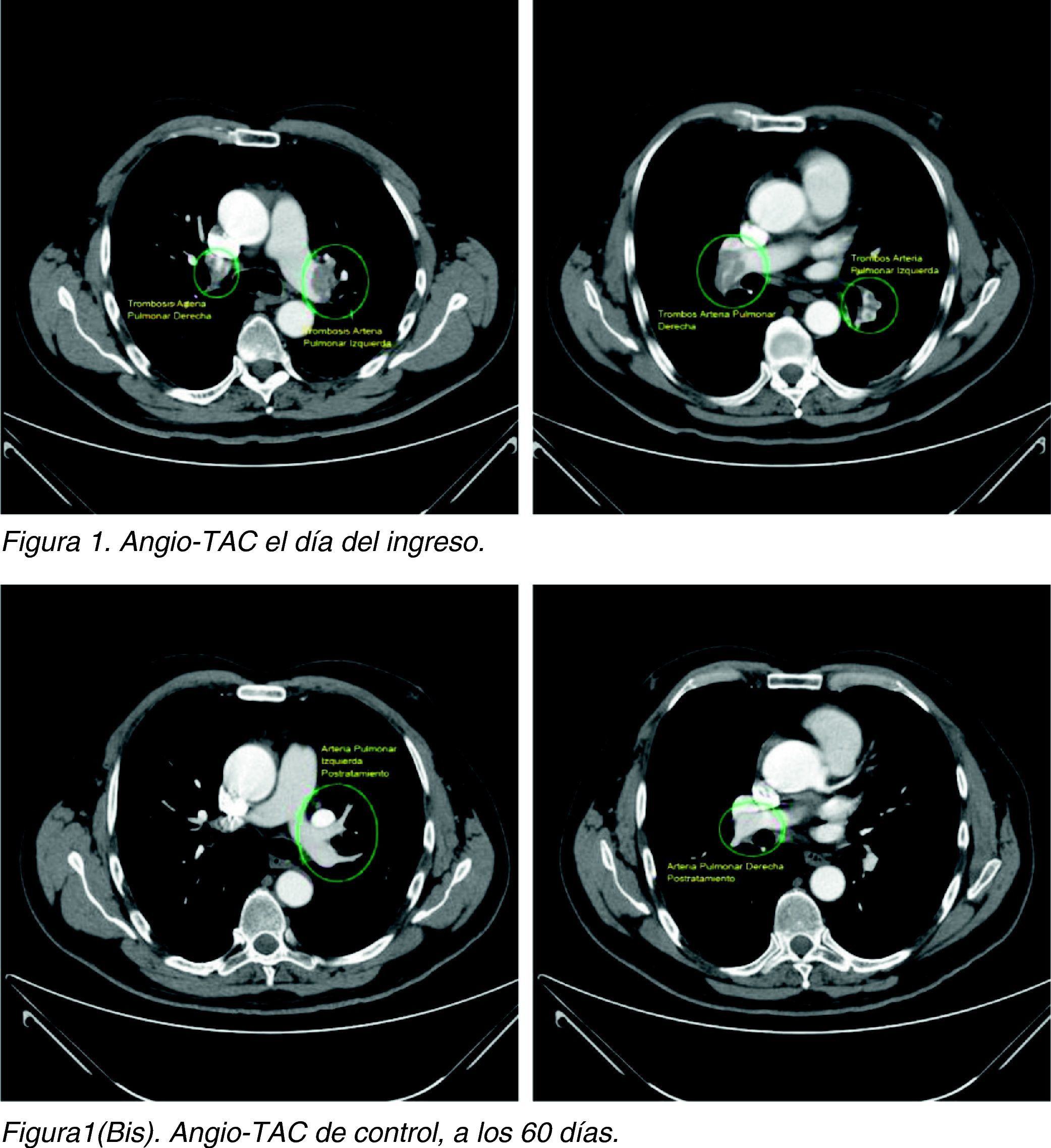
Ante la sospecha de TEP, se realizó directamente angio-TC donde se confirma la presencia de trombosis masiva bilateral que afecta a las ramas principales que se extienden hasta las segmentarias de ambos lóbulos inferiores con trombos de hasta 3cm (fig. 1). Se ingresa con tratamiento de heparina no fraccionada a dosis terapéuticas y se añade acenocumarol. No se observan complicaciones durante su estancia. Al alta, el paciente está asintomático, con saturación de 97%. Se continúa con anticoagulación oral y se le cita para un control de angio-TC a los 60 días, donde se aprecia la desaparición de las imágenes tromboembólicas (fig. 1).
Angio-TC el día del ingreso y de control a los 60 días.
Se presentan 2 tiras de imágenes. La primera tira corresponde a 2 imágenes de la angio-TC el día que ingresó el paciente en el hospital, y la segunda tira a otras 2 imágenes de la angio-TC de control que se realizó a los 60 días del primero.
Parece existir un consenso general en el uso de las heparinas de bajo peso molecular (HBPM) (tabla 1), como método de elección tromboprofiláctica2–10. Pero no es el único, hagamos un repaso de los métodos conocidos actualmente (tabla 2).
Heparinas de bajo peso molecular y dosis recomendadas2,6–13
| HBPM | Riesgo de trombosis | Dosis/día |
| Bemiparina | Moderado | 2.500 U |
| Alto | 5.000 U | |
| Dalteparina | Moderado | 2.500 U |
| Alto | 5.000 U | |
| Enoxaparina | Moderado | 2.000 U |
| Alto | 4.000 U | |
| Tinzaparina | Moderado | 3.500 U |
| Alto | 4.500 U | |
| Nadroparina | Moderado | 3.800 U |
| Alto | 5.700 U |
HBPM: heparinas de bajo peso molecular.
Tabla de elaboración propia, donde se enumeran los diferentes nombres de HBPM, con las dosis recomendadas diarias, en función del riesgo trombótico.
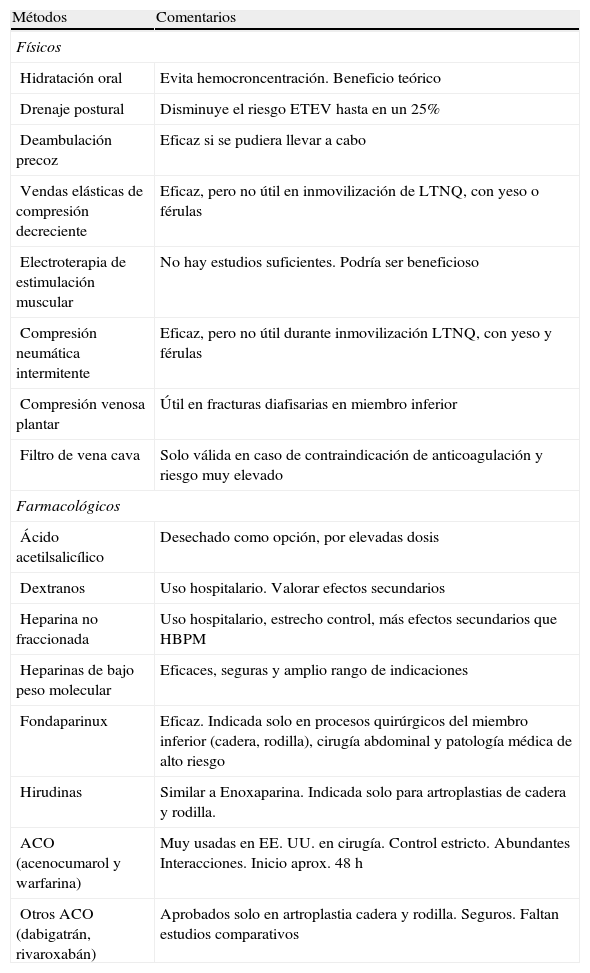
Métodos de tromboprofilaxis conocidos
| Métodos | Comentarios |
| Físicos | |
| Hidratación oral | Evita hemocroncentración. Beneficio teórico |
| Drenaje postural | Disminuye el riesgo ETEV hasta en un 25% |
| Deambulación precoz | Eficaz si se pudiera llevar a cabo |
| Vendas elásticas de compresión decreciente | Eficaz, pero no útil en inmovilización de LTNQ, con yeso o férulas |
| Electroterapia de estimulación muscular | No hay estudios suficientes. Podría ser beneficioso |
| Compresión neumática intermitente | Eficaz, pero no útil durante inmovilización LTNQ, con yeso y férulas |
| Compresión venosa plantar | Útil en fracturas diafisarias en miembro inferior |
| Filtro de vena cava | Solo válida en caso de contraindicación de anticoagulación y riesgo muy elevado |
| Farmacológicos | |
| Ácido acetilsalicílico | Desechado como opción, por elevadas dosis |
| Dextranos | Uso hospitalario. Valorar efectos secundarios |
| Heparina no fraccionada | Uso hospitalario, estrecho control, más efectos secundarios que HBPM |
| Heparinas de bajo peso molecular | Eficaces, seguras y amplio rango de indicaciones |
| Fondaparinux | Eficaz. Indicada solo en procesos quirúrgicos del miembro inferior (cadera, rodilla), cirugía abdominal y patología médica de alto riesgo |
| Hirudinas | Similar a Enoxaparina. Indicada solo para artroplastias de cadera y rodilla. |
| ACO (acenocumarol y warfarina) | Muy usadas en EE.UU. en cirugía. Control estricto. Abundantes Interacciones. Inicio aprox. 48h |
| Otros ACO (dabigatrán, rivaroxabán) | Aprobados solo en artroplastia cadera y rodilla. Seguros. Faltan estudios comparativos |
ACO: anticoagulantes orales; ETEV: enfermedad tromboembólica venosa; HBPM: heparinas de bajo peso molecular; LTNQ: lesiones traumáticas no quirúrgicas.
Repaso de los métodos tromboprofilácticos tanto físicos como farmacológicos conocidos y comentarios relevantes sobre su uso en pacientes con lesión traumática no quirúrgica del miembro inferior2,6–13. Tabla de elaboración propia.
Existe evidencia del beneficio de tromboprofilaxis en pacientes a los que se ha practicado cirugía ortopédica, y en el traumatismo grave, pero no está tan claro en cuanto a las lesiones traumáticas no «hospitalizables», quizá por la carencia de estudios relevantes al respecto3,5,11. Una guía, como la del ACCP (American College of Chest Phisicians, Chest. 2008)7, cita como factor de riesgo para la ETEV, la «fractura inespecífica de extremidad inferior o pélvica», y recomienda la profilaxis. Pero especifica, «los pacientes con lesiones aisladas por debajo de la rodilla no deberían requerir de forma sistemática tromboprofilaxis y habría que valorar la existencia de otros factores de riesgo que justificaran su uso».
La guía de práctica clínica Pretemed 2007, mediante consenso de varias sociedades científicas españolas de prestigio, «recomienda» la profilaxis mediante HBPM, en traumatismo de miembro inferior no quirúrgico con fractura y la «sugiere» en las lesiones sin fractura2.
Más recientemente, un artículo de revisión sistemática en base de datos Cochrane10 y un metaanálisis11 basado en 6 ensayos clínicos randomizados, sobre 1.536 pacientes con inmovilización de LTNQ de miembro inferior concluye que la tromboprofilaxis con HBPM reduce el riesgo de ETEV en estos casos.
En otra revisión posterior en el Brittish Journal Of Haematology3, que tiene en cuenta estas publicaciones y algún otro estudio de cohortes y series de casos, considera recomendable la profilaxis en inmovilización de LTNQ de miembro inferior, en función de la presencia de factores de riesgo asociados y afirma que «los pacientes considerados de riesgo, con inmovilización (yeso, férulas) por LTNQ del miembro inferior, deberían recibir profilaxis con HBPM».
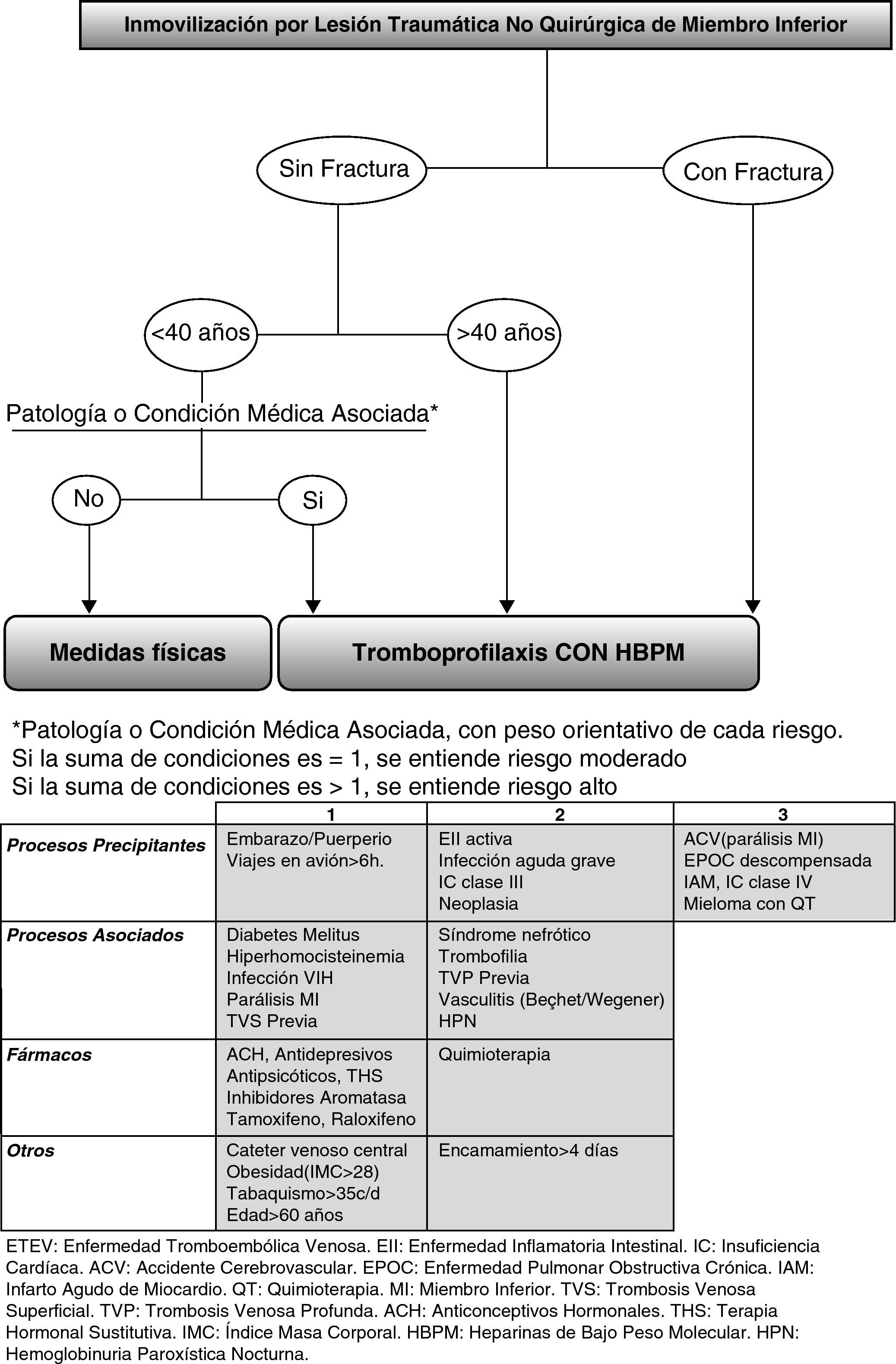
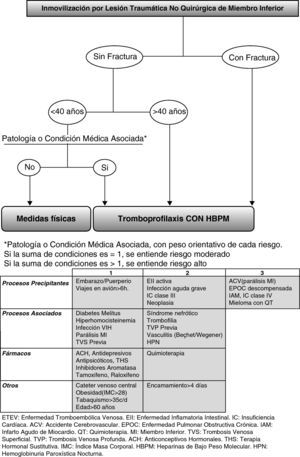
Parece fundamental, entonces, encontrar una adecuada herramienta de valoración del riesgo de ETEV en estos pacientes. Para lo cual, sobre la base de las recomendaciones Pretemed 2007, donde se enumeran los riesgos en relación a condicionantes médicos, hemos añadido o modificado otros factores que aparecen en las revisiones más recientes, específicamente sobre la inmovilización de LTNQ de miembro inferior, creando un algoritmo de decisión terapéutica (fig. 2), que habría que validar en futuros ensayos clínicos2,3,12. Son considerados factores de riesgo consistentes e independientes la presencia de fractura y la edad mayor de 40 años3,7,12.
Algoritmo de decisión para tromboprofilaxis durante la inmovilización por lesión traumática no quirúrgica del miembro inferior y tabla de riesgos para la enfermedad tromboembólica venosa, modificada de las recomendaciones Pretemed 20072–12.
Se trata de un algoritmo de elaboración propia, para tomar decisión tromboprofiláctica con heparinas de bajo peso molecular en los pacientes con lesión traumática no quirúrgica del miembro inferior, en función de la valoración del riesgo de enfermedad tromboembólica venosa basado en los artículos revisados.
Podríamos concluir, a la espera de que aparezcan más estudios de calidad, y a la vista de la literatura disponible que:
La inmovilización de una LTNQ de miembro inferior supone un factor de riesgo para el desarrollo de la ETEV2–4,10,11. Pero, en pacientes sin lesión ósea y por debajo de los 40 años, si no presenta ningún otro factor de riesgo, las medidas físicas serían la única profilaxis recomendable2,3,10. En el resto de los casos, además habría que añadir las HBPM como una manera eficaz y segura de prevenir la ETEV. Iniciándose en el primer día de inmovilización y prolongando hasta su finalización, valorando continuar si el riesgo de ETEV es alto.
Aunque otros tratamientos farmacológicos, como el fondaparinux o los nuevos anticoagulantes orales (dabigatrán, apixabán, rivaroxabán) podrían ser eficaces, habría que esperar más resultados en ensayos clínicos aleatorizados13.
Por lo tanto sería deseable crear un protocolo de valoración de riesgo adecuado en los servicios donde se atienda patología traumática de urgencia. Creemos muy interesante la implicación de la atención primaria, pues es en la mayoría de los casos donde se realiza el seguimiento, valora las complicaciones y resuelve las dudas de los pacientes.
Referente al caso clínico, en nuestro paciente que presentaba el riesgo inherente de la inmovilización por LTNQ se objetivan 2 factores más, que cada uno por sí mismo son suficientes para recomendar la tromboprofilaxis con HBPM; la fractura ósea y la edad. El consumo tabáquico es inferior a la cantidad estimada como factor de riesgo. En consecuencia, fue correcta la medida profiláctica con HBPM, aplicada desde un principio y además se mantuvo el tiempo y dosis necesaria. Lo extraño es que en estas condiciones se hubiera producido un TEP, y más aún de tal magnitud. En el metaanálisis sobre ensayos clínicos aleatorizados3,11, los casos de ETEV en forma de TVP en pacientes con LTNQ que recibieron HBPM fueron de 9,6 frente al 17,1% de los controles (1,3 vs 3,3% de TVP proximal). Y de los 1.536 pacientes incluidos en ambos grupos, solo se dieron 2 casos de embolia pulmonar (0,1%); otros estudios menos relevantes también aportan cifras similares3,4. Por lo tanto ante estos resultados nos planteamos o bien que se hubiera producido una mala cumplimentación terapéutica, que nuestro paciente presentara otros factores de riesgo no valorados (trombofilias, enfermedades médicas desconocidas), o simplemente que presenciáramos uno de los remotos casos de embolia pulmonar en pacientes anticoagulados por inmovilización de LTNQ del miembro inferior.
RESPONSABILIDADES ÉTICASProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.