Los anticoagulantes orales de acción directa (ACOD) son fármacos que han demostrado tener un perfil de seguridad superior a los antivitaminaK (AVK). En España la prescripción de los ACOD está subordinada a un visado de inspección que recoge las condiciones clínicas definidas en el Informe de Posicionamiento Terapéutico (IPT) de la Agencia Española del Medicamento del año 2013, actualizado en 2016. Estas recomendaciones no coinciden con las de la Sociedad Europea de Cardiología (2016), limitando el uso de ACOD a un tratamiento de segunda línea en la mayoría de los casos. Además, el IPT se aplica de manera distinta en las comunidades autónomas e incluso en las áreas sanitarias, lo que origina una gran variabilidad en las condiciones de prescripción, generando desigualdades territoriales en la accesibilidad a estos fármacos por parte de los pacientes. La eliminación del visado y la adecuación de la prescripción a las recomendaciones de las guías de práctica clínica son dos aspectos clave para neutralizar las actuales barreras administrativas y clínicas para el uso eficiente de los ACOD en atención primaria (AP). SEMERGEN apuesta por el refuerzo de la formación clínica del médico de AP y la alianza con los pacientes para promover la concienciación y el conocimiento de la fibrilación auricular.
The direct-acting oral anticoagulants (DOACs) are drugs that have been shown to have a safety profile superior to the vitaminK antagonists (VKA). The prescribing of DOACs in Spain is subject to approval in the form of an inspection visa. This sets out the clinical conditions defined in the Spanish Medicines Agency Therapeutic Positioning Report (TPR) of 2013, updated in 2016. These recommendations do not coincide with those of the European Cardiology Society (2016), restricting the use of DOACs to a second-line treatment in the majority of cases. Furthermore, this TPR is applied differently in the Regional Autonomous Communities and even in different health areas. This leads to a wide variation in the prescribing conditions, causing territorial inequalities in accessibility to these drugs by patients. The removal of the visa, and the appropriateness of the prescription to the recommendations of the Clinical Practice guidelines are key aspects to neutralise the current administrative and clinical barriers for the efficient use of DOACs in Primary Care. SEMERGEN supports the boosting of the clinical training and alliance with the patients in order to promote awareness and knowledge of atrial fibrillation.
Han transcurrido casi dos años desde la publicación del Posicionamiento de SEMERGEN sobre la utilización de los anticoagulantes orales de acción directa (ACOD)1. Durante este tiempo, poco se ha avanzado en las legítimas reivindicaciones de los médicos de familia para poder prescribir estos fármacos en la práctica clínica sin las barreras administrativas actuales que limitan su uso, como es el visado. Sin embargo, sí que se ha avanzado, y mucho en estos dos años, en el conocimiento de la eficacia, seguridad y efectividad de los ACOD respecto a los antivitamina K (AVK).
La publicación de un buen número de estudios de vida real, que confirman los resultados mostrados por los ensayos clínicos, justifica que desde la SEMERGEN se revisen los mismos en aras de seguir avanzando en el conocimiento y tratamiento de la fibrilación auricular (FA) no valvular y en el necesario cambio de paradigma para una prescripción razonada, basada en las guías de práctica clínica, por parte del médico de Atención Primaria (AP). Este documento también pretende, por una parte, neutralizar la confusión que todavía subyace en algunos compañeros de AP sobre la eficacia y seguridad de los ACOD, y por la otra, alertar a las autoridades sanitarias de la necesidad de ser coherentes con los avances científicos y adicionalmente, regular el marco normativo actual que implica la necesaria eliminación de los instrumentos de control derivados del visado de inspección en la prescripción.
Importancia de la fibrilación auricularLa fibrilación auricular (FA) es la arritmia más frecuente. La prevalencia aumenta en las personas de mayor edad y con otras enfermedades, como hipertensión arterial (HTA), enfermedad coronaria, obesidad, enfermedad renal crónica o insuficiencia cardíaca, y es la causa más frecuente de muerte y reingreso hospitalario en los pacientes con insuficiencia cardíaca2.
Las directrices de la Sociedad Europea de Cardiología (2016)3 recomiendan el cribado oportunista de la FA en las personas mayores de 65años. Estos controles del ritmo del pulso son una forma sencilla de detectar la FA y deben ser práctica habitual en el ámbito de la atención primaria (AP).
Los pacientes con FA tienen el doble de riesgo de muerte en comparación con los pacientes sin FA y más riesgo de eventos isquémicos, como el infarto de miocardio o el ictus, cuyo riesgo es hasta 5veces superior4,5. En comparación con los ictus causados por otras etiologías, los ictus asociados a la FA tienen una mayor mortalidad, dejan más secuelas y tienen un mayor riesgo de recurrencias4,6. Asimismo, los gastos sociales y sanitarios asociados al ictus son muy elevados7-9.
Abordaje integral de los pacientes con FA no valvularLa FA suele ser asintomática («silente») y habitualmente detectada por personal sanitario de AP. La atención integral de la FA requiere la cooperación de médicos de AP, cardiólogos, cirujanos cardiacos, neurólogos, hematólogos, internistas, profesionales afines y pacientes para abordar los cambios en el estilo de vida, el tratamiento de las enfermedades cardiovasculares subyacentes y el tratamiento específico de la FA10,11.
En la evaluación inicial se recomienda valorar los siguientes aspectos3: a)inestabilidad hemodinámica o síntomas limitantes graves; b)presencia de factores precipitantes (tirotoxicosis, sepsis o FA posoperatoria) y entidades cardiovasculares subyacentes; c)riesgo de accidente cerebrovascular (ACV) y necesidad de anticoagulación; d)frecuencia cardiaca y necesidad de control de la frecuencia, y e)evaluación de los síntomas y decisiones sobre el control del ritmo cardiaco.
Los signos clínicos que indican actuación urgente por un equipo especializado son3: inestabilidad hemodinámica, frecuencia cardíaca incontrolable, bradicardia sintomática que no responde a tratamiento, angina grave o empeoramiento de la función ventricular izquierda, accidente isquémico transitorio o ACV.
La atención integral de los pacientes con FA de nuevo diagnóstico debería ser clave para superar las carencias actuales del tratamiento de la FA, especialmente la infrautilización de la anticoagulación, el acceso al tratamiento para el control del ritmo cardiaco y la incoherencia de las distintas estrategias de reducción del riesgo cardiovascular3,12,13.
En todo caso, debe saberse que la anticoagulación de todo paciente que la requiera debe iniciarse pronto y no requiere sistemáticamente la valoración de un especialista en FA ni en anticoagulación3.
Escalas de riesgo de accidente cerebrovascular y de sangradoLa prevención de las complicaciones tromboembólicas es uno de los pilares en el manejo de todos los pacientes con FA. Si bien las escalas de estratificación de riesgo (CHADS214, CHA2DS2-VASc15) sirven para establecer la indicación de anticoagulación, las diferentes escalas de sangrado (HAS-BLED16, HEMORR2HAGES17, ATRIA18, ORBIT19, ABC20) no contraindican por sí mismas el inicio de anticoagulación, sino que ayudan a identificar los factores que incrementan el riesgo de sangrado y a tomar las medidas oportunas para disminuir este riesgo3.
La escala CHA2DS2-VASc15 se considera la más adecuada para valorar el riesgo tromboembólico de los pacientes que se van a beneficiar del tratamiento anticoagulante oral, y es la utilizada para indicar la anticoagulación oral y el uso de los anticoagulantes orales de acción directa (ACOD). A este respecto, las últimas guías europeas de FA3 recomiendan la anticoagulación en sujetos con FA y CHA2DS2-VASc ≥2 (varones) o ≥3 (mujeres), y se aconseja anticoagulación en caso de CHA2DS2-VASc=1 (varones) y =2 (mujeres)3.
Anticoagulantes orales para pacientes con fibrilación auricular no valvularA continuación se resumen los tratamientos antitrombóticos que más se han empleado para la prevención del ictus en esta población. Vaya por delante que tanto los antivitaminaK (AVK) como los ACOD son efectivos para la prevención del riesgo de ACV en la FA.
Tratamiento antiagreganteTeniendo en cuenta la escasa eficacia para la prevención del ictus y el riesgo de sangrado, similar al de los anticoagulantes orales, no está justificado el tratamiento antiagregante para la prevención del ictus en el paciente con FA. Solo se debería plantear en el caso de que el paciente se negara a tomar cualquier tratamiento anticoagulante, advirtiéndole de los riesgos que conlleva esa decisión3,21,22.
Antivitamina KAunque existe amplia experiencia clínica con los AVK, la realidad es que los AVK poseen varias desventajas (estrecha ventana terapéutica, variabilidad del efecto anticoagulante, controles periódicos de la anticoagulación, ajustes frecuentes de dosis) que pueden limitar su uso en la práctica clínica. El control adecuado del INR (Índice Internacional Normalizado) es necesario en todo paciente tratado con AVK para evitar un riesgo innecesario de eventos tromboembólicos y/o hemorrágicos. El médico de AP está perfectamente capacitado para realizar este control en la gran mayoría de los pacientes, y por tanto es el que mejor puede identificar al paciente con un pobre control de la anticoagulación y tomar las medidas necesarias para corregir esta situación (ajuste de dosis, implementación de estrategias de mejora de adherencia terapéutica y, cuando no es posible, el cambio a otras alternativas terapéuticas). En la actualidad, entre el 45 y el 55% de los pacientes tienen un mal control habitual del INR en España23-25. Con las alternativas terapéuticas actuales este porcentaje es inaceptablemente elevado.
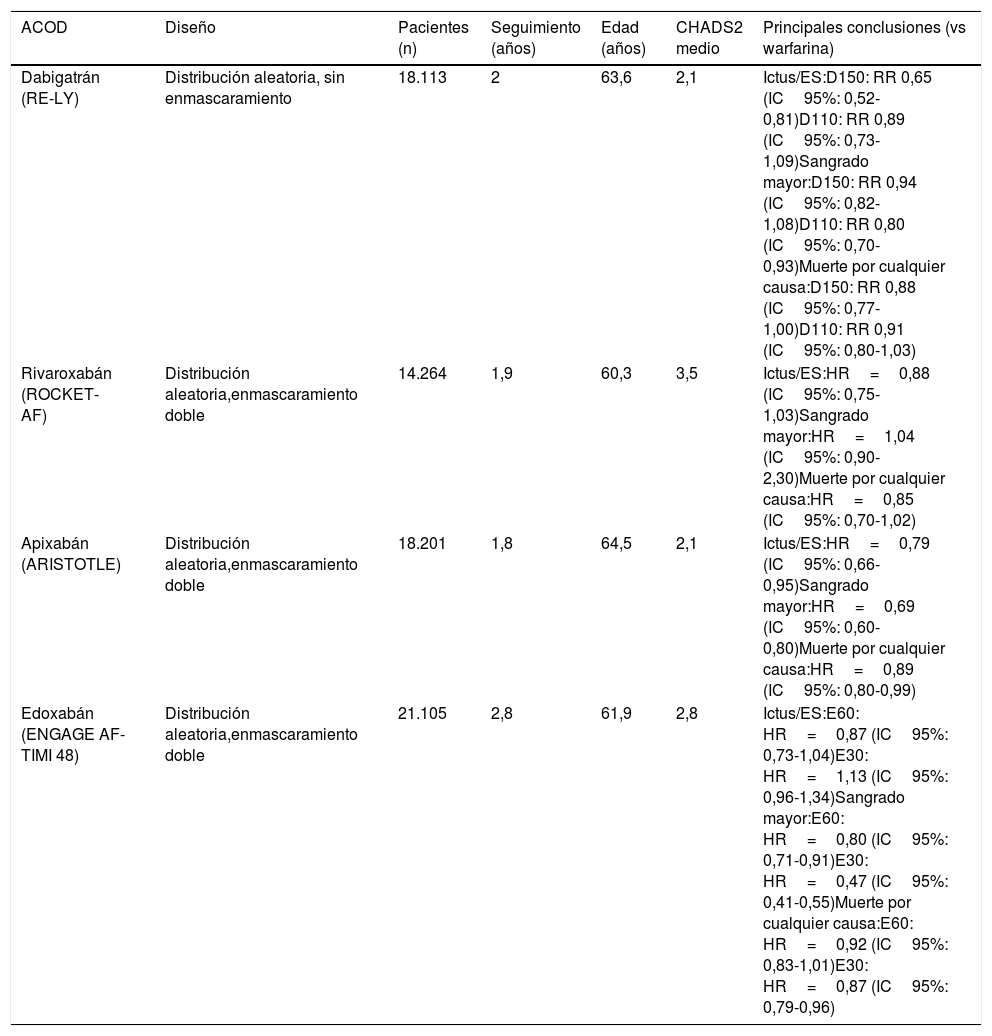
Anticoagulantes orales de acción directaLos ACOD tienen una cinética, un efecto anticoagulante predecible, además de una ventana terapéutica amplia, no es necesario monitorizar la actividad anticoagulante y se pueden prescribir a dosis fijas, de acuerdo a ciertas características clínicas3,26. En conjunto, en comparación con warfarina, los ACOD reducen el riesgo de ictus y embolismo sistémico en un 19%, el de muerte por cualquier causa en un 10% y el de hemorragia intracraneal en un 52%27. En la actualidad hay 4ACOD comercializados (dabigatrán, rivaroxabán, apixabán y edoxabán) en base a los ensayos clínicos pivotales de faseIII (tabla 1)28-31.
Resumen de los ensayos clínicos pivotales de los ACOD en comparación con warfarina
| ACOD | Diseño | Pacientes (n) | Seguimiento (años) | Edad (años) | CHADS2 medio | Principales conclusiones (vs warfarina) |
|---|---|---|---|---|---|---|
| Dabigatrán (RE-LY) | Distribución aleatoria, sin enmascaramiento | 18.113 | 2 | 63,6 | 2,1 | Ictus/ES:D150: RR 0,65 (IC95%: 0,52-0,81)D110: RR 0,89 (IC95%: 0,73-1,09)Sangrado mayor:D150: RR 0,94 (IC95%: 0,82-1,08)D110: RR 0,80 (IC95%: 0,70-0,93)Muerte por cualquier causa:D150: RR 0,88 (IC95%: 0,77-1,00)D110: RR 0,91 (IC95%: 0,80-1,03) |
| Rivaroxabán (ROCKET-AF) | Distribución aleatoria,enmascaramiento doble | 14.264 | 1,9 | 60,3 | 3,5 | Ictus/ES:HR=0,88 (IC95%: 0,75-1,03)Sangrado mayor:HR=1,04 (IC95%: 0,90-2,30)Muerte por cualquier causa:HR=0,85 (IC95%: 0,70-1,02) |
| Apixabán (ARISTOTLE) | Distribución aleatoria,enmascaramiento doble | 18.201 | 1,8 | 64,5 | 2,1 | Ictus/ES:HR=0,79 (IC95%: 0,66-0,95)Sangrado mayor:HR=0,69 (IC95%: 0,60-0,80)Muerte por cualquier causa:HR=0,89 (IC95%: 0,80-0,99) |
| Edoxabán (ENGAGE AF-TIMI 48) | Distribución aleatoria,enmascaramiento doble | 21.105 | 2,8 | 61,9 | 2,8 | Ictus/ES:E60: HR=0,87 (IC95%: 0,73-1,04)E30: HR=1,13 (IC95%: 0,96-1,34)Sangrado mayor:E60: HR=0,80 (IC95%: 0,71-0,91)E30: HR=0,47 (IC95%: 0,41-0,55)Muerte por cualquier causa:E60: HR=0,92 (IC95%: 0,83-1,01)E30: HR=0,87 (IC95%: 0,79-0,96) |
ACOD: anticoagulantes orales de acción directa; D110: dabigatrán 110mg; D150: dabigatrán 150mg; E30mg: edoxabán 30mg; E60: edoxabán 60mg; ES: embolismo sistémico; HR: hazard ratio; IC: intervalo de confianza; RR: riesgo relativo.
Tomado de referencias 3 y 28-31.
Si bien la información proveniente de los ensayos clínicos es de sumo interés, estos estudios tienen unos criterios de inclusión y exclusión estrictos, así como un seguimiento más estrecho de lo habitual, lo que hace que su información no sea siempre aplicable a los pacientes de vida real. Por este motivo, es imprescindible conocer el funcionamiento de estos fármacos en condiciones de práctica clínica diaria, lo cual posibilita evaluar la seguridad y la efectividad clínica de los mismos en pacientes con características clínicas más variables y próximas a la realidad.
Como conclusión de estos ensayos clínicos podemos afirmar que los ACOD son al menos igual de eficaces que warfarina, pero con menor tasa de hemorragias, sobre todo intracraneales. Se debe tener precaución en los sangrados digestivos, que sí parece que aumentan. Además, el paciente que recibe ACOD debe ser controlado en las consultas tanto de enfermería como de medicina, especialmente en el control de los factores de riesgo cardiovascular, pero también en el control de síntomas de la FA, como en la posible presencia de efectos secundarios asociados al consumo del ACOD.
Estudios observacionales de vida real. Revisión de la evidencia científicaEn los últimos años se han publicado numerosos estudios de vida real con los diferentes ACOD, algunos comparativos (frente a AVK o frente a otros ACOD) y otros no comparativos (tabla 2)32-64. Globalmente, y con las limitaciones de estos estudios, los datos mostrados son consistentes, incluso en algunos casos mejores, a los reportados en los ensayos clínicos pivotales32-64.
Estudios de práctica clínica real realizados con los ACODa
| Diseño | Resultados principales | |
|---|---|---|
| ACOD vs warfarina | ||
| Laliberte32 | Análisis retrospectivo de pacientes con FANV y CHADS2 ≥1 que iniciaron tratamiento con rivaroxabán (n=3.654) o warfarina (n=14.616) entre mayo de 2011 y julio de 2012 | Salvo por un menor riesgo de tromboembolismo venoso (HR=0,36; IC95%: 0,24-0,54; p<0,0001) y una mayor persistencia con el tratamiento (HR=0,66; IC95%: 0,60-0,72; p<0,0001) con rivaroxabán, no se encontraron diferencias significativas ni en el riesgo de sangrado ni en el de ictus/ES entre ambos tratamientos |
| Graham33 | Análisis retrospectivo (propensity score-matched) de pacientes ancianos de Medicare que iniciaron tratamiento con dabigatrán (n=67.207) o warfarina (n=67.207) entre octubre de 2010 y diciembre de 2012. Dosis dabigatrán 150mg/12h (84%) y 75mg/12h (16%) | En comparación con warfarina, dabigatrán redujo el riesgo de ictus isquémico en un 20% (HR=0,80; IC95%: 0,67-0,96), el de hemorragia intracraneal en un 66% (HR=0,34; IC95%: 0,26-0,46), y el de muerte en un 14% (HR=0,86; IC95%: 0,77-0,96), sin diferencias significativas en el riesgo de infarto de miocardio (HR=0,92; IC95%: 0,78-1,08), pero con un mayor riesgo de sangrado gastrointestinal (HR=1,28; IC95%: 1,14-1,44) |
| Coleman34 | Estudio retrospectivo que analizó la efectividad en pacientes con FANV atendidos en AP en Alemania que comenzaron tratamiento con rivaroxabán (n=1.039) o AVK (n=1.039) | El tratamiento con rivaroxabán se asoció con una reducción significativa de la variable combinada tiempo hasta ictus isquémico, AIT, hemorragia intracerebral, otra hemorragia intracraneal no traumática, infarto de miocardio, en el año previo a iniciar el tratamiento (1,97 vs 3,68 eventos por 100 pacientes-año) |
| Li35 | Análisis retrospectivo de base de datos de Estados Unidos de pacientes con FANV que iniciaron tratamiento con apixabán (n=38.470) o warfarina (n=38.470) entre enero de 2013 y septiembre de 2015 | En comparación con warfarina, los pacientes que iniciaron tratamiento con apixabán tuvieron un menor riesgo de ictus/ES (HR=0,67; IC95%: 0,59-0,76) y de sangrados mayores (HR=0,60; IC95%: 0,54-0,65), así como de hemorragia intracraneal y de hemorragia gastrointestinal |
| Dukanovic36 | Registro nacional danés que incluyó a pacientes con FA con un riesgo bajo o intermedio de ictus que comenzaban tratamiento con dabigatrán, rivaroxabán, o apixabán, en comparación con AVK. Solo se incluyeron a los pacientes que tomaban la dosis estándar de ACOD | No se encontraron diferencias significativas entre AVK y cualquiera de los ACOD en cuanto al riesgo de ictus en pacientes con un riesgo bajo o intermedio. Sin embargo, en pacientes con un riesgo intermedio de ictus el tratamiento con dabigatrán se asoció con un menor riesgo de sangrados en comparación con AVK |
| Yao37 | Estudio retrospectivo realizado con pacientes incluidos en la base de datos de Medicare y que estaban recibiendo tratamiento anticoagulante oral por FANV entre el 1 de octubre de 2010 y el 30 de junio de 2015. Se diseñaron tres cohortes mediante propensity score de los ACOD frente a warfarina: apixabán-warfarina (n=15.390), dabigatrán-warfarina (n=28.614) y rivaroxabán-warfarina (n=32.350) | Frente a warfarina, apixabán mostró menor riesgo de eventos tromboembólicos (HR=0,67; IC95%: 0,46-0,98, p=0,04) y similares riesgos para dabigatrán (HR=0,98; IC95%: 0,76-1,26; p=0,98) y rivaroxabán (HR=0,93; IC95%: 0,72-1,19; p=0,56).Frente a warfarina, apixabán (HR=0,45; IC95%: 0,34-0,59; p<0,001) y dabigatrán (HR=0,79; IC95%: 0,67-0,94; p<0,01) mostraron menor riesgo de sangrado y rivaroxabán (HR=1,04; IC95%: 0,90-1,20; p=0,60) mostró un riesgo similar |
| Larsen38 | Estudio de cohortes danés de ámbito nacional que incluyó pacientes que iniciaron anticoagulación oral por FANV entre agosto de 2011 y octubre de 2015. Los fármacos analizados fueron warfarina (n=35.436), dabigatrán 150mg (n=12.701), rivaroxabán 20mg (n=7.192) y apixabán 5mg (n=6.349) | Frente a warfarina, rivaroxabán mostró menor tasa de ictus y eventos tromboembólicos (HR=0,83; IC95%: 0,69-0,99). El riesgo de muerte, a lo largo del seguimiento, fue menor para apixabán (HR=0,65; IC95%: 0,56-0,75) y dabigatrán (HR=0,63; IC95%: 0,48-0,82). Finalmente, el riesgo de sangrado fue menor para apixabán (HR=0,63; IC95%: 0,53-0,76) y dabigatrán (HR=0,61; IC95%: 0,51-0,74) |
| Nielsen39 | Estudio de cohortes danés de ámbito nacional que incluyó pacientes que iniciaron anticoagulación oral por FANV entre agosto de 2011 y febrero de 2016. Los fármacos analizados fueron warfarina (n=38.893), dabigatrán 110mg (n=8.875), rivaroxabán 15mg (n=3.476) y apixabán 2,5mg (n=4.400). Se realizó seguimiento durante 1año | Frente a warfarina, apixabán 2,5mg mostró mayor riesgo de eventos tromboembólicos (HR=1,19; IC95%: 0,95-1,49), sin que se observaran diferencias en los pacientes con dabigatrán 110mg (HR=0,89; IC95%: 0,77-1,03) ni rivaroxabán 15mg (HR=0,89; IC95%: 0,69-1,16).Frente a warfarina, para el objetivo de seguridad, definida como tasa de hemorragias, se observó menor riesgo para dabigatrán 110mg (HR=0,80; IC95%: 0,70-0,92) y similares para apixabán 2,5mg (HR=0,96; IC95%: 0,73-1,27) y rivaroxabán 15mg (HR=1,06; IC95%: 0,87-1,29) |
| Coleman40 | Análisis de la base de datos del MarketScan que incluyó pacientes que iniciaron anticoagulación por FANV entre enero de 2012 y junio de 2015 con antecedente de ictus isquémico o ataque isquémico transitorio. Se realizaron emparejamientos mediante propensity score obteniendo grupos de apixabán-warfarina (n=2.514) dabigatrán-warfarina (n=1.962) y rivaroxabán-warfarina (n=5.208). El seguimiento medio fue de 0,5-0,6años | Frente a warfarina, apixabán no mostró reducción del objetivo primario (ictus isquémico y hemorragia intracraneal) (HR=0,70; IC95%: 0,33-1,48) ni tampoco dabigatrán (HR=0,53; IC95%: 0,26-1,07). Rivaroxabán frente a warfarina sí mostró reducción del riesgo del objetivo primario (HR=0,45; IC95%: 0,29-0,72)Para el sangrado mayor, frente a warfarina, ni apixabán (HR=0,79; IC95%: 0,38-1,64) ni dabigatrán (HR=0,58; IC95%: 0,26-1,27) ni rivaroxabán (HR=1,07; IC95%: 0,71-1,61) mostraron diferencias |
| Amin41 | Estudio retrospectivo sobre la base de datos de Medicare que incluyó pacientes mayores de 65años que iniciaron anticoagulación oral por FANV entre el 1 de enero de 2013 y el 31 de diciembre de 2014. Los pacientes fueron emparejados mediante propensity score en base a características clínicas y demográficas para comparar cada ACOD frente a warfarina: apixabán-warfarina (20.803 pares de pacientes), rivaroxabán-warfarina (52.476 pares de pacientes) y dabigatrán-warfarina (16.731 pares de pacientes) | Frente a warfarina, apixabán (HR=0,40; IC95%: 0,31-0,53) y rivaroxabán (HR=0,72; IC95%: 0,63-0,83) mostraron menor riesgo de eventos tromboembólicos; apixabán (HR=0,51; IC95%: 0,44-0,58) y dabigatrán (HR=0,79; IC95%: 0,69-0,91) mostraron menor riego de sangrado, mientras que rivaroxabán (HR=1,17; IC95%: 1,10-1,26) mostró incremento del riesgo de sangrado mayor |
| Lip42 | Estudio de cohortes que se sirve de datos de registros daneses que utiliza las dosis estándares de los ACOD frente a warfarina. Incluyó un total de 14.020 pacientes | No se observaron diferencias en el riesgo de eventos tromboembólicos ni ictus isquémicos de los ACOD frente a warfarina. Para el análisis de sangrados, apixabán (HR=0,35; IC95%: 0,17-0,72) y dabigatrán (HR=0,48; IC95%: 0,30-0,77) mostraron menor riesgo de sangrado y rivaroxabán (HR=0,84; IC95%: 0,49-1,44) no mostró diferencias estadísticamente significativas |
| Vinogradova43 | Estudio de cohortes abierto, en el sistema público de salud del Reino Unido, en el que participaron médicos de familia integrado en QResearch or Clinical Practice Research Datalink. Se seleccionaron pacientes que iniciaron anticoagulación entre 2011 y 2016 por FA (132.231 warfarina, 7.744 dabigatrán, 37.863 rivaroxabán y 18.223 apixabán) | Apixabán mostró, frente a warfarina, menor riesgo de sangrado mayor (0,66; IC95%: 0,54-0,79) y de hemorragia intracraneal (0,40; IC95%: 0,25-0,64). Dabigatrán, frente a warfarina, mostró menor riesgo de hemorragia intracraneal (0,45; IC95%: 0,26-0,77). Se observó un incremento de la mortalidad total en pacientes que recibieron rivaroxabán (1,19; IC95%: 1,09-1,29) y dosis bajas de apixabán (1,27; IC95%: 1,12-1,45) |
| Lip44 | Análisis del estudio ARISTOPHANES (Anticoagulants for Reduction in Stroke: Observational Pooled Analysis on Health Outcomes and Experience of Patients) que utiliza múltiples bases de datos para analizar la incidencia de eventos tromboembólicos y sangrados en pacientes que reciben tratamiento anticoagulante oral por FANV. En este análisis se incluyeron pacientes que iniciaron tratamiento anticoagulante entre el 1 de enero de 2013 y el 30 de septiembre de 2015. Se realizó un pareamiento mediante propensity score obteniendo 6 pares de pacientes: 57.929 pares de pacientes en el grupo apixabán-warfarina, 26.838 pares de pacientes en el grupo dabigatrán-warfarina, 83.007 pares de pacientes en el grupo rivaroxabán-warfarina, 27.096 pares de pacientes en el grupo apixabán-dabigatrán, 62.619 pares de pacientes en el grupo apixabán-rivaroxabán y 27.538 pares de pacientes en el grupo dabigatrán-rivaroxabán | Frente a warfarina, mostraron reducción de eventos tromboembólicos apixabán (HR=0,61; IC95%: 0,54-0,69), dabigatrán (HR=0,80; IC95%: 0,68-0,94) y rivaroxabán (HR=0,75; IC95%: 0,69-0,82); también mostraron reducción de sangrados mayores apixabán (HR=0,58; IC95%: 0,54-0,62) y dabigatrán (HR=0,73; IC95%: 0,66-0,81), mientras que rivaroxabán mostró incremento de sangrados mayores (HR=1,07; IC95%: 1,02-1,13) |
| Forslund45 | Estudio de cohortes realizado en base al registro de salud de Estocolmo, que incluye una población de 2,2 millones de habitantes. Se compararon pacientes que recibieron AVK (n=12.919) o ACOD (n=9.279) por FANV | Los ACOD mostraron similar riesgo de eventos tromboembólicos (HR=0,94; IC95%: 0,85-1,05) y de hemorragias severas (HR=1,02; IC95%: 0,88-1,19). Mostraron menor riesgo de hemorragias intracraneales (HR=0,72; IC95%: 0,53-0,97) y de ictus hemorrágicos (HR=0,56; IC95%: 0,34-0,93), pero mayor riesgo de sangrado gastrointestinal (HR=1,28; IC95%: 1,04-1,59) |
| Anguita65 | Registro prospectivo de pacientes con FANV a tratamiento con ACOD o AVK que analiza la tasa de eventos en ambos grupos. Incluyó 2.178 pacientes (24,5% en tratamiento con ACOD y 1.645 con AVK) | Se observó una tendencia a menor incidencia de eventos, pero sin alcanzar significación estadística en todos los eventos mayores: ictus (HR=0,42; IC95%: 0,16-1,07), embolia sistémica (HR=0,47; IC95%: 0,20-1,16), hemorragia mayor (HR=0,76; IC95%: 0,50-1,15), muerte cardiovascular (HR=0,67; IC95%: 0,39-1,18) y muerte por cualquier causa (HR=0,86; IC95%: 0,62-1,19). También se observó reducción de riesgo en el ítem combinado (ictus, embolia sistémica, hemorragia mayor y muerte) pero sin alcanzar significación estadística (HR=0,82; IC95%: 0,64-1,05) |
| ACOD vs ACOD | ||
|---|---|---|
| Coleman46 | Estudio retrospectivo en el que se incluyó a pacientes con FANV y CHA2DS2-VASc ≥2 que iniciaron tratamiento con rivaroxabán (n=11.411), apixabán (n=4.083) o warfarina (n=11.411/4.083). Se excluyó a los pacientes con ictus, embolismo sistémico o hemorragia intracraneal previa | En comparación con warfarina, rivaroxabán se asoció con una reducción de la variable combinada ictus isquémico o hemorragia intracraneal (HR=0,61; IC95%: 0,45-0,82)En comparación con warfarina, hubo una tendencia a que apixabán redujera la variable combinada de ictus isquémico o hemorragia intracraneal (HR=0,63; IC95%: 0,35-1,12) |
| Ellis47 | Estudio retrospectivo de pacientes consecutivos con FA que comenzaron tratamiento con dabigatrán (n=5.976), rivaroxabán (n=2.709) o warfarina (n=9.564) durante un periodo de 3años | La incidencia de sangrados por 100 pacientes año fue de 3,9 para warfarina, 4,2 para dabigatrán y 4,1 para rivaroxabán, y la de hemorragias intracraneales fue de 0,71, de 0,40 y de 0,27, respectivamente |
| Graham48 | Estudio retrospectivo de pacientes con FANV ≥65años de Medicare que iniciaron tratamiento con dabigatrán (n=52.240) o rivaroxabán (n=66.651) entre noviembre de 2011 y junio de 2014 | El empleo de rivaroxabán se asoció con una tendencia a presentar menos ictus tromboembólicos (HR=0,81; IC95%: 0,65-1,01; p=0,07), pero con un aumento en el riesgo de hemorragia intracraneal (HR=1,65; IC95%: 1,20-2,26; p=0,002) y de sangrados mayores extracraneales (HR=1,48; IC95%: 1,32-1,67; p<0,001) |
| Yao49 | Estudio realizado empleando base de datos de Estados Unidos, en el que se incluyó a pacientes con FA que iniciaron tratamiento con apixabán, dabigatrán, rivaroxabán o warfarina entre octubre de 2010 y junio de 2015. Se comparó apixabán vs warfarina (n=15.390), dabigatrán vs warfarina (n=28.614) y rivaroxabán vs warfarina (n=32.350) | En comparación con warfarina, el riesgo de ictus/ES fue menor con apixabán (HR=0,67; IC95%: 0,46-0,98; p=0,04), pero similar con dabigatrán y rivaroxabán (dabigatrán: HR=0,98; IC95%: 0,76-1,26; p=0,98; rivaroxabán: HR=0,93; IC95%: 0,72-1,19; p=0,56)En cuanto a los sangrados mayores, en comparación con warfarina, apixabán y dabigatrán se asociaron con un menor riesgo (apixabán: HR=0,45; IC95%: 0,34-0,59; p<0,001; dabigatrán: HR=0,79; IC95%: 0,67-0,94; p<0,01), y rivaroxabán con un riesgo similar (HR=1,04; IC95%: 0,90-1,20; p=0,60)Todos los ACOD se asociaron con un menor riesgo de hemorragia intracraneal vs warfarina |
| Lip50 | Análisis de base de datos de Estados Unidos de pacientes con FANV en los que se inició tratamiento anticoagulante (warfarina, n=15.461; apixabán, n=7.438; rivaroxabán, n=17.801; dabigatrán, n=4.661) entre enero de 2013 y diciembre de 2014, con al menos 1año de seguimiento | En comparación con warfarina, apixabán (HR=0,53; IC95%: 0,39-0,71) y dabigatrán (HR=0,69; IC95%: 0,50-0,96) se asociaron con un menor riesgo de sangrados mayores. Con rivaroxabán, el riesgo fue similar que con warfarina (HR=0,98; IC95%: 0,83-1,17). Rivaroxabán presentó un mayor riesgo de sangrados mayores frente a apixabán (HR=1,82; IC95%: 1,36-2,43) |
| Larsen51 | Análisis de 3 registros daneses en el que se incluyeron pacientes con FANV que iniciaron tratamiento con warfarina (n=35.436), dabigatrán 150mg (n=12.701), rivaroxabán 20mg (n=7.192) y apixabán 5mg (n=6.349) entre agosto de 2011 y octubre de 2015 | Tras 1año de seguimiento, rivaroxabán redujo el riesgo de ictus/ES en comparación con warfarina (HR=0,83; IC95%: 0,69-0,99). El riesgo de ictus isquémico fue similar entre dabigatrán o apixabán y warfarinaEl riesgo anual de muerte fue significativamente más bajo con apixabán (5,2%) y dabigatrán (2,7%) (HR=0,65; IC95%: 0,56-0,75, y HR=0,63; IC95%: 0,48-0,82, respectivamente) en comparación con warfarina (8,5%), pero no con rivaroxabán (7,7%)El riesgo de cualquier sangrado fue significativamente más bajo con apixabán y dabigatrán en comparación con warfarina, y similar entre warfarina y rivaroxabán |
| Noseworthy52 | Estudio retrospectivo sobre base de datos administrativa de Estados Unidos, de pacientes que estaban recibiendo tratamiento con ACOD entre el 1 de octubre de 2010 y el 28 de febrero de 2015. Se compararon los tres ACOD comercializados a través de tres grupos de análisis obtenidos mediante propensity score: rivaroxabán-dabigatrán (n=31.574), apixabán-dabigatrán (n=13.084) y apixabán-rivaroxabán (n=13.130) | No se observaron diferencias entre ACOD para eventos tromboembólicos: rivaroxabán-dabigatrán (HR=1,00; IC95%: 0,75-1,32), apixabán-dabigatrán (HR=0,82; IC95%: 0,51-1,31) y apixabán-rivaroxabán (HR=1,05; IC95%: 0,64-1,72)En cuanto a la tasa de eventos hemorrágicos, apixabán mostró menor riesgo que rivaroxabán (HR=0,39; IC95%: 0,28-0,54) y que dabigatrán (HR=0,50; IC95%: 0,36-0,70) |
| Staerk53 | Registro nacional danés en el que se incluyeron 23.633 pacientes con FA que iniciaron tratamiento con ACOD (dabigatrán dosis estándar: n=6.690; dabigatrán dosis reducida: n=4.310; rivaroxabán dosis estándar: n=4.089; rivaroxabán dosis reducida: n=1.509; apixabán dosis estándar: n=4.481; apixabán dosis reducida: n=2.584). Los resultados se ajustaron de acuerdo a la dosis de ACOD empleada | No se encontraron diferencias en el riesgo de ictus/embolismo sistémico al comparar los pacientes que tomaban las dosis estándar de ACOD frente a las dosis reducidas. Los pacientes que tomaban rivaroxabán presentaron un mayor riesgo de sangrado en comparación con los otros ACOD, y dabigatrán se asoció con un menor riesgo de hemorragia intracraneal en comparación con los otros ACOD |
| Norby54 | Se seleccionaron pacientes de la base de datos de MarketScan que iniciaron anticoagulación entre 2010 y 2014 por FANV. Los pacientes que recibieron rivaroxabán (n=44.340) se parearon frente a warfarina (n=89.400) y dabigatrán (n=16.957) en función de las variables epidemiológicas y clínicas, obteniendo tres grupos de comparación: a) nuevos usuarios de rivaroxabán y nuevos usuarios de warfarina, b) pacientes a los que se les cambió warfarina por rivaroxabán y usuarios de warfarina; c) nuevos usuarios de rivaroxabán y nuevos usuarios de dabigatrán | Los pacientes que iniciaron tratamiento con rivaroxabán mostraron menor riesgo de ictus isquémico (0,75; IC95%: 0,62-0,91) y de hemorragia intracraneal (0,55; IC95%: 0,39-0,78) frente a warfarinaLos pacientes que recibieron rivaroxabán mostraron mayor riesgo de sangrado digestivo alto frente a dabigatrán (1,28; IC95%: 1,06-1,54) |
| Adeboyeje55 | Se seleccionaron pacientes que estaban recibiendo anticoagulación oral por FANV entre noviembre de 2010 y febrero de 2015 registrados en la base de datos de Estados Unidos HealthCore Integrated Research Environment (HIRE). Se registraron los anticoagulantes utilizados en aquel momento: warfarina (n=23.431), dabigatrán (n=8.539), apixabán (n=3.689) y rivaroxabán (n=8.398) | Frente a warfarina, dabigatrán mostró menor riesgo de sangrado mayor (HR=0,67; IC95%: 0,60-0,76) así como apixabán (HR=0,52; IC95%: 0,41-0,67). Frente a rivaroxabán, dabigatrán mostró menor riesgo de sangrado mayor (HR=0,67; IC95%: 0,58-0,78) así como apixabán (HR=0,52; IC95%: 0,40-0,68). No se observaron diferencias en el riesgo de sangrado mayor entre rivaroxabán y warfarinaFrente a apixabán, dabigatrán mostró mayor riesgo de sangrado digestivo (HR=1,43; IC95%: 1,09-1,88) |
| Deitelzweig56 | Se seleccionaron pacientes mayores de 65años que iniciaron tratamiento anticoagulante oral por FANV en la base de datos de Medicare entre el 1 de enero de 2013 y el 30 de septiembre de 2015. Se realizó un pareamiento de apixabán frente al resto de anticoagulantes orales mediante propensity score. Se obtuvieron los siguientes pares de pacientes por grupo: apixabán vs. rivaroxabán (n=13.620), apixabán vs. dabigatrán (n=4.654) y apixabán vs. warfarina (n=14.214) | Apixabán mostró menor tasa de eventos tromboembólicos frente a rivaroxabán (HR=0,72; p<0,001) y warfarina (HR=0,65; p<0,001) y similar en la comparación frente a dabigatrán (HR=0,78; p=0,27). Apixabán mostró menor tasa de hemorragias mayores frente a rivaroxabán (HR=0,49; p<0,001) y warfarina (HR=0,53; p<0,001) y similar en la comparación frente a dabigatrán (HR=0,82; p=0,23) |
| Hernández57 | Análisis retrospectivo de los pacientes incluidos en la base de datos de Medicare y que estaban recibiendo ACOD en 2013 y 2014 | El riesgo combinado de ictus isquémico, eventos tromboembólicos y muerte fue menor con ACOD que con warfarina: apixabán (HR=0,86; IC95%: 0,76-0,98), dabigatrán (HR=0,73; IC95%: 0,63-0,86) y rivaroxabán (HR=0,82; IC95%: 0,75-0,89)Frente a rivaroxabán, apixabán (HR=0,69; IC95%: 0,60-0,79) y dabigatrán (HR=0,79; IC95%: 0,69-0,92) mostraron menor riesgo de sangrado |
| Tepper58 | Estudio de cohortes con pacientes que iniciaron un ACOD o cambiaron de AVK a ACOD (dabigatrán: n=20.963; rivaroxabán: n=30.529; apixabán: n=8.785) en el año anterior al inicio del estudio. Los resultados se ajustaron por las características demográficas basales | Los pacientes que recibieron rivaroxabán mostraron mayor tasa de cualquier hemorragia (HR: 1,35; IC95%: 1,26-1,45), hemorragia mayor clínicamente significativa (HR: 1,38; IC95%: 1,27-1,49) e ingresos por sangrado mayor (HR: 1,43; IC95%: 1,17-1,74), comparado con pacientes que recibieron apixabán. Dabigatrán mostró similar riesgo de sangrado que apixabán |
| Gupta59 | Análisis de la base de datos del Departamento de Defensa de Estados Unidos que incluyó los pacientes que iniciaron anticoagulación oral por FANV entre el 1 de enero de 2013 y el 30 de septiembre de 2015. Se diseñaron pares de comparación en función de las características basales clínicas y epidemiológicas. Se agruparon por pares: 7.607 warfarina-apixabán, 4.129 dabigatrán-apixabán y 11.284 rivaroxabán-apixabán | Warfarina (HR=1,84; IC95%: 1,30-2,59; p<0,001) y rivaroxabán (HR=1,46; IC95%: 1,08-1,98; p=0,015) mostraron mayor tasa de eventos tromboembólicos frente a apixabán. Warfarina (HR=1,53; IC95%: 1,24-1,89; p<0,001), dabigatrán (HR=1,76; IC95%: 1,27-2,43; p<0,001) y rivaroxabán (HR=1,59; IC95%: 1,34-1,89; p<0,001) mostraron mayores tasas de hemorragia frente a apixabán |
| Amin60 | Análisis de los pacientes mayores de 65años que iniciaron anticoagulación oral por FANV en los centros adscritos a los servicios de Medicare y Medicaid entre el 1 de enero de 2013 y el 31 de diciembre de 2014. Se diseñaron pares mediante propensity score en base a características clínicas y epidemiológicas, obteniendo los siguientes pares: 41.606 warfarina-apixabán, 30.836 dabigatrán-apixabán y 41.608 rivaroxabán-apixabán | Todos los anticoagulantes, en comparación con apixabán, mostraron mayor riesgo de ingreso hospitalario (warfarina: HR=1,33; IC95%: 1,27-1,38; p<0,001; dabigatrán: HR=1,17; IC95%: 1,11-1,23; p<0,001, y rivaroxabán: HR=1,27; IC95%: 1,22-1,32; p<0,001), mayor riesgo de ingreso por eventos tromboembólicos (warfarina: HR=2,51; IC95%: 1,92-3,29; p<0,001; dabigatrán: HR=2,24; IC95%: 1,60-3,13; p<0,001, y rivaroxabán: HR=1,74; IC95%: 1,31-2,30; p<0,001). Finalmente, también mostraron mayor riesgo de ingreso por hemorragia mayor (warfarina: HR=1,96; IC95%: 1,71-2,23; p<0,001; dabigatrán: HR=1,48; IC95%: 1,25-1,76; p<0,001, y rivaroxabán: HR=2,17; IC95%: 1,91-2,48; p<0,001) |
| Amin61 | Análisis de los pacientes incluidos en OptumInsight Research Database y que iniciaron anticoagulación entre el 1 de enero de 2013 y el 30 de septiembre de 2015 y se realizaron pares de comparación frente a apixabán, mediante propensity score en función de la variables clínicas y epidemiológicas, obteniendo los siguientes pares: 8.328 pares de pacientes warfarina-apixabán, 3.557 pares de pacientes dabigatrán-apixabán y 8.440 pares de pacientes rivaroxabán-apixabán | Comparado con apixabán, los pacientes con warfarina presentaron mayor riesgo de eventos tromboembólicos (HR=1,60; IC95%: 1,23-2,07) y hospitalización por sangrado mayor (HR=1,95; IC95%: 1,60-2,39); los pacientes con rivaroxabán presentaron mayor riesgo de ingreso por sangrado mayor (HR=1,71; IC95%: 1,39-2,10), y los pacientes con dabigatrán también presentaron mayor riesgo de ingreso por sangrado mayor (HR=1,46; IC95%: 1,02-2,10) |
| Staerk62 | Análisis de las bases de datos danesas de pacientes que iniciaron ACOD por FANV entre 2012 y 2016. Se incluyeron en total 31.522 pacientes. Se tuvo en cuenta la dosis de cada ACOD y se realizó el cálculo de los riesgos absolutos estandarizados a 1año para cada evento | Para el sangrado mayor el riesgo absoluto para rivaroxabán fue del 2,78% (IC95%: 2,42-3,17%) y las diferencias de riesgos absolutos fueron del 0,93% (IC95%: 1,45-0,38%) para dabigatrán y 0,54% (IC95%: 0,99-0,05%) para apixabánPara el sangrado intracraneal el riesgo absoluto para dabigatrán fue del 0,19% (IC95%: 0,22-0,50%) y la diferencia de riesgos absolutos fue del 0,23% (IC95%: 0,06-0,41%) para rivaroxabán y del 0,18% (IC95%: 0,01-0,34%) para apixabán |
| Gillian63 | Análisis de los pacientes que fueron diagnosticados e iniciaron AVK o ACOD (dabigatrán y rivaroxabán) registrados en las bases de datos de MarketScan y Medicare entre el 1 de octubre de 2010 y el 31 de diciembre de 2014 | Dabigatrán mostró menor tasa de hemorragias que rivaroxabán (0,004 vs. 0,005; p<0,05). Frente a warfarina, dabigatrán mostró menor riesgo de ictus (0,034 vs. 0,048; p<0,001) y mayor riesgo de hemorragia (0,101 vs. 0,091; p=0,045) |
| Graham64 | Estudio retrospectivo de pacientes incluidos en Medicare que iniciaron anticoagulación oral por FANV entre octubre de 2010 y septiembre de 2015. Se realizaron emparejamientos mediante propensity score para obtener grupos comparables. Se incluyeron 183.318 pacientes con warfarina, 86.198 con dabigatrán, 106.389 con rivaroxabán y 73.039 con apixabán | Las comparaciones entre ACOD mostraron similares incidencias de ictus tromboembólico. Rivaroxabán mostró mayor riesgo de hemorragia intracraneal frente a dabigatrán (HR=1,71; IC95%: 1,35-2,17) y mayor sangrado extracraneal frente a dabigatrán (HR=1,32; IC95%: 1,21-1,45) y apixabán (HR=2,70; IC95%: 2,38-3,05)Dabigatrán mostró menor riesgo de hemorragia intracraneal (HR=0,70; IC95%: 0,53-0,94) y mayor riesgo de sangrado extracraneal (HR=2,04; IC95%: 1,78-2,32) frente a apixabán |
Edoxabán carece de datos de vida real en población occidental; solo los tiene en población asiática.
ACOD: anticoagulantes orales de acción directa; AIT: ataque isquémico transitorio; AVK: antagonistas de la vitaminaK; ES: embolismo sistémico; FANV: fibrilación auricular no valvular; HR: hazard ratio; IC: intervalo de confianza.
Tomado de las referencias 32-65.
Aunque en los últimos años se han reportado algunas limitaciones de los ensayos clínicos pivotales y que para algunos autores se podría poner en duda alguno de los resultados de estos estudios44-46, lo cierto es que algunas de estas limitaciones han podido favorecer a los ACOD, pero otras a warfarina (por ejemplo, la fase en abierto durante el mes siguiente a terminar el ROCKET-AF29). Además, estos estudios han sido analizados en profundidad por las agencias reguladoras (EMA y FDA) y los autores de los estudios contestaron correctamente a cualquier duda que se les planteó, dando su aprobación, al igual que hizo el Ministerio de Sanidad26. Es más, los estudios de práctica clínica, realizados en decenas de miles de pacientes de vida real, han confirmado los buenos resultados de los ensayos clínicos pivotales32-64.
Por otra parte, se ha objetivado que tanto la adherencia al tratamiento como la satisfacción con el tratamiento anticoagulante por parte del paciente son mayores con los ACOD en comparación con los AVK (tabla 2).
Debido a que los ACOD tienen un inicio y un final de acción rápidos, en caso de hemorragia grave solo en algunos casos va a ser necesario el empleo de un antídoto. Actualmente ya hay uno aprobado para su uso en práctica clínica (idarucizumab para dabigatrán), y en breve estará disponible el antídoto para rivaroxabán y apixabán (andexanet alfa), que ya ha recibido opinión favorable del Committee for Medicinal Products for Human Use (CHMP) de la EMA.
Finalmente, se han realizado distintos estudios de coste-efectividad (tabla 2), y en resumen, estos estudios señalan que los ACOD son una alternativa coste-efectiva en los pacientes con un pobre control del INR, así como en los pacientes con un elevado riesgo tromboembólico y/o hemorrágico, lo que se corresponde con las recomendaciones realizadas en el Informe de Posicionamiento Terapéutico (IPT) del Ministerio de Sanidad26.
Recientemente, un registro prospectivo realizado en nuestro país demostró la aplicabilidad a España de los ensayos y de los estudios en la práctica clínica real realizados en otros países, teniendo el acenocumarol como comparador65. Los resultados mostraron una mayor reducción de la morbimortalidad relacionada con la FA, motivo por el que los autores recomiendan una mayor utilización de los ACOD en España para alcanzar, al menos, el nivel de uso de otros países de nuestro entorno.
Situación actual del control con antivitamina K en EspañaEl control actual en España de la anticoagulación, utilizando el INR, no supera el 50-60% de los pacientes23-25. Analizando específicamente por comunidades autónomas de España se han encontrado diferencias significativas entre ellas en el grado de control y se ha observado que en aquellas en las cuales el médico de familia asume la gestión integral de la anticoagulación se observa una tendencia favorable al mejor control66. Los factores asociados a un mal control varían según estudios24,67-69. En general, el peor control se asoció con un INR lábil conocido, ser mujer, ingesta de un elevado número de comprimidos diarios, presentar enfermedad renal o consumo habitual de antiinflamatorios no esteroideos.
Por lo tanto, sobre la base de estos datos es manifiesta la necesidad de mejorar la anticoagulación considerando como alternativa el empleo de los ACOD en el grupo de pacientes mal controlados con AVK, si después de la modificación de ciertos hábitos de vida —como ciertos alimentos— y tratamientos farmacológicos persiste el mal control de los AVK.
Situación actual del tratamiento antitrombótico en EspañaAunque son bien conocidos los beneficios del tratamiento anticoagulante en la prevención del ictus en el paciente con FA, la realidad es que aproximadamente entre el 20 y el 30% de los pacientes con indicación clara de anticoagulación no la están recibiendo25,67-69.
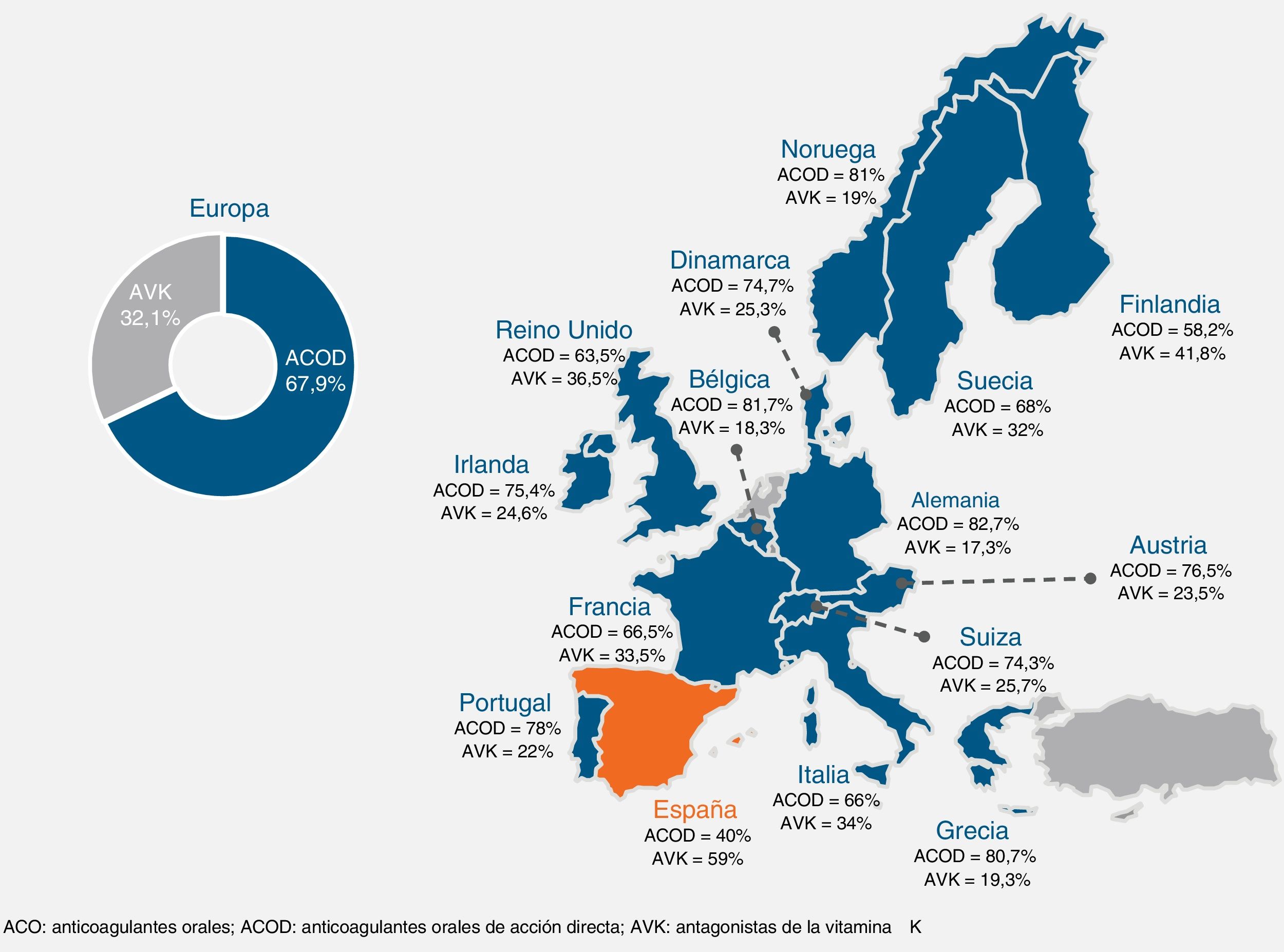
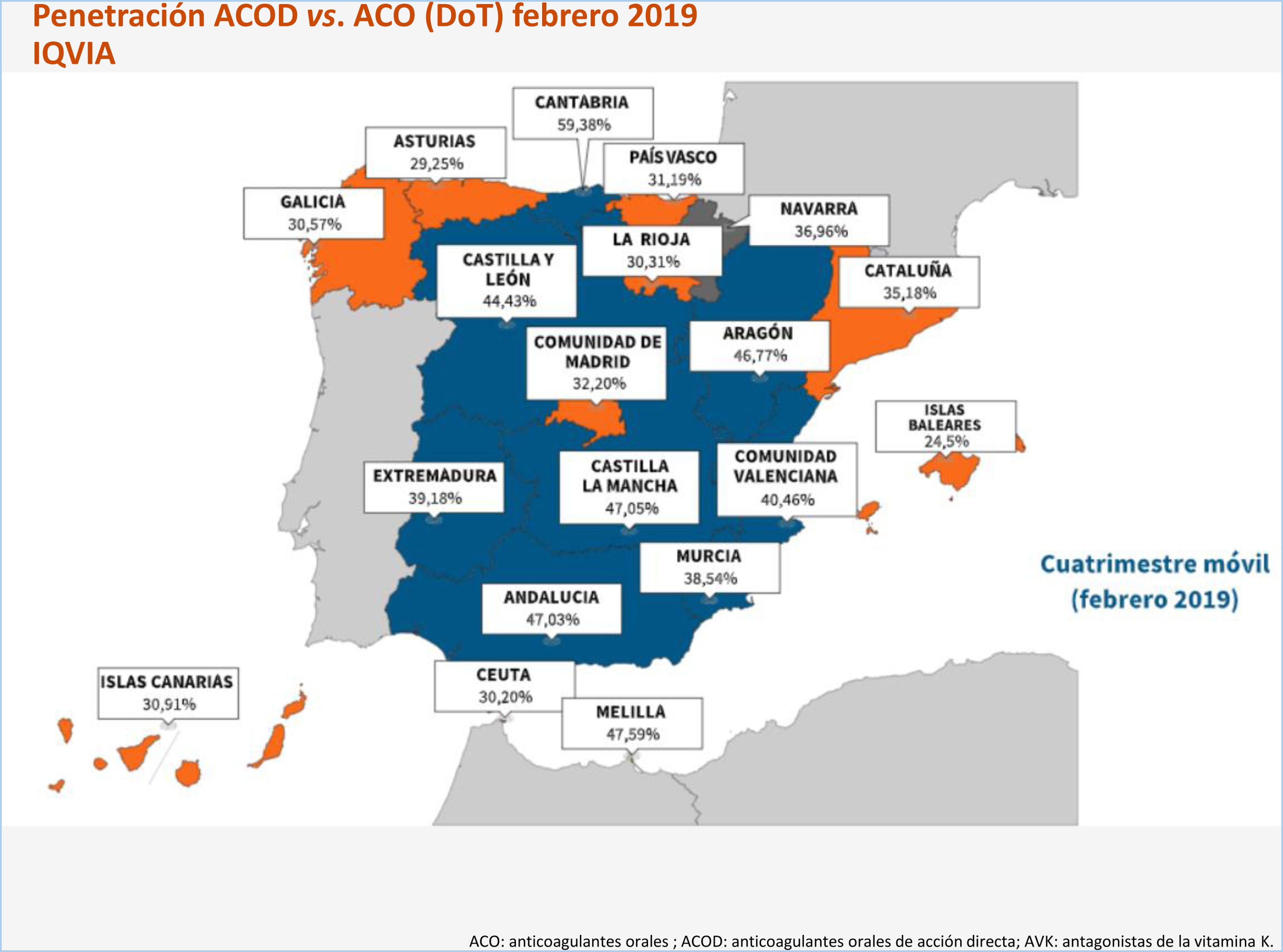
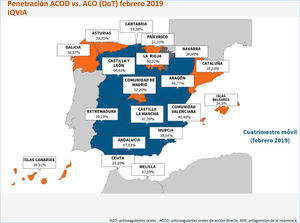
De los pacientes anticoagulados en España, aproximadamente el 70-75% de ellos lo están con AVK, y de estos, entre el 45 y el 55% de los pacientes tienen un mal control habitual del INR23-25,70-72. Dado que, como se señala en el IPT del Ministerio de Sanidad (tabla 3)26, el mal control del INR justifica el cambio de los AVK a los ACOD, es evidente que en España hay una infrautilización de los ACOD73,74. De hecho, el empleo de los ACOD en España está muy por debajo del resto de países de nuestro entorno75-78. En las figuras 1 y 2 se puede observar la situación actual.
Criterios del IPT que justifican el empleo de los ACOD en el contexto del Sistema Nacional de Salud
| Pacientes con hipersensibilidad conocida o con contraindicación específica al uso de AVKPacientes con antecedentes de hemorragia intracraneal (si el beneficio supera el riesgo)Pacientes con ictus isquémico que presenten criterios clínicos y de neuroimagen de alto riesgo de hemorragia intracranealPacientes en tratamiento con AVK que sufren episodios tromboembólicos arteriales graves a pesar de un control adecuado de INRPacientes que han iniciado tratamiento con AVK en los que no es posible mantener un control de INR dentro del rango recomendado (2,0-3,0) a pesar de un buen cumplimiento terapéuticoImposibilidad de acceso al control de INR convencional |
ACOD: anticoagulantes orales de acción directa; AVK: antagonistas de la vitaminaK; IPT: Informe de Posicionamiento Terapéutico.
Tomado de la referencia 26.
Esto ocurre en gran medida por las restricciones que imponen las diferentes administraciones de cada comunidad autónoma para la prescripción de ACOD, que además de no seguir algunas de ellas las recomendaciones del IPT, existen diferencias relevantes entre las distintas regiones que afectan a uno de los principios básicos del Sistema Nacional de Salud como es la equidad.
Además, los propios pacientes aceptarían mejor la necesidad de recibir el tratamiento anticoagulante si pudieran recibir los ACOD de acuerdo a las recomendaciones realizadas por el Ministerio de Sanidad. De hecho, en el estudio ESCONDIDAFA67 dos de los motivos más importantes para no emplear la anticoagulación en pacientes con FA e indicación para su uso fueron el rechazo del paciente a la monitorización con AVK y el elevado riesgo hemorrágico, dos inconvenientes claramente superados por los ACOD.
Barreras para la prescripción de anticoagulantes orales de acción directa por el médico de familiaA pesar de que se ha demostrado que el médico de AP está perfectamente capacitado para iniciar y hacer el seguimiento de los pacientes tratados con ACOD79,80, el acceso a la prescripción es diferente (no en todas las comunidades autónomas el médico de familia puede iniciar la prescripción con los ACOD). Cuando se ha comparado el perfil de pacientes atendido por médicos de AP se ha observado que son pacientes con mayor riesgo tromboembólico y hemorrágico, sin que se observe mayor riesgo de complicaciones, lo que refuerza la idea de que el médico de familia está perfectamente capacitado para iniciar tratamiento anticoagulante con ACOD81.
Los ACOD han demostrado beneficio en el objetivo primario de eficacia y un claro beneficio en la seguridad, con reducción de la tasa de hemorragia intracraneal en todos los estudios pivotales, y en un metaanálisis se ha observado que estos fármacos pueden disminuir la mortalidad de los pacientes con FA no valvular27. Los estudios de vida real (tabla 2) han confirmado la eficacia y la seguridad de los ACOD en pacientes con FA, con resultados favorables en general de los ACOD frente a los AVK. Estos estudios han propiciado que la reciente guía de práctica clínica de la Sociedad Europea de Cardiología3 recomiende estos fármacos como anticoagulantes de elección para pacientes con FA no valvular, en ausencia de contraindicaciones, de preferencia a los AVK.
Compete, pues, a las autoridades sanitarias españolas el reconocimiento de la evidencia derivada de estos estudios para mejorar su uso en España. Llama la atención el retraso en la falta de actualización del IPT26 y, sobre todo, la exigencia de visado para la prescripción. Desde AP, las sociedades científicas82 hemos alertado de que la necesidad de visado es obsoleta, carece de justificación y, sobre todo, cuestiona la competencia y la responsabilidad de los médicos de familia a la hora de prescribir ACOD.
Es injusto que en la AP de España podamos prescribir fármacos más complejos en su manejo, como los AVK y heparinas de bajo peso molecular o fármacos para otras patologías, de similar coste pero con menos evidencia en resultados de salud. Tampoco parece razonable que en la actualidad en cuatro comunidades autónomas no se permita la prescripción directa de estos fármacos por el médico de familia, condicionando un agravio comparativo entre profesionales del mismo ámbito y una falta de equidad para la accesibilidad por parte de los pacientes a los ACOD. En este sentido compartimos, y suscribimos en todos sus puntos, la propuesta de la Sociedad Española de Cardiología para modificar el actual posicionamiento terapéutico de la Agencia Española de Medicamento (tabla 4)83.
Principales cambios que propone la Sociedad Española de Cardiología para modificar el Informe de Posicionamiento Terapéutico
| Eliminación del visado de inspección para la prescripciónUtilización de la escala CHA2DS2-VASc para la estimación del riesgo embólicoAlto riesgo hemorrágicoAlto riesgo trombótico; un caso particular sería la indicación en prevención secundariaAcceso a los controles de INRReducción del tiempo de cálculo del tiempo en rango terapéuticoEstimación de un alto riesgo de deficiente calidad de anticoagulaciónCardioversión eléctrica |
Modificado de Roldán y Marín83.
Los ACOD tienen un papel fundamental en la reducción del riesgo de ictus isquémico en pacientes con FA no valvular. Aunque las condiciones de uso de estos fármacos las determina la Agencia Española del Medicamento, las sociedades científicas tenemos el compromiso ético y social de reclamar la incorporación a la sanidad pública, sin desigualdades territoriales, de los fármacos que han demostrado eficacia, seguridad y efectividad en patologías tan relevantes como la FA no valvular.
Por el momento, la experiencia de los médicos de AP con respecto a la prescripción y seguimiento del tratamiento con ACOD es satisfactoria y concordante con las recomendaciones para un uso racional y eficiente de estos fármacos. Por esta razón, SEMERGEN no comparte las directrices actuales de consejo y uso en práctica clínica de la Agencia Española del Medicamento (UT_ACOD/V5/21112016)26 por considerarlas desfasadas en la actualidad. Así pues, SEMERGEN respalda la utilización de los ACOD de acuerdo a las sólidas evidencias científicas actuales que han motivado importantes cambios recogidos en las recomendaciones realizadas por la Sociedad Europea de Cardiología (guías de guías de práctica de 2016)3 y otras sociedades científicas83.
Como cualquier estudio, los ensayos clínicos pivotales han podido tener ciertas limitaciones, si bien algunas habrían podido favorecer a los ACOD, pero otras a warfarina. Además, la amplia experiencia de uso a nivel mundial en los diferentes ámbitos asistenciales, incluyendo AP, y los estudios del mundo real, que son consistentes con los estudios pivotales, avalan la utilización de dichos fármacos en las condiciones aceptadas por las guías de práctica clínica. En consecuencia, SEMERGEN se mantiene al margen de la polémica suscitada con los análisis posthoc realizados sobre algunos estudios pivotales84 y metaanálisis85 poniendo en duda las conclusiones obtenidas en ellos.
El conocimiento que se deriva de los estudios del mundo real es importante para avanzar en la resolución de algunas incertidumbres que puedan emanar de los ensayos clínicos pivotales. SEMERGEN, en su afán por mejorar en el cuidado de sus pacientes, analiza periódicamente todos los estudios de práctica clínica realizados con los ACOD.
Como recomienda el IPT del Ministerio de Sanidad26, el mal control del INR (6meses, excluyendo los INR del primer mes) justifica el cambio de los AVK a los ACOD. Sería deseable reducir el tiempo de evaluación del tiempo en rango terapéutico (TRT) a 3meses, tal y como se hace en alguna comunidad autónoma, por un mayor riesgo de complicaciones embólicas y hemorrágicas durante los primeros meses tras iniciar el tratamiento anticoagulante83.
El médico de familia debe supervisar el INR y valorar periódicamente el grado de control, ya sea con el TRT o con los porcentajes de valores de INR, para informar al paciente de la necesidad de cambio en caso de mal control. Si así fuera, el médico de familia debería proceder al cambio y, si ello no fuera posible, por falta de formación u otros motivos, debería derivar al paciente al especialista que inició el tratamiento.
Para identificar a los pacientes que tienen más riesgo de no estar bien anticoagulados con AVK se ha propuesto la utilización de la escala SAMe-TT2R286. En el caso de una puntuación SAMe-TT2R2 >2 debería considerarse, previa información al paciente, iniciar el tratamiento anticoagulante con un ACOD. Como sucede con el mal control del INR, alguna comunidad autónoma ha aceptado esta escala para indicar el uso de ACOD.
En los pacientes con alto riesgo embólico y en los pacientes con ictus previo (prevención secundaria) o con alto riesgo hemorrágico, especialmente en la hemorragia intracraneal, se ha observado un beneficio neto superior de los ACOD83. Por este motivo parece razonable tratar con ACOD a los pacientes con CHA2DS2-VASc ≥3 o HAS-BLED >3.
Como señalan algunos autores87, diferentes situaciones clínicas (edad, enfermedad renal, antecedentes de hemorragia gastrointestinal, fragilidad, polimedicación, dispepsia, ictus previo, etc.) pueden indicar la selección de uno u otro ACOD, según el perfil del paciente. Para ello se tendrá en cuenta el riesgo trombótico y el hemorrágico.
SEMERGEN considera muy relevante la participación de los pacientes en la toma de decisiones compartida con el médico prescriptor sobre la base de la evidencia disponible, ya sea experimental, descriptiva o propia (medicina basada en la experiencia).
En nuestra experiencia del tratamiento con ACOD, los más beneficiados son los pacientes. SEMERGEN se alinea con ellos y, por tanto, estará siempre de su lado. Su opinión es clave en el devenir de la optimización de la prescripción y, sobre todo, para que el médico de familia pueda prescribir aquello que es seguro, eficaz y coste-eficiente, como es el caso de los ACOD.
SEMERGEN está preocupada por la sostenibilidad del Sistema Sanitario, y en este contexto analiza de manera pormenorizada los estudios de coste-efectividad frente a la alternativa tradicional (AVK). En este sentido debemos remarcar que SEMERGEN consideró oportunas las recomendaciones del IPT del Ministerio de Sanidad del año 201388. No obstante, las circunstancias iniciales que motivaron aquellas directrices han cambiado, tanto las económicas como las de conocimiento científico y experiencia de uso.
SEMERGEN se preocupa por mejorar la formación de los médicos para la utilización racional de todos los fármacos, incluyendo los anticoagulantes orales (AVK y ACOD). Reconocemos limitaciones e impulsamos áreas de mejora para que la atención al paciente sea lo más óptima posible, y para que cada paciente reciba el mejor tratamiento en cada momento.
Conclusiones- •
En pacientes con FA no valvular todos los ACOD disponibles en la actualidad en España (dabigatrán, rivaroxabán, apixabán y edoxabán) han demostrado tener un beneficio-riesgo favorable en la prevención del ictus y de la embolia sistémica.
- •
Los resultados derivados de los estudios de vida real son consistentes con los ensayos clínicos aleatorizados, mostrando en algunos de ellos un beneficio neto en los pacientes con mayor riesgo embólico o alto riesgo hemorrágico.
- •
Es necesario actualizar el IPT del Ministerio de Sanidad del año 201626 y adecuar la prescripción de los ACOD a la evidencia actual. La necesaria individualización del tratamiento debe presidir nuestras actuaciones.
- •
Los médicos de familia somos un colectivo crucial para alcanzar la necesaria optimización del tratamiento anticoagulante en España. Para ello hay que eliminar las actuales barreras administrativas y así neutralizar las desigualdades evitables actuales entre comunidades autónomas.
- •
Los pacientes deben tener un papel fundamental en el proceso de atención sanitaria. Debido a que el tratamiento de la FA requiere cambios en el estilo de vida y tratamiento crónico, en ocasiones sin un beneficio inmediato tangible, los pacientes deben comprender su responsabilidad en el proceso de atención3.
- •
Algunos profesionales médicos no especialistas en FA, como los médicos de AP, tienen amplia experiencia en la prevención de ACV y el tratamiento inicial de los pacientes con FA, mientras que otros profesionales necesitarán formación para adquirir este conocimiento3. SEMERGEN apuesta por esta vía.
El presente trabajo ha sido realizado mediante una beca no condicionada de BMS-Pfizer.
Conflicto de interesesJ.L. Llisterri declara haber recibido ayudas para la asistencia a congresos y pago de ponencias en reuniones patrocinadas por Bayer, BMS-Pfizer, Daichi-Sankyo y Boehringer Ingelheim.
S. Cinza declara haber recibido una beca de Bayer para financiar un estudio de investigación, además de recibir ayudas para la asistencia a congresos y pago de ponencias en reuniones patrocinadas por Bayer, BMS-Pfizer, Daichi-Sankyo y Boehringer Ingelheim.
J. Polo declara haber participado como asesor y ponente en reuniones patrocinadas por Bayer, Bristol, Pfizer y Boehringer Ingelheim.
M.A. Prieto declara haber recibido honorarios en el campo de la formación continuada y como asesor de Bayer, Pfizer y Boehringer Ingelheim.