El 6 de noviembre de 2014 se publicó la orden SSI/2065/2014 que establece la cartera de servicios comunes del Sistema Nacional de Salud. Mediante una encuesta enviada a los centros públicos en los que se realizan técnicas de reproducción asistida, se analiza la situación en el Sistema Nacional de Salud antes de la publicación de la nueva orden. Según el Ministerio de Sanidad y Consumo a fecha 31 de diciembre de 2012 había acreditados 376 centros de reproducción asistida, de los cuales 94 eran de titularidad pública. Se obtuvo repuesta de 73 centros, lo que supone una participación del 77,66%. De estos centros en 35 se realizaban ciclos de FIV-ICSI, recogiéndose un total de 16.584 ciclos. Según los ciclos de FIV-ICSI declarados, teniendo en cuenta la población española, el número de ciclos iniciados en los centros públicos en 2014 fue de 356/millón de habitantes, inferior al registrado como media europea (1.269 ciclos/millón de habitantes). Se recogen 17.757 ciclos de IA homóloga y 2.421 con semen de donante. En 9 centros solo se realizaba estudio y diagnóstico de parejas estériles. La donación de ovocitos se llevaba a cabo en solo 5 comunidades autónomas (CC. AA.), mientras que la preservación masculina y femenina se realizaba en 10. Castilla y León, Castilla La Mancha, Cantabria y Canarias carecían de laboratorio para riesgo biológico. No se realizaba DGP en Asturias, Baleares, Castilla La Mancha, Extremadura y Navarra. Existía programa de donación de embriones en 7 centros correspondientes a 6 CC. AA.
Se concluye que existe gran heterogeneidad en la práctica clínica entre las distintas CC. AA. y discordancia entre los recursos sanitarios y la demanda de los usuarios.
Dos años más tarde se pasa a los mismos centros una encuesta preguntando por los cambios surgidos en sus centros tras la incorporación de la nueva orden.
Prior to the publication of the new procedure regulating assisted reproduction in the National Health System (Order SSI/2065/2014), a questionnaire was sent to the 376 assisted reproduction centres accredited up to 12/31/2012 by the Spanish Ministry of Health and Consumer Affairs, of which 94 were publicly owned. A response was obtained from 73 of these public centres, representing a participation of 77.66%. In these centres, a total of 17,757 cycles were performed with homologous artificial insemination and 2421 with donor semen. In 35 centres, 16,584 in vitro fertilization - intracytoplasmic injection cycles were performed, which taking into account the Spanish population it represented a number of cycles started in public centres of 356/1,000000 inhabitants during 2014, a value significantly lower than the European mean (1,269 cycles/1,000,000 inhabitants). Oocyte donation was carried out in only 5 Autonomous Communities, while male and female preservation took place in 10. Only the study and diagnosis of sterile couples was carried out in 9 of the centres. In addition, the Castilla-León, Castilla la Mancha, Cantabria, and the Canaries Islands Communities lacked a biological risk laboratory. Pre-implantation diagnosis was not carried out in Asturias, Balearic Islands, Castilla La Mancha, Extremadura, or Navarra. There was a program of embryo donation in 7 centres in 6 Autonomous Communities.
In conclusion, there is a wide heterogeneity in the clinical practice between the different Autonomous Communities, and conflicts between health resources and the demand of users. It is intended to solve these problems with the implementation of this basic portfolio.
A shorter questionnaire will be used in the same centres within two years, asking for any changes in their centres after the incorporation of the new order.
Debido a los avances que se estaban produciendo en el campo de la reproducción asistida, en el año 1988 se elaboró una primera ley que regulaba su ámbito de aplicación y proponía la creación de una Comisión Nacional de Reproducción Asistida, dirigida a orientar la utilización de estas técnicas (Ley 35/1988, sobre Técnicas de Reproducción Asistida).
En 1995 se publica el RD 63/1995, sobre ordenación de prestaciones sanitarias del SNS, con el fin de facilitar la atención y asistencia sanitaria a toda la población. En el punto 5.° del anexo i de este RD se incluye como asistencia sanitaria especializada el diagnóstico y tratamiento de la infertilidad. Se publica en el año 2003 la Ley 16/2003 de Cohesión y Calidad del SNS, en la que se establece que el catálogo de prestaciones tiene el objeto de garantizar unas condiciones básicas y comunes para una atención integral y continuada, y que dichas prestaciones se harán efectivas mediante la cartera de servicios comunes.
El RD 1030/2006, por el que se establece la cartera de servicios comunes del SNS, en el anexo iii, en el punto 5.3.8, explicita que se realizarán TRA, inseminación artificial (IA), fecundación in vitro (FIV), microinyección intracitoplasmática de espermatozoides (ICSI), con gametos propios o de donante y transferencia embrionaria y transferencia intratubárica de gametos cuando haya un diagnóstico de esterilidad o una indicación clínica establecida.
En dicho momento la sanidad pública adolecía de una ausencia de definición concreta de la cartera de prestaciones del SNS en lo referente al diagnóstico y tratamiento de la esterilidad.
Hasta el año 2000 los hospitales públicos que realizaban TRA, trabajaban en un medio caracterizado por la indefinición en cuanto a las prestaciones incluidas en la cartera de servicios, sus límites, la escasez de recursos y una inequidad y gran heterogeneidad de la práctica clínica entre las distintas comunidades, como se puede objetivar en una encuesta realizada a los hospitales públicos en el año 2000 publicada por Matorras et al. (2002). Ese mismo año se crea el Grupo de Interés de Centros Públicos de la Sociedad Española de Fertilidad, que tiene su origen en la inquietud que varios profesionales pertenecientes a los centros públicos compartían en torno a la necesidad de establecer normas de conducta y criterios comunes. Este grupo elabora un documento de recomendaciones donde establecieron criterios en relación con puntos como: población tributaria de tratamiento, prioridades de aplicación, numero de ciclos a realizar o contraindicaciones (Grupo de Interés de Centros Públicos, 2002). Este consenso fue elevado al Ministerio de Sanidad recibiendo un informe favorable por parte del Consejo Interterritorial de Salud. La última revisión y actualización de dicho documento concluyó en 2010, y ha servido como base para la creación de la nueva cartera común básica.
El 6 de noviembre de 2014 se publica la Orden SSI/2065/2014, que pretende concretar y actualizar el Anexo III del RD 1030/2006, relativa a la reproducción humana asistida, determinando lo que formaría la cartera común básica de servicios asistenciales. Lo que se pretende es homogeneizar y optimizar las prestaciones para todo el SNS, con el fin de evitar inequidades entre las CC. AA., y a la vez contribuir a garantizar el sostenimiento del sistema.
El objetivo de este estudio ha sido conocer el estado real de la asistencia sanitaria pública de la reproducción asistida en el SNS en el momento de la publicación de la nueva legislación, y los cambios efectuados tras el plazo de adaptación dispuesto por la orden.
Material y métodosEl Grupo de Interés de Centros Públicos elaboró una encuesta que fue remitida vía correo electrónico a todos los hospitales de la red del SNS que realizaban reproducción asistida en 2014. En ella se solicitaba información sobre las actividades desarrolladas y dotación de las mismas, tanto personal como estructural a fecha de publicación de la orden de noviembre de 2014.
En la encuesta se valora la realización de las técnicas que aparecen incluidas dentro de la cartera de servicios: IAC/IAD, FIV-ICSI, donación de ovocitos, preservación de la fertilidad, técnicas de lavado seminal para prevenir la transmisión de enfermedades virales crónicas y diagnóstico genético preimplantacional.
ResultadosSe recibió respuesta de las 17 CC. AA., 73 centros públicos de los 94 acreditados, lo que supone una participación del 77,66%.
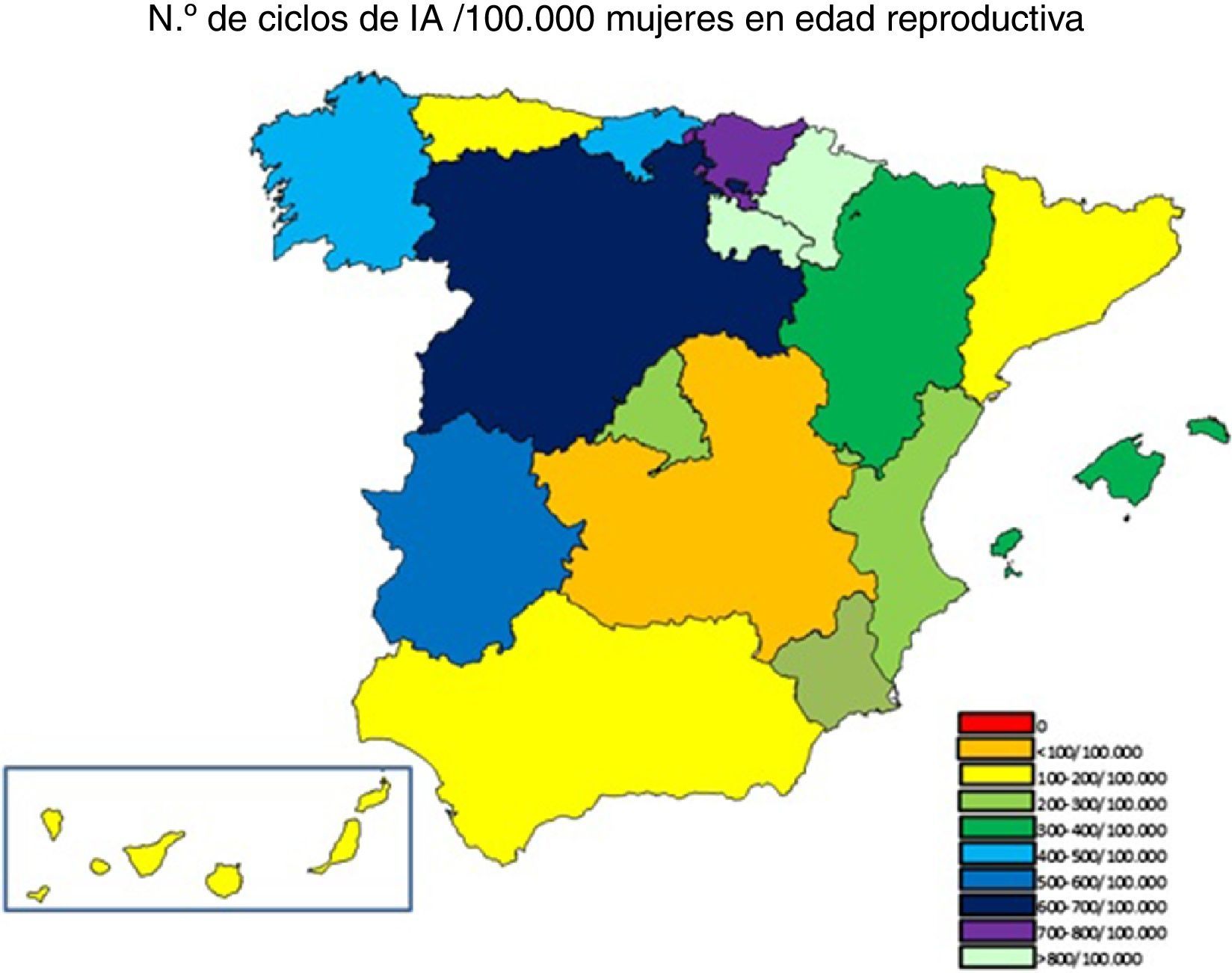
Inseminación artificialRespecto a la inseminación artificial se ha analizado el número de ciclos que se realizan por 100.000 mujeres en edad reproductiva, entre los 18-49 años (Instituto Nacional de Estadística, 2014), según datos del censo del año 2014. Se ha encontrado gran variación en las diferentes CC. AA.: Cantabria, Galicia, Extremadura, Castilla-León, País-Vasco, Navarra y La Rioja realizaban más de 400 ciclos/100.000, mientras que Asturias, Andalucía, Cataluña, Canarias y Castilla-La Mancha realizaban menos de 200 ciclos/100.000 (fig. 1).
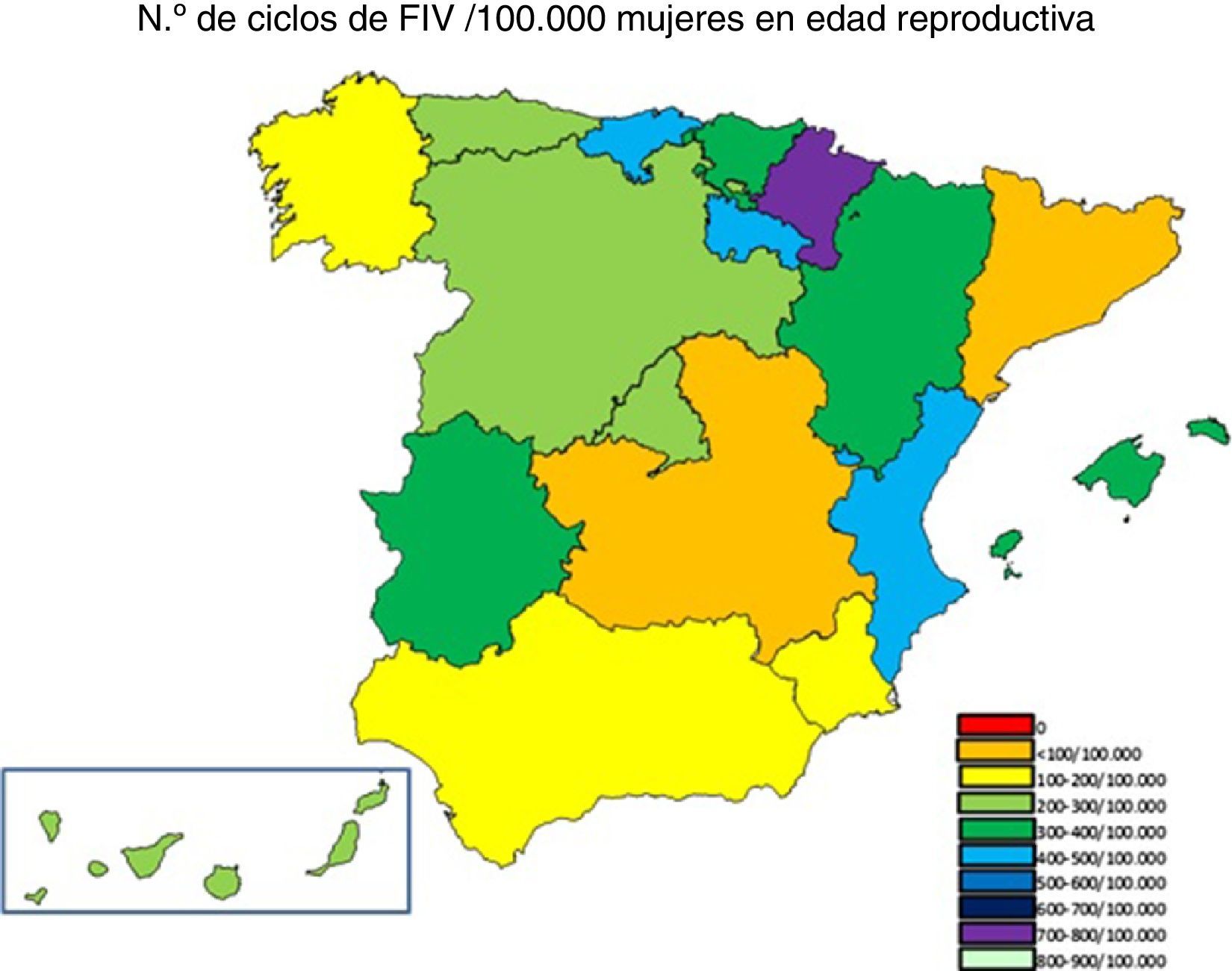
Fecundación in vitro-microinyección intracitoplasmática de espermatozoidesEl número de ciclos iniciados en los centros públicos en 2014 fue 356/1.000.000 de habitantes, inferior al registrado como media Europea (1.269/1.000.000 de habitantes) (Kupka y D’Hooghe, 2016).
Las CC. AA. con menos de 200 ciclos/100.000 fueron: Castilla-La Mancha (ciclos concertados), Cataluña, Galicia y Andalucía. Por el contrario, la Comunidad Valenciana, La Rioja, Cantabria y Navarra realizaban más de 400 ciclos/100.000 (fig. 2).
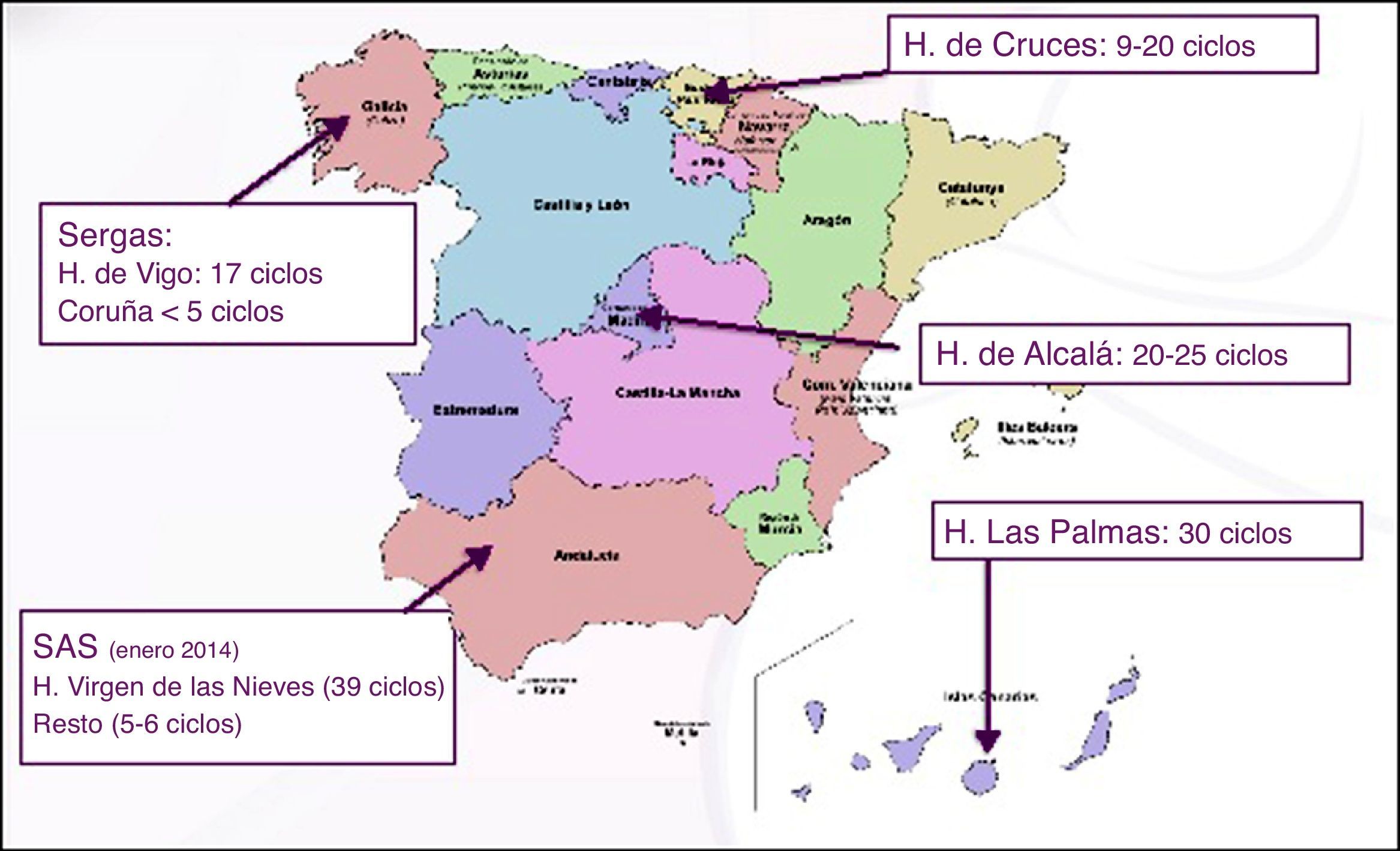
OvodonaciónEn 2014 se realizaban ciclos de donación de ovocitos en 5 CC. AA.: Galicia (CHUVI y H. Universitario de A Coruña), País Vasco (H. de Cruces), Madrid: (H. Príncipe de Asturias), Canarias (H. Materno de Las Palmas), Andalucía (H. Virgen de las Nieves, C.H. Torrecárdenas, C.H. de Jaén, C.H. de Huelva, H. Virgen del Rocío, H. Regional de Málaga, H. Reina Sofía, H. Puerta del Mar). El resto de las CC. AA. carecían de esta prestación.
El número de ciclos realizado es variable, pero estimamos que no se llegó a 150 ciclos de ovodonación en todo el país en 2014 (fig. 3).
Dentro del marco existente para la atención en reproducción en el SNS, antes de la aparición la Orden SSI/2065/2014, las indicaciones de donación de ovocitos se limitaban básicamente al fallo ovárico precoz. En el Hospital Príncipe de Asturias se exigía una amenorrea franca para tal diagnóstico, mientras que otros centros eran más laxos en sus criterios. La mayoría de los centros consideraban el programa de ovodonación como incompatible con los tratamientos con ovocitos propios, de tal forma que no se admitía la derivación a donación por fracaso de ciclo de FIV. La asistencia se limitaba a los 40 años en la mayoría de los centros, excepto en Galicia, donde se admitían tratamientos hasta los 45 años. La Guía de Asistencia en Reproducción del Servicio Andaluz de Salud es la que regula de forma más estricta los tratamientos de reproducción.
Existían 3 tipos de programa de ovodonación: programa con donantes propias, la utilización de banco externos de ovocitos y la derivación de pacientes a centros privados concertados.
El programa con donantes propiasHospitales como el de A Coruña, Granada, Las Palmas, Jaén y Alcalá han instaurado su propio programa de selección, estudio y tratamiento de las donantes. Centros como Virgen de las Nieves de Granada, A Coruña o Jaén reclutan y compensan directamente a las donantes, mientras que en los otros hospitales se ha desarrollado el modelo de donación cruzada. En los casos de donación cruzada la donante es reclutada por una receptora y será asignada a otra paciente que habrá aportado una donante al sistema. Este método que teóricamente evita la gestión de la compensación de la donante por parte del hospital se presta a transacciones económicas entre donante y receptora difíciles de controlar, y excluye del sistema a aquellas mujeres que no logran conseguir una donante.
Los centros cuentan con protocolos propios de estudio de las donantes que van desde un estudio genético básico con cariotipo hasta la realización de determinación de mutaciones de fibrosis quística, X frágil y atrofia muscular espinal, como es el caso en el Hospital Virgen de la Nieves de Granada. Se emplean ovocitos frescos y se realiza reparto de 2 a 6 ovocitos por paciente, excepto en el Hospital de Cruces y en el Hospital Príncipe de Asturias, donde no se comparten.
La dificultad para conseguir donantes, aplicar las condiciones de la normativa regulatoria de la ovodonación y la gran dificultad de organización de estos programas en el marco de unas unidades con gran sobrecarga asistencial han condicionado que se hayan abandonado este tipo de programas en varios centros.
La utilización de banco externo de ovocitosTan solo a partir de enero de 2015 el SAS ha instado a cada provincia a asumir sus ciclos de ovodonación, varios centros andaluces han optado por la adquisición de ovocitos vitrificados en bancos privados. Los bancos concertados han sido seleccionados por la propia unidad de reproducción o tras concurso, y son los hospitales los que asumen el coste a través de la plataforma de compras de hospital, en ocasiones con un presupuesto anual que limita el número de ciclos. Se adquieren lotes de unos 6 ovocitos por paciente.
La derivación de pacientes a centros privados concertadosEn estos programas el paciente es derivado directamente a centros concertados que asumen completamente la asistencia de la donante y receptora sin que se hayan determinado condiciones específicas en la asistencia de estas. Es el modelo del Hospital de Vigo, y el que se va a adoptar en Las Palmas en breve.
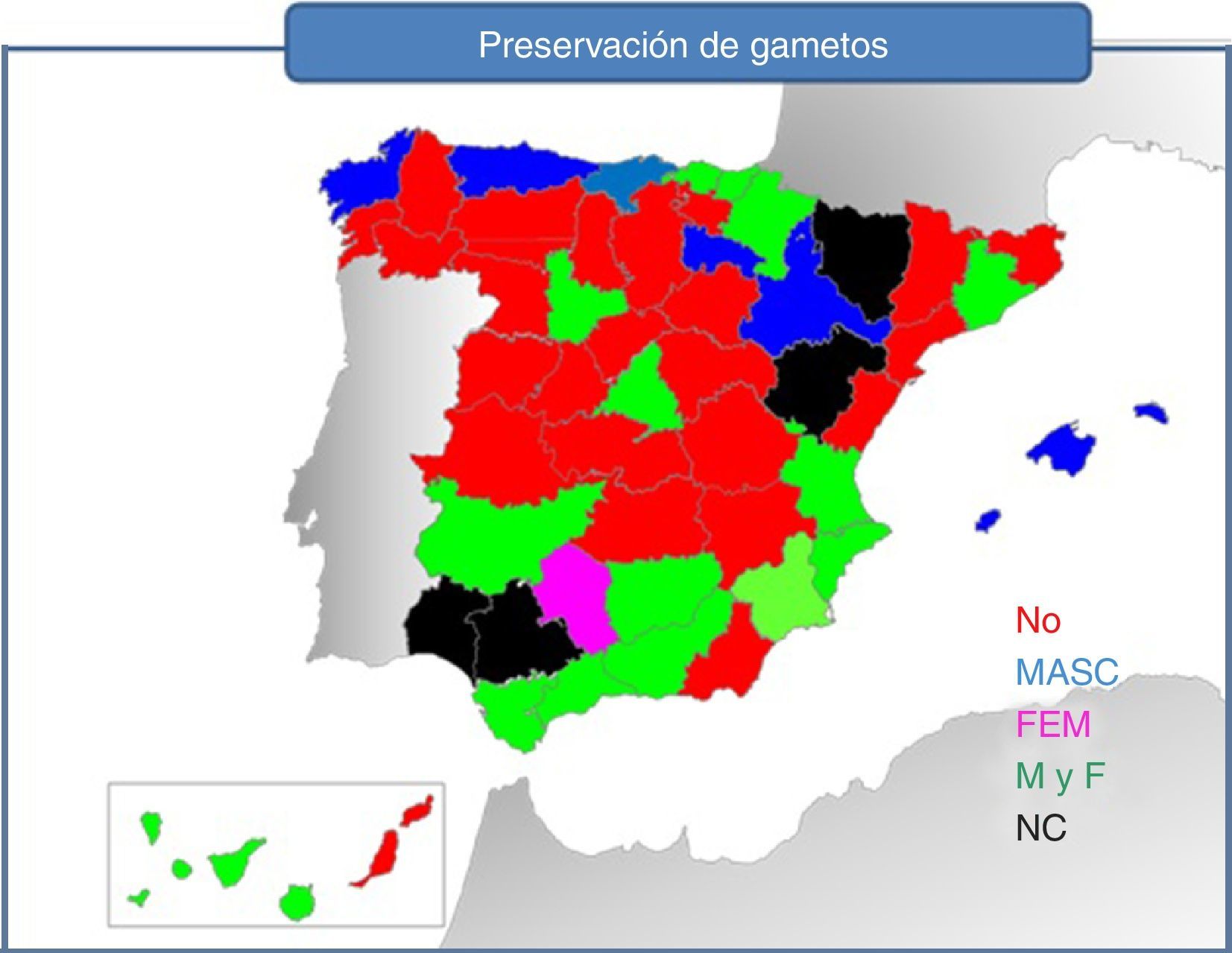
Preservación de gametosEn el artículo La reproducción asistida en el sistema sanitario español de 2002 se recogen datos referentes a prestaciones disponibles, entre los que se encuentra la congelación de semen en pacientes varones con procesos oncológicos, pero ningún dato sobre técnicas de preservación en mujeres con procesos oncológicos. En 2014, 14 centros tenían programa de congelación de semen para pacientes oncológicos (67%).
Los datos de la encuesta realizada en 2014 son los siguientes (fig. 4):
- -
Preservación masculina únicamente: se realizaba en 10 CC. AA: Asturias, Murcia, Baleares (Son Llátzer y Son Espases), Cantabria, Galicia (A Coruña), Aragón (Zaragoza), C. Valenciana (Alicante), Madrid (F. Jiménez Díaz, La Paz); País Vasco (H.U. Cruces y H.U. Donostia) y La Rioja (H. San Pedro). El H. Xeral de Vigo remite pacientes varones a otras comunidades.
- -
Preservación de gametos femeninos únicamente: H. 12 de Octubre en Madrid.
- -
Preservación de gametos masculinos y femeninos: H. Reina Sofía de Córdoba (solo para su uso en esta unidad los gametos masculinos), Cádiz, Málaga, Granada y Jaén en Andalucía; H. U. Río Hortega y H. Clínico Universitario en Valladolid, en Castilla y León; Tenerife; Hospital de San Pau y H. S. Juan de Deu, Vall de Hebrón en Cataluña; H. U. F. de Alcorcón, San Carlos, G. Marañón en Madrid; H. General Universitario y H. La Fe de Valencia; C. Extremeño de RHA y en el C. H. de Pamplona en Navarra. Murcia y el País Vasco externalizan la preservación femenina.
- -
Congelación de tejido ovárico: el Hospital la Fe de Valencia realiza congelación de tejido ovárico. Ofrecen derivación a este centro algunos centros de otras comunidades o centros, según datos de la encuesta realizada: Pamplona en Navarra, Son Espases en Baleares, H. Valdecilla en Cantabria y H. U. Donostia en El País Vasco. Castilla La Mancha tiene concertadas estas prestaciones con centros privados.
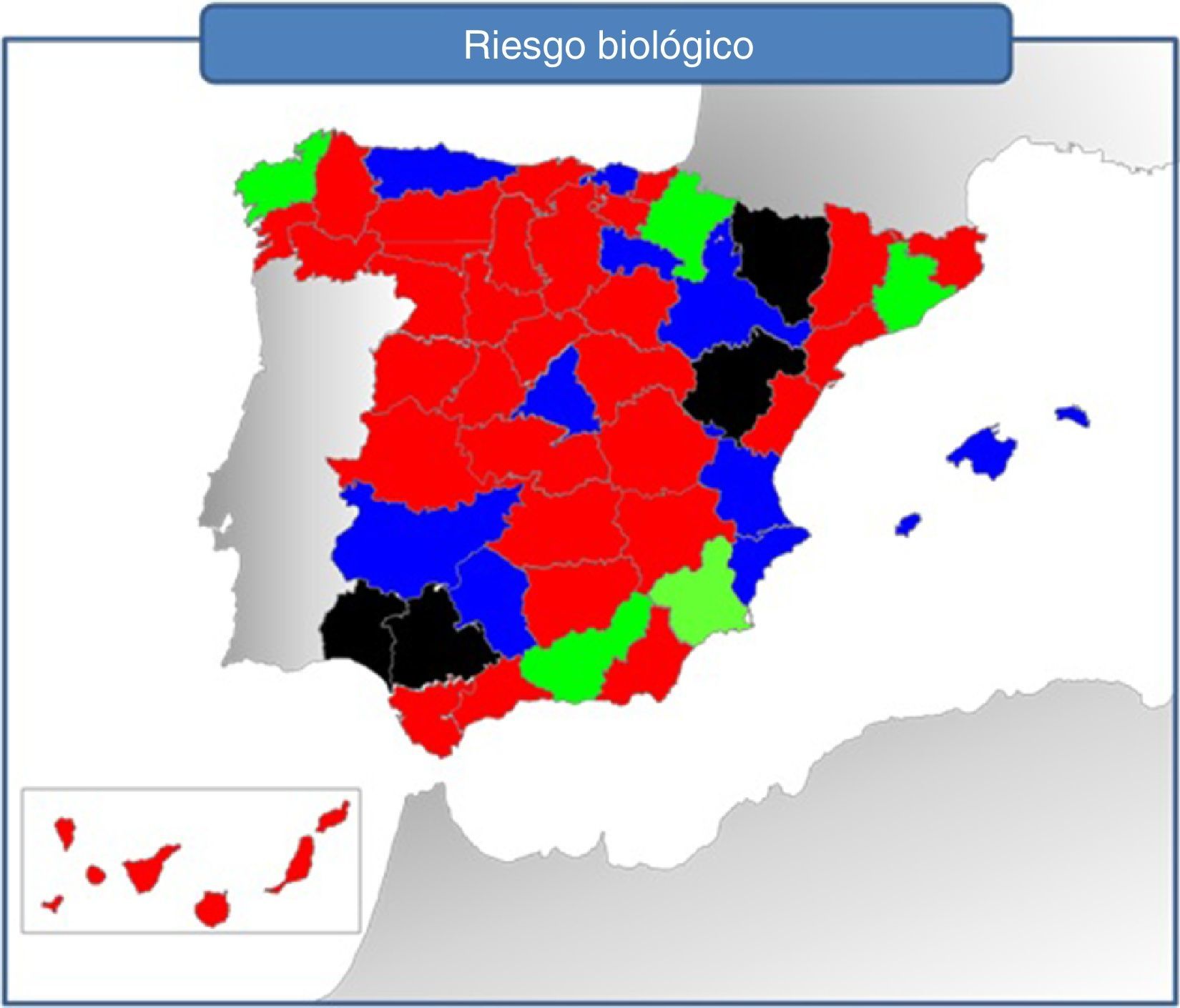
Las CC. AA. que carecían de laboratorio para riesgo biológico son: Castilla y León, Castilla-La Mancha, Cantabria y Canarias en 2014.
Contaban con un laboratorio de seguridad biológica para manejar también ovocitos y embriones las CC. AA. de Andalucía, Galicia, Navarra, Murcia y Cataluña (fig. 5).
Existencia de laboratorios de seguridad biológica para TRA en hospitales de titularidad pública en 2014.
Azul: solo lavado seminal; negro: no contesta; rojo: ningún laboratorio; verde: laboratorio de seguridad biológica para ovocitos y espermatozoides.
Castilla la Mancha tiene esta prestación concertada con centros privados.
Los primeros ciclos de FIV con DGP en el sistema sanitario público se hicieron en los años 2000 y 2001. El Hospital Clínico y el Hospital de Sant Pau-Fundación Puigvert en Barcelona fueron los primeros centros que realizaron DGP en el SNS.
En 2002, según una publicación de Matorras, únicamente 2 CC. AA. ofrecían la posibilidad de realizar DGP: Cataluña y Madrid. Las indicaciones eran enfermedades monogénicas y alteraciones cromosómicas.
Con la publicación de la nueva ley sobre técnicas de reproducción asistida en 2006 y su artículo 12, que hace referencia al DGP, el número de casos susceptibles de dicha técnica se fue incrementando. Este artículo determina qué centros pueden hacer DGP, cuáles son sus indicaciones y bajo qué condiciones.
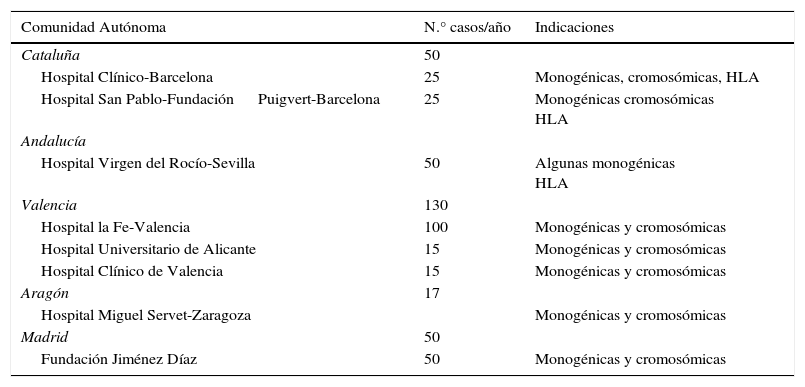
En 2012 4 CC.AA. tenían programas de DGP, con 6 centros autorizados para la realización de dicha técnica (tabla 1). Las CC.AA. con posibilidad de realizar esta técnica eran Cataluña, Andalucía, Valencia y Aragón (tabla 1). El Hospital Virgen del Rocío en Sevilla y el Hospital La Fe de Valencia no externalizaban ninguna parte del procedimiento, mientras que los otros hospitales trabajaban con centros externos para el estudio genético.
Centros con disponibilidad de DGP en el SNS en 2012
| Comunidad Autónoma | N.° casos/año | Indicaciones |
|---|---|---|
| Cataluña | 50 | |
| Hospital Clínico-Barcelona | 25 | Monogénicas, cromosómicas, HLA |
| Hospital San Pablo-Fundación Puigvert-Barcelona | 25 | Monogénicas cromosómicas HLA |
| Andalucía | ||
| Hospital Virgen del Rocío-Sevilla | 50 | Algunas monogénicas HLA |
| Valencia | 130 | |
| Hospital la Fe-Valencia | 100 | Monogénicas y cromosómicas |
| Hospital Universitario de Alicante | 15 | Monogénicas y cromosómicas |
| Hospital Clínico de Valencia | 15 | Monogénicas y cromosómicas |
| Aragón | 17 | |
| Hospital Miguel Servet-Zaragoza | Monogénicas y cromosómicas | |
| Madrid | 50 | |
| Fundación Jiménez Díaz | 50 | Monogénicas y cromosómicas |
En 2012, 13 CC. AA. no tenían programa propio, 6 de ellas podían realizar algunos casos de forma concertada con otros centros para enfermedades monogénicas y alteraciones cromosómicas (tabla 2).
Centros con disponibilidad concertación externa de ciclos DGP en el SNS en 2012
| Comunidad Autónoma | N.° de casos concertados/año |
|---|---|
| Castilla La Mancha | 10 |
| Hospital de Albacete | |
| Hospital de Toledo | |
| Galicia | 5 |
| Zona sur (Ourense-Pontevedra) | Lista limitada de enfermedades monogénicas |
| País Vasco | 25 |
| Hospital de Cruces | |
| H. U. Donostia | |
| Extremadura | 6-7 |
| Hospital Materno-Infantil de Badajoz | Comité hospitalario que decide caso a caso si se financia el ciclo |
| Canarias | 14 |
| Hospital Universitario de Tenerife | Programa suspendido por recortes |
Asturias, Cantabria, Navarra, La Rioja, Murcia, Baleares y Castilla y León no tenían DGP en 2012.
En 2014 13 provincias realizaban DGP que daban cobertura a las CC. AA. de: Andalucía, Aragón, Baleares, Canarias, Cantabria, Castilla y León, Cataluña, Comunidad Valenciana, Galicia, Madrid, Murcia, País Vasco y la Rioja. Únicamente no se realizaba DGP: Asturias, Baleares, Castilla La Mancha (prestación concertada con centros privados), Extremadura y Navarra (esta última pendiente de iniciar programa).
En los centros públicos las indicaciones para DGP son:
- -
Enfermedades monogénicas: en algunos centros cualquier enfermedad monogénica (laboratorio externo) y en otros centros solo las enfermedades monogénicas que se pueden estudiar en su laboratorio.
- -
Alteraciones cromosómicas: translocaciones, inversiones y alguna alteración numérica.
- -
En Andalucía y Cataluña se puede hacer selección embrionaria con destino a tratamiento a terceros.
Las parejas deben cumplir los mismos requisitos que el resto de usuarias de las TRA, pero en general no se aceptarán a las mujeres con baja reserva ovárica. En caso de reserva ovárica en el límite o de respuesta insuficiente en un primer tratamiento de estimulación se pueden acumular embriones.
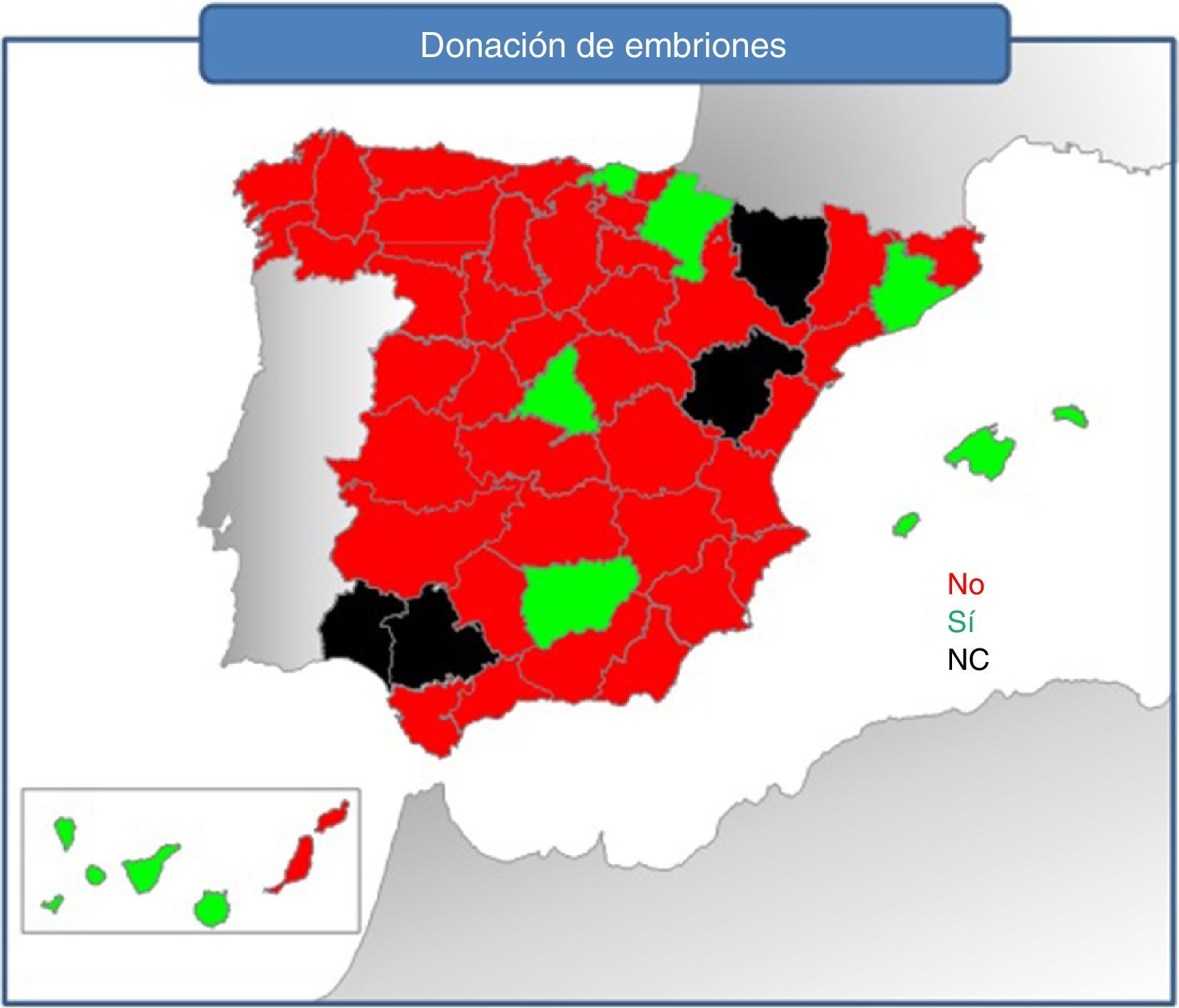
Donación de embrionesAntes de la promulgación de la Orden del 6 de noviembre de 2014 en España únicamente 7 centros realizaron ciclos de donación de embriones o tenían un protocolo al respecto: H. de Jaén, H. de Sant Pau en Barcelona, H. de San Carlos en Madrid, H. de Cruces, H.U. Donostia H. de Pamplona y H.U. Son Espases de Palma de Mallorca, aunque no habían realizado ningún ciclo poseían un protocolo para su realización (fig. 6).
Uno de los problemas más señalados de la reproducción humana asistida en España es el destino de un número creciente de embriones congelados, que no siendo utilizados para la reproducción por sus progenitores se están acumulando en diferentes bancos de embriones. A pesar del aumento de la eficacia de las TRA, se genera un número de embriones mayor que el que es recomendable implantar en cada ciclo de reproducción asistida. Aunque la mejora de las técnicas usadas puede ir permitiendo en el futuro la reducción del número de embriones producidos, ajustándolo cada vez más al número de embriones adecuado para una sola transferencia, en el futuro próximo no es previsible la desaparición del problema de los embriones congelados.
Listas de esperaDurante los últimos años la demanda de tratamientos de reproducción asistida en los centros del SNS ha experimentado un crecimiento incesante y exponencial. Dado que los recursos destinados a dichas técnicas son limitados, todo ello se ha traducido en la generación de las detestadas «listas de espera», que se reparten de manera poco uniforme por las diferentes CC. AA. de nuestro país.
Primera visitaLos datos referentes al tiempo de espera medio para una primera visita en las unidades de reproducción resultaron altamente heterogéneos entre las distintas CC. AA., y a su vez, entre los distintos centros públicos dentro de una misma comunidad.
Así, por ejemplo, destacan los 18 meses de espera para una visita con el especialista en reproducción que han de esperar los pacientes de algunos hospitales catalanes frente a un tiempo medio de 33 días en la Comunidad Valenciana, los 89,5 días de media en la comunidad de Madrid o la «no existencia» de espera para los pacientes del Complexo Hospitalario Universitario de Ourense en Galicia.
En el caso de la IA en general los tiempos medios son más homogéneos. Salvo excepciones, como en Cataluña (más de 3 años de espera para un ciclo de IA) o de los 11 meses de algún centro del País Vasco, la mayor parte de los centros que responden a la encuesta muestran un tiempo medio de espera que oscila entre uno y 6 meses.
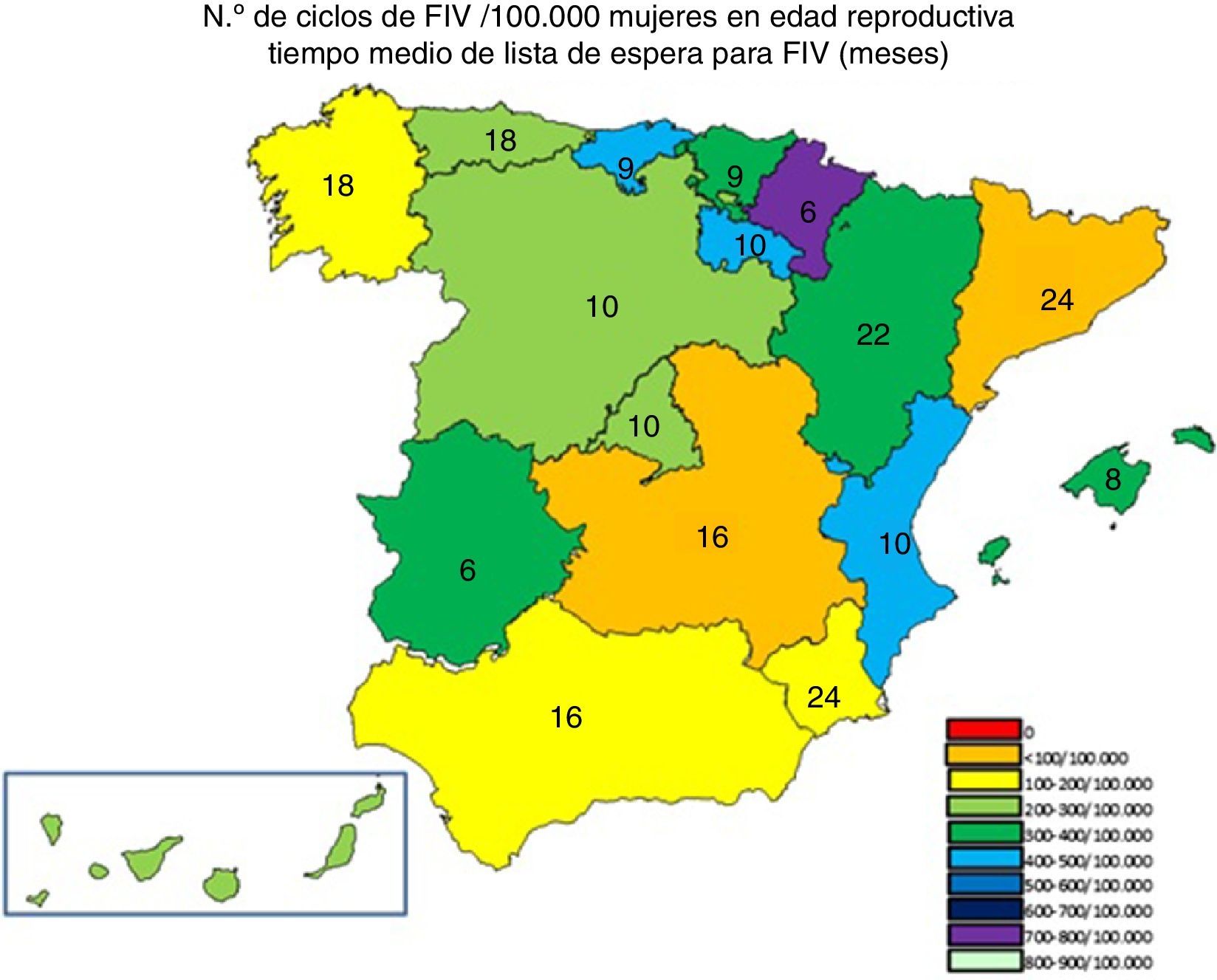
Diferente es la situación para un tratamiento de fecundación in vitro (FIV), y de nuevo la heterogeneidad de los tiempos de espera resulta llamativa. Cataluña, con 24 meses, es la CA con mayor tiempo medio de espera para la realización de un ciclo de FIV, mientras que Extremadura o Navarra, con 6 meses, presentan el tiempo de espera más ajustado, a pesar de que esta última, Navarra, presenta una elevada proporción de ciclos por densidad poblacional 700-800/100.000 mujeres edad reproductiva (fig. 7).
Existe disparidad en los tiempos de espera una tras un primer ciclo de FIV-transferencia embrionaria sin éxito. Para la realización de un segundo ciclo no será preciso en la mayoría de los centros retomar una posición en lista de espera, realizándose el siguiente a continuación. Si fuera preciso, y en los centros que obligan a una «segunda espera», los tiempos oscilan entre uno y 12 meses, siendo este último el límite máximo reportado.
En cuanto a los criterios de priorización de nuevo nos encontramos sin opinión unánime. La baja reserva ovárica, la endometriosis, los antecedentes oncológicos y un proceso patológico médico severo (que no contraindique el tratamiento ni el embarazo), son los factores aceptados con mayor grado de consenso para adelantar el tratamiento de FIV a parejas en las listas de espera. Pero a su vez, el escaso acuerdo para alcanzar una definición concreta, estándar y clara de dichos factores dificulta la unánime aplicación de los mismos en la gestión de las listas de espera para TRA en el SNS.
La edad, discutido en los comienzos como criterio de priorización, ya no es utilizado como factor susceptible de iniciar precozmente el tratamiento en la mayoría de los hospitales que realizan TRA, puesto que, en sí mismo y debido al retraso en la maternidad, se ha convertido en uno de los factores de esterilidad con mayor prevalencia en nuestras listas de espera.
Dotación de personalEl 75% de las unidades que realizan ciclos de FIV contaban con la colaboración de un andrólogo. En el 62,5% de los laboratorios se cuenta con técnicos de laboratorio. La media de ciclos de FIV por ginecólogo es de 126, y de 198 por embriólogo.
Situación actual tras 2 años de publicación de la cartera de serviciosSolamente Asturias, Navarra, Castilla y León y Extremadura han iniciado programas de ovodonación. En Castilla La Mancha esta prestación ha sido concertada con centros privados. En conjunto sigue siendo la técnica más deficitaria.
Asturias, Extremadura, Baleares y Navarra han implementado la prestación de DGP, mientras que Castilla La Mancha permanece externalizada, con lo que en todas las CC. AA. se realiza esta técnica.
El País Vasco ha pasado de externalizar la preservación de ovocitos a realizarla en los 2 hospitales públicos en los que se realiza FIV-ICSI.
La preservación de gametos femeninos ya se realiza en Asturias, Galicia y Cantabria, mientras que Castilla y León, Castilla La Mancha, Cantabria y Canarias continúan sin laboratorio de riesgo biológico, requiriendo derivación a otras comunidades o a centros privados.
Por último Asturias ha añadido a su cartera de servicios el programa de donación de embriones.
DiscusiónEl objetivo de la sanidad es ofrecer una asistencia de manera eficiente, pero con criterios de justicia y equidad. Existe una discordancia entre los recursos sanitarios públicos en relación con la demanda de los usuarios y una gran heterogeneidad en la práctica clínica entre las distintas CC. AA. Las únicas CC. AA. en las que antes de la publicación de la nueva cartera básica realizaban todas las técnicas dispuestas eran Andalucía, País Vasco y Galicia. Para el resto de las comunidades la orden estableció un plazo de 9 meses desde su publicación para que se adaptaran a lo dispuesto. La propia Orden establecía que las medidas incluidas serían atendidas con las dotaciones presupuestarias ordinarias, y no podrían suponer un incremento de dotaciones ni de retribuciones, ni de otros gastos de personal al servicio del sector público. Analizando estos últimos datos se observa que es muy complicado realizar una correcta implementación de las nuevas medidas de la orden ministerial sin que implique un incremento de recursos personales y materiales.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecimientos a los hospitales participantes en la encuesta:
Andalucía: H. La Inmaculada (AGS Norte de Almería), H. U. Puerta del Mar (Cádiz), H. La Línea (AGS Campo de Gibraltar, Cádiz), H. U. Reina Sofía (Córdoba), H. U. Virgen de las Nieves (Granada), C. H. Ciudad de Jaén, H. de Málaga, Área de Gestión Sanitaria Serranía de Málaga.
Aragón: Miguel Servet (Zaragoza).
Asturias: H. U. Central de Asturias.
Baleares: H. C. Inca (Mallorca), H. Manacor (Mallorca), H. Son Espases (Mallorca), H. Son Llatzer (Mallorca), H. Mateu Orfila (Menorca), H. Can Mises (Ibiza).
Canarias: H. U. Canarias (Tenerife), H. Ntra Señora Candelaria (Tenerife).
Cantabria: H. U. Marqués de Valdecilla (Santander).
Castilla La Mancha: H. Virgen de la Salud (Toledo), H. G. U. de Ciudad Real, H. U. de Albacete.
Castilla y León: H. Clínico Universitario (Valladolid), H. U. Río Hortega (Valladolid), C. H. de Palencia, H. General de Segovia, C. H. Burgos, C. H. León, Hospital de Ávila, H. C. U. de Salamanca, H. Soria, H. Zamora.
Cataluña: H. San Pau (Barcelona), H. Clinic (Barcelona), H. Vall de Hebrón (Barcelona), H. San Joan (Barcelona), H. del Mar (Barcelona), C.S. Parc Tauli (Sabadell).
H. U. de Ceuta; H. U. de Melilla.
C. Valenciana: H. G. U. de Alicante, H. Francesc de Borja (Gandía), H. Dr. Peset (Valencia), H. G. U de Valencia, H. U. i Politècnic La Fe, H. U. San Juan (Alicante), H. C. U. de Valencia, H. de la Ribera (Valencia).
Extremadura: Centro Extremeño de Reproducción Humana Asistida.
Galicia: C. H. U. A Coruña, C.U. Ourense, C.U. Pontevedra. H. Xeral (Vigo).
Madrid: H. U. Fundación Alcorcón, Fundación Jiménez Díaz, H. La Paz, H. U. de Getafe, H. U. Fuenlabrada, H. Leganés, H. San Carlos, H. Doce de Octubre, H. Gregorio Marañón, H. Puerta de Hierro.
Murcia: H. Virgen de la Arrixaca.
Navarra: H. Pamplona, H. Reina Sofía.
País Vasco: H. U. A. Txagorritxu/H. U. Araba (Álava), H. Alto Deba (Guipúzcoa), H. de Cruces (Baracaldo), H. Mendaro (Guipúzcoa), H. Galdakao (Vizcaya), H. U. Donostia.
La Rioja: H. Logroño, H. Calahorra.