Se necesitan instrumentos que detecten disfunción ejecutiva en demencias y que puedan ser administrados clínicamente.
ObjetivosTraducción y validación de la batería ejecutiva 25 (BE25) y versión abreviada (BEA12) para detección de disfunción ejecutiva en demencia.
Material y métodosSe tradujo la batería original y se validó mediante correlación convergente y divergente en 66 pacientes con demencia leve (CDR 1) apareados con 66 controles. La batería ejecutiva 25 (BE25) está compuesta por 25 ítems que detectan disfunción ejecutiva. La correlación convergente se realizó con 7 tests de disfunción ejecutiva, la Frontal Systems Behavior Scale (FrSBe) y la escala de evaluación rápida de la discapacidad (EERD-2).
ResultadosLos pacientes tuvieron mayores puntajes que controles y correlacionaron con test de Stroop, fluencia verbal, Frontal System Behavior Scale, Winsconsin Card Sorting Test (WCST) y Trail Making Test parte B (TMT-B). De los 25 ítems, 12 son suficientes para separar los grupos. Con esos 12 ítems se construyó una batería ejecutiva abreviada (BEA12) que exhibió similares propiedades psicométricas y capacidad de discriminación entre DA y DFT. El punto de corte para BE25 fue 15, para BEA12 de 7 y un punto de corte de 12 permitió discriminar entre DA y DFT.
ConclusionesBE25 y BEA12 permiten detectar disfunción ejecutiva en demencia leve y representa un instrumento confiable para evaluar disfunción ejecutiva en demencia. Por otra parte, la BEA12 exhibe mejores propiedades psicométricas que la batería original, permite discriminar entre DA y DFT y se completa en menor tiempo.
There is a need for clinically administered instruments capable of detecting executive dysfunction in dementia.
ObjectiveThe translation and validation of Executive Battery 25 (EB25) and a short version for screening of executive dysfunction in dementia. Methods: The original battery was translated and validated using convergent and divergent correlation in 66 mild dementia patients (CDR 1) matched with 66 controls. EB25 consists of 25 items which detect executive dysfunction. Convergent correlation was made with 7 tests assessing executive dysfunction, the Frontal Systems Behaviour Scale (FrSBe) and Disability Fast Assessment Scale.
ResultsPatients had higher scores than controls and correlated with the Stroop Test, verbal fluency test and Frontal Behaviour Inventory. Only 12 out of 25 items were needed to separate both groups, which were used to build an abbreviated Executive Battery with equal psychometric properties and discriminative power. The cut-off point for EB25 was 12, and 7 for the abbreviated version. A cut-off point of 12 was able to discriminate between ¿Alzheimer's disease? (AD) and frontotemporal lobe dementia (FTLD).
ConclusionsEB25 and AEB12 enable executive dysfunction to be detected in mild dementia. On the other hand, AEB12 exhibits better psychometric properties than the original battery, allowing discrimination between AD and FTLD and is completed in less time.
Las funciones ejecutivas son un conjunto de habilidades que son necesarias para la planificación y regulación de comportamientos complejos dirigidos a metas, incluido el juicio de adecuación social, empatía y capacidad de anticipar las consecuencias de los actos. En términos descriptivos, las funciones ejecutivas se pueden separar en varios componentes, tales como iniciativa, planificación, organización, mantenimiento y autorregulación de la ejecución1,2. Están asociadas con la corteza prefrontal y las conexiones tálamo-frontales, haciendo ostensibles en caso de lesión comportamientos socialmente inadecuados, falta de iniciativa, mantenimiento de rutinas aún en presencia de cambios y carencia de empatía y previsión de las consecuencias de los actos. Se ha reconocido de manera creciente cierto grado de disfunción ejecutiva en las demencias en general y particularmente en el Alzheimer, aunque no exclusivamente limitado a este último3. La severidad está asociada con deterioro funcional, necesidad aumentada de cuidados y desarrollo de síntomas neuropsiquiátricos4,5. A pesar de su frecuencia en el Alzheimer, no todas las escalas de demencia, como el Mini-Mental State Examination (MMSE) o la ADAS miden la función ejecutiva6. El examen habitual de la función ejecutiva se lleva a cabo por medio de pruebas neuropsicológicas diseñadas para medir aspectos específicos tales como inhibición de interferencias (prueba de Stroop Color/prueba de interferencia semántica), cambio de código de actuación (prueba de clasificación de cartas de Wisconsin), atención dividida (Trail Making Part B) y flexibilidad mental (prueba de fluencia verbal). Si bien hay numerosos instrumentos con propiedades diagnósticas y estadísticas aceptables7, no todos han sido diseñados para evaluar específicamente el funcionamiento ejecutivo. Algunas no presentan propiedades psicométricas aceptables8, otras requieren un tiempo de administración relativamente prolongado9, o tienen sensibilidad y especificidad variables10, que no han podido ser replicadas en estudios ulteriores11 o no han podido demostrar capacidad predictiva para distinguir entre distintos tipos de demencia12. Otros, como el BADS13 o la Frontal Systems Behavior Scale14 y versión española15, no han sido utilizados en población con demencia. La Frontal Assessment Battery16 es una prueba de cribado de amplio uso compuesto de 6 subtests que evalúan conceptualización, flexibilidad cognitiva, programación motora, sensibilidad a la interferencia, control inhibitorio y comportamiento de prensión. Si bien se propone como apto para distinguir entre disfunciones ejecutivas correspondientes a diversas patologías neurológicas y es fácil de administrar, se ha puesto en duda su capacidad de valorar la función frontal con exclusividad. Por otra parte, el EXIT 2517,18 ha sido aplicado en poblaciones no clínicas19,20 como en poblaciones clínicas21,22,12, así como versiones breves validadas en otros idiomas23,24 con datos normativos y puntos de corte en distintas poblaciones lo hacen un instrumento atractivo para su aplicación en español. A medida que se incrementa el número de pacientes referidos para evaluación temprana en el curso de las demencias, surge una demanda aumentada de administración de pruebas de detección precoz, que sean sencillas de instrumentar y que tengan alta capacidad de predicción de disfunción ejecutiva y capacidad funcional. La batería ejecutiva 25 (BE25) es un instrumento de cribado, desarrollado para la evaluación de descontrol ejecutivo25 y evalúa un conjunto de dominios, como perseveración, imitación, ecopraxia, ecolalia, intrusiones, signos de liberación frontal, falta de espontaneidad, desinhibición y comportamiento de utilización. Esta prueba puede ser administrada por clínicos o personal entrenado de salud en diferentes ámbitos y requiere un máximo de 15min para completarse cuando se aplica a personas sin alteración cognitiva. La mayoría de los estudios que utilizan la BE25 han incluido amplias poblaciones de adultos mayores, demostrando alta capacidad de discriminación en sujetos con necesidades de cuidados o en riesgo de institucionalización de aquellos sin estas necesidades. También se ha asociado con deterioro de actividades de la vida diaria en adultos mayores normales. Ha demostrado alta consistencia interna (α=0,85) y fiabilidad entre evaluadores (r=091), correlaciona con las categorías del WCST (r=0,54), TMT-B (r=0,64), test de atención sostenida (Tiempo, r=0,82; Errores, r=0,83) y prueba de Lezak (r=0,57), por lo cual el BE25 representa un valioso instrumento de uso clínico en demencia en estadio inicial o moderado26,27.
Objetivos- 1.
Traducción y validación de la BE25 en una muestra de pacientes con demencia leve (CDR 1) para evaluar su utilidad como instrumento de cribado de demencia.
- 2.
Determinación del punto de corte y capacidad predictiva de discapacidad funcional.
- 3.
Establecer la correlación con otros tests de función ejecutiva.
- 4.
Validar una versión abreviada de 12 ítems BEA12 para evolución de disfunción ejecutiva en demencia, especialmente en DA y DFT.
El tamaño muestral se fijó para detectar un efecto de 0,7 (D de Cohen), lo cual arrojó un número necesario de 40. Para ello se incorporaron 66 pacientes con demencia leve, asistentes a un servicio de atención comunitaria de consulta externa. La investigación incluyó a todos los pacientes referidos consecutivamente con edad mayor de 60 años y con un puntaje en el MEC de Lobo de 20 o mayor. Además, los controles se seleccionaron de una cohorte de voluntarios apareados a los pacientes por edad y años de educación. Los criterios de inclusión fueron edad mayor de 60 años, con puntaje en MEC Lobo > 20, grado de demencia leve (CDR 1). Ninguno de los pacientes presentaba comorbilidades que pudieran influir en su estado cognitivo como depresión, alcoholismo, abuso de drogas, antecedentes de traumatismos de cráneo con o sin pérdida de conocimiento, episodios previos de ictus cerebral o déficits sensoriales o motores (problemas visuales o auditivos, parálisis). A todos los pacientes se les practicó un examen completo, incluidos evaluación neurológica, psiquiátrica y neuropsicológica, test de laboratorio, RM con espectroscopia y TC, a cargo de un psiquiatra independiente de la investigación. Luego de completar la investigación se los clasificó sobre la base de los criterios diagnósticos del DSM IV para demencia28. Se clasificó a 26 pacientes con diagnóstico de enfermedad de Alzheimer (EA)29, 12 con demencia vascular (DV)30, 4 con demencia mixta (DM), 23 con demencia frontotemporal (DFT)31 y 1 con demencia no especificada (DnE). A todos los pacientes se les administró la Brief Psychiatric Rating Scale (BPRS)32, que evalúa 18 síntomas tales como hostilidad, suspicacia, alucinaciones y grandiosidad. Su calificación depende de la decisión del clínico sobre la entrevista y la observación del paciente durante la última semana. Se asigna una puntuación de 1 a 7 según el compromiso del área explorada (afectividad, pensamiento, síntomas positivos y negativos, comportamiento e iniciación) evaluando aspectos típicos de la función frontal. La evaluación cognitiva global se llevó a cabo con el MEC de Lobo33, la CDR34 y la batería NEUROPSI35. Esta última es un instrumento neuropsicológico breve adaptado a hispanohablantes compuesto por las siguientes secciones: 1. orientación en tiempo, espacio y persona (27 puntos), 2. atención (27 puntos) (dígitos revertidos, detección visual y resta seriada), 3. codificación (18) (memoria verbal y figura semicompleja), 4. lenguaje (26) (nominación, repetición de palabras, comprensión, fluencia verbal semántica y fonológica), 5. lectura (2), 6. escritura (2) 7. función conceptual (10) (similitudes, cálculo y secuencias), 8. función motora (8) (cambio de posición de manos, movimientos alternos y reacciones opuestas), 9. recuerdo (30) (espontáneo, con claves, reconocimiento, recuerdo figura semicompleja). Se obtiene en total 26 resultados distintos con un máximo de 130 puntos. Los cambios en de conducta se evaluaron con la Frontal System Behavior Scale (FrSBe)14y la escala de evaluación rápida de la discapacidad (EERD-2)36. La FrSBe es una escala de 46 ítems, dividida en 3 subescalas derivadas del análisis factorial: apatía (FrSBe-a), desinhibición (FrSBe-d) y disfunción ejecutiva (FrSBe-e), además de proporcionar una puntuación global (FeSBe-t). Las respuestas se valoran con una escala tipo Likert de 5 puntos (1=casi nunca, 2=pocas veces, 3=algunas veces, 4=frecuentemente, 5=casi siempre). Los ítems 1 al 32 representan déficits en la función prefrontal y la mayor puntuación indica severidad. Los ítems 33 al 46, exploran el funcionamiento ejecutivo y las menores puntuaciones indican mayor severidad. La FrSBe ha mostrado elevada consistencia interna en muestras clínicas y en población normal. Ha sido validado en poblaciones con patologías neuropsicológicas que incluyen disfunción prefrontal y subcortical. A pesar de tratarse de un autoinforme subjetivo, ha mostrado elevada validez diagnóstica en muestras clínicas y frente a pruebas neuropsicológicas de funciones ejecutivas. La EERD-2 es un instrumento multidimensional para evaluación rápida de discapacidad en pacientes adultos mayores, y consta de 18 preguntas clasificadas en 3 subescalas. La primera evalúa 8 cuestiones para analizar el grado de ayuda requerido por el paciente para actividades de la vida diaria. Incluye 7 ítems de actividades básicas, comer, andar, vestirse y un ítem de actividades instrumentales o adaptativas, como gestión del dinero, teléfono, compras. La segunda subescala valora grado de discapacidad por alteración de 3 capacidades de relación (comunicación, audición y visión), además de evaluar ayuda necesaria para realizar actividades como dieta, medicación, incontinencia o postración en cama. Finalmente, en la tercera subescala se evalúan 3 problemas del ámbito neuropsiquiátrico como confusión, falta de cooperación y depresión que pueden influir en escalas previas. Existen 4 opciones de respuesta: a) no requiere ayuda, b) necesita ayuda mínima, c) le tienen que ayudar bastante, y d) es totalmente dependiente. El rango de la escala oscila entre 18 y 72 puntos. A mayor puntuación es mayor el grado de discapacidad. Finalmente, se administró la BE2517 (anexo 1), que consiste en 25 ítems o tareas breves aptas para reflejar disfunciones ejecutivas. Las tareas se le presentan al paciente con mínimas instrucciones para evitar un proceso de reflexión y potenciar rasgos latentes de desinhibición. Este instrumento fue traducido en forma directa al español y revertido al original por dos traductoras independientes. En particular, fueron modificadas las frases del punto 4 (repetición de frases) que quedaron redactadas de la siguiente manera: «Yo juro ser fiel a la bandera; María alimentó a un pequeño cordero; Una puntada a tiempo salva cientos de vidas; Titila, titila pequeña estrellita»; las tres palabras del punto 6 (memoria/distracción) que quedaron redactadas de la siguiente forma: libro, árbol y casa, y la palabra marrón para el punto 7 (tarea de interferencia). El resultado final fue evaluado por dos psiquiatras expertos, quienes alcanzaron coincidencia en todos los puntos37. Los puntajes oscilan entre 0 y 50, con los mayores resultados indicando deterioro ejecutivo. Un resultado de 15 o más se considera indicador de alteración clínicamente importante de funciones ejecutivas. Para la validación convergente se seleccionaron 7 pruebas reconocidas por su capacidad de identificación de funciones ejecutivas, aunque sus principales limitaciones fueron su falta de validación en español en algunos casos, o por representar aspectos parciales o limitados del constructo de función ejecutiva. En el Trail Making Test B (TMT-B)38, se registró el tiempo total y los errores cometidos con un máximo de 500s. Para la prueba de Stroop39 se registró el tiempo para la fase incongruente de la prueba con un resultado máximo de 360s si el paciente era incapaz de completar la prueba. Para el Wisconsin Card Sorting Test (WCST)40 se registró el número de errores, y a los pacientes que fueron incapaces de completar la prueba se les adjudicó un nivel basal de 36 errores. Para la fluencia verbal categorial41 se registró el máximo número de animales producidos en 1min. Para la fluencia verbal lexical42 se registró el máximo número de palabras producidas que comenzaban con la letra «p». Para la fluencia de dibujo43 se registró el número de diseños diferentes producidos en 4min en la condición libre, evitando los garabatos y los dibujos que pudieran ser nombrados. En similitudes44 (Wechsler Adult Intelligence Scale) se registraron los valores directos.
Métodos estadísticosSe trata de un estudio transversal, descriptivo, que pretende realizar la validación de la BE25. Su validez de constructo se realizó mediante análisis de la validez convergente. Se utilizó prueba de Mann-Whitney para la comparación de valores no ordinales. La homogeneidad de los ítems de la batería (consistencia interna) se evaluó mediante el coeficiente alfa de Cronbach, la fiabilidad entre evaluadores se valoró mediante el coeficiente de correlación intraclase (CCI) y la validez de constructo convergente se computó mediante la correlación de Pearson de la BE25 con: TMT-B, test de Stroop, WCST, fluencia verbal categorial, fluencia verbal lexical, analogías, FrSBe, EERD-2 y MEC teniendo en cuenta que los pacientes con demencia y síntomas conductuales deberían exhibir menores habilidades ejecutivas, mayores alteraciones del comportamiento (FrSBe) y mayor dependencia en las actividades cotidianas (EERD-2). Los valores faltantes se computaron de acuerdo con el resto de respuestas a los ítems de la batería. La validez divergente se evaluó con NEUROPSI. La comparación entre controles y pacientes se realizó mediante análisis de variancia (ANOVA) con análisis post hoc de Bonferroni. Controles y pacientes con DA y DFT se diferenciaron con las prueba de ANOVA y de regresión logística multivariada stepwise. La capacidad discriminativa de BE25 y ABE12 para distinguir entre controles y pacientes se determinó mediante análisis de curva ROC (receiver operating characteristic). Para datos categoriales se usó la prueba de probabilidad exacta de Fisher. Los análisis se efectuaron mediante el programa Statistical Package for Social Sciences (SPSS), versión 15.0. Se consideraron significativos valores de p < 0,01.
ProcedimientoA los controles se les administraron las pruebas neuropsicológicas en una sola sesión. Un neurólogo experto administró el MEC de Lobo, la EERD-2, el FrSBe y el CDR, quien desconocía los resultados obtenidos por el paciente en la BE25 y las pruebas neuropsicológicas. En tanto que otros dos neuropsicólogos independientes, ciegos a los resultados de la BE25, administraron las restantes evaluaciones neuropsicológicas en diferentes días. Los resultados de las pruebas no modificaron los diagnósticos de tipo y grado de demencia establecido previamente. La BE25 se administró a controles y pacientes por uno de los psiquiatras en una visita (t1), mientras que un segundo psiquiatra administró el mismo instrumento en una segunda visita con intervalo de 2 semanas (t2). Para evaluar la fiabilidad test-retest, el primer psiquiatra administró la BE25 a una submuestra de los pacientes (n=25) una semana después de la primera entrevista.
ResultadosLos datos demográficos y los resultados en las diferentes pruebas neuropsicológicas se observan en tabla 1.
Datos demográficos y resultados en las pruebas
| Características | Controles | Pacientes | p | DA | DFT | p |
| Masculino/femenino | 36/30 | 36/30 | – | 15/18 | 14/19 | – |
| Edad, años (media±DE) | 71,3±4,3 | 74,7±7,5 | 0,31 | 78,1±7,7 | 70,3±6,9 | < 0,001 |
| Educación, años (media±DE) | 9,0±4,5 | 8,2±2,7 | 0,26 | 8,3±1,2 | 8,2±1,3 | 0,31 |
| NEUROPSI (media±DE) | 87,81±16,43 | 62,15±11,2 | < 0,01 | 61,2±10,5 | 62,6±9,7 | 0,41 |
| MEC (media±DE) | 29,1±1,1 | 22,6±1,3 | < 0,005 | 22,4±0,7 | 22,5±0,8 | 0,36 |
| BE25 (media±DE) | 13,26±1,74 | 20,38±2,70 | < 0,001 | 18,34±1,34 | 22,45±1,21 | < 0,01 |
| TMT-B tiempo (media±DE) | 96,9±22,7 | 279,2±71,23 | < 0,0024 | 278,1±79,2 | 280,5±81,3 | < 0,1 |
| Test de Stroop, tiempo (media±DE) | 102,4±30,1 | 173,3±60,3 | < 0,0013 | 172,4±56,3 | 174,6±58,1 | 0,2 |
| WCST errores (media±DE) | 20,2±4,1 | 34,71±8,3 | < 0,005 | 32,4±5,3 | 36,2±6,1 | 0,32 |
| Fluencia verbal Categorial (media±DE) | 18,2±2,1 | 11,2±2,4 | < 0,001 | 11,9±2,8 | 10,1±2,2 | 0,1 |
| Fluencia verbal Lexical (media±DE) | 13,5±1,3 | 6,3±2,4 | < 0,001 | 6,2±1,9 | 6,4±2,3 | 0,1 |
| Fluencia de Dibujo (media±DE) | 18,7±5,4 | 8,3±4,1 | < 0,001 | 7,9±3,6 | 8,8±4,2 | 0,2 |
| Similitudes (media±DE) | 23,4±2,5 | 13,2±2,6 | < 0,001 | 12,6±1,8 | 13,9±2,5 | 0,1 |
| FrSBe (total) | – | 119,6±21,3 | – | 118,3±23,1 | 120,9±22,8 | 0,1 |
| FrSBe (apatía) | – | 39,23±4,6 | – | 38,8±3,2 | 39,2±22,8 | 0,2 |
| FrSBe (desinhibición) | – | 38,10±9,5 | – | 37,7±6,2 | 38,3±5,7 | 0,32 |
| FrSBe (disfunción ejecutiva) | – | 42,20±8,6 | – | 41,76±7,9 | 43,47±7,2 | < 0,01 |
| BPRS | – | 47,51±6,7 | – | 47,0±6,7 | 48,1±5,2 | 0,2 |
| EERD-2 | – | 22,34±2,4 | – | 22,1±2,1 | 22,6±1,8 | 0,31 |
BE25: Batería Ejecutiva 25; EERD-2: Escala de Evaluación Rápida de Discapacidad 2; FrSBe: Frontal Systems Behavior Scale; MEC: Mini Examen Cognoscitivo de Lobo; TMT-B: Trail Making Test B; WCST: Wisconsin Card Sorting Test.
La evaluación estadística con prueba de Mann-Whitney no arrojó diferencias en los resultados de la BE25 por sexo (Z=0,80, p=0,43). Controlando por sexo y edad, BE25 correlaciona negativamente con años de educación (r=–0,23; p<0,001), pero controlando por sexo y años de educación, BE25 correlaciona positivamente con la edad (r=0,67; p=0,015). Hubo diferencia en la edad entre pacientes con DA y DFT (67,10±1,02 vs 73,9±1,3, p=0,002). La consistencia interna (alfa de Cronbach=0,87) como la fiabilidad test-retest (CCI=0,89; IC del 95%, 0,76-0,91) y entre evaluadores calculada mediante medidas de ANOVA repetidas para la puntuación total y para cada uno de los ítems fueron altas (CCI=0,94) (tabla 2).
Fiabilidad entre evaluadores mediante correlación intraclase de ítems de la BE25
| Ítems de la BE25 (n=66) | Evaluador 1 (t1) media±DE | Evaluador 2 (t2) media±DE | Coeficiente de correlación intraclase |
| 1. Tarea letra-número | 0,67±0,11 | 0,66±0,21 | 0,87 |
| 2. Fluencia verbal | 0,64±0,21 | 0,65±0,22 | 0,81 |
| 3. Fluencia de dibujo | 0,73±0,17 | 0,74±0,27 | 0,81 |
| 4. Repetición anómala de oraciones | 0,65±0,12 | 0,69±0,21 | 0,81 |
| 5. Percepción temática | 0,69±0,22 | 0,68±0,15 | 0,90 |
| 6. Memoria con distracción | 0,80±0,16 | 0,79±0,26 | 0,94 |
| 7. Tarea de Interferencia | 0,73±0,11 | 0,71±0,12 | 0,92 |
| 8. Comportamiento automático I | 0,77±0,26 | 0,74±0,19 | 0,90 |
| 9. Comportamiento automático II | 0,72±0,21 | 0,70±0,15 | 0,90 |
| 10. Reflejo de prensión | 0,70±0,31 | 0,71±0,29 | 0,91 |
| 11. Hábitos sociales I | 0,91±0,21 | 0,89±0,23 | 0,96 |
| 12. Persistencia motora | 1,01±0,45 | 1,00±0,43 | 0,81 |
| 13. Reflejo de hociqueo | 0,67±0,21 | 0,66±0,18 | 0,94 |
| 14. Tarea nariz-dedo | 0,59±0,29 | 0,57±0,25 | 0,87 |
| 15. Tarea Go/no go | 0,63±0,17 | 0,66±0,19 | 0,84 |
| 16. Ecopraxia | 0,75±0,19 | 0,74±0,14 | 0,86 |
| 17. Secuencia de Luria 1 | 0,71±0,35 | 0,70±0,33 | 0,91 |
| 18. Secuencia de Luria 2 | 0,65±0,19 | 0,65±0,22 | 0,87 |
| 19. Tarea de prensión | 0,57±0,11 | 0,56±0,14 | 0,95 |
| 20. Ecopraxia II | 0,72±0,45 | 0,69±0,42 | 0,82 |
| 21. Tarea de órdenes complejas | 0,71±0,41 | 0,70±0,38 | 0,91 |
| 22. Ordenamiento invertido (meses) | 0,91±0,52 | 0,92±0,33 | 0,88 |
| 23. Tarea de conteo I | 0,57±0,18 | 0,56±0,16 | 0,89 |
| 24. Comportamiento de utilización. | 0,74±0,41 | 0,73±0,43 | 0,94 |
| 25. Comportamiento de Imitación | 1,01±0,51 | 1,02±0,41 | 0,93 |
| Puntuación total | 18,25±0,12 | 18,22±0,14 | 0,83 |
Los estadísticos de los ítems de la BE25 se describen en tabla 3.
Valores estadísticos de los ítems de la BE25
| Ítems de la BE25 (n=66) | Media±DE | Media sin el ítem | Varianza sin el ítem | Correlación ítem-total corregida | Sin el ítem |
| Tarea letra-número | 0,67±0,11 | 17,58 | 79,33 | 0,57 | 0,90 |
| Fluencia verbal | 0,64±0,21 | 17,61 | 79,36 | 0,67 | 0,90 |
| Fluencia de dibujo | 0,73±0,17 | 17,52 | 79,27 | 0,56 | 0,90 |
| Repetición anómala de oraciones | 0,65±0,12 | 17,60 | 79,34 | 0,64 | 0,91 |
| Percepción temática | 0,69±0,22 | 17,56 | 79,31 | 0,62 | 0,90 |
| Memoria con distracción | 0,80±0,16 | 17,45 | 79,20 | 0,58 | 0,90 |
| Tarea de interferencia | 0,73±0,11 | 17,52 | 79,27 | 0,62 | 0,90 |
| Comportamiento automático I | 0,77±0,26 | 17,48 | 79,23 | 0,57 | 0,90 |
| Comportamiento automático II | 0,72±0,21 | 17,53 | 79,28 | 0,71 | 0,91 |
| Reflejo de prensión | 0,70±0,31 | 17,55 | 79,30 | 0,70 | 0,90 |
| Hábitos sociales I | 0,91±0,21 | 17,34 | 79,09 | 0,68 | 0,90 |
| Persistencia motora | 1,01±0,45 | 17,24 | 78.99 | 0,67 | 0,90 |
| Reflejo de hociqueo | 0,67±0,21 | 17,58 | 79,33 | 0,76 | 0,91 |
| Tarea nariz-dedo | 0,59±0,29 | 17,66 | 79,41 | 0,76 | 0,90 |
| Tarea go/no-go | 0,63±0,17 | 17,62 | 79,37 | 0,71 | 0,90 |
| Ecopraxia | 0,75±0,19 | 17,50 | 79,25 | 0,56 | 0,90 |
| Secuencia de Luria 1 | 0,71±0,35 | 17,54 | 79,29 | 0,59 | 0,90 |
| Secuencia de Luria 2 | 0,65±0,19 | 17,59 | 79,35 | 0,65 | 0,90 |
| Tarea de prensión | 0.57±0,11 | 17,68 | 79,43 | 0,59 | 0,91 |
| Ecopraxia II | 0,72±0,45 | 17,53 | 79,28 | 0,68 | 0,90 |
| Tarea de órdenes complejas | 0,71±0,41 | 17,54 | 79,29 | 0,73 | 0,90 |
| Ordenamiento invertido (meses) | 0,91±0,52 | 17,34 | 79,09 | 0,75 | 0,91 |
| Tarea de conteo I | 0,57±0,18 | 17,68 | 79,43 | 0,71 | 0,90 |
| Comportamiento de utilización | 0,74±0,41 | 17,51 | 79,26 | 0,56 | 0,90 |
| Comportamiento de Imitación | 1,01±0,51 | 17,24 | 78,99 | 0,59 | 0,90 |
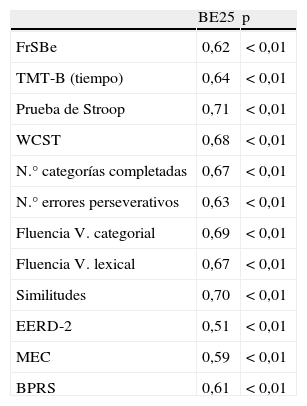
La validez de constructo de BE25 se exploró mediante correlación de Pearson con los instrumentos de evaluación de funciones ejecutivas y comportamiento frontal y arrojó valores significativos, excepto con MEC (tabla 4).
Correlación de BE25, pruebas neuropsicológicas, FrSBe y EERD-2
| BE25 | p | |
| FrSBe | 0,62 | < 0,01 |
| TMT-B (tiempo) | 0,64 | < 0,01 |
| Prueba de Stroop | 0,71 | < 0,01 |
| WCST | 0,68 | < 0,01 |
| N.° categorías completadas | 0,67 | < 0,01 |
| N.° errores perseverativos | 0,63 | < 0,01 |
| Fluencia V. categorial | 0,69 | < 0,01 |
| Fluencia V. lexical | 0,67 | < 0,01 |
| Similitudes | 0,70 | < 0,01 |
| EERD-2 | 0,51 | < 0,01 |
| MEC | 0,59 | < 0,01 |
| BPRS | 0,61 | < 0,01 |
BPRS: Brief Psychiatric Rating Scale; EERD-2: Escala de Evaluación Rápida de Discapacidad 2; FrSBe: Frontal Systems Behavior Scale; MEC: Mini Examen Cognoscitivo de Lobo; TMT-B: Trail Making Test B; WCST: Wisconsin Card Sorting Test.
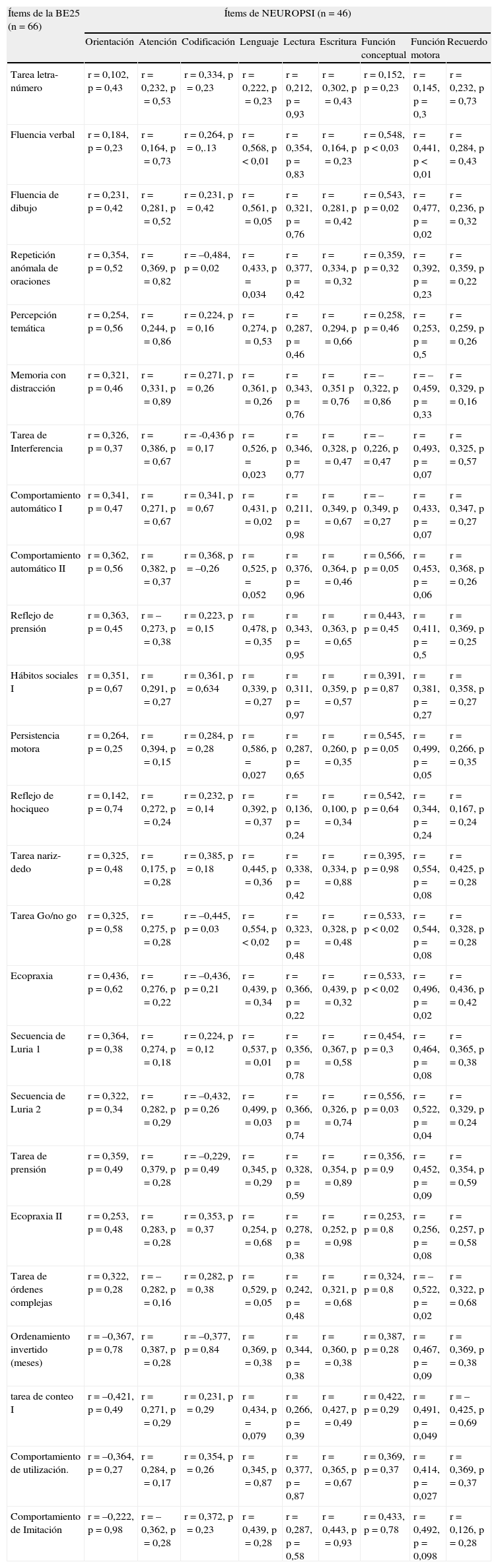
La validez divergente de BE25 se analizó con la escala NEUROPSI, donde en general no hubo correlaciones positivas como sería de esperar, dado que esta última evalúa funciones cognitivas globales, excepto con tareas de codificación, lenguaje y función motora, donde comparten dominios de funciones ejecutivas (tabla 5).
Validez divergente de BE25 con NEUROPSI
| Ítems de la BE25 (n=66) | Ítems de NEUROPSI (n=46) | ||||||||
| Orientación | Atención | Codificación | Lenguaje | Lectura | Escritura | Función conceptual | Función motora | Recuerdo | |
| Tarea letra-número | r=0,102, p=0,43 | r=0,232, p=0,53 | r=0,334, p=0,23 | r=0,222, p=0,23 | r=0,212, p=0,93 | r=0,302, p=0,43 | r=0,152, p=0,23 | r=0,145, p=0,3 | r=0,232, p=0,73 |
| Fluencia verbal | r=0,184, p=0,23 | r=0,164, p=0,73 | r=0,264, p=0,.13 | r=0,568, p < 0,01 | r=0,354, p=0,83 | r=0,164, p=0,23 | r=0,548, p < 0,03 | r=0,441, p < 0,01 | r=0,284, p=0,43 |
| Fluencia de dibujo | r=0,231, p=0,42 | r=0,281, p=0,52 | r=0,231, p=0,42 | r=0,561, p=0,05 | r=0,321, p=0,76 | r=0,281, p=0,42 | r=0,543, p=0,02 | r=0,477, p=0,02 | r=0,236, p=0,32 |
| Repetición anómala de oraciones | r=0,354, p=0,52 | r=0,369, p=0,82 | r=–0,484, p=0,02 | r=0,433, p=0,034 | r=0,377, p=0,42 | r=0,334, p=0,32 | r=0,359, p=0,32 | r=0,392, p=0,23 | r=0,359, p=0,22 |
| Percepción temática | r=0,254, p=0,56 | r=0,244, p=0,86 | r=0,224, p=0,16 | r=0,274, p=0,53 | r=0,287, p=0,46 | r=0,294, p=0,66 | r=0,258, p=0,46 | r=0,253, p=0,5 | r=0,259, p=0,26 |
| Memoria con distracción | r=0,321, p=0,46 | r=0,331, p=0,89 | r=0,271, p=0,26 | r=0,361, p=0,26 | r=0,343, p=0,76 | r=0,351 p=0,76 | r=–0,322, p=0,86 | r=–0,459, p=0,33 | r=0,329, p=0,16 |
| Tarea de Interferencia | r=0,326, p=0,37 | r=0,386, p=0,67 | r=-0,436 p=0,17 | r=0,526, p=0,023 | r=0,346, p=0,77 | r=0,328, p=0,47 | r=–0,226, p=0,47 | r=0,493, p=0,07 | r=0,325, p=0,57 |
| Comportamiento automático I | r=0,341, p=0,47 | r=0,271, p=0,67 | r=0,341, p=0,67 | r=0,431, p=0,02 | r=0,211, p=0,98 | r=0,349, p=0,67 | r=–0,349, p=0,27 | r=0,433, p=0,07 | r=0,347, p=0,27 |
| Comportamiento automático II | r=0,362, p=0,56 | r=0,382, p=0,37 | r=0,368, p=–0,26 | r=0,525, p=0,052 | r=0,376, p=0,96 | r=0,364, p=0,46 | r=0,566, p=0,05 | r=0,453, p=0,06 | r=0,368, p=0,26 |
| Reflejo de prensión | r=0,363, p=0,45 | r=–0,273, p=0,38 | r=0,223, p=0,15 | r=0,478, p=0,35 | r=0,343, p=0,95 | r=0,363, p=0,65 | r=0,443, p=0,45 | r=0,411, p=0,5 | r=0,369, p=0,25 |
| Hábitos sociales I | r=0,351, p=0,67 | r=0,291, p=0,27 | r=0,361, p=0,634 | r=0,339, p=0,27 | r=0,311, p=0,97 | r=0,359, p=0,57 | r=0,391, p=0,87 | r=0,381, p=0,27 | r=0,358, p=0,27 |
| Persistencia motora | r=0,264, p=0,25 | r=0,394, p=0,15 | r=0,284, p=0,28 | r=0,586, p=0,027 | r=0,287, p=0,65 | r=0,260, p=0,35 | r=0,545, p=0,05 | r=0,499, p=0,05 | r=0,266, p=0,35 |
| Reflejo de hociqueo | r=0,142, p=0,74 | r=0,272, p=0,24 | r=0,232, p=0,14 | r=0,392, p=0,37 | r=0,136, p=0,24 | r=0,100, p=0,34 | r=0,542, p=0,64 | r=0,344, p=0,24 | r=0,167, p=0,24 |
| Tarea nariz-dedo | r=0,325, p=0,48 | r=0,175, p=0,28 | r=0,385, p=0,18 | r=0,445, p=0,36 | r=0,338, p=0,42 | r=0,334, p=0,88 | r=0,395, p=0,98 | r=0,554, p=0,08 | r=0,425, p=0,28 |
| Tarea Go/no go | r=0,325, p=0,58 | r=0,275, p=0,28 | r=–0,445, p=0,03 | r=0,554, p < 0,02 | r=0,323, p=0,48 | r=0,328, p=0,48 | r=0,533, p < 0,02 | r=0,544, p=0,08 | r=0,328, p=0,28 |
| Ecopraxia | r=0,436, p=0,62 | r=0,276, p=0,22 | r=–0,436, p=0,21 | r=0,439, p=0,34 | r=0,366, p=0,22 | r=0,439, p=0,32 | r=0,533, p < 0,02 | r=0,496, p=0,02 | r=0,436, p=0,42 |
| Secuencia de Luria 1 | r=0,364, p=0,38 | r=0,274, p=0,18 | r=0,224, p=0,12 | r=0,537, p=0,01 | r=0,356, p=0,78 | r=0,367, p=0,58 | r=0,454, p=0,3 | r=0,464, p=0,08 | r=0,365, p=0,38 |
| Secuencia de Luria 2 | r=0,322, p=0,34 | r=0,282, p=0,29 | r=–0,432, p=0,26 | r=0,499, p=0,03 | r=0,366, p=0,74 | r=0,326, p=0,74 | r=0,556, p=0,03 | r=0,522, p=0,04 | r=0,329, p=0,24 |
| Tarea de prensión | r=0,359, p=0,49 | r=0,379, p=0,28 | r=–0,229, p=0,49 | r=0,345, p=0,29 | r=0,328, p=0,59 | r=0,354, p=0,89 | r=0,356, p=0,9 | r=0,452, p=0,09 | r=0,354, p=0,59 |
| Ecopraxia II | r=0,253, p=0,48 | r=0,283, p=0,28 | r=0,353, p=0,37 | r=0,254, p=0,68 | r=0,278, p=0,38 | r=0,252, p=0,98 | r=0,253, p=0,8 | r=0,256, p=0,08 | r=0,257, p=0,58 |
| Tarea de órdenes complejas | r=0,322, p=0,28 | r=–0,282, p=0,16 | r=0,282, p=0,38 | r=0,529, p=0,05 | r=0,242, p=0,48 | r=0,321, p=0,68 | r=0,324, p=0,8 | r=–0,522, p=0,02 | r=0,322, p=0,68 |
| Ordenamiento invertido (meses) | r=–0,367, p=0,78 | r=0,387, p=0,28 | r=–0,377, p=0,84 | r=0,369, p=0,38 | r=0,344, p=0,38 | r=0,360, p=0,38 | r=0,387, p=0,28 | r=0,467, p=0,09 | r=0,369, p=0,38 |
| tarea de conteo I | r=–0,421, p=0,49 | r=0,271, p=0,29 | r=0,231, p=0,29 | r=0,434, p=0,079 | r=0,266, p=0,39 | r=0,427, p=0,49 | r=0,422, p=0,29 | r=0,491, p=0,049 | r=–0,425, p=0,69 |
| Comportamiento de utilización. | r=–0,364, p=0,27 | r=0,284, p=0,17 | r=0,354, p=0,26 | r=0,345, p=0,87 | r=0,377, p=0,87 | r=0,365, p=0,67 | r=0,369, p=0,37 | r=0,414, p=0,027 | r=0,369, p=0,37 |
| Comportamiento de Imitación | r=–0,222, p=0,98 | r=–0,362, p=0,28 | r=0,372, p=0,23 | r=0,439, p=0,28 | r=0,287, p=0,58 | r=0,443, p=0,93 | r=0,433, p=0,78 | r=0,492, p=0,098 | r=0,126, p=0,28 |
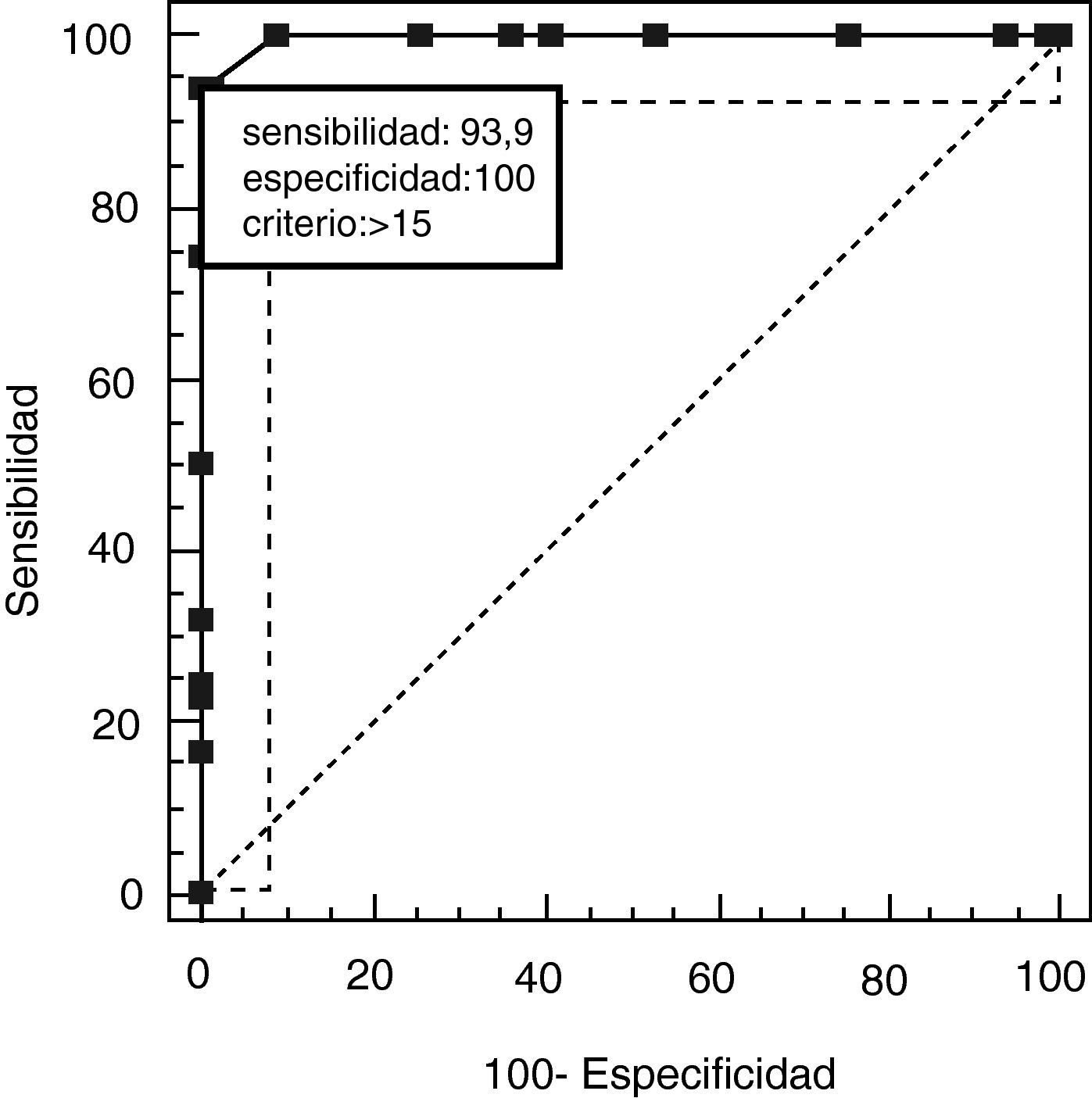
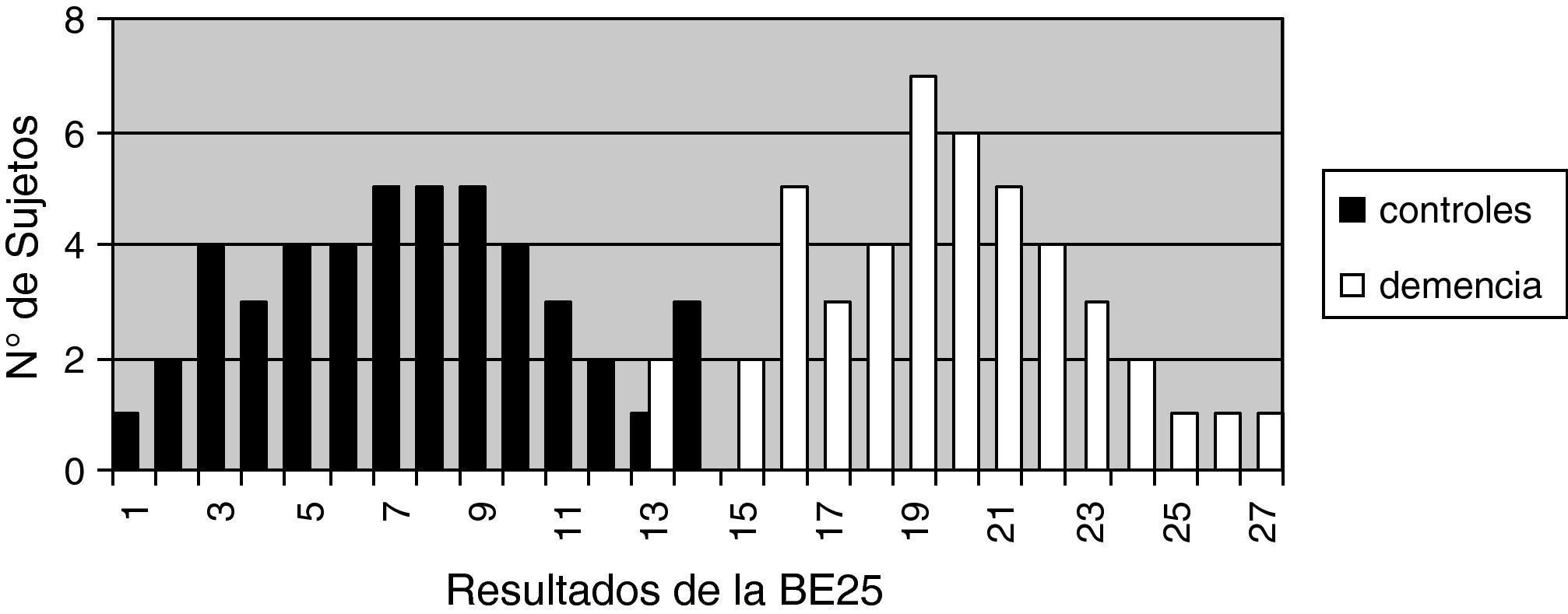
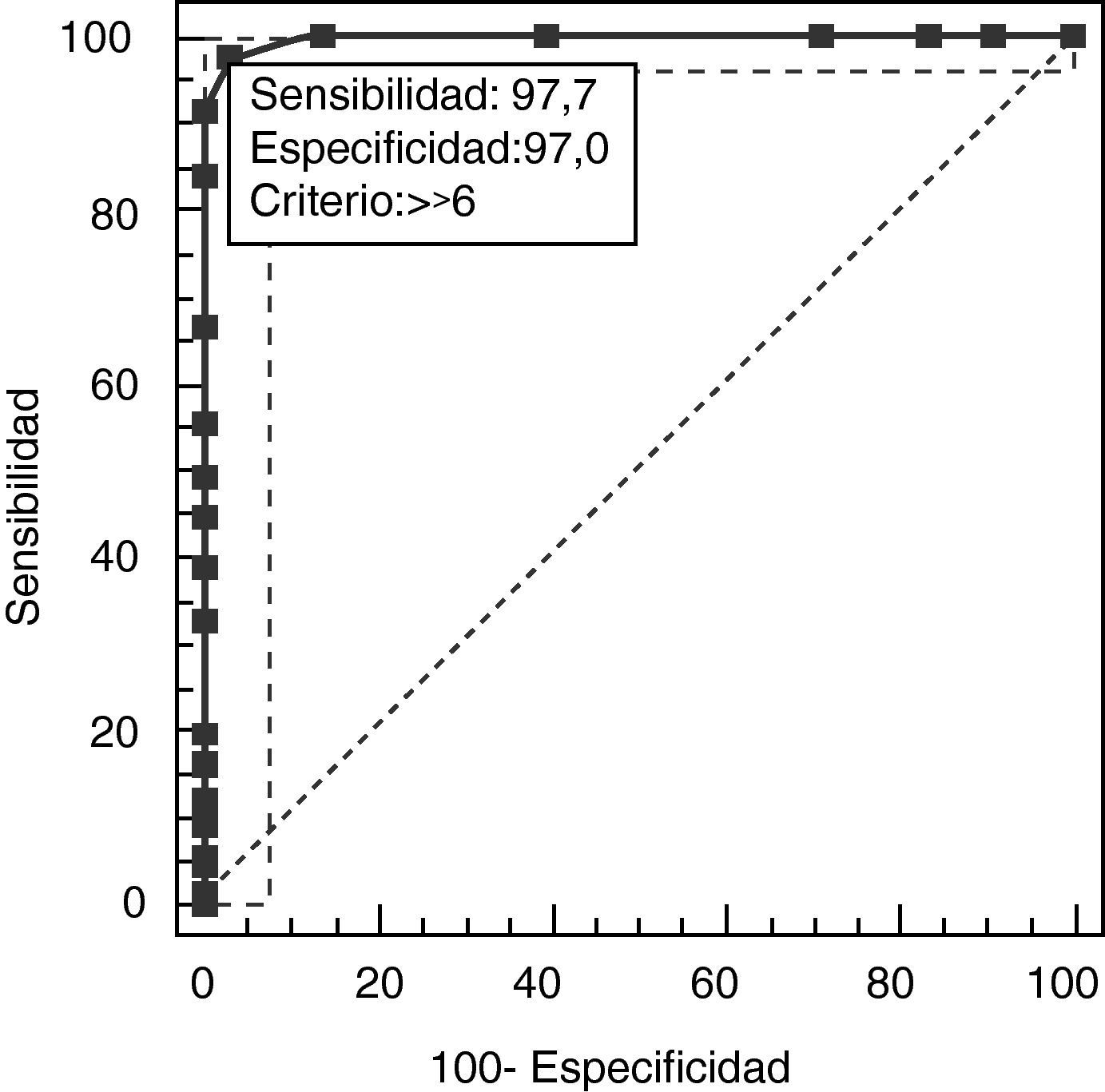
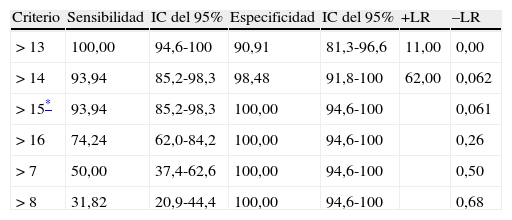
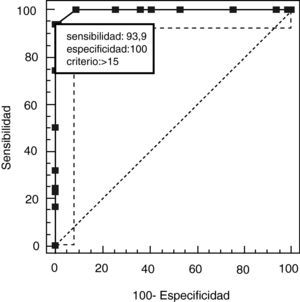
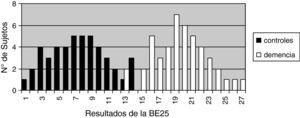
La validez discriminativa entre pacientes y controles se estableció mediante una curva ROC con un área bajo la curva (AUC) de 0,997 (IC del 95%, 0,966-1,000; p<0,0001) para un punto de corte 15, mientras que los valores de especificidad y sensibilidad para los puntos de corte adyacentes se muestra en la tabla 6. La figura 1 muestra los resultados discriminados de la BE25 para los 2 grupos y la tabla 6 muestra los valores para los puntos de corte adyacentes. Los controles sanos puntúan dentro de rango normal (< 15), en tanto que los pacientes con demencia muestran resultados dispares. Una parte de los pacientes tuvo resultados solapados con los controles puntuando menos de 15, en tanto que el resto estuvo muy por encima del punto de corte (fig. 2).
Valores de especificidad y sensibilidad para puntos de corte de BE25
| Criterio | Sensibilidad | IC del 95% | Especificidad | IC del 95% | +LR | –LR |
| > 13 | 100,00 | 94,6-100 | 90,91 | 81,3-96,6 | 11,00 | 0,00 |
| > 14 | 93,94 | 85,2-98,3 | 98,48 | 91,8-100 | 62,00 | 0,062 |
| > 15* | 93,94 | 85,2-98,3 | 100,00 | 94,6-100 | 0,061 | |
| > 16 | 74,24 | 62,0-84,2 | 100,00 | 94,6-100 | 0,26 | |
| > 7 | 50,00 | 37,4-62,6 | 100,00 | 94,6-100 | 0,50 | |
| > 8 | 31,82 | 20,9-44,4 | 100,00 | 94,6-100 | 0,68 |
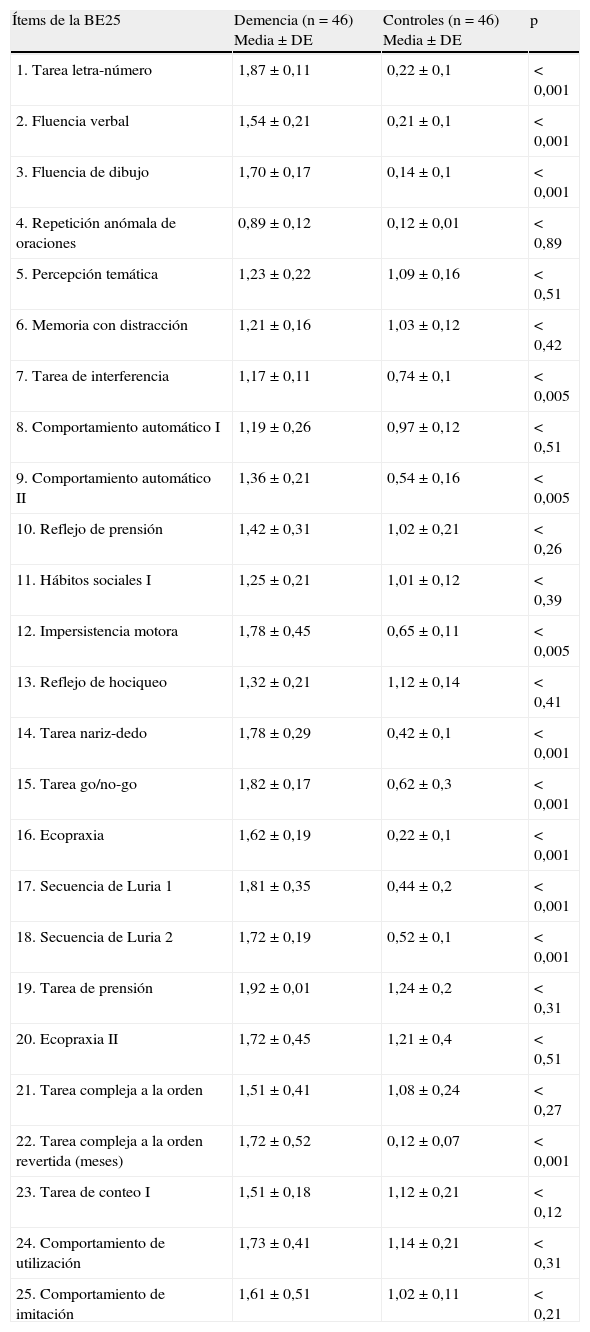
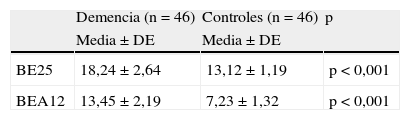
Hubo diferencias estadísticamente significativas entre pacientes y controles en 12 ítems, permitiendo separar ambos grupos (tabla 7).
Grado de significación estadística al comparar la aplicación de cada ítem de la BE25 a pacientes y a sujetos control
| Ítems de la BE25 | Demencia (n=46) Media±DE | Controles (n=46) Media±DE | p |
| 1. Tarea letra-número | 1,87±0,11 | 0,22±0,1 | < 0,001 |
| 2. Fluencia verbal | 1,54±0,21 | 0,21±0,1 | < 0,001 |
| 3. Fluencia de dibujo | 1,70±0,17 | 0,14±0,1 | < 0,001 |
| 4. Repetición anómala de oraciones | 0,89±0,12 | 0,12±0,01 | < 0,89 |
| 5. Percepción temática | 1,23±0,22 | 1,09±0,16 | < 0,51 |
| 6. Memoria con distracción | 1,21±0,16 | 1,03±0,12 | < 0,42 |
| 7. Tarea de interferencia | 1,17±0,11 | 0,74±0,1 | < 0,005 |
| 8. Comportamiento automático I | 1,19±0,26 | 0,97±0,12 | < 0,51 |
| 9. Comportamiento automático II | 1,36±0,21 | 0,54±0,16 | < 0,005 |
| 10. Reflejo de prensión | 1,42±0,31 | 1,02±0,21 | < 0,26 |
| 11. Hábitos sociales I | 1,25±0,21 | 1,01±0,12 | < 0,39 |
| 12. Impersistencia motora | 1,78±0,45 | 0,65±0,11 | < 0,005 |
| 13. Reflejo de hociqueo | 1,32±0,21 | 1,12±0,14 | < 0,41 |
| 14. Tarea nariz-dedo | 1,78±0,29 | 0,42±0,1 | < 0,001 |
| 15. Tarea go/no-go | 1,82±0,17 | 0,62±0,3 | < 0,001 |
| 16. Ecopraxia | 1,62±0,19 | 0,22±0,1 | < 0,001 |
| 17. Secuencia de Luria 1 | 1,81±0,35 | 0,44±0,2 | < 0,001 |
| 18. Secuencia de Luria 2 | 1,72±0,19 | 0,52±0,1 | < 0,001 |
| 19. Tarea de prensión | 1,92±0,01 | 1,24±0,2 | < 0,31 |
| 20. Ecopraxia II | 1,72±0,45 | 1,21±0,4 | < 0,51 |
| 21. Tarea compleja a la orden | 1,51±0,41 | 1,08±0,24 | < 0,27 |
| 22. Tarea compleja a la orden revertida (meses) | 1,72±0,52 | 0,12±0,07 | < 0,001 |
| 23. Tarea de conteo I | 1,51±0,18 | 1,12±0,21 | < 0,12 |
| 24. Comportamiento de utilización | 1,73±0,41 | 1,14±0,21 | < 0,31 |
| 25. Comportamiento de imitación | 1,61±0,51 | 1,02±0,11 | < 0,21 |
Un análisis multivariado de regresión logística stepwise (backward: condicional) mostró que las tareas: 1) letra-número (p=0,046; OR=0,18, IC del 95%, 0,32-0,96); 2) fluencia verbal (p=0,034; OR=0,21, IC del 95%, 0,05-0,89); 3) fluencia de dibujo (p=0,036; OR=0,18,;IC del 95%, 0,22-0,66); 4) comportamiento automático (p=0,041; OR=0,12, IC del 95%, 0,39-0,68); 5) tarea de interferencia (p=0,02; OR=0,06, IC del 95%, 0,01-0,16); 6) impersistencia motora (p=0,033, OR=0,15, IC del 95%, 0,010-0,18); 7) tarea dedo-nariz (p=0,13, OR=0,05, IC del 95%, 0,08-0,45), 8) tarea go/no go (p=0,25, OR=0,10, IC del 95%, 0,10-0,88); 9) ecopraxia I (p=0,13, OR=0,02, IC del 95%, 0,02-0,48); 10) secuencia de Luria I (p=0,31, OR=0,5, IC del 95%, 0,12-0,76), 11) secuencia Luria II (p=0,42, OR=0,21, IC del 95%, 0,21-0,98), y 12) orden revertida (p=0,61, OR=0,09, IC del 95%, 0,32-0,98) permitieron discriminar de manera independiente entre controles, DA y DFT con un efecto de pruebas entre-sujetos significativo (p<0,001) para DFT y DA (tabla 8).
ANCOVA entre DFT, DA y controles con edad, años de educación y CDR como covariables y análisis post hoc de relaciones significativas
| Variable dependiente | F | p | Análisis post hoc (relaciones significativas) |
| 1) Tarea letra-número | 53,1 | 0,001 | DFT vs DA (p=0,012) |
| 2) Fluencia verbal | 52,3 | 0,001 | DA vs DFT (p=0,012), test go/no go (p < 0,001) |
| 3) Fluencia de dibujo | 43,4 | 0,001 | DA vs DFT (p=0,0015), comportamiento automático (p=0,0023) |
| 4) Repetición anómala de oraciones | 23,5 | 0,78 | C vs DA (p=0,01) |
| 5) Percepción temática | 25,4 | 0,19 | C vs DA (p=0,001) |
| 6) Memoria con distracción | 22,8 | 0,21 | C vs Da (p=0,0001), hábitos sociales (p < 0,002), repetición anómala oraciones (p=0,02) |
| 7) Tarea de Interferencia | 52,3 | 0,001 | DFT vs DA (p=0,001) |
| 8) Comportamiento automático I | 51,2 | 0,06 | C vs DV (p=0,001), DA (p < 0,002), DFT (p ≤ < 0,001) |
| 9) Comportamiento automático II | 50,6 | 0,1 | DV vs DA (p < 0,001), hociqueo (p=0,002) |
| 10) Reflejo de prensión | 26,6 | 0,19 | DV vs DA (p=0,007), hociqueo (p < 0,002) |
| 11) Hábitos sociales I | 38,6 | 0,01 | C vs DA (p=0,002), DV (p=0,006) |
| 12) Impersistencia motora | 51,3 | 0,001 | C vs DV (p=0,001), DFT (p < 0,001) |
| 13) Reflejo de hociqueo | 27,3 | 0,32 | DV vs DA (p=0,002) |
| 14) Tarea nariz-dedo | 57,8 | 0,001 | C vs DA (p=0,001), DFT vs DA (p < 0,001) |
| 15) Tarea go/no-go | 49,6 | 0,001 | DFT vs DV (p=0,001) comportamiento automático (p=0,001) |
| 16) Ecopraxia | 48,6 | 0,001 | Tarea prensión (p=0,003), DV vs DA (p=0,002) |
| 17) Secuencia de Luria 1 | 45,6 | 0,001 | Tarea go/no go (p=0,006), DFT (p=0,0001) |
| 18) Secuencia de Luria 2 | 51,4 | 0,001 | Hábitos sociales (p < 0,002), DFT (p=0,0001) |
| 19) Tarea compleja a la orden | 47,9 | 0,01 | DFT (p < 0,007), memoria con distracción (p=0,002), DV (p=0,02) |
| 20) Tarea compleja a la orden revertida (meses) | 57,3 | 0,001 | DFT (p < 0,001), DA vs DV (p=0,002), memoria/distracción (p=0,001) |
| 21) Ecopraxia 2 | 26,8 | 0,1 | DA (p=0,002), comportamiento automático (p < 0,002) |
| 22) Tarea de conteo I | 52,8 | 0,001 | DA (p=0,003), fluencia verbal (p < 0,001), DFT (p=0,0001) |
| 23) Tarea de prensión | 48,9 | 0,001 | DV(p=0,002), DFT vs DA (p < 0,003), hociqueo (p=0,007) |
| 24) Comportamiento de utilización | 32,3 | 0,43 | Ecopraxia (p < 0,001), DV (p=0,001), hociqueo (p=0,02) |
| 25) Comportamiento de Imitación | 25,3 | 0,1 | Ecopraxia (p=0,0001), DV (p=0,001), DFT (p < 0,5) |
C: controles; DA: demencia Alzheimer; DFT: demencia frontotemporal; DV: demencia vascular.
Los números indican su posición dentro de la batería BE25.
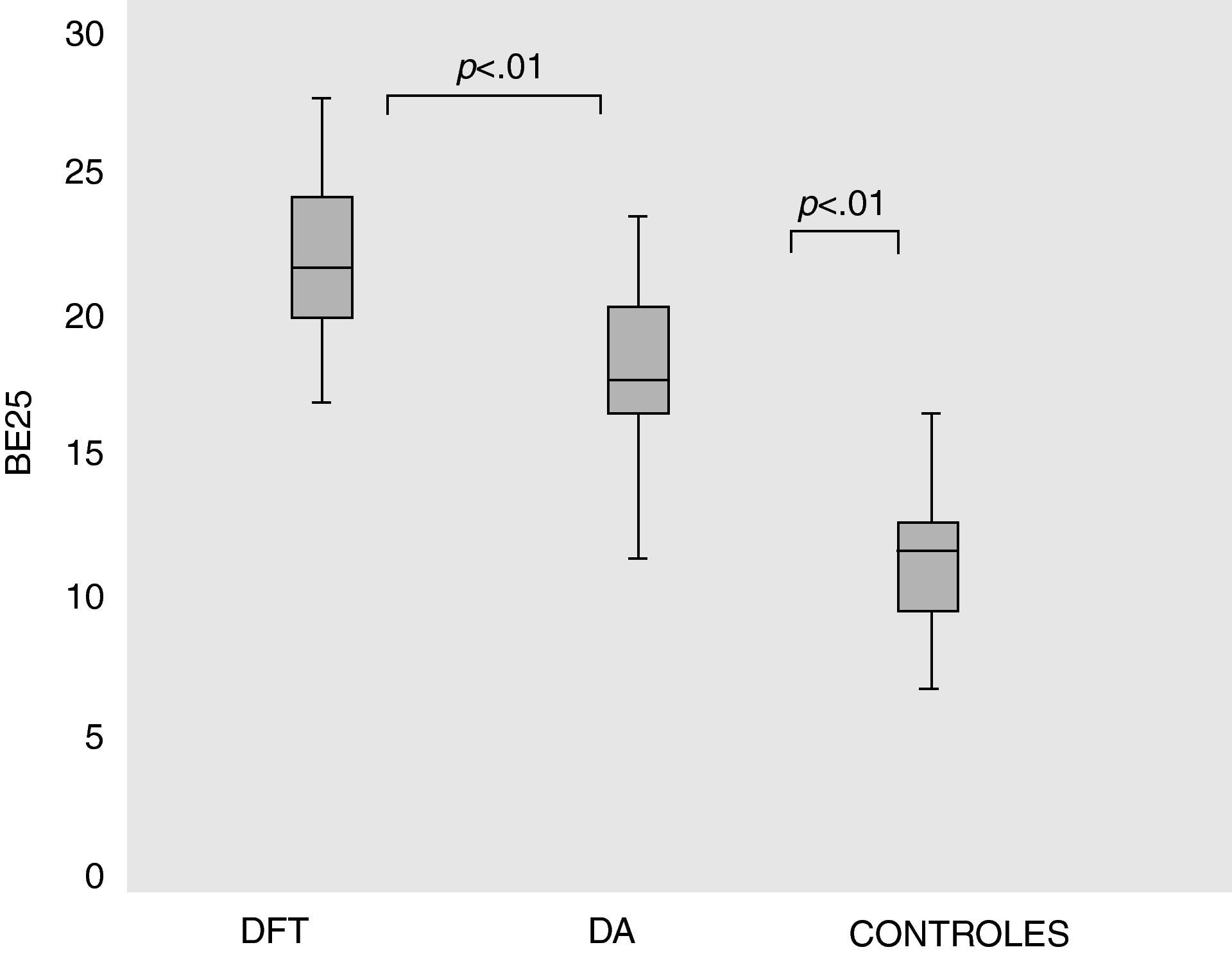
Estos dos subgrupos se diferenciaron en la puntuación total del BE25, siendo para DA 18,34 (DE=2,7), para DFT 22,45 (DE=2,4) y para controles 13,26 (DE=1,74), con una diferencia significativa medidos con ANOVA y prueba de Kruskal-Wallis (F3,131=58,33; p<0,001) (fig. 3).
Resultados de de la BE25 en pacientes con DA, DFT y controles.
Comparación de resultados totales de BE25 entre controles, DA y DFT (ANOVA[F3,131]=58,33; p<0,001). Los cuadrados indican medias (línea central), el percentil 25 (límite inferior del cuadrado) y el percentil 75 límite superior del cuadrado), el percentil 10 (límite inferior de la barra y el percentil 90 (límite superior de la barra) en cada uno de los grupos. DFT=demencia frontotemporal, DA=demencia Alzheimer.
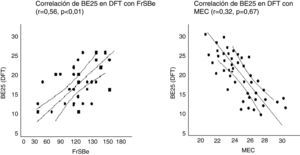
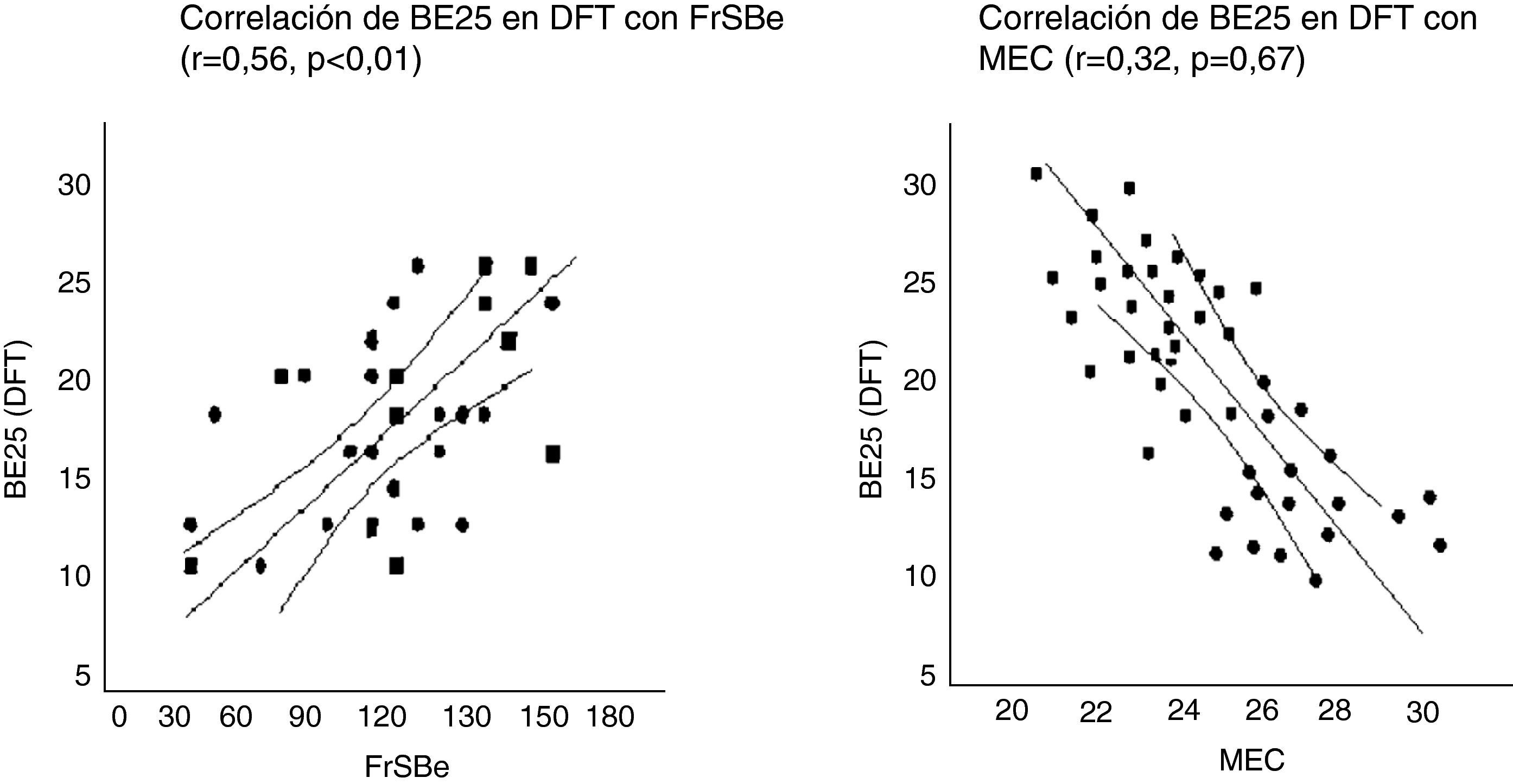
La puntuación de BE25 en DFT tuvo fuerte correlación con FrSBe (r=0,56; p<0,01), TMT-B (r=0,61; p<0,01), WCST (r=0,64; p<0,01), fluencia verbal (r=0,67; p<0,01), fluencia categorial (r=0,63; p<0,01), pero no con MEC (r=0,32; p=0,67) (fig. 4).
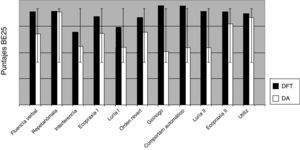
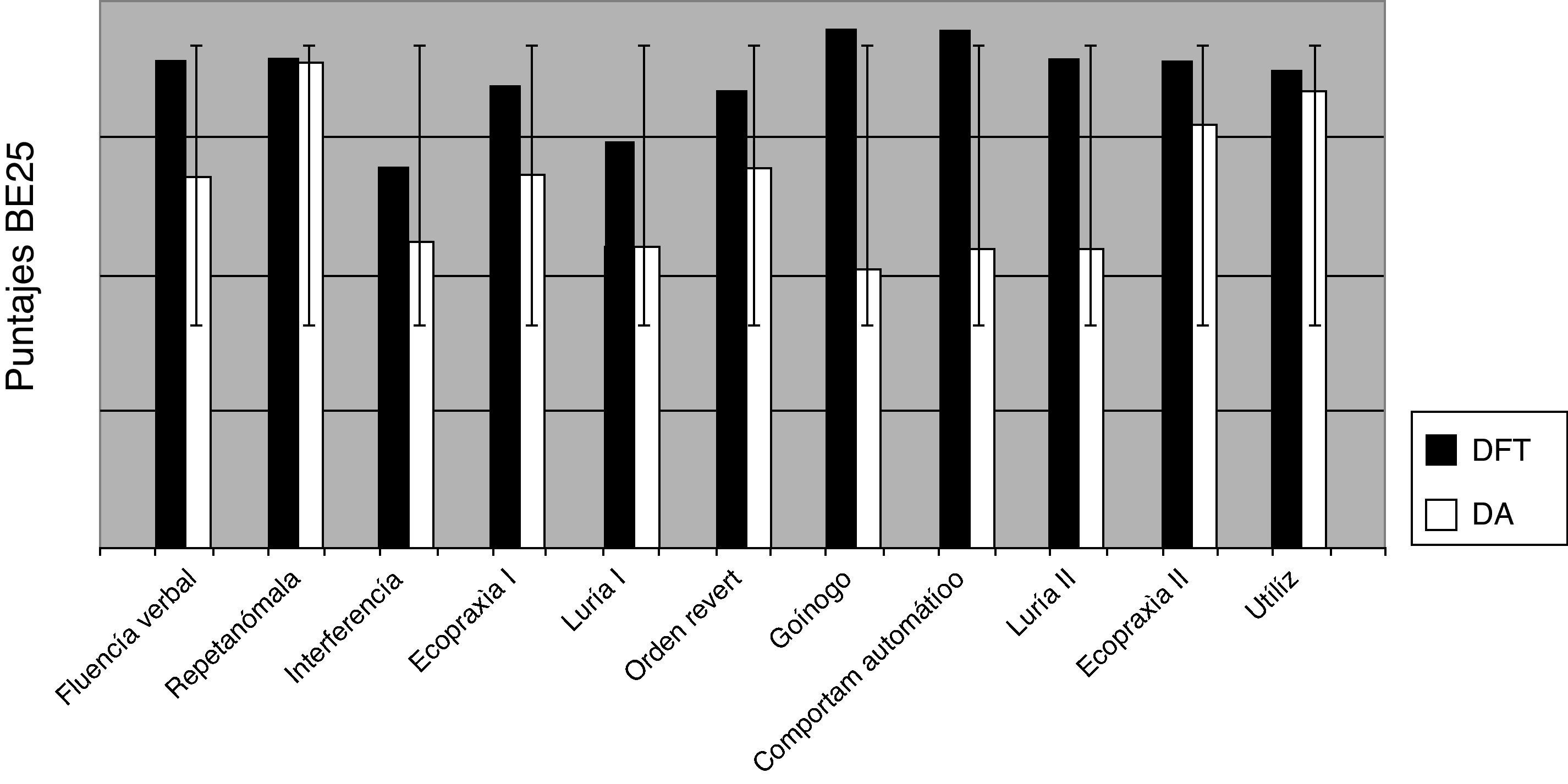
Una comparación entre DA y DFT en los 25 ítems de BE25 demostró diferencias significativas en la tarea go/no go (p=0,008), fluencia verbal (p<0,004), comportamiento automático (p<0,001) y Luria II (p<0,001) (fig. 5).
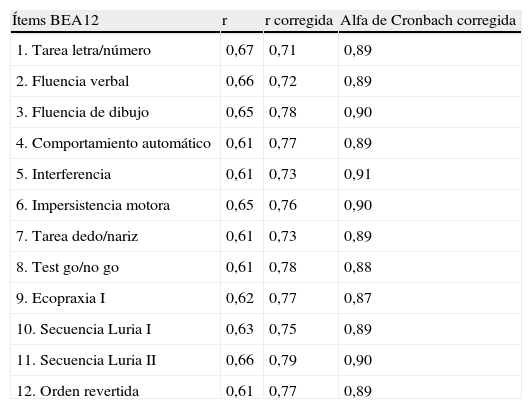
De acuerdo con los datos anteriores, se seleccionaron los ítems que mejor permiten separar controles de DA y DFT y se construyó una versión abreviada de la BE25 (BEA12) (anexo 2). Esta versión abreviada se administró a los pacientes y controles en dos visitas, a cargo de uno de los psiquiatras, con una diferencia de una semana; en tanto que en una tercera visita fue administrada por un segundo psiquiatra para evaluar fiabilidad entre evaluadores. El alfa de Cronbach de la BEA12 fue de 0,92, con una correlación media ítem-total de 0,61 (DE=0,001) (tabla 9).
Relación ítem-total con alfa de Cronbach corregida
| Ítems BEA12 | r | r corregida | Alfa de Cronbach corregida |
| 1. Tarea letra/número | 0,67 | 0,71 | 0,89 |
| 2. Fluencia verbal | 0,66 | 0,72 | 0,89 |
| 3. Fluencia de dibujo | 0,65 | 0,78 | 0,90 |
| 4. Comportamiento automático | 0,61 | 0,77 | 0,89 |
| 5. Interferencia | 0,61 | 0,73 | 0,91 |
| 6. Impersistencia motora | 0,65 | 0,76 | 0,90 |
| 7. Tarea dedo/nariz | 0,61 | 0,73 | 0,89 |
| 8. Test go/no go | 0,61 | 0,78 | 0,88 |
| 9. Ecopraxia I | 0,62 | 0,77 | 0,87 |
| 10. Secuencia Luria I | 0,63 | 0,75 | 0,89 |
| 11. Secuencia Luria II | 0,66 | 0,79 | 0,90 |
| 12. Orden revertida | 0,61 | 0,77 | 0,89 |
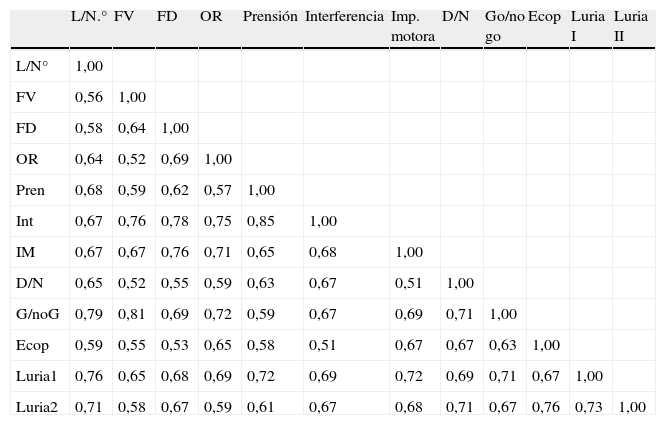
La prueba de dos mitades de la escala realizando una distribución aleatoria de los ítems en dos mitades arrojó un alfa de Cronbach para la primera mitad de 0,89 y para la segunda mitad de 0,93, con una correlación de Spearman-Brown de 0,91. La correlación entre ítems de la batería abreviada se muestra en la tabla 10.
Correlación entre ítems de la BEA12
| L/N.° | FV | FD | OR | Prensión | Interferencia | Imp. motora | D/N | Go/no go | Ecop | Luria I | Luria II | |
| L/N° | 1,00 | |||||||||||
| FV | 0,56 | 1,00 | ||||||||||
| FD | 0,58 | 0,64 | 1,00 | |||||||||
| OR | 0,64 | 0,52 | 0,69 | 1,00 | ||||||||
| Pren | 0,68 | 0,59 | 0,62 | 0,57 | 1,00 | |||||||
| Int | 0,67 | 0,76 | 0,78 | 0,75 | 0,85 | 1,00 | ||||||
| IM | 0,67 | 0,67 | 0,76 | 0,71 | 0,65 | 0,68 | 1,00 | |||||
| D/N | 0,65 | 0,52 | 0,55 | 0,59 | 0,63 | 0,67 | 0,51 | 1,00 | ||||
| G/noG | 0,79 | 0,81 | 0,69 | 0,72 | 0,59 | 0,67 | 0,69 | 0,71 | 1,00 | |||
| Ecop | 0,59 | 0,55 | 0,53 | 0,65 | 0,58 | 0,51 | 0,67 | 0,67 | 0,63 | 1,00 | ||
| Luria1 | 0,76 | 0,65 | 0,68 | 0,69 | 0,72 | 0,69 | 0,72 | 0,69 | 0,71 | 0,67 | 1,00 | |
| Luria2 | 0,71 | 0,58 | 0,67 | 0,59 | 0,61 | 0,67 | 0,68 | 0,71 | 0,67 | 0,76 | 0,73 | 1,00 |
D/N: tarea nariz-dedo; Ecop: ecopraxia; FD: fluencia de dibujo; FV: fluencia verbal; G/no G: tarea Go-no Go; IM: impersistencia motora; Int: tarea de interferencia; L/N: tarea letra número; Luria1: tarea de Luria 1; Luria2: tarea de Luria 2; OR: repetición anómala de oraciones; Pren: reflejo de prensión.
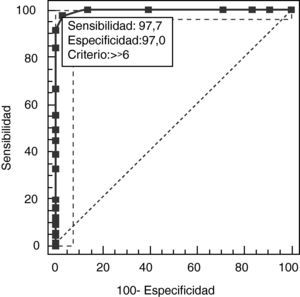
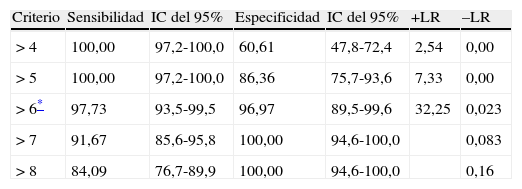
La correlación test-retest (CCI=0,89, IC del 95%, 0,76-94) y entre evaluadores (CCI=0,94, IC del 95%, 0,86-0,99) fueron muy buenas. El resultado total de la ABE12 fue de 4,32±1,2 para controles, 9,65±1,34 para DA y 15,21±1,16 para DFT y mostró una validez concurrente con los resultados de FrSBe (r=0,92; IC del 95%, 0,82–0,98), TMT-B (r=0,86; IC del 95%, 0,82-0,90), Stroop (r=0,85, IC del 95%, 0,81-0,88), WCST (r=0,84, IC del 95%, 0,79-0,89), fluencia categorial (r=0,81; IC del 95%, 0,77-0,91), fluencia lexical (r=0,82, IC del 95%, 0,75-0,88), similitudes (r=0,82, IC del 95%, 0,73-0,86), EERD-2 (r=0,85, IC del 95%, 0,80-0,89), MEC (r=0,35, IC del 95%, 0,30-0,45) y BPRS (r=0,91, IC del 95%, 0,84-0,96). La validez divergente con NEUROPSI fue robusta (r=–0,47, IC del 95%, 0,43-0,61). En un análisis multivariado el resultado total de BEA12 permitió diferenciar controles de DFT y DA de manera independiente (p=0,001; OR=0,79, IC del 95%, 0,70-0,89). La validez de constructo se exploró mediante un análisis de componentes principales con rotación Oblimin con los 12 ítems del cuestionario BEA12. Se encontró una medida de la adecuación muestral de Kaiser-Meyer-Olkin de 0,89 y la prueba de esfericidad de Barlett fue significativa (χ2=197,53; p<0,001). El análisis arrojó un solo factor que explica el 63,04% de la varianza. Para determinar la validez discriminativa entre pacientes y controles y entre DA y DFT para la BEA12, se realizaron sendas curvas ROC para seleccionar el punto óptimo de corte que permitiera la detección de disfunción ejecutiva en las muestras de pacientes. Un punto de corte de 6 permitió diferenciar entre pacientes y dementes (fig. 6).
El área bajo la curva fue de 0,997 (IC del 95%, 0,976-1,000, p<0,0001), mientras que los valores de sensibilidad y especificidad para puntos de corte adyacentes se muestra en la tabla 11.
Sensibilidad y especificidad para punto de corte de BEA12
| Criterio | Sensibilidad | IC del 95% | Especificidad | IC del 95% | +LR | –LR |
| > 4 | 100,00 | 97,2-100,0 | 60,61 | 47,8-72,4 | 2,54 | 0,00 |
| > 5 | 100,00 | 97,2-100,0 | 86,36 | 75,7-93,6 | 7,33 | 0,00 |
| > 6* | 97,73 | 93,5-99,5 | 96,97 | 89,5-99,6 | 32,25 | 0,023 |
| > 7 | 91,67 | 85,6-95,8 | 100,00 | 94,6-100,0 | 0,083 | |
| > 8 | 84,09 | 76,7-89,9 | 100,00 | 94,6-100,0 | 0,16 |
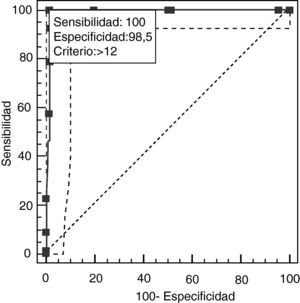
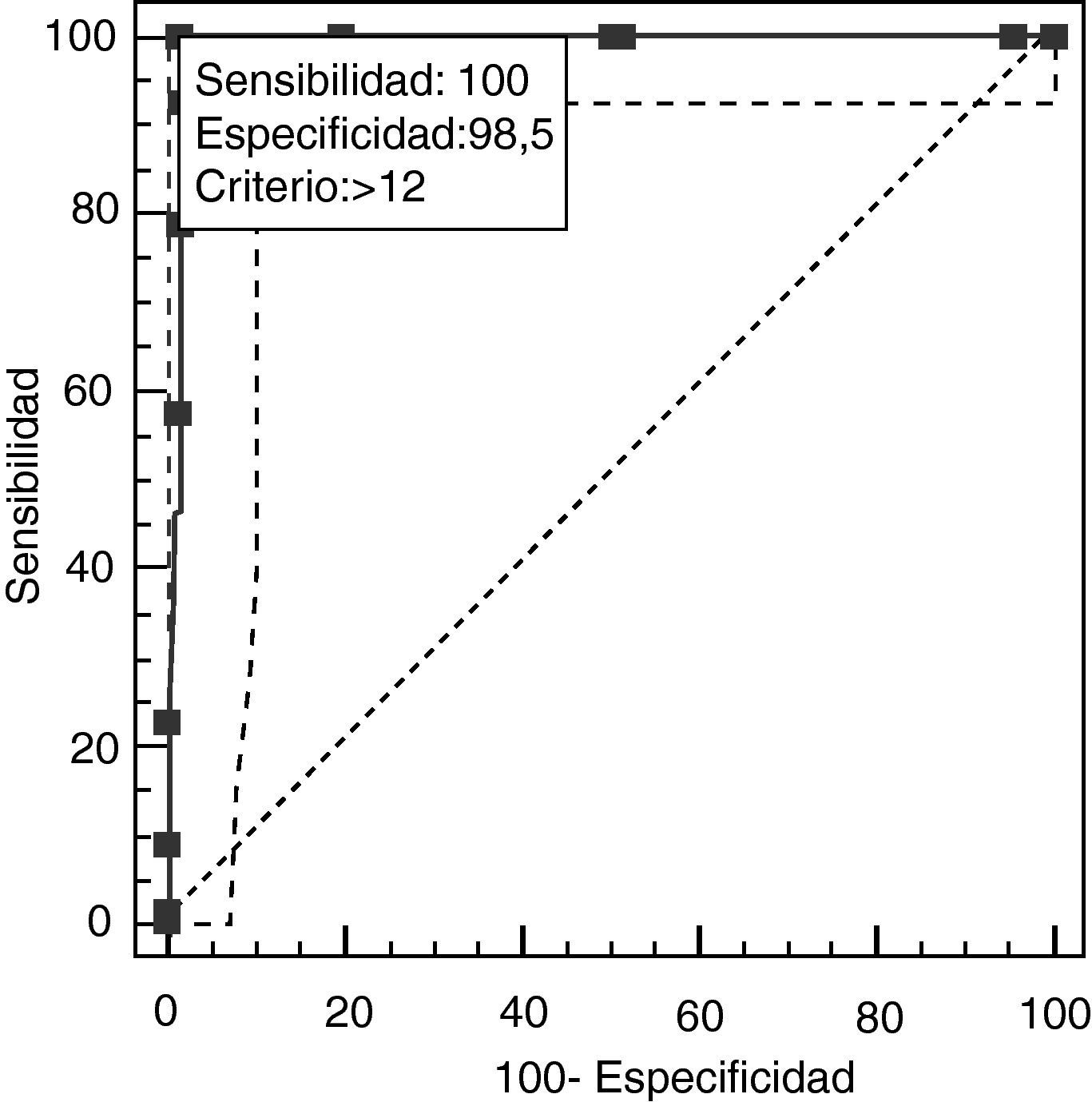
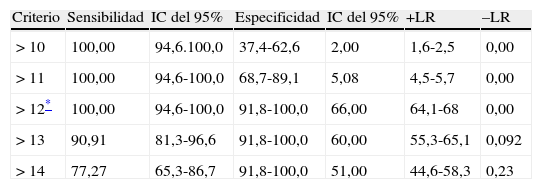
Un punto de corte de BEA12 de 12 permitió discriminar entre DA y DFT, con un área bajo la curva 0,991 (IC del 95%, 0,956 a 1,000; p<0,0001) (fig. 7), mientras que los valores de sensibilidad y especificidad para los puntos de corte adyacentes se muestran en la tabla 12. Los tiempos de ejecución de la BE25, en su versión original y la abreviada, se muestran en la tabla 13.
Valores de sensibilidad y especificidad para puntos de corte adyacentes que permiten separar entre DA y DFT
| Criterio | Sensibilidad | IC del 95% | Especificidad | IC del 95% | +LR | –LR |
| > 10 | 100,00 | 94,6.100,0 | 37,4-62,6 | 2,00 | 1,6-2,5 | 0,00 |
| > 11 | 100,00 | 94,6-100,0 | 68,7-89,1 | 5,08 | 4,5-5,7 | 0,00 |
| > 12* | 100,00 | 94,6-100,0 | 91,8-100,0 | 66,00 | 64,1-68 | 0,00 |
| > 13 | 90,91 | 81,3-96,6 | 91,8-100,0 | 60,00 | 55,3-65,1 | 0,092 |
| > 14 | 77,27 | 65,3-86,7 | 91,8-100,0 | 51,00 | 44,6-58,3 | 0,23 |
El objetivo del presente estudio ha sido la traducción al español y la validación de la BE25 para disfunción ejecutiva en pacientes con demencia de grado leve (CDR 1). Los resultados son compatibles con una disfunción ejecutiva en los pacientes con demencia, quienes tuvieron mayores puntuaciones en las tareas de la BE25 en comparación con los controles normales apareados por edad, sexo y capacidad cognitiva. En el presente estudio, la BE25ha demostrado poseer buenas propiedades psicométricas, consistencia interna, validez concurrente con alta correlación con diversas pruebas de evaluación de la función ejecutiva (fluencia verbal, WCST categorías y errores perseverativos, TMT-B), así como aceptable capacidad discriminativa evidenciada por su capacidad de distinguir, de manera significativa, entre dementes y controles. En los resultados de esta muestra, la BE25 correlaciona positivamente con MEC, lo que indica que podría tener alguna utilidad en la detección de deterioro cognitivo, particularmente en la demencia frontotemporal donde la BE25 podría mostrarse muy deteriorada en un estadio en que el MEC aún no estuviera ostensiblemente alterado. Sin embargo, los altos puntajes en la mayoría de tareas de la BE25 no pueden ser anticipados basándose únicamente en los resultados del MEC, indicando otras áreas afectadas además de capacidad cognitiva global. Varias investigaciones han demostrado una estrecha asociación entre tareas neuropsicológicas como WCST45, prueba de Stroop, TMT-B46 y la función de la corteza prefrontal, justificando la inclusión de estas pruebas como medida de la función ejecutiva. Las buenas correlaciones entre estas pruebas y la BE25 demuestran una asociación robusta entre los resultados totales y las medidas de disfunción ejecutiva en este grupo de pacientes. Por otra parte, la baja correlación entre los dominios de NEUROPSI y BE25 apunta hacia una validez específica de este último para la disfunción ejecutiva. Se encontraron diferencias significativas en la capacidad independiente de algunos ítems para discriminar entre controles y pacientes, en particular en tareas de go/no go, tareas de Luria I y II, fluencia verbal y de dibujo, interferencia verbal, tarea de letra-número, comportamiento automático, impersistencia motora, tarea dedo-nariz, ecopraxia I y orden revertida. Su alta correlación ítem-total permitió agruparlos en una batería más breve de 12 elementos que demostró similares propiedades psicométricas que la escala original, mejor consistencia interna, y capacidad discriminativa con respecto a controles y pacientes, y en éstos últimos, entre DA y DFT. Este último grupo mostró una disfunción ejecutiva más severa, representada por sus resultados más altos comparados con controles y DA (15,21±1,16 vs 4,32±1,2 y 9,65±1,34, respectivamente; p<0,0001). El ítem go/no-go representó uno de los más afectados en ambos grupos de demencia, indicando una severa dificultad para el control inhibitorio de impulsos, no tanto para la instancia activa de imitación (responder con un golpe al golpe del evaluador), sino para la fase inhibitoria de evitación (no responder con un golpe a los dos golpes del evaluador), habiendo sido descrito este patrón de respuesta en lesiones frontales ventromediales47. Los resultados en pruebas de Luria evidenciaron una importante dificultad para realizar la secuenciación de movimientos sucesivos, además de alteraciones y omisiones en el orden de los movimientos, hecho ya resaltado por otros autores48. Estos hallazgos son consistentes con el compromiso temprano del sustrato predominantemente frontal orbital y dorsolateral en la disfunción ejecutiva49. Hubo una correlación significativa entre la BE25 y la FrSBe, especialmente con la subescala de disfunción ejecutiva (r=0,61; p<0,01), lo cual sugiere que, a pesar de que las alteraciones cognitivas eran incipientes por tratarse de casos de demencia leve, los síntomas comportamentales eran lo suficientemente intensos como para comprometer el desarrollo de las actividades diarias. En tanto que la correlación con la EERD-2 también fue significativa (r=0,59; p<0,01), aunque menor que MEC, una de las razones posibles es que se trata de una escala que debe ser cumplimentada por el cuidador o familiar del paciente quien observa el comportamiento mismote éste en la realización de distintas tareas y valora el grado de asistencia necesaria. Dado que este instrumento otorga el mismo peso a situaciones muy dispares, como permanecer confinado en cama, seguir una dieta especial, contener esfínteres, o tener movilidad propia, elementos estos que estaban poco afectados en la opinión de los cuidadores o familiares, es posible que esto bajara el puntaje global que obtuvieron los pacientes, contribuyendo a una impresión de menor gravedad y disminuyendo parcialmente la correlación con la BE25 y la BEA12. En el análisis intergrupal de cada uno de los ítems de la BE25, son necesarios 12 para diferenciar entre controles y normales, especialmente los ítems que miden función de lóbulos frontales (como pruebas de fluencia verbal y categorial, tareas go/no-go, instrucciones conflictivas y secuencias manuales de Luria), siendo aptos para detectar disfunción ejecutiva frontal en pacientes con demencia. Por otra parte, los bajos puntajes en los ítems de comportamientos automáticos, reflejo de prensión y hociqueo, comportamiento de utilización y de imitación no difirieron significativamente de los controles, lo que puede deberse al hecho de que los pacientes tenían un grado leve de demencia, y estos comportamientos más primitivos se comprometen en estadios más avanzados de demencia. Los ítems de medición de tareas sociales tampoco se vieron comprometidos a excepción de los 36 casos de demencia frontotemporal, donde este aspecto se ve más afectado. El presente estudio tiene algunas limitaciones. En primer lugar, se encontró una diferencia significativa en la edad media de los pacientes con DA y DFT, lo que podría sugerir un posible efecto potencial de la edad sobre el desempeño ejecutivo. Sin embargo, no hubo diferencias significativas en el nivel educativo de ambos grupos, una variable que podría haber implicado un mayor peso sobre el deterioro. Además, los ítems de la BE25 y la BEA12 más afectados en ambos grupos fueron los que se distinguen específicamente entre DFT y DA, y no se observaron diferencias; en cambio, en aquellas tareas que demandan una mayor carga cognitiva sobre los dominios de memoria o razonamiento, como ocurrió en NEUROPSI o MEC, donde los grupos exhibieron similares perfiles de respuesta, a pesar de la menor edad de los pacientes con DFT, lo cual reproduce hallazgos de otros estudios50. Otra limitación del presente estudio fue la muestra de sujetos relativamente reducida de modo tal que futuros estudios deberían replicar esta investigación con muestras más amplias, e incluyendo distintos tipos de demencia, para reforzar la generalización de los hallazgos. Dado que MEC o NEUROPSI constituyen pruebas de cribado de demencia destinado a pacientes con alteraciones cognitivas con buena especificidad y sensibilidad particularmente para pacientes con enfermedad de Alzheimer pero con poca sensibilidad para detección de disfunción ejecutiva51 y podrían administrarse de manera conjunta con el BEA12 para la detección de demencia. Con relación a este punto, si bien se encontraron correlaciones significativas entre el BE25 el BEA12 y el MEC en la muestra de pacientes, dichas correlaciones no se mantuvieron cuando se compararon por separado las muestras de pacientes con DA y DFT, dado que dichas correlaciones fueron menores entre BEA12 y MEC para DFT, lo cual podría deberse a que el BEA12 detecta con particularidad aquellos déficits en el desempeño ejecutivo que pueden no ser resaltados en otras pruebas de evaluación neurocognitiva. Mientras que las correlaciones en el grupo de pacientes con DA mostraron que las correlaciones con MEC se mantuvieron a lo largo de todo el estudio. Este fenómeno podría deberse a que por lo menos algunos elementos cognitivos generales son necesarios para el desempeño en la BE25 y en la BEA12 y su deterioro podría incidir en una reducción de las habilidades exhibidas en la BE25 y en la BEA12 si dominios tales como compresión, lenguaje o atención no está preservados como consecuencia del proceso demencial. Este último hecho no se verificó en el presente estudio posiblemente por el grado moderado de demencia (CDR 1) exhibido por los pacientes de la muestra. Sin embargo, a pesar de que la combinación de BEA12 y otro test cognitivo general como MEC Lobo puede parecer razonable para la detección de disfunciones ejecutivas en contextos ambientales de alta demanda, no se ha demostrado en el presente estudio la eficacia de esta asociación en la detección de otros tipos de demencia como Alzheimer y DFT. A pesar de que la complejidad misma de las funciones ejecutivas dificulta su cobertura por un único instrumento el presente estudio indica que la BE25 y la BEA12 representan herramientas sólidas, breves y sencillas de administrar en la evaluación de las funciones ejecutivas tanto en pacientes con DA como con DFT.
ConclusionesEn general, el BE25 se muestra como un instrumento apto para evaluar el funcionamiento ejecutivo de manera relativamente independiente del nivel cognitivo general en los pacientes con demencia leve, y dado que numerosas pruebas que evalúan el compromiso de los lóbulos frontales no están mayormente afectadas en el inicio del deterioro demencial, el BE25 representa una herramienta de utilidad como complemento de otras pruebas de evaluación del deterioro cognitivo global en la detección de pacientes con deterioro cognitivo de leve a moderado. Este instrumento demostró buenas propiedades de validez convergente y divergente, así como fiabilidad test-retest y entre evaluadores. La evidencia de validez discriminativa se confirmo mediante la correlación negativa con pruebas que miden dimensiones cognitivas diferentes de las funciones ejecutivas. Por otra parte, se pudieron eliminar algunos ítems sin afectar la consistencia interna global ni su fiabilidad, haciéndolo al mismo tiempo más fácil de administrar, con lo cual se construyó la batería ejecutiva abreviada de 12 elementos. Ésta se mostró confiable, con propiedades psicométricas robustas y permitió diferenciar entre controles y dementes con disfunción ejecutiva con alto grado de confiabilidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses ni haber recibido fondos privados para la presente investigación.
1. TAREA LETRA-NÚMERO
Quisiera que repitiera algunos números y letras como en el siguiente ejemplo:
1-A, 2-B, 3… ¿Cuál es el siguiente? C.
Ahora inténtelo comenzado con el número 1. Continúe hasta que le diga basta.
RESULTADO:
0. Sin errores.
1. Completa la tarea con ayuda o repitiendo las instrucciones.
2. No completa la tarea.
2. FLUENCIA VERBAL
Le voy a nombrar una letra. La tarea que debe hacer es nombrar en un minuto tantas palabras como pueda que comiencen con esa letra.
Por ejemplo, con la letra A, se podría nombrar: ananá, animal, anzuelo, azulejo, azul, antiguo… etc. ¿Está listo/a? ¿Tiene alguna pregunta?
La letra es P, adelante.
RESULTADO:
0. 10 o más palabras.
1. 5 a 9 palabras.
2. Menos de 5 palabras.
3. FLUENCIA DE DIBUJO
Mire los siguientes dibujos. Cada uno está hecho con sólo 4 trazos. Le voy a dar un minuto para dibujar tantos dibujos DIFERENTES como pueda. La única regla es que cada uno debe ser diferente de los otros y ser dibujado con 4 líneas. Adelante.
RESULTADO:
0. 10 o más dibujos únicos (no copias de los ejemplos).
1. 5 a 9 dibujos únicos.
2. Menos de 5 dibujos únicos.
4. REPETICIÓN DE FRASES
Escuche con atención cada una de las siguientes oraciones y repítalas (leer con tono neutro).
Yo juro ser fiel a la bandera.
María alimentó a un pequeño cordero.
Una puntada a tiempo salva cientos de vidas.
Titila, titila pequeña estrellita.
a b c d e f g.
RESULTADO:
0. Sin errores.
1. Falla al hacer uno o más cambios.
3. Continúa con una o más expresiones (María tenía un pequeño cordero cuyo pelambre era tan suave como un algodón).
5. PERCEPCIÓN TEMÁTICA
Se le muestra al paciente la siguiente lámina y se le solicita que exprese lo que está ocurriendo en esa escena.
RESULTADO:
0. Narra espontáneamente una historia (historia=lugar, 3 personajes y la acción).
1. Narra una historia con ayuda x 1 («¿Algo más que agregar?»).
2. Falla al narrar una historia a pesar de la ayuda.
6. MEMORIA/DISTRACCIÓN
a. Se le solicita al paciente: «Trate de recordar estas tres palabras: libro, árbol, casa». A continuación, se le permite que repita las tres palabras hasta que las haya fijado.
b. Luego se le requiere: «Trate de recordarlas ya que le voy a pedir que las repita más adelante».
c. «Ahora, deletree la palabra paz (P-A-Z)».
d. A continuación se le dice: «Muy bien, ahora deletree la misma palabra hacia atrás (Z-A-P)».
e. «Ahora, repita las tres palabras que aprendió al comienzo».
RESULTADO:
0. El paciente repite algunas o las tres palabras correctamente sin nombrar la palabra paz (el entrevistador puede preguntar: «¿Algo más?»).
1. Otra respuesta. (Describir:____________).
2. El paciente nombra la palabra PAZ como una más de las tres palabras aprendidas (perseveración).
7. TAREA DE INTERFERENCIA
Se le muestra la siguiente palabra:
M A R R Ó N
A continuación se le pregunta: «¿De qué color son estas letras?».
(El entrevistador tapa y destapa las letras una por una sucesivamente).
RESULTADO:
0. «Negra».
1. «Marrón» (repetir la pregunta x 1), corrige diciendo «negro».
2. «Marrón» (repetir la pregunta x 1), no corrige y vuelve a repetir «marrón» (intrusión).
8. COMPORTAMIENTO AUTOMÁTICO I
a. El paciente sostiene sus manos extendidas hacia adelante con las palmas hacia abajo.
b. Se le dice: «Relájese mientras examino sus reflejos».
c. Se flexionan los brazos del paciente a la altura del codo, un brazo por vez, como si se estuviera examinando el signo del «caño de plomo». Medir la participación activa/anticipación del paciente con relación a la flexión del brazo.
RESULTADO:
0. El paciente permanece pasivo.
1. Movimientos dudosos, o intentos de flexión parciales sin completar el movimiento de flexión.
2. El paciente realiza activamente el movimiento de flexión anticipándose al examinador.
9. COMPORTAMIENTO AUTOMÁTICO II
a. El paciente sostiene sus manos extendidas hacia adelante con las palmas hacia arriba.
b. Se le dice: «Relájese mientras examino sus reflejos».
c. Se empujan las manos del paciente hacia abajo, al comienzo de manera suave, y luego aumentando la presión progresivamente. Medir la participación activa/anticipación del paciente con relación al descenso de la mano.
RESULTADO:
0. El paciente no ofrece resistencia (permanece pasivo).
1. Movimientos dudosos, o intentos de descenso parciales sin completar el movimiento de descenso.
2. El paciente resiste activamente (o colabora) con el entrevistador.
10. REFLEJO DE PRENSIÓN
a. El paciente sostiene las manos extendidas con las palmas hacia abajo.
b. Se le dice: «Relájese mientras examino sus reflejos».
c. Se estimulan ambas palmas simultáneamente con un toque suave, buscando despertar acciones de prensión/agarre en los dedos.
RESULTADO:
0. Ausente.
1. Movimientos dudosos, o intentos de flexión parciales de los dedos sin llegar a la prensión.
2. El paciente presenta prensión lo suficientemente firme como para ser levantado de la silla por el examinador.
11. HÁBITOS SOCIALES I
Fije la mirada del paciente. Cuente silenciosamente hasta tres mientras se mantiene la fijación de la Mirada, luego diga: «Gracias».
RESULTADO:
0. Responde con una pregunta (p. ej., «¿Gracias por qué?»).
1. Otra respuesta — (describa________).
2. Responde: «De nada».
12. PERSISTENCIA MOTORA
a.«Saque la lengua y diga: aah… hasta que le pida que se detenga».
b. «Comience» (cuente hasta tres en silencio).
c. El paciente debe mantener un tono constante, no «ah…, ah…, ah…».
RESULTADO:
0. Completa la tarea espontáneamente.
1. Completa la tarea si el examinador ejemplifica la tarea para el paciente.
2. Fracasa para completar la tarea a pesar de la ejemplificación de la tarea por el entrevistador.
13. REFLEJO DE HOCIQUEO
a. Se le dice: «Relájese mientras examino sus reflejos».
b. El examinador acerca su dedo índice hacia los labios del paciente, deteniéndose momentáneamente a una distancia de 1cm. Luego se coloca el dedo de manera vertical cruzando los labios y con la otra mano se lo golpea suavemente sobre los labios del paciente.
c. Observar la presencia de hociqueo.
RESULTADO:
0. Ausente.
1. Movimientos dudosos, o intentos de succión parciales de los labios sin llegar al hociqueo.
2. Presente.
14. TAREA DEDO-NARIZ
a. El entrevistador sostiene hacia adelante su dedo índice.
b. Le dice al paciente: «Toque mi dedo».
c. Dejando el dedo en el mismo lugar, le dice al paciente: «Ahora toque su nariz».
RESULTADO:
0. El paciente obedece, usando la misma mano.
1. Otra respuesta — describir _______
2. El paciente obedece, pero usando la otra mano, mientras continúa tocando el dedo del examinador.
15. TAREA GO-NO
a. Se le dice al paciente: «Cuando yo toque mi nariz, levante su dedo de esta manera» (el examinador levanta su dedo índice).
b. Se le dice al paciente: «Cuando levante mi dedo, usted tóquese la nariz de esta manera» (el examinador toca su nariz con su dedo índice).
c. Pedir al paciente que repita las instrucciones, si es posible, para asegurarse de que ha comprendido las consignas.
d. El entrevistador comienza la tarea. Deja los dedos en el lugar mientras espera la respuesta del paciente.
e. Examen del paciente según la siguiente secuencia:
RESULTADO:
0. El paciente sigue la secuencia correctamente.
1. Sigue la secuencia correctamente pero con ayuda/repitiendo las instrucciones.
2. Fracasa al seguir la secuencia a pesar de la ayuda/repetición de instrucciones.
16. ECOPRAXIA
a. Se le dice al paciente: «Ahora escuche con atención, debe hacer exactamente lo que le diga. «¿Está listo/a?».
b. «Toque su oreja». (El entrevistador toca su nariz y deja el dedo en ese lugar.)
RESULTADO:
0. El paciente toca su oreja.
1. Otra respuesta (fijarse si el paciente hace movimientos a «mitad de camino» o se detiene antes de completar el movimiento correcto).
2. El paciente toca su nariz.
17. SECUENCIA DE MANO DE LURIA I
a. Se le pide al paciente que observe mientras el examinador alterna movimientos de oposición palma/puño con ambas manos.
b. Véase la siguiente figura:
c. A continuación se le pregunta: «¿Puede hacer esto?».
d. Una vez que el paciente comienza a realizar el movimiento, instarlo a que continúe, al tiempo que el examinador detiene su propio movimiento.
e. Contar el número de ciclos correctos palma/puño.
SCORE:
0. 4 ciclos sin errores después que el entrevistador se detiene.
1. 4 ciclos con ayuda verbal («continúe realizando el movimiento») o con la ejemplificación.
2. Fracaso a pesar de ayuda verbal/ejemplificación (observar posiciones «a mitad de camino»).
18. SECUENCIA DE MANO DE LURIA II
a. Se le pide al paciente que observe mientras el examinador alterna movimientos de oposición palma/puño/canto con ambas manos.
b. Véase la siguiente figura:
c. A continuación se le pregunta: «¿Puede hacer esto?».
d. Mientras el examinador ejemplifica la secuencia de 3 movimientos, se le pide al paciente que lo imite repitiendo cada paso.
e. Una vez que el paciente comienza a realizar el movimiento, instarlo a que continúe, al tiempo que el examinador detiene su propio movimiento.
f. Contar el número de ciclos correctos palma/puño.
SCORE:
0. 3 ciclos sin errores después que el examinador interrumpe su propio movimiento.
1. 3 ciclos con ayuda verbal («continúe») o ejemplificación.
2. Fracaso a pesar de ayuda verbal/ejemplificación.
19. TAREA DE PRENSIÓN
a. El entrevistador le muestra sus manos al paciente.
b. Véase la siguiente figura:
c. A continuación, el entrevistador de pide al paciente: «Apriete mis dedos».
SCORE:
0. El paciente aprieta los dedos.
1. Otras respuestas — descríbalas _______
2. El paciente junta ambas manos del entrevistador.
20. ECOPRAXIA II
a. De manera brusca y sin previo aviso, el examinador junta sus manos, aplaudiendo una sola vez.
SCORE:
0. El paciente no imita al entrevistador.
1. El paciente duda, confundido.
2. El paciente imita el aplauso.
21. TAREA DE ÓRDENES COMPLEJAS
a. Coloque su mano izquierda encima de su cabeza y cierre los ojos.
b. El entrevistador le dice al paciente: «Eso estuvo bien» (El entrevistador permanece impávido y comienza la siguiente tarea.)
(IR RÁPIDAMENTE A LA SIGUIENTE TAREA).
SCORE:
0. El paciente se detiene cuando comienza la siguiente tarea.
1. Respuesta incierta –mantiene la postura durante parte de la siguiente tarea.
2. El paciente mantiene la postura mientras realiza la siguiente tarea —se le debe solicitar que deje la postura.
22. TAREA DE ORDENAMIENTO SERIAL INVERTIDO
a. Pedir al paciente que recite los meses del año.
b. Ahora, comience con enero y recite los meses del año hacia atrás.
SCORE:
0. Sin errores, al menos hasta pasar septiembre.
1. Pasa septiembre pero requiere la repetición de las instrucciones («simplemente comience en enero y repita los meses hacia atrás»).
2. Fracasa a pesar de la ayuda.
23. TAREA DE CONTAJE I
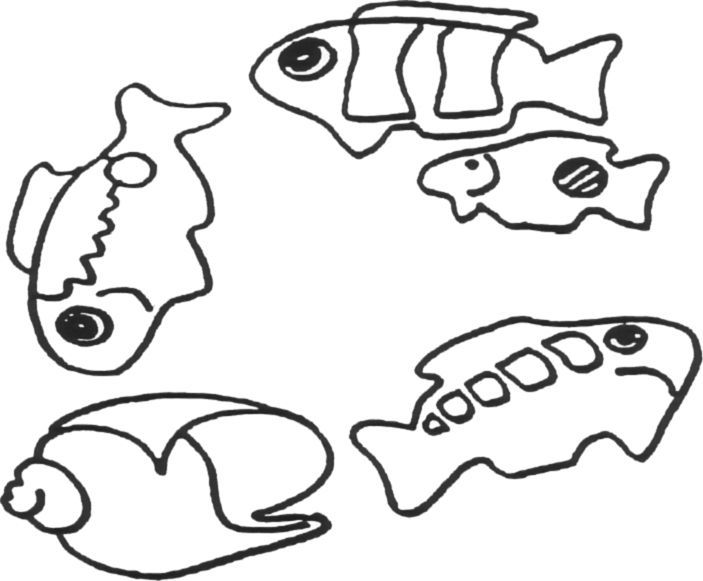
a. El entrevistador señala cada figura de la lámina siguiente, siguiendo la dirección de las agujas del reloj.
b. Se le solicita: «Por favor, cuente en voz alta los peces en la lámina».
SCORE:
0. Сuatro.
1. Menos de cuatro.
2. Más de cuatro.
24. COMPORTAMIENTO DE USO
a. El entrevistador sostiene una lapicera cerca de la punta y se la «presenta» bruscamente al paciente preguntando: «¿Cómo se llama esto?».
SCORE:
0. «Lapicera».
1. Duda, piensa, intenta coger la lapicera, responde con ayuda.
2. El paciente coge la lapicera del examinador (comportamiento de uso).
25. COMPORTAMIENTO DE IMITACIÓN
a. El entrevistador le muestra su muñeca al paciente, flexionándola hacia arriba y abajo, y le pregunta: «¿Cómo se llama esto?».
SCORE:
0. «Muñeca».
1. Otra respuesta (describirla:_______________).
2. El paciente flexiona su muñeca arriba y abajo (ecopraxia).
1. TAREA LETRA-NÚMERO
Quisiera que repitiera algunos números y letras como en el siguiente ejemplo:
1-A, 2-B, 3… ¿Cuál es el siguiente? C.
Ahora inténtelo comenzado con el número 1. Continúe hasta que le diga basta.
RESULTADO:
0. Sin errores.
1. Completa la tarea con ayuda o repitiendo las instrucciones.
2. No completa la tarea.
2. FLUENCIA VERBAL
Le voy a nombrar una letra. La tarea que debe hacer es nombrar en un minuto tantas palabras como pueda que comiencen con esa letra.
Por ejemplo, con la letra A, se podría nombrar: ananá, animal, anzuelo, azulejo, azul, antiguo… etc. ¿Está listo/a? ¿Tiene alguna pregunta?
La letra es P, adelante.
RESULTADO:
0. 10 o más palabras.
1. 5 a 9 palabras.
2. Menos de 5 palabras.
3. FLUENCIA DE DIBUJO
Mire los siguientes dibujos. Cada uno está hecho con sólo 4 trazos. Le voy a dar un minuto para dibujar tantos dibujos DIFERENTES como pueda. La única regla es que cada uno debe ser diferente de los otros y ser dibujado con 4 líneas. Adelante.
RESULTADO:
0. 10 o más dibujos únicos (no copias de los ejemplos).
1. 5 a 9 dibujos únicos.
2. Menos de 5 dibujos únicos.
4. TAREA DE INTERFERENCIA
Se le muestra la siguiente palabra:
M A R R Ó N
A continuación se le pregunta: «¿De qué color son estas letras?»
(el entrevistador tapa y destapa las letras una por una sucesivamente).
RESULTADO:
0. «Negra»
1. «Marrón» (repetir la pregunta x 1), corrige diciendo «negro».
2. «Marrón» (repetir la pregunta x 1), no corrige y vuelve a repetir «marrón» (intrusión)
5. COMPORTAMIENTO AUTOMÁTICO I
a. El paciente sostiene sus manos extendidas hacia adelante con las palmas hacia abajo.
b. Se le dice: «Relájese mientras examino sus reflejos».
c. Se flexionan los brazos del paciente a la altura del codo, un brazo por vez, como si se estuviera examinando el signo del «caño de plomo». Medir la participación activa/anticipación del paciente con relación a la flexión del bazo.
RESULTADO:
0. El paciente permanece pasivo.
1. Movimientos dudosos, o intentos de flexión parciales sin completar el movimiento de flexión.
2. El paciente realiza activamente el movimiento de flexión anticipándose al examinador.
6. IMPERSISTENCIA MOTORA
a. «Saque la lengua y diga: aah… hasta que le pida que se detenga».
b. «Comience» (cuente hasta tres en silencio).
c. El paciente debe mantener un tono constante, no «ah…, ah…, ah…».
RESULTADO:
0. Completa la tarea espontáneamente.
1. Completa la tarea si el examinador ejemplifica la tarea para el paciente.
2. Fracasa para completar la tarea a pesar de la ejemplificación de la tarea por el entrevistador.
7. TAREA DEDO-NARIZ
a. El entrevistador sostiene hacia adelante su dedo índice.
b. Le dice al paciente: «Toque mi dedo».
c. Dejando el dedo en el mismo lugar, le dice al paciente: «Ahora, toque su nariz».
RESULTADO:
0. El paciente obedece, usando la misma mano.
1. Otra respuesta — describir _______
2. El paciente obedece, pero usando la otra mano, mientras continúa tocando el dedo del examinador.
8. TAREA GO-NO
a. Se le dice al paciente: «Cuando yo toque mi nariz, levante su dedo de esta manera» (el examinador levanta su dedo índice).
b. Se le dice al paciente: «Cuando levante mi dedo, usted tóquese la nariz de esta manera» (el examinador toca su nariz con su dedo índice).
c. Pedir al paciente que repita las instrucciones, si es posible, para asegurarse de que ha comprendido las consignas
d. El entrevistador comienza la tarea. Deja los dedos en el lugar mientras espera la respuesta del paciente.
e. Examen del paciente según la siguiente secuencia:
RESULTADO:
0. El paciente sigue la secuencia correctamente.
1. Sigue la secuencia correctamente pero con ayuda/repitiendo las instrucciones.
2. Fracasa al seguir la secuencia a pesar de la ayuda/repetición de instrucciones.
9. ECOPRAXIA
a. Se le dice al paciente: «Ahora escuche con atención, debe hacer exactamente lo que le diga. ¿Está listo/a?».
b. «Toque su oreja» (el entrevistador toca su nariz y deja el dedo en ese lugar).
RESULTADO:
0. El paciente toca su oreja.
1. Otra respuesta (fijarse si el paciente hace movimientos a «mitad de camino» o se detiene antes de completar el movimiento correcto).
2. El paciente toca su nariz.
10. SECUENCIA DE MANO DE LURIA I
a. Se le pide al paciente que observe mientras el examinador alterna movimientos de oposición palma/puño con ambas manos.
b. Véase la siguiente figura:
c. A continuación se le pregunta: «¿Puede hacer esto?».
d. Una vez que el paciente comienza a realizar el movimiento, instarlo a que continúe, al tiempo que el examinador detiene su propio movimiento.
e. Contar el número de ciclos correctos palma/puño.
SCORE:
0. 4 ciclos sin errores después que el entrevistador se detiene.
1. 4 ciclos con ayuda verbal («continúe realizando el movimiento») o con la ejemplificación.
2. Fracaso a pesar de ayuda verbal/ejemplificación (observar posiciones «a mitad de camino»).
11. SECUENCIA DE MANO DE LURIA II
a. Se le pide al paciente que observe mientras el examinador alterna movimientos de oposición palma/puño/canto con ambas manos.
b. Véase la siguiente figura:
c. A continuación, se le pregunta: «¿Puede hacer esto?».
d. Mientras el examinador ejemplifica la secuencia de 3 movimientos, se le pide al paciente que lo imite repitiendo cada paso.
e. Una vez que el paciente comienza a realizar el movimiento, instarlo a que continúe, al tiempo que el examinador detiene su propio movimiento.
f. Contar el número de ciclos correctos palma/puño.
SCORE:
0. 3 ciclos sin errores después que el examinador interrumpe su propio movimiento.
1. 3 ciclos con ayuda verbal («continúe») o ejemplificación.
2. fracaso a pesar de ayuda verbal/ejemplificación.
12. TAREA DE ORDENAMIENTO SERIAL INVERTIDO
a. Pedir al paciente que recite los meses del año.
b. Ahora, comience con enero y recite los meses del año hacia atrás.
SCORE:
0. Sin errores, al menos hasta pasar septiembre.
1. Pasa septiembre pero requiere la repetición de las instrucciones («simplemente comience en enero y repita los meses hacia atrás»).
2. Fracasa a pesar de la ayuda.








![Resultados de de la BE25 en pacientes con DA, DFT y controles. Comparación de resultados totales de BE25 entre controles, DA y DFT (ANOVA[F3,131]=58,33; p<0,001). Los cuadrados indican medias (línea central), el percentil 25 (límite inferior del cuadrado) y el percentil 75 límite superior del cuadrado), el percentil 10 (límite inferior de la barra y el percentil 90 (límite superior de la barra) en cada uno de los grupos. DFT=demencia frontotemporal, DA=demencia Alzheimer. Resultados de de la BE25 en pacientes con DA, DFT y controles. Comparación de resultados totales de BE25 entre controles, DA y DFT (ANOVA[F3,131]=58,33; p<0,001). Los cuadrados indican medias (línea central), el percentil 25 (límite inferior del cuadrado) y el percentil 75 límite superior del cuadrado), el percentil 10 (límite inferior de la barra y el percentil 90 (límite superior de la barra) en cada uno de los grupos. DFT=demencia frontotemporal, DA=demencia Alzheimer.](https://static.elsevier.es/multimedia/02134853/0000002800000008/v1_201310030026/S021348531100051X/v1_201310030026/es/main.assets/thumbnail/gr3.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)