El objetivo del tiempo puerta-aguja en el ictus isquémico agudo tratado con trombólisis intravenosa (TIV) tiende a situarse actualmente en los 30 min. Determinamos si un nuevo protocolo de actuación intrahospitalario es eficaz para reducir el intervalo puerta-aguja y corregir los factores de demora previamente identificados.
Material y métodosEn 2014 se implantaron gradualmente unas medidas diseñadas para acortar los tiempos de actuación intrahospitalarios en los pacientes tratados con TIV. Se compararon los tiempos de actuación antes (2009-2012) y después (febrero 2014-abril 2017) de la introducción del nuevo protocolo.
ResultadosSe incluyeron 239 pacientes antes y 222 después. Cuando todas las medidas fueron introducidas, la mediana global de tiempo puerta-aguja fue de 27 min (previa 52 min, 48% menos, p<0,001) y de 22 min cuando se activó el código ictus extrahospitalario. El tiempo global al tratamiento (inicio-aguja) se redujo en 26 min de mediana (p<0,001). En el período postintervención ya no se objetivó el «efecto de fin de ventana» (p=0,98). Aunque la angio-TC antes de la TIV continuó retrasando los tiempos de actuación (p<0,001), tras el nuevo protocolo, esta prueba se realizó después del inicio del tratamiento en la mayoría de los casos.
ConclusionesLa reorganización intrahospitalaria y la colaboración multidisciplinar han situado la mediana de tiempo puerta-aguja por debajo de los 30 min y han corregido los factores de demora identificados previamente. Además, se ha reducido el tiempo global al tratamiento y una mayor proporción de pacientes son tratados en los primeros 90 min desde el inicio de los síntomas.
Recent analyses emphasize that The Benchmark Stroke Door-to-Needle Time (DNT) should be 30 min. This study aimed to determine if a new in-hospital IVT protocol is effective in reducing door-to-needle time and correcting previously identified factors associated with delays.
Material and methodsIn 2014, we gradually introduced a series of measures aimed to reduce door-to-needle time for patients receiving IVT, and compared it before (2009-2012) and after (2014-2017) the new protocol was introduced.
ResultsThe sample included 239 patients before and 222 after the introduction of the protocol. Median overall door-to-needle time was 27min after the protocol was fully implemented (a 48% reduction on previous door-to-needle time [52minutes], P<.001)]. Median door-to-needle time was lower when pre-hospital code stroke was activated (22min). We observed a 26-min reduction in the median time from onset to treatment (P<.001). After the protocol was implemented, the «3-hour-effect» did not affect door-to-needle time time (P=.98). Computed tomography angiography studies performed before IVT were associated with increased door-to-needle time (P<.001); however, the test was performed after IVT was started in most cases.
ConclusionsHospital reorganisation and multidisciplinary collaboration brought median door-to-needle time below 30min and corrected previously identified delay factors. Furthermore, overall time from onset to treatment was also reduced and more stroke patients were treated within 90min of symptom onset.
Los últimos metaanálisis publicados sobre trombólisis intravenosa (TIV) en el ictus isquémico agudo continúan demostrando que el tiempo hasta el tratamiento es el factor más importante para el pronóstico funcional del paciente, incluso más que la gravedad del ictus o la edad1,2. Aunque la TIV continúa siendo el primer paso en el tratamiento del ictus isquémico agudo3, recientemente la superioridad del tratamiento combinado con rt-PA y trombectomía mecánica ha sido demostrada4-6.
Dada la enorme repercusión del tiempo en el pronóstico funcional de los pacientes con ictus, es fundamental gestionar de forma adecuada cada minuto que pasa desde el inicio de los síntomas hasta el tratamiento7,8.
En los últimos años han sido publicados resultados de protocolos de actuación «ultrarrápidos» que han conseguido reducir el tiempo desde la llegada del paciente al hospital hasta la administración de la TIV (tiempo puerta-aguja) a 20 min de mediana9-11. Este tiempo está muy por debajo de los 60 min inicialmente recomendados en la guía de la American Heart Association/American Stroke Association (AHA/ASA) e incluso de los 45 min recomendados en su última actualización12.
Sin embargo, no existen datos publicados de protocolos intrahospitalarios equiparables en nuestro medio. Un reciente estudio multicéntrico que analizó de forma prospectiva los tiempos de 8 unidades de ictus españolas durante el año 2013 objetivó una mediana de tiempo puerta-aguja de 64 min13. El análisis de las unidades de ictus de la Comunidad de Madrid en 2015 objetivó un tiempo puerta-aguja de 54 min14. En este centro, previamente, un estudio retrospectivo que analizó pacientes entre enero de 2009 y diciembre de 2012 en la Unidad de Ictus había comunicado un tiempo puerta-aguja de 52 min15.
El objetivo actual de este estudio es analizar, con base en los resultados obtenidos en el análisis anterior, la repercusión de la implantación de un nuevo protocolo de actuación diseñado con el objetivo de disminuir los tiempos puerta-aguja en un hospital terciario de la Comunidad de Madrid y corregir los factores asociados a demoras intrahospitalarias detectados en el período previo.
Material y métodosAntecedentes y punto de partidaEl análisis retrospectivo de los pacientes tratados con TIV entre los años 2009 y 201215 fue el inicio y la base sobre la que se diseñó el nuevo protocolo de actuación. Este estudio ya ha sido publicado. Fueron incluidos 239 pacientes y se describieron los siguientes tiempos hasta el tratamiento en minutos (mediana [rango intercuartílico]): tiempo inicio-puerta 84 (60-120); tiempo puerta-TC 17 (13-24,75); tiempo TC-aguja 34 (26-47); tiempo puerta-aguja 52 (43-70) y tiempo inicio-aguja 145 (120-180). Además, en el análisis de regresión multivariante 2factores se relacionaron con demoras en la administración de TIV: la realización de pruebas de imagen avanzada antes del tratamiento (angio-TC), que aumentó un 13,5% el tiempo puerta-aguja, y el «efecto de fin de ventana»: por cada 30 min de tiempo inicio-puerta, el tiempo puerta-aguja se acortó 4,7 min. Por otro lado, la activación del código ictus extrahospitalario redujo este tiempo hasta un 26,3%.
Nuevas medidas de actuaciónLas nuevas medidas se comenzaron a poner en marcha en febrero de 2014 y fueron instaurándose de forma gradual hasta febrero de 2017. En febrero de 2017 se introdujo la última medida del protocolo, que consistió en la administración del bolo de rt-PA en mesa de TC de 8 a 22 h los 7 días de la semana.
Se recogieron de forma prospectiva los pacientes a los que se administró TIV desde febrero de 2014 hasta abril de 2017 (3 meses después de la introducción de la última medida del protocolo). Se compararon los tiempos de actuación intrahospitalarios entre estas 2series (antes y después del inicio del nuevo protocolo) y se analizó si se habían corregido los factores asociados a demoras identificados en el período anterior. Se excluyeron los ictus intrahospitalarios y los pacientes trasladados de otros centros con pruebas diagnósticas realizadas.
El análisis del impacto que supuso la puesta en marcha de cada una de las medidas sobre los tiempos de actuación (puerta-TC, TC-aguja y puerta-aguja) ya ha sido publicado previamente16.
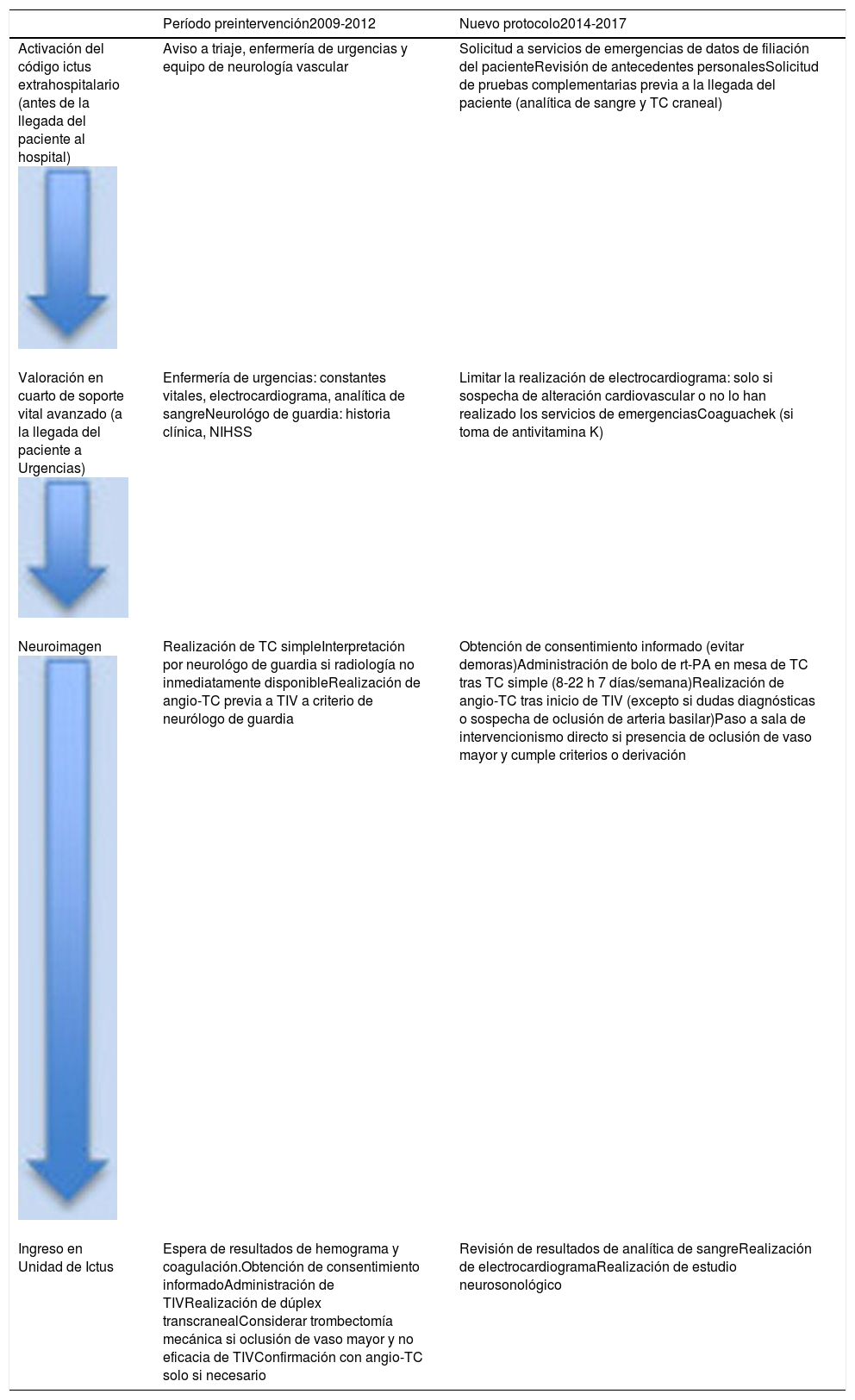
En la tabla 1 se resumen los cambios introducidos en comparación con el protocolo previo. Además de estas medidas, se organizaron reuniones mensuales con el equipo de neurología vascular, residentes, neurología de guardia y enfermería para comentar posibles incidencias y mejoras con relación a la puesta en marcha del nuevo protocolo («feedback»). Además, se nombraba de forma simbólica al mejor «stroke team» del mes, formado por el adjunto y el residente de neurología con mejor tiempo puerta-aguja.
Comparación del protocolo de actución intrahospitalario en la atención al ictus agudo antes y después de las nuevas medidas implantadas
| Período preintervención2009-2012 | Nuevo protocolo2014-2017 | |
|---|---|---|
| Activación del código ictus extrahospitalario (antes de la llegada del paciente al hospital) | Aviso a triaje, enfermería de urgencias y equipo de neurología vascular | Solicitud a servicios de emergencias de datos de filiación del pacienteRevisión de antecedentes personalesSolicitud de pruebas complementarias previa a la llegada del paciente (analítica de sangre y TC craneal) |
| Valoración en cuarto de soporte vital avanzado (a la llegada del paciente a Urgencias) | Enfermería de urgencias: constantes vitales, electrocardiograma, analítica de sangreNeurológo de guardia: historia clínica, NIHSS | Limitar la realización de electrocardiograma: solo si sospecha de alteración cardiovascular o no lo han realizado los servicios de emergenciasCoaguachek (si toma de antivitamina K) |
| Neuroimagen | Realización de TC simpleInterpretación por neurológo de guardia si radiología no inmediatamente disponibleRealización de angio-TC previa a TIV a criterio de neurólogo de guardia | Obtención de consentimiento informado (evitar demoras)Administración de bolo de rt-PA en mesa de TC tras TC simple (8-22 h 7 días/semana)Realización de angio-TC tras inicio de TIV (excepto si dudas diagnósticas o sospecha de oclusión de arteria basilar)Paso a sala de intervencionismo directo si presencia de oclusión de vaso mayor y cumple criterios o derivación |
| Ingreso en Unidad de Ictus | Espera de resultados de hemograma y coagulación.Obtención de consentimiento informadoAdministración de TIVRealización de dúplex transcranealConsiderar trombectomía mecánica si oclusión de vaso mayor y no eficacia de TIVConfirmación con angio-TC solo si necesario | Revisión de resultados de analítica de sangreRealización de electrocardiogramaRealización de estudio neurosonológico |
Se recogieron los datos de los pacientes tratados con TIV de forma prospectiva. Se incluyeron variables demográficas, gravedad del ictus mediante la National Institute of Health Stroke Scale (NIHSS), localización del ictus (territorio anterior/posterior) y si se activó o no el código ictus. Se recogió el tiempo transcurrido desde el inicio de los síntomas hasta el tratamiento (tiempo inicio-puerta), el tiempo desde la llegada al hospital a la realización de TC craneal (tiempo puerta-TC), el tiempo desde la realización de TC craneal hasta la administración de la TIV (tiempo TC-aguja) y el tiempo desde el inicio de los síntomas al tratamiento con rt-PA (tiempo inicio-tratamiento). Analizamos en cuántos pacientes se realizó angio-TC antes de la TIV y los tiempos de actuación en cada caso.
La seguridad del nuevo protocolo fue cuantificada mediante el número de casos en los que se produjo transformación hemorrágica sintomática tras el tratamiento, según los criterios ECASS II17, y la cuantificación de «stroke mimics» tratados.
Análisis estadísticoSe utilizó la versión 20 del programa estadístico SPSS. Las variables cuantitativas se presentan como medianas y rangos intercuartílicos (RIQ) y medias y desviaciones estándar (DE). Para comparar medianas entre 2grupos se utilizó la prueba estadística de U de Mann-Whitney. Se realizó un análisis de regresión lineal simple para identificar las variables que afectaron al tiempo puerta-aguja. Los factores que mostraron resultados significativos en el análisis univariante fueron incluidos en un modelo de análisis de regresión lineal múltiple. Se consideraron valores de p ≤ 0,05 como estadísticamente significativos.
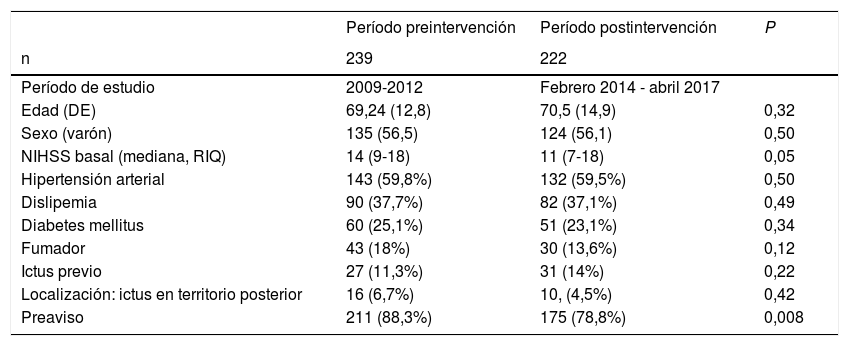
ResultadosCaracterísticas basalesTras el nuevo protocolo de actuación se incluyeron 222 pacientes tratados con TIV. De ellos, 59 pacientes fueron tratados entre febrero de 2014 y diciembre de 2014, 69 pacientes durante el año 2015, 70 durante 2016 y 24 durante los 4 primeros meses de 2017. La edad media (DE) fue de 70,5 años (14,90). El 56,1% fueron varones. El NIHSS basal (mediana, RIQ) fue de 11 puntos (7-18). Se activó el código ictus en el 78,8% de los casos. Las características basales de los pacientes antes y después del nuevo protocolo se comparan en la tabla 2.
Características demográficas y basales de los pacientes tratados con TIV en ambos períodos, antes del nuevo protocolo y después de la implantación de las nuevas medidas
| Período preintervención | Período postintervención | P | |
|---|---|---|---|
| n | 239 | 222 | |
| Período de estudio | 2009-2012 | Febrero 2014 - abril 2017 | |
| Edad (DE) | 69,24 (12,8) | 70,5 (14,9) | 0,32 |
| Sexo (varón) | 135 (56,5) | 124 (56,1) | 0,50 |
| NIHSS basal (mediana, RIQ) | 14 (9-18) | 11 (7-18) | 0,05 |
| Hipertensión arterial | 143 (59,8%) | 132 (59,5%) | 0,50 |
| Dislipemia | 90 (37,7%) | 82 (37,1%) | 0,49 |
| Diabetes mellitus | 60 (25,1%) | 51 (23,1%) | 0,34 |
| Fumador | 43 (18%) | 30 (13,6%) | 0,12 |
| Ictus previo | 27 (11,3%) | 31 (14%) | 0,22 |
| Localización: ictus en territorio posterior | 16 (6,7%) | 10, (4,5%) | 0,42 |
| Preaviso | 211 (88,3%) | 175 (78,8%) | 0,008 |
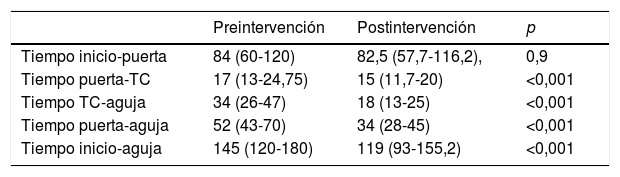
Los tiempos de actuación en minutos después de la introducción del nuevo protocolo fueron los siguientes (mediana, RIQ): tiempo inicio-puerta 82,5 (57,7-116,2), puerta-TC 15 (11,7-20), TC- aguja 18 (13-25), puerta-aguja 34 (28-45) e inicio-aguja 119 (93-155,2). Todos los tiempos de actuación se redujeron de forma significativa (p <0,001), excepto el tiempo inicio-puerta. La comparación de los tiempos de actuación antes y después del nuevo protocolo se describen en la tabla 3.
Comparación de los tiempos de actuación intrahospitalarios (mediana, RIQ) antes (serie 2009-2012) y después de la introducción de las nuevas medidas (febrero 2014 - abril 2017)
| Preintervención | Postintervención | p | |
|---|---|---|---|
| Tiempo inicio-puerta | 84 (60-120) | 82,5 (57,7-116,2), | 0,9 |
| Tiempo puerta-TC | 17 (13-24,75) | 15 (11,7-20) | <0,001 |
| Tiempo TC-aguja | 34 (26-47) | 18 (13-25) | <0,001 |
| Tiempo puerta-aguja | 52 (43-70) | 34 (28-45) | <0,001 |
| Tiempo inicio-aguja | 145 (120-180) | 119 (93-155,2) | <0,001 |
Según el último objetivo establecido recientemente (guía AHA/ASA 2018)12, el tiempo puerta-TC se situó por debajo de 20 min en el 62,8% de los casos antes y en el 78,8% después de la intervención (p <0,001). Con respecto al tiempo puerta-aguja, en un 21,6% de los pacientes se situó por debajo de 45 min antes del nuevo protocolo y en un 68,2% después (p<0,001). Por otro lado, en un 5,4% frente a un 37,4% el tiempo puerta-aguja fue menor o igual a 30 min (p <0,001).
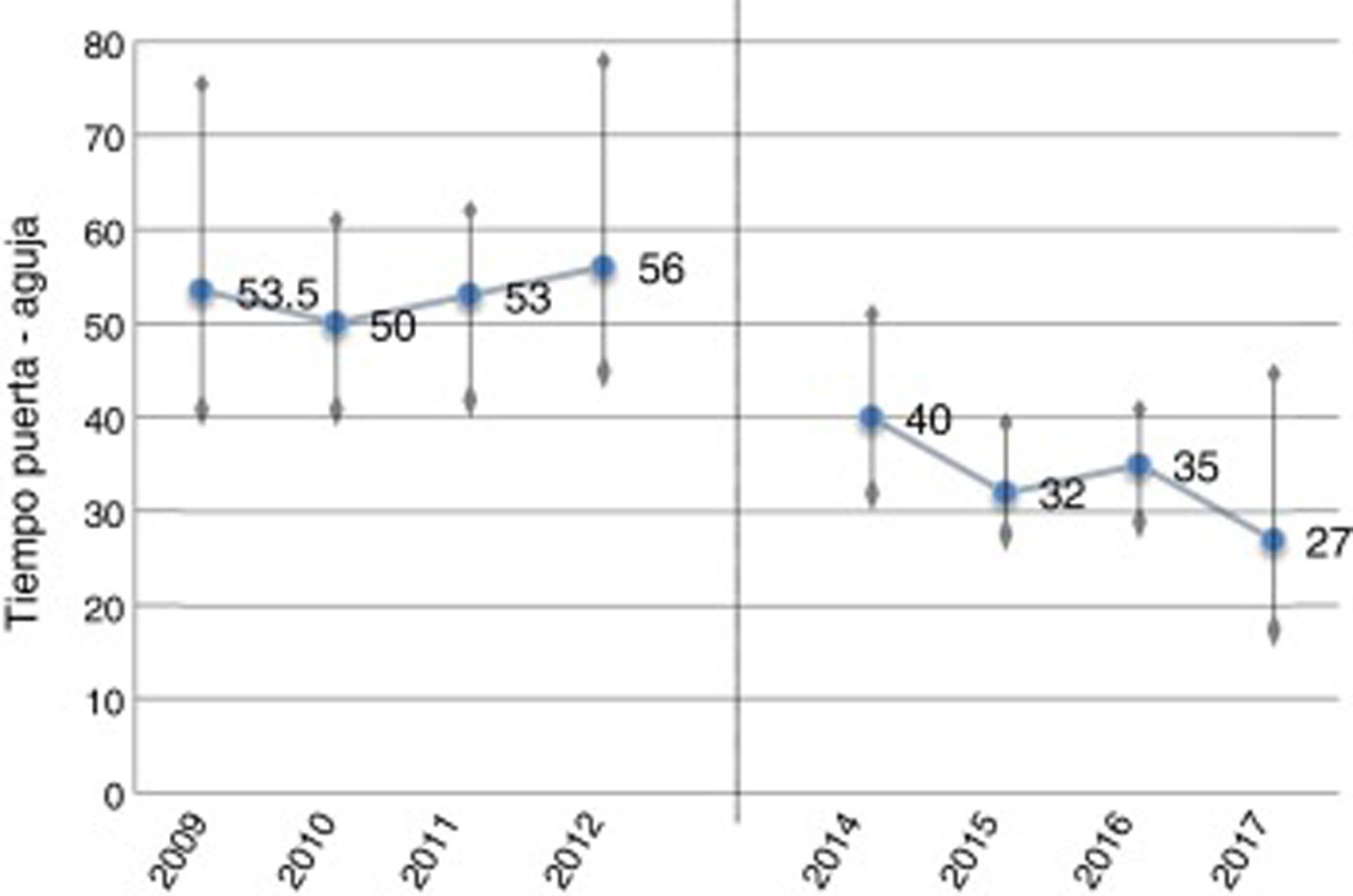
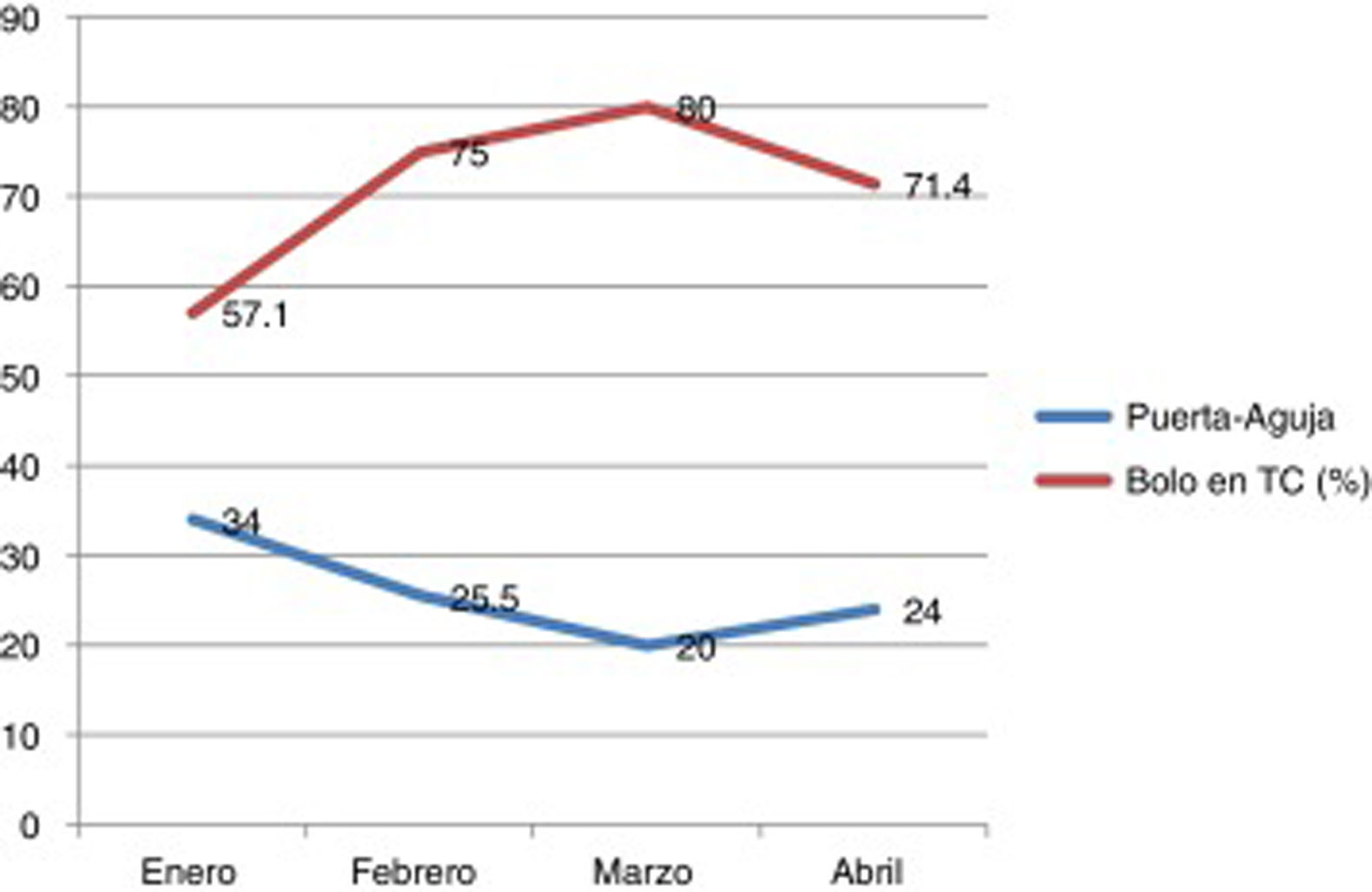
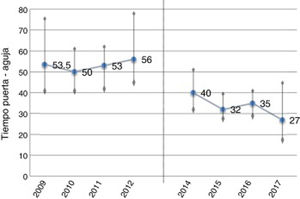
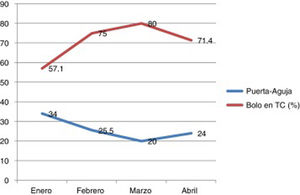
La mediana del tiempo puerta-aguja durante el primer año de la puesta en marcha del protocolo fue de 40 min; este tiempo se redujo gradualmente hasta 27 min en el último cuatrimestre del estudio con la consolidación del inicio del bolo de rt-PA en la mesa de TC (reducción de hasta un 48% con respecto al periodo previo, p <0,001). Esta reducción fue más marcada en los pacientes en los que se activó el código ictus extrahospitalario, en los que se obtuvo una mediana de 22 min en este período final (figs. 1 y 2).
Evolución del tiempo puerta-aguja antes (2009-2012) y después (2014-2017) del nuevo protocolo (mediana, RIQ). En los últimos meses de estudio el tiempo puerta-aguja se reduce por debajo de los 30 min con todas las medidas de actuación puestas en marcha (último cuatrimestre: mediana de 27 min). Durante el año 2013, se analizaron los tiempos de actuación en el período previo y se diseñó el nuevo plan.
En los últimos 3 meses del período de estudio con todas las medidas del protocolo puestas en marcha (la última de ellas el inicio de rt-PA en mesa de TC, ampliación de horario de 8 a 22h) se reduce el tiempo puerta-aguja por debajo de los 30 min. Se observa cómo, aumentando el porcentaje de pacientes con inicio de rt-PA en mesa de TC, disminuye el tiempo puerta-aguja.
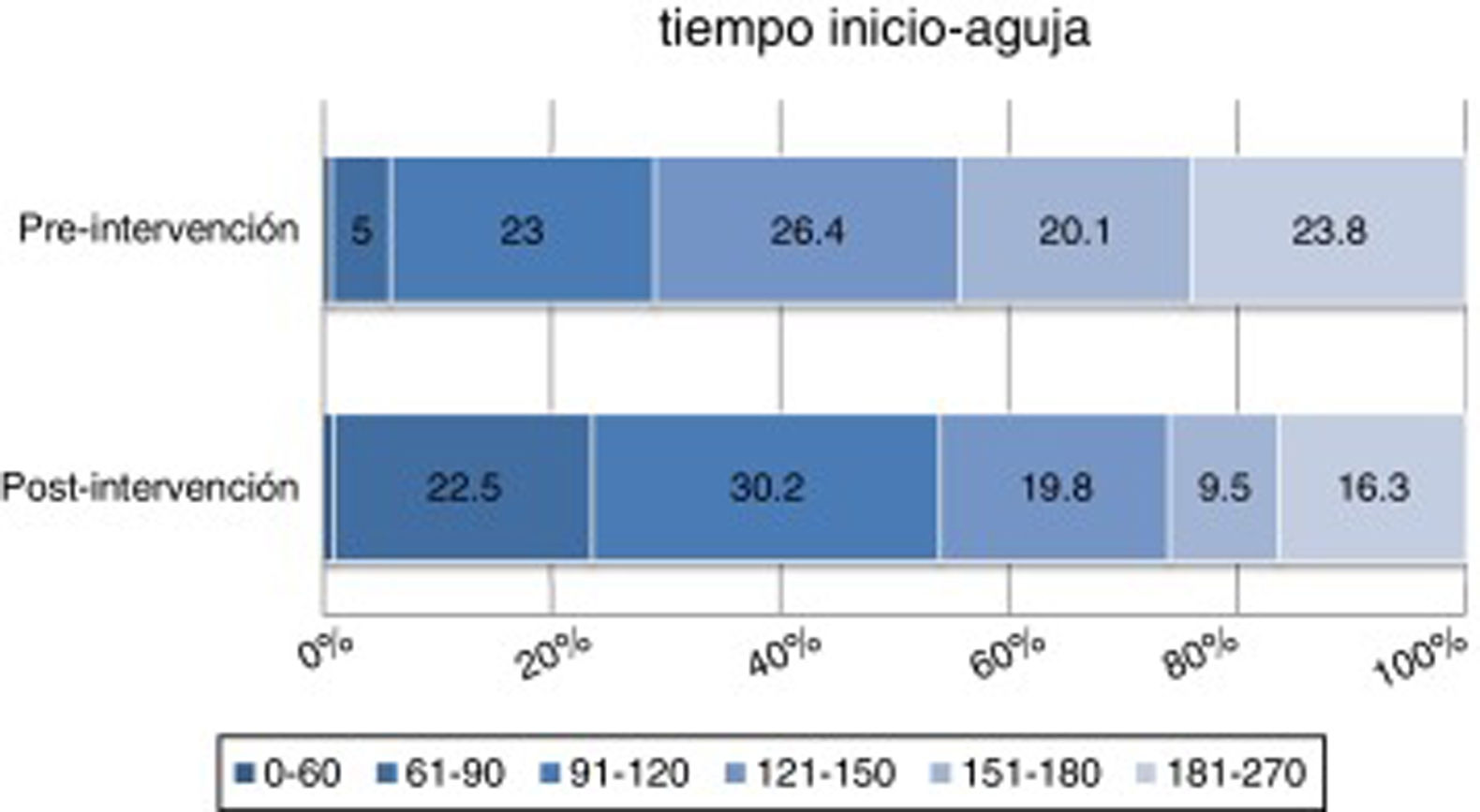
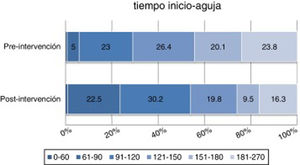
En el período preintervención, el 5,8% de los pacientes fue tratado en los primeros 90 min tras el inicio de los síntomas, el 28,8% en los primeros 120 min y el 75,3% en los primeros 180 min desde el inicio de los síntomas. Tras la intervención, un 23,4% de los pacientes fue tratado en los primeros 90 min (p <0,001), el 54,1% en los primeros 120 min (p <0,001) y el 83,4% en los primeros 180 min tras el inicio de los síntomas (p <0,03) (fig. 3).
Porcentaje de pacientes tratados según intervalo tiempo inicio-aguja antes y después del nuevo protocolo, respectivamente: 0-60min (p=0,66), 61-90min (p < 0,001), 91-120min (p=0,05), 121-150 (p=0,06), 150-180 (p<0,001) y 181-270 (p=0,027). En los primeros 90 min tras el inicio de los síntomas, un 5,8% de los pacientes fue tratado antes del nuevo protocolo y un 23,9% después (p < 0,001).
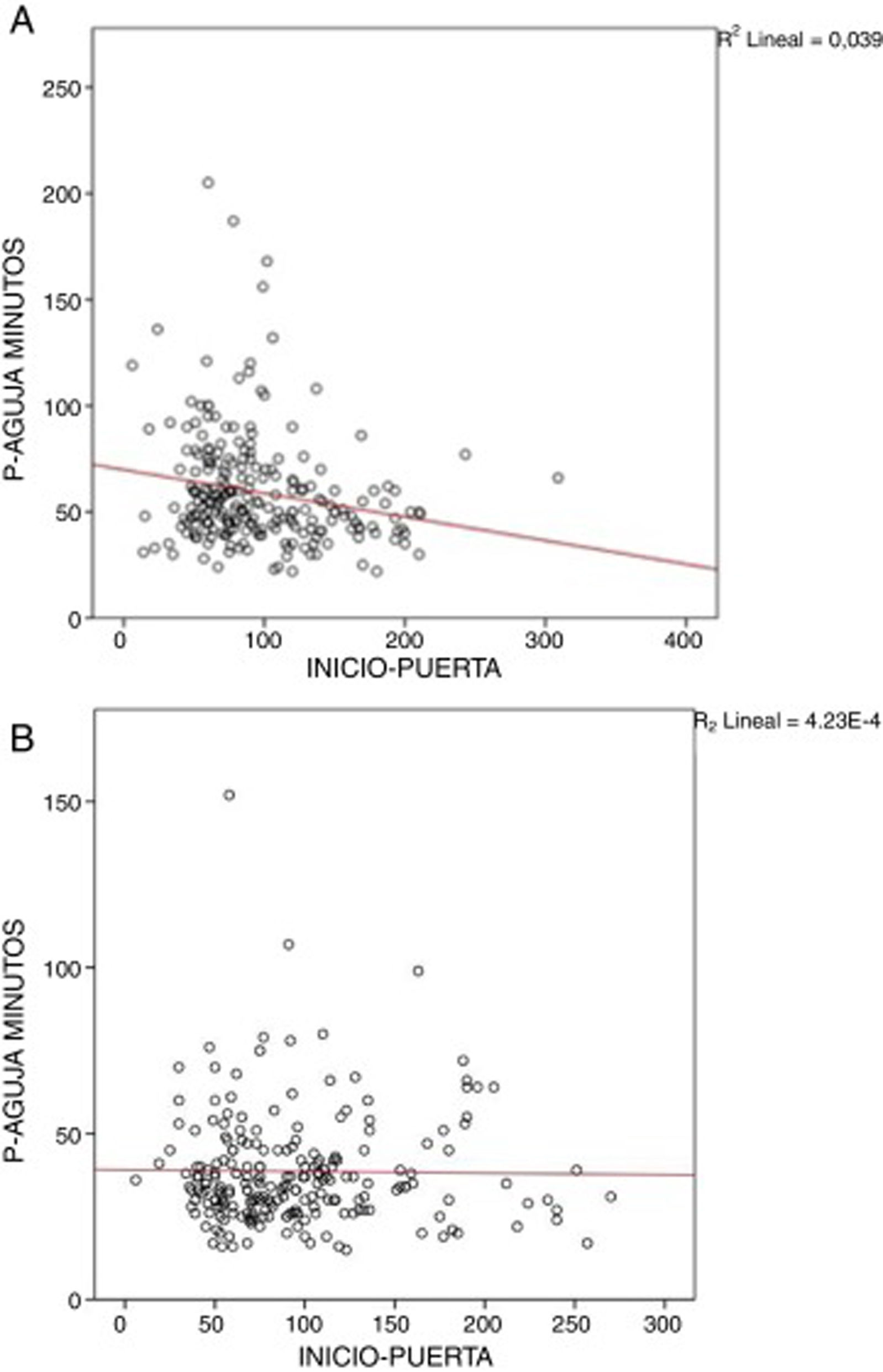
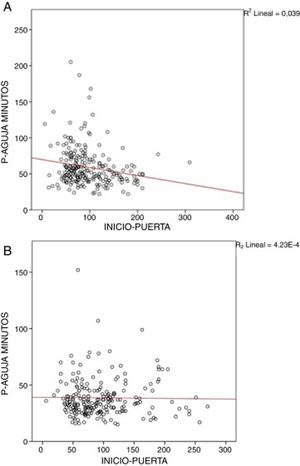
En el análisis de regresión univariante ni la edad (p=0,82) ni el sexo (p=0,54) ni el NIHSS basal (p=0,25) afectaron de forma significativa al tiempo puerta-aguja tal y como se describe en el período anterior. Sin embargo, en el período actual, no se objetivó una relación lineal entre el tiempo inicio-puerta y el tiempo puerta-aguja B [-0.004, IC 95% (−0.047−0.040), p=0,98)], relación que sí que fue descrita en el período previo («efecto de fin de ventana») (B −0,125; p <0,001) (fig. 4). Por otro lado, 2factores continuaron afectando al tiempo puerta-aguja tras el nuevo protocolo de actuación: la realización de angio-TC [B 17,31 IC95% (11,79−21,39), p<0.001] y la activación del código ictus extrahospitalario - 11,54 IC95% (−16,75−6,32), p<0.001).
Relación entre el tiempo inicio-puerta y puerta-aguja antes (A) y después del nuevo protocolo (B). La relación inversa entre el tiempo inicio-puerta y el tiempo puerta-aguja se conoce como «efecto de fin de ventana»: los pacientes con menor tiempo de evolución de los síntomas y, por tanto, que disponen de mayor tiempo para realización de TIV, son atendidos más lentamente. Este efecto ha desaparecido tras la aplicación de las nuevas medidas de actuación (B).
En el análisis de regresión multivariante, la realización de angio-TC previa a la TIV continuó retrasando de forma significativa el tiempo puerta-aguja tras la introducción del nuevo protocolo [B 17,46 IC95% (11,36−21,24), p<0.001], incluso proporcionalmente más que en el período anterior (B 7,31; p=0,03). Sin embargo, se realizó antes de la TIV en menor número de pacientes (34 versus 15,3%; p <0,001). Por el contrario, la activación del código ictus extrahospitalario continuó disminuyendo los tiempos de actuación [B -11,36 IC 95% (-15,52−-5,38), p<0.001)].
SeguridadEl 2,3% de los pacientes tratados con TIV fueron catalogados como «stroke mimic». El 2,7% de los pacientes tratados presentaron una transformación hemorrágica sintomática (4.2% en el período previo al nuevo protocolo, p=0,63).
DiscusiónEste estudio refleja una mejoría significativa de los tiempos de actuación intrahospitalarios en el tratamiento del ictus isquémico agudo en un hospital terciario tras la implantación de unas sencillas medidas de actuación. Aunque la mediana de tiempo puerta-aguja ya se situaba en el centro en el período preintervención por debajo de los 60 min recomendados por las guías terapéuticas, consideramos esta meta insuficiente en la actualidad3.
El objetivo de tratar al paciente en los primeros 60 min desde su llegada al hospital se remonta a 199518. Recientemente la guía AHA/ASA ha actualizado este requisito y ahora consiste en conseguir un tiempo puerta-aguja menor de 45 min en al menos el 50% de los pacientes12. La importancia del tiempo en el tratamiento del ictus agudo que se rearfima en los sucesivos ensayos clínicos y metaanálisis sobre TIV y que actualmente ha sido también demostrada para el tratamiento endovascular ha originado que en la literatura el objetivo de los tiempos puerta-aguja sea incluso mucho más ambicioso y se sitúe en la actualidad por debajo de los 30 min11,19,20.
Existen datos de protocolos «ultrarrápidos» que han conseguido reducir los tiempos de actuación de forma progresiva hasta situar la mediana de tiempo puerta-aguja en 20 min9,10. Sin embargo, no existen datos de protocolos de actuación similares en nuestro medio.
La identificación previa de los factores que retrasaban el tiempo puerta-aguja en el centro y la descripción de los tiempos de actuación fueron el punto de partida del proyecto15. Con la implantación gradual de las medidas anteriormente descritas, el tiempo puerta-aguja se ha reducido hasta 27 min, un 48% con respecto al período previo en el último cuatrimestre del estudio, con la consolidación del inicio de rt-PA en TC. En los pacientes en los que se activó el código ictus extrahospitalario, esta reducción fue aún más significativa, con un tiempo puerta-aguja de hasta 22 min de mediana. A pesar de que la activación del código ictus extrahospitalario en la serie se produjo proporcionalmente menos que en el período anterior, el tiempo inicio-puerta no ha variado de forma significativa y se ha conseguido reducir los tiempos de actuación intrahospitalarios.
En este caso la implatanción del nuevo protocolo también ha conseguido disminuir de forma significativa el tiempo desde el inicio de los síntomas hasta el tratamiento con TIV en 26 min de mediana, sin que se haya modificado el intervalo inicio-puerta. Este resultado es el más importante puesto que se ha demostrado que el número necesario a tratar para la obtención de un excelente pronóstico funcional (puntuación en la escala de Rankin modificada de 0 o 1) se incrementa en uno por cada 20 min que transcurren desde el inicio de los síntomas hasta el tratamiento19. Además, ha aumentado de forma significativa el número de pacientes tratados en los primeros 90 min desde el inicio de los síntomas y la mayoría de estos se trata en las primeras 3 h (más del 80%). Esta mejoría en los tiempos de actuación se podría traducir en una mayor probabilidad de que los pacientes obtengan un buen pronóstico funcional tras el tratamiento, según la bibliografía previamente publicada21.
La realización de angio-TC previa a la TIV ha sido descrito como un factor de demora en estudios previos9,22. En este centro en el período preintervención aumentó de forma significativa el tiempo puerta-aguja15. Tras la implantación del nuevo protocolo, que incluye un consenso sobre realización de neuroimagen, solo se realiza en casos determinados antes del inicio de TIV, como se especifica en la tabla 1. Sin embargo, continúa prolongando el tiempo puerta-aguja incluso proporcionalmente más que en el período previo. Este efecto también ha sido descrito en el hospital de Helsinki9. Puede estar relacionado con que la angio-TC actualmente queda reservada para pacientes con dudas diagnósticas o pacientes más complejos (sospecha de oclusión de arteria basilar). En la actualidad, con la implantación del bolo en TC, la angio-TC se realiza inmediatamente después del inicio de la TIV en la mesa de TC. Esta medida permite no solo no retrasar el inicio de tratamiento con rt-PA sino valorar de forma inmediata la selección de pacientes para tratamiento endovascular9,10,19.
La reorganización de los protocolos intrahospitalarios y la reducción del tiempo puerta-aguja resulta, por tanto, también fundalmental para no retrasar el inicio del tratamiento endovascular y es un factor tenido en cuenta en la ecuación del diseño de redes asistenciales de ambos modelos, «mother-ship» y «drip-and-ship model»23.
El «efecto de fin de ventana» consiste en que los pacientes con menor tiempo de evolución de los síntomas y, por tanto, que disponen de mayor tiempo para realización de TIV, son atendidos más lentamente. Esta relación inversa entre el tiempo inicio-puerta y puerta-aguja, identificada como un factor de demora en el período preintervención, ha desaparecido con el nuevo protocolo. Pensamos que, en este punto, ha sido fundamental fomentar la motivación y la adherencia al protocolo de los neurólogos que realizan guardias, hecho que también ha sido ya demostrado en otros centros españoles24.
En lo referente a la seguridad de las nuevas medidas, no hubo diferencias significativas en el número de casos de transformación hemorrágica con respecto al período previo, y el número de «stroke mimics» trombolizados se asemeja a las series descritas en la literatura9.
La cuantificación de la eficacia de cada una de las medidas implantadas durante los primeros años del protocolo y descritas en el apartado de metodología ya ha sido publicada con anterioridad. Objetivamos que la solicitud de pruebas complementarias previas a la llegada del paciente junto con la revisión de antecedentes personales ahorró hasta 2 min de mediana en el tiempo puerta-TC (en los pacientes en los que se realizó preaviso) y el no repetir el electrocardiograma, hasta 5 min de mediana. Además, el no realizar una angio-TC antes de la TIV y el no esperar la coagulación fueron predictores independientes no solo de un menor tiempo TC-aguja sino de un menor tiempo puerta-aguja. Se deduce, por tanto, que el cumplir todos los pasos del protocolo de forma secuencial es fundamental para obtener los mejores resultados16.
Nuestro estudio posee limitaciones importantes. Se trata de un estudio unicéntrico; las nuevas medidas no pudieron aplicarse en todos los casos debido a diferentes motivos (no activación del código ictus extrahospitalario, falta de adherencia al protocolo en las primeras etapas, implantación de medidas de forma progresiva...)16; el período de tiempo analizado con el protocolo completo se limita a los últimos meses del estudio (consolidación de bolo en TC). Consideramos que, probablemente con el futuro entrenamiento del equipo de ictus, los tiempos intrahospitalarios continúen experimentando una progresiva mejoría. Aunque la mediana de tiempo puerta-aguja se sitúa ahora por debajo de los 30 min recomendados en la literatura, todavía se observan rangos intercuartílicos amplios. Esto puede ser explicado porque se incluyen pacientes en los que no se activa el código ictus extrahospitalario o pacientes más complejos (ictus en territorio posterior) que son excluidos en otras series9. La incorporación de nuevas medidas de actuación para continuar mejorando los tiempos de actuación están siendo valoradas, como el transporte directo desde la llegada del paciente al TC. En el 2016 se observó un ligero incremento de la mediana de los tiempos puerta-aguja con respecto al año previo. Durante este año observamos que las sesiones «feedback» se realizaron de forma más irregular. Aunque no es cuantificable, en nuestra experiencia, la motivación del equipo parece jugar un papel esencial en el mantenimiento de las mejoras. Dado que el objetivo inicial fue disminuir los tiempos puerta-aguja, no se ha analizado de momento el tiempo puerta-punción femoral, aunque, posiblemente, dadas las medidas implantadas que facilitan la selección de pacientes para tratamiento endovascular, este intervalo también se habrá reducido y será analizado próximamente.
Concluimos que las medidas organizativas implantadas han sido eficaces para reducir los tiempos intrahospitalarios de atención al ictus agudo e incluso el tiempo global al tratamiento con TIV desde el inicio de los síntomas. La motivación, el entrenamiento progresivo de los neurólogos y el trabajo en equipo son factores clave para conseguirlo. La reorganización de los protocolos intrahospitalarios y la reducción del tiempo puerta-aguja es también un factor fundamental para no retrasar el inicio del tratamiento endovascular. Actualmente «lo bueno» puede ser mejor y, según nuestra experiencia, un tiempo puerta-aguja menor de 30 min debe ser gradualmente el objetivo de las unidades de ictus.
FinanciaciónInstituto de Investigación Biomédica Gregorio Marañón.
Conflicto de interesesNo existen conflictos de intereses.
A las generaciones de residentes de neurología del Hospital General Universitario Gregorio Marañón por afrontar el proyecto con especial ilusión y dedicación desde el inicio.
A todos los profesionales del Hospital General Universitario Gregorio Marañón defensores «del tiempo es cerebro» que colaboraron en la puesta en marcha del nuevo protocolo y que actualmente contribuyen a su mantenimiento con su trabajo diario.