Los abscesos cerebrales originados por Propionibacterium spp. son poco frecuentes.
Caso clínicoDescribimos a una paciente con una exéresis de un meningioma, con un postoperatorio sin datos clínicos de infección, pero con focalidad neurológica mantenida, y donde al cabo de un mes de la cirugía presentó una lesión ocupante compatible con absceso cerebral, motivo por el cual se realizó nueva craneotomía y drenaje del mismo. En los cultivos del material purulento se aisló Propionibacterium spp. como flora única. La paciente se trató con ampicilina por vía intravenosa y clindamicina por vía oral durante 3 meses, para prevenir osteomielitis.
ConclusionesLa incidencia de abscesos posquirúrgicos está disminuyendo en neurocirugía, pero la detección de patógenos infrecuentes, como Propionibacterium, parece estar aumentando. Es importante la rápida identificación de este microorganismo para la elección de una terapéutica antibiótica adecuada, considerando que son gérmenes con baja patogenicidad que cursan de forma silente, con pocos datos de infección activa, lo que dificulta el diagnóstico.
Brain abscesses by Propionibacterium spp. are very rare.
Case reportWe describe the case of a patient who underwent complete excision of a fronto-parietal meningioma. One month after the surgery, the patient presented with neurological deficit without systemic infectious data, and was diagnosed of a brain abscess. Craniotomy and abscess drainage was performed. Propionibacterium spp. was isolated from the biopsy specimen and from purulent material. The patient was treated with intravenous ampicillin for 30 days and oral clindamycin for 3 months thereafter, taking into consideration the possibility of adjacent bone involvement.
ConclusionsCurrently, postoperative infections in neurosurgery are declining, with decreasing general incidence. Although Propionibacterium spp. is a rare cause, its rate of detection seems to be increasing and it should always be considered as a possible pathogen in postoperative brain abscesses. Rapid identification of this pathogen is important in order to choose the appropriate antibiotic therapy, despite the low pathogenicity that often shows in usual clinical practice.
Los abscesos cerebrales como complicación de una craneotomía ocurren con una frecuencia estimada de entre el 1 y el 11%, según informes del Departamento de Neurocirugía de la Universidad de Minnesota, en EE. UU.1, y del Departamento de Neurocirugía del Hospital Charing Cross de Londres2, en Reino Unido. Ni en Argentina ni en España se han publicado series amplias de complicaciones infecciosas asociadas a procedimientos neuroquirúrgicos hasta el día de hoy. El tiempo de aparición de las mismas, en la gran mayoría de los casos, oscila entre 1 y 2 meses después de la cirugía, aunque existen publicaciones donde ese tiempo es claramente mayor2-4.
Los factores de riesgo para desarrollar dichos abscesos5 están principalmente relacionados con los implantes quirúrgicos de cuerpos extraños y generalmente se presentan con un curso clínico leve o moderado, donde los síntomas son bastante inespecíficos6. Según lo informado por Barazi et al.2, los microorganismos involucrados con más frecuencia en este proceso son Staphylococcus aureus (S. aureus), Streptococcus spp. y Staphylococcus spp. También cabe destacar que Propionibacterium acnes (P. acnes) y Propionibacterium spp. son agentes inusuales como causa de abscesos intracerebrales, aunque en los últimos años algunas publicaciones indican que su frecuencia en este tipo de cirugías está en aumento1,6-8. El objetivo de este trabajo es comunicar la aparición de un absceso cerebral posneuroquirúrgico secundario a Propionibacterium spp. y estudiar la epidemiología y la presentación clínica de este tipo de complicaciones infecciosas en el ámbito de la Neurocirugía.
Caso clínicoSe trata de una paciente mujer, de 77 años de edad, diestra, independiente para las actividades básicas de la vida diaria y sin deterioro cognitivo, con antecedentes médicos de alergia a lidocaína, hipertensión arterial esencial en tratamiento farmacológico, cirrosis biliar primaria en tratamiento con ácido ursodesoxicólico desde hace 30 años y hepatopatía crónica secundaria a la cirrosis, así como gastritis crónica atrófica, artrosis generalizada y osteoporosis lumbar. La enferma refiere cefalea muy intensa, con caída de objetos y torpeza en la mano izquierda de algunos días de evolución. Junto a esta clínica, la paciente también aqueja disminución de la agudeza visual, pero, sin embargo, la valoración realizada por el Servicio de Oftalmología, con exploración de fondo de ojo y campimetría, es normal. No refiere alteración de la marcha ni pérdida de memoria ni otras alteraciones a nivel cognitivo.
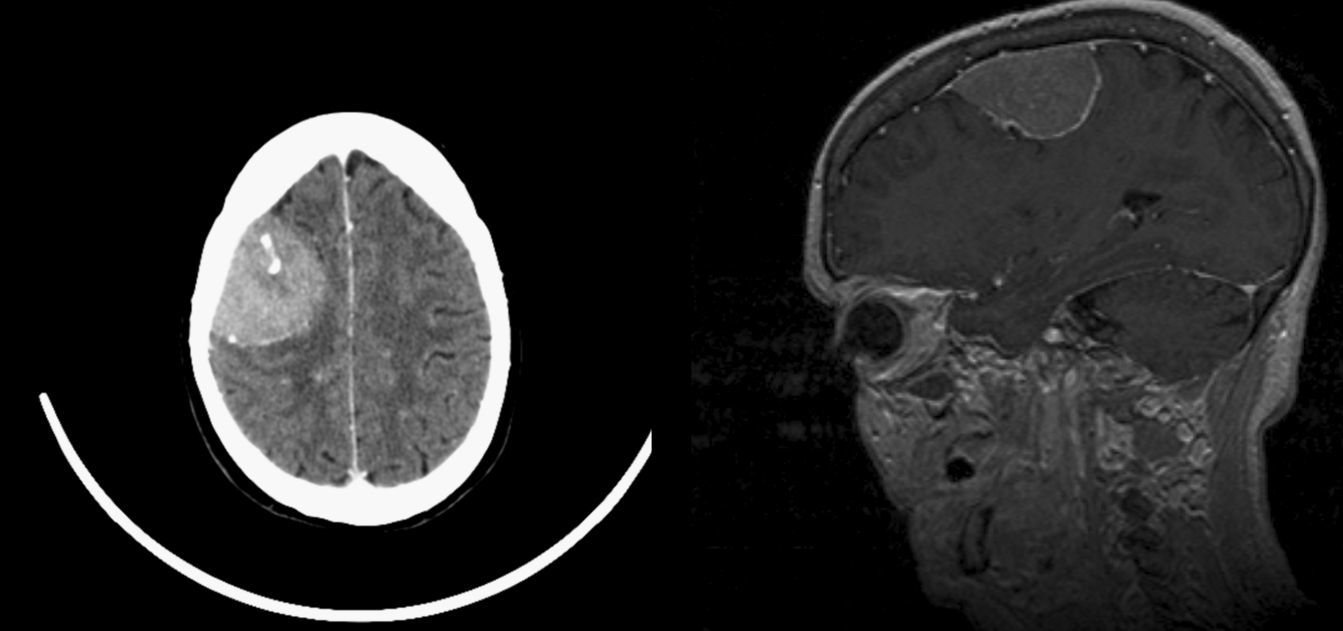
Se realizan una tomografía computarizada (TC) y una resonancia magnética (RM) craneales, que demuestran lesión extraaxial frontal derecha, compatible con el diagnóstico de meningioma (fig. 1), e ingresa en Neurocirugía para intervención quirúrgica. Previa realización del estudio preoperatorio de rutina y la valoración por el Servicio de Anestesia, se realiza una intervención (craneotomía frontoparietal derecha y extirpación de la lesión), pasando posteriormente a la unidad de cuidados intensivos para vigilancia. Durante los primeros días inmediatamente después de la cirugía, la paciente presenta empeoramiento de su paresia izquierda, razón por la que se realiza una TC de cráneo de control, que evidencia edema frontoparietal derecho y cambios posquirúrgicos, sin otras complicaciones de interés. Con tratamiento esteroideo, la enferma refiere lenta mejoría de la pérdida de fuerza en extremidad superior izquierda, decidiendo su alta hospitalaria, para realizar tratamiento rehabilitador de forma ambulatoria. Durante este tiempo, la paciente se mantiene afebril y sin datos analíticos de proceso infeccioso, excepto elevación de la velocidad de sedimentación y proteína C reactiva, a partir de la tercera semana, en un control rutinario llevado a cabo por su médico de atención primaria. El resultado del estudio de Anatomía Patológica de la lesión extirpada confirma la sospecha previa de meningioma fibroso típico.
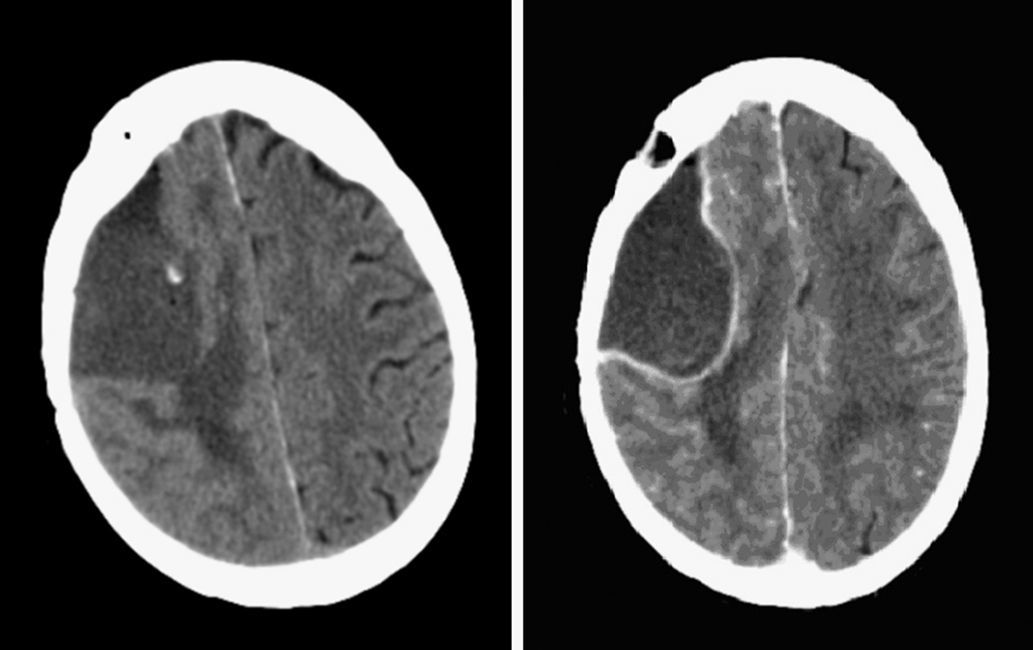
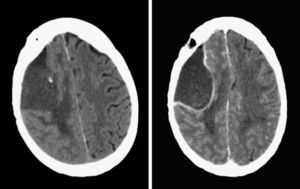
La enferma reingresa en nuestro hospital un mes después de la cirugía por un cuadro de empeoramiento progresivo de la paresia izquierda de predominio braquial que presentaba tras la intervención. En la TC craneal con contraste por vía intravenosa se objetiva una colección hipodensa encapsulada a nivel del lecho quirúrgico, indicativa de absceso (fig. 2). Al ingreso hospitalario, en la exploración neurológica la paciente se encuentra consciente y orientada, con plejía completa del miembro superior izquierdo y paresia 4/5 de miembro inferior ipsolateral. Se interviene quirúrgicamente de forma urgente, realizándose la reapertura de la craneotomía y la evacuación de la colección purulenta intraparenquimatosa a tensión. Se inicia tratamiento antibiótico empírico con vancomicina, ceftazidima y metronidazol. Tras la cirugía, se traslada a cuidados intensivos para control posquirúrgico, mostrando evolución clínica y neurológica favorable.
La observación microscópica de la muestra evidencia abundante reacción inflamatoria y en la coloración de Gram se demuestra la presencia de bacilos grampositivos pleomórficos, por lo que se modifica el tratamiento antibiótico a ampicilina 2g/8 h y metronidazol 500mg/8 h, por vía intravenosa, durante 30 días. Las muestras se cultivan en placas de Agar sangre, chocolate y caldo tioglicolato, incubando en aerobiosis por 10 días a 37°C, y en anaerobiosis durante 14 días. A los 6 días de incubación, se detectan colonias en cultivo puro de bacilos grampositivos no esporulados, que posteriormente se identifican bioquímicamente como Propionibacterium spp., con un 99,95% de confiabilidad. Se realiza un antibiograma por método epsilométrico y sobre la base del mismo se modifica el tratamiento antibiótico de la paciente a clindamicina 600mg/6 h por vía oral durante 60 días más, para prevenir osteomielitis.
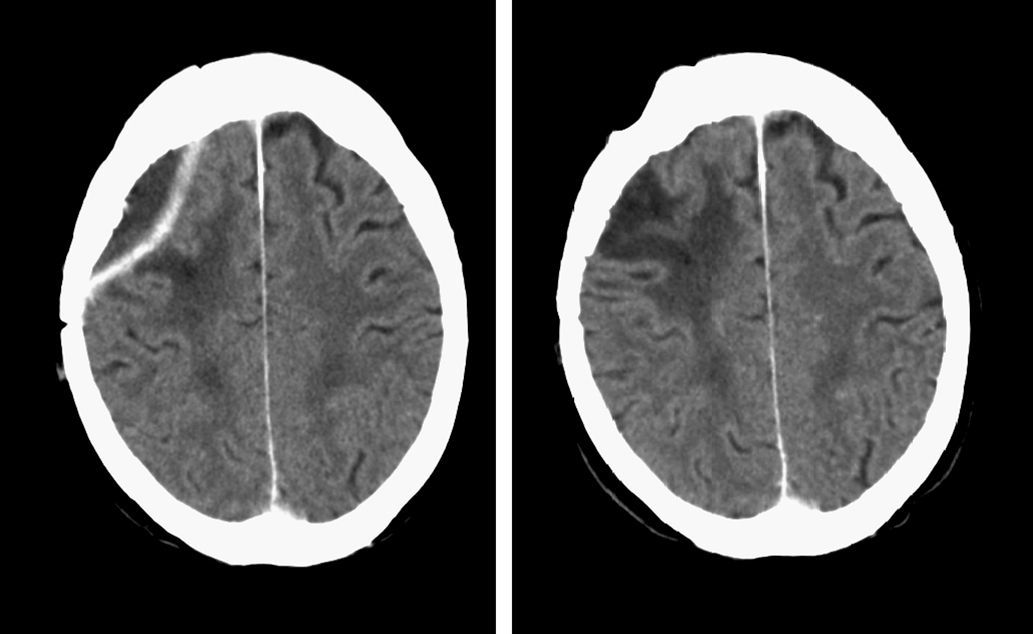
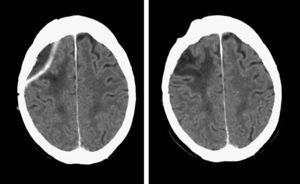
Después de 3 meses de la intervención quirúrgica y el drenaje del absceso cerebral, la paciente recupera completamente la fuerza en extremidad superior izquierda, deambula sin dificultad y lleva una vida independiente. La proteína C reactiva y la velocidad de sedimentación globular se encuentran dentro de parámetros normales, sin evidencia de signos clínicos infecciosos. Los estudios radiológicos evidencian mejoría progresiva (fig. 3).
Imágenes de TC craneal con contraste por vía intravenosa al mes de la segunda intervención (izquierda), donde se evidencia un pequeño resto encapsulado, que desaparece completamente en la TC de control a los 3 meses (derecha), demostrando cambios posquirúrgicos, sin otros hallazgos de interés.
Propionibacterium spp. es un bacilo grampositivo, no formador de esporas, anaerobio, que forma parte de la flora normal de piel, mucosas, nasofaringe, cavidad oral, tracto intestinal y aparato genitourinario, y se le atribuye un bajo nivel de patogenicidad. Dado que es un saprofito habitual de la piel, puede ser considerado como contaminante en hemocultivos, materiales de heridas y otros líquidos biológicos de punción. Hay informes en la literatura que lo implican como causante de endocarditis9, discitis10, osteomielitis11 y enfermedades del sistema nervioso central, incluyendo meningitis, empiemas epidurales o subdurales y abscesos cerebrales3,5,7,8,12,13.
Recientemente, McClelland y Hall1 publicaron una serie de 1.587 intervenciones craneales, de las cuales el 0,8% desarrolló infección posquirúrgica. En el 28,6% se aisló P. acnes, considerado el segundo agente causal del absceso cerebral después de S. aureus, aislado por cultivo en el 43% de los casos analizados. Según este trabajo, que involucra uno de los mayores números de procedimientos neuroquirúrgicos estudiados en la literatura, la frecuencia de infección posquirúrgica es de 5 a 6 veces menor que en otras series publicadas. En dicha publicación, no se encontró relación estadísticamente significativa entre la aparición de absceso cerebral y la presencia de fístula de líquido cefalorraquídeo o la coexistencia de afección médica como diabetes mellitus, aunque las infecciones fueron más frecuentes en este tipo de enfermos y los autores resaltan la importancia de profilaxis antibiótica en los pacientes con mayor riesgo de infección. De hecho, dicha profilaxis es la razón por la que ellos explican la menor incidencia de complicaciones infecciosas en sus pacientes, en comparación con las cifras recogidas en la literatura. Tattevin et al. cuestionaron dicho trabajo, por no considerar las cirugías realizadas de forma urgente, solo las programadas, y por no especificar claramente el seguimiento de los enfermos14. El tiempo de aparición de los abscesos cerebrales ocurre generalmente en meses próximos a la cirugía. Siempre hay que sospechar un proceso infeccioso ante un postoperatorio complicado, aunque no exista fiebre ni datos analíticos que resulten concluyentes de infección. Para el tratamiento, se requiere de un antibiótico que posea una buena penetración en el sitio de la infección y documentada actividad bactericida. Los datos obtenidos mostraron sensibilidad a los antibióticos ß-lactámicos y clindamicina. Resaltamos la necesidad de enviar muestras para cultivo de anaerobios en este tipo de complicaciones, donde el tiempo de incubación de las mismas, según lo descrito, no debe de ser inferior a 14 días antes de confirmar un resultado como negativo15. Destacamos la relevancia de la coloración de Gram como método rápido para orientar el diagnóstico y la necesidad de que el laboratorio de Microbiología disponga de metodología adecuada para la detección de este tipo de microorganismos15,16.
Las infecciones posquirúrgicas en Neurocirugía están disminuyendo, pero la presencia de gérmenes poco patógenos va en aumento, especialmente en pacientes con tumores malignos17,18, probablemente por compromiso inmunológico asociado al cáncer. Actualmente, existen indicios que orientan a que, debido a la mejoría de la asepsia, la profilaxis antibiótica y los avances de la medicina preventiva, las infecciones posquirúrgicas en Neurocirugía están disminuyendo de forma global19, especialmente en el caso de Staphylococcus, aunque, sin embargo, está aumentando la detección de gérmenes habitualmente poco patógenos como Propionibacterium1,6. En el postoperatorio de una lesión cerebral, donde en los controles radiológicos se observa edema de forma prolongada, siempre hay que descartar un proceso infeccioso20, aunque no existan hipertermia ni hallazgos hematológicos que así lo indiquen. La evacuación quirúrgica del absceso y la rápida instauración de un tratamiento antibiótico adecuado15,16,21, según antibiograma, logran la curación22 y previenen la afectación ósea16. Las infecciones por Propionibacterium son más frecuentes en pacientes inmunocomprometidos23-25. Si bien no existen estudios epidemiológicos amplios ni en Argentina ni en España, publicaciones recientes8,21,25 hacen pensar que el comportamiento en estos 2 países es muy similar al resto de países desarrollados26. Desde que en la literatura médica se recogen series de pacientes sometidos a tratamiento neuroquirúrgico, la incidencia de complicaciones infecciosas postoperatorias oscila en un rango muy amplio entre el 1 y el 11%, siendo estas especialmente frecuentes en los casos con implantes de cuerpo extraño, como es el caso de las derivaciones ventrículo-peritoneales. El germen más frecuentemente implicado en las infecciones posquirúrgicas (abscesos, empiemas o meningitis) sigue siendo S. aureus, y se ha intentado estudiar distintos factores que pudieran elevar el riesgo, como el sexo, la edad, la experiencia del cirujano o las enfermedades médicas asociadas, no encontrando diferencias estadísticamente significativas, excepto en los casos de inmunosupresión del paciente y, fundamentalmente, de implante de cuerpos extraños en el acto quirúrgico. La profilaxis antibiótica se ha demostrado eficaz en la prevención de este tipo de complicaciones infecciosas1. Zárate et al.8 describen un caso de absceso cerebral secundario a P. acnes en la ciudad de Buenos Aires, en un paciente sometido a reintervención de glioblastoma multiforme con implantes locales de quimioterapia. Las complicaciones infecciosas son más frecuentes en este tipo de enfermos con procesos malignos, como ha sido previamente descrito en la literatura18, especialmente si además se asocian con la inserción de material inerte. El paciente presentó buena evolución clínica, con reintervención y drenaje quirúrgico de dicho absceso.