Las arritmias cardiacas son frecuentes en el ictus agudo. La monitorización cardiaca telemétrica es una técnica extendida en las unidades de ictus. La aparición de arritmias en el ictus agudo puede relacionarse con las interacciones cerebro-corazón o con la patología cardiaca. Se analiza las arritmias relevantes en pacientes ingresados en una unidad de ictus.
MétodoEstudio descriptivo observacional prospectivo de pacientes ingresados en una unidad de ictus con monitorización cardiaca. Se analizan las características de los pacientes y las arritmias registradas durante un año (2013). Se investigó el tiempo de aparición, su asociación con factores predisponentes y las consecuencias terapéuticas de la detección. Todos los pacientes al menos tuvieron 48 h de monitorización cardiaca.
ResultadosSe analizó a 332 pacientes, de los cuales 98 (29,5%) presentaron algún tipo de arritmia relevante. Se registraron taquiarritmias (taquiarritmias ventriculares, taquiarritmias supraventriculares, actividad ectópica ventricular compleja) en 90 pacientes (27,1%), y bradiarritmias en 13 pacientes (3,91%). La aparición de arritmias se asoció a un mayor tamaño de la lesión y mayor edad de los pacientes. La detección de arritmias relevantes tuvo consecuencia terapéuticas en el 10% de todos los pacientes. La incidencia de arritmias fue mayor durante las primeras 48 h.
ConclusionesLa evaluación sistemática de la monitorización cardiaca en pacientes con ictus agudo permite detectar arritmias cardiacas clínicamente relevantes. Su incidencia es mayor durante las primeras 48 h. La edad y el tamaño de la lesión cerebral se relacionan con su aparición. La detección de arritmias en una unidad de ictus tiene consecuencias terapéuticas fundamentales.
Cardiac arrhythmias are frequent in acute stroke. Stroke units are widely equipped with cardiac monitoring systems. Pre-existing heart diseases and heart-brain interactions may be implicated in causing cardiac arrhythmias in acute stroke. This article analyses cardiac arrhythmias detected in patients hospitalised in a stroke unit.
MethodProspective observational study of consecutive patients admitted to a stroke unit with cardiac monitoring. We collected clinical data from patients and the characteristics of their cardiac arrhythmias over a 1-year period (2013). Time of arrhythmia onset, associated predisposing factors, and the therapeutic decisions made after detection of arrhythmia were examined. All patients underwent continuous cardiac monitoring during no less than 48hours.
ResultsOf a total of 332 patients admitted, significant cardiac arrhythmias occurred in 98 patients (29.5%) during their stay in the stroke unit. Tachyarrhythmia (ventricular tachyarrhythmias, supraventricular tachyarrhythmias, complex ventricular ectopy) was present in 90 patients (27.1%); bradyarrhythmia was present in 13 patients (3.91%). Arrhythmias were independently associated with larger size of brain lesion and older age. In 10% of the patient total, therapeutic actions were taken after detection of significant cardiac arrhythmias. Most events occurred within the first 48hours after stroke unit admission.
ConclusionsSystematic cardiac monitoring in patients with acute stroke is useful for detecting clinically relevant cardiac arrhythmias. Incidence of arrhythmia is higher in the first 48hours after stroke unit admission. Age and lesion size were predicted appearance of arrhythmias. Detection of cardiac arrhythmias in a stroke unit has important implications for treatment
En la fase aguda de la isquemia cerebral, las arritmias cardiacas constituyen una complicación frecuente que se relaciona con la morbimortalidad del proceso1-3. Su aparición no solo está relacionada con la presencia de cardiopatía previa, sino que además existen otros factores, como la alteración de la función autonómica secundaria a las interacciones cerebro-corazón3-7. La monitorización cardiaca es una técnica de uso habitual en las unidades de ictus, lo que permite una mejor atención de las alteraciones ritmo cardiaco que puedan surgir8. Aunque la utilidad de la monitorización cardiaca está ampliamente reconocida, hay algunos aspectos de suma importancia práctica, como la duración de dicha monitorización, que no están del todo establecidos en las guías sobre el manejo del paciente con infarto cerebral agudo9,10.
Por estas razones, y con la intención de contribuir a un mayor conocimiento sobre la aparición de arritmias cardiacas en las unidades de ictus, hemos diseñado un estudio con los siguientes objetivos: describir los tipos de arritmia cardiaca detectados en la monitorización de pacientes en la fase aguda del ictus; identificar los subgrupos de pacientes con mayor riesgo de presentar arritmias de relevancia clínica, y evaluar las consecuencias terapéuticas de la detección de arritmias en la monitorización cardiaca.
Material y métodosPacientesEstudio descriptivo observacional prospectivo de los pacientes ingresados en la unidad de ictus del Complejo Asistencial Universitario de León durante el periodo de un año (del 1 de enero del 2013 al 31 de diciembre del 2013). Incluimos en el estudio a todos los pacientes admitidos en la unidad de ictus con diagnóstico de: ictus isquémico, accidente isquémico transitorio o hemorragia intraparenquimatosa. Los pacientes además tenían que cumplir otros 2 requisitos para ser admitidos en el estudio: que el inicio de la sintomatología no fuera superior a 48 h y que el registro de la monitorización telemétrica tuviera una duración superior a 48 h.
Los diagnósticos de ingreso en la unidad de ictus se realizaron sobre la base de los hallazgos clínicos y radiológicos. Fueron excluidos los pacientes que al alta hospitalaria tuvieron como diagnóstico final un proceso diferente de los referidos en los criterios de inclusión.
MétodoSe realizó un electrocardiograma de 12 derivaciones a todos los pacientes al ingreso. Posteriormente, los pacientes se conectaron a un registro de monitorización cardiaca continua. En nuestra unidad, disponíamos de 5 camas con monitorización, 4 con monitorización de 3 cables de derivación y una con 5 cables de derivación. Para la monitorización continua, se usó el modelo DASH™ 3000 (GE) con información en monitor digital posicionada al lado del paciente y en estación de monitorización central GE CDA19T. Aunque la monitorización cardiaca era continua, en algunos pacientes existieron pequeños lapsos de tiempo sin monitorización, debido a su traslado a otras estancias del hospital para realizar pruebas complementarias.
El procesamiento de la detección de arritmias se basó en 2 procesos: 1) revisión diaria de la telemetría en la estación central, de todos los pacientes ingresados. Con ello se comprobaba la correcta detección y clasificación de todas las arritmias que los pacientes hayan podido presentar, y 2) detección automática de arritmias de la monitorización, que avisaba mediante alarma acústica y luminosa tanto en el monitor como en la estación central. La alarma estaba programada para activarse en caso de registro de asistolia, ritmo irregular, taquicardia (> 120 latidos/min), bradicardia (< 40 latidos/min) y arritmias ventriculares. Una vez que la alarma era activada, la enfermera de la unidad de ictus comprobaba el correcto registro de la arritmia y avisaba al neurólogo encargado o de guardia para su análisis. Cuando era necesario, se procedía a realizar un nuevo electrocardiograma de 12 derivaciones para tener las arritmias mejor registradas. Cuando en el análisis de las arritmias de los pacientes existían dudas diagnósticas o terapéuticas, se realizaba una consulta con el servicio de cardiología de nuestro hospital. Durante el ingreso, además, a los pacientes se les realizaron un estudio completo neurosonológico, monitorización de tensión arterial, glucemias y, en muchos casos, se les realizaba estudio ecocardiográfico. Con el objetivo de medir el tamaño de la lesión, se usó de manera individualizada en cada paciente el corte transversal de las pruebas de neuroimagen realizadas durante el ingreso que mejor mostraba el tamaño de la lesión; en algunos casos se usó una imagen de tomografía computarizada craneal y en otros de resonancia magnética cerebral.
Definimos arritmias de relevancia clínicas aquellas que producen síntomas o se detectan por métodos electrocardiográficos sobre la base de la siguiente clasificación (tabla 1): a)taquiarritmias ventriculares; b) taquiarritmias supraventriculares, definidas como aquellas de duración mayor a 30 s y una frecuencia mayor a 130 latidos/min y excluyendo las taquicardias sinusales; c) bradiarritmias, definidas como pausas de duración mayor de 3 s o caída de la frecuencia cardiaca a menos de 30 latidos/min durante más de 30 s; d) extrasístoles supraventriculares, de las que solo consideramos de relevancia clínica y utilizamos para el análisis de datos, la actividad ectópica supraventricular excesiva, y e) extrasístoles ventriculares, de las que solo consideramos de relevancia clínica y utilizamos para el análisis de datos, la actividad ectópica ventricular compleja.
Clasificación de las arritmias utilizadas en el estudio
| Taquiarritmias ventriculares |
| Fibrilación ventricular |
| Flutter ventricular |
| Taquicardia ventricular sostenida/no sostenida |
| Taquiarritmias supraventricularesa |
| Mediadas por vía accesoria |
| Intranodales |
| Fibrilación/flutter auricularb |
| Auricular focal |
| Bradiarritmias |
| Bloqueo sinoauricular o asistolia |
| Bloqueo auriculoventricular de 2.° o 3.er grado |
| Extrasístoles supraventriculares |
| Ausencia |
| Presencia < 70/día |
| Presencia > 70/día |
| Actividad ectópica supraventricular excesiva |
| Extrasístoles ventriculares |
| Ausencia |
| Presencia < 30/h |
| Presencia 30-60/h |
| Presencia > 60/h |
| Actividad ectópica ventricular compleja |
Se utilizó el término de actividad ectópica supraventricular excesiva sobre la base de estudios previos y su posible relación con la aparición de fibrilación auricular11, y se definió como más de 30 complejos supraventriculares ectópicos/h o episodios de ≥ 20 complejos ectópicos supraventriculares seguidos. Se llamó actividad ectópica ventricular compleja a: polimorfos, R sobre T, extrasistolia ventricular de inicio acoplada, latido ventricular prematuro > 300/h, y bigeminismo ventricular > 30 s. A la hora de realizar el análisis, se consideró dentro del grupo de taquiarritmias la aparición de taquiarritmias ventriculares, taquiarritmias supraventriculares y actividad ectópica ventricular compleja. Como se menciona en la leyenda de la tabla 1, para el cálculo estadístico solo se han utilizado los pacientes con fibrilación auricular o flutter auricular «de novo». Es decir, no se utilizó el registro de esas arritmias en aquellos pacientes que ya tenían dicha arritmia como antecedente médico.
El estudio fue aprobado por el comité de investigación y ensayos clínicos del Complejo Asistencial Universitario de León.
Análisis estadísticoPara el análisis estadístico se utilizó el programa SPSS versión 15.0 para Windows. Las variables cuantitativas se describen mediante la media±desviación estándar o la mediana (p25, p75), y las cualitativas mediante su frecuencia absoluta y relativa. El análisis univariante se desarrolló con el test de la χ2 o el test exacto de Fisher para las variables categóricas, y el test t de Student o test de Kruskal-Wallis para las variables continuas. El análisis multivariante para determinar qué factores se asociaban de forma independiente y significativa con el desarrollo de la variable dependiente (arritmias de relevancia clínica) se realizó utilizando técnicas de regresión logística binaria. En todas las pruebas se consideraron diferencias significativas valores de p<0,05.
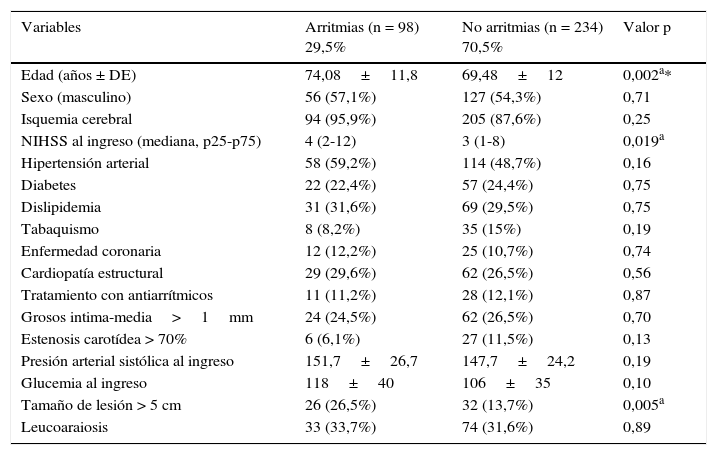
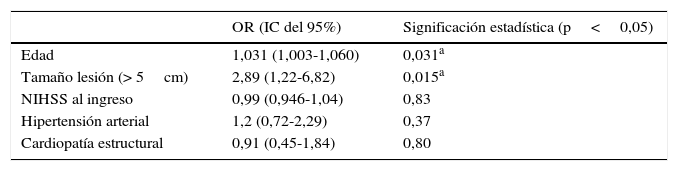
ResultadosSe obtuvieron datos de 332 pacientes; se registraron arritmias en el 29,5% de los pacientes (n = 98). Se correlacionó su aparición con una serie de variables: datos clínicos del paciente, factores de riesgo vascular, comorbilidades, características radiológicas de la lesión y cardiopatía previas. En el análisis univariante analizando las características basales de los 2 grupos (tabla 2) se observa que 3 variables alcanzan la significación estadística en el grupo de arritmias vs. al de no arritmias: edad, NIHSS al ingreso y tamaño de la lesión (dicotomizado en mayor o menor de 5 cm). Cuando se realiza el estudio de análisis multivariante en relación con la aparición de arritmias, vemos que solo 2 variables alcanzan la significación estadística (tabla 3): la edad y el tamaño de la lesión.
Análisis univariante de las características basales de los 2 grupos
| Variables | Arritmias (n = 98) 29,5% | No arritmias (n = 234) 70,5% | Valor p |
|---|---|---|---|
| Edad (años ± DE) | 74,08±11,8 | 69,48±12 | 0,002a* |
| Sexo (masculino) | 56 (57,1%) | 127 (54,3%) | 0,71 |
| Isquemia cerebral | 94 (95,9%) | 205 (87,6%) | 0,25 |
| NIHSS al ingreso (mediana, p25-p75) | 4 (2-12) | 3 (1-8) | 0,019a |
| Hipertensión arterial | 58 (59,2%) | 114 (48,7%) | 0,16 |
| Diabetes | 22 (22,4%) | 57 (24,4%) | 0,75 |
| Dislipidemia | 31 (31,6%) | 69 (29,5%) | 0,75 |
| Tabaquismo | 8 (8,2%) | 35 (15%) | 0,19 |
| Enfermedad coronaria | 12 (12,2%) | 25 (10,7%) | 0,74 |
| Cardiopatía estructural | 29 (29,6%) | 62 (26,5%) | 0,56 |
| Tratamiento con antiarrítmicos | 11 (11,2%) | 28 (12,1%) | 0,87 |
| Grosos intima-media>1mm | 24 (24,5%) | 62 (26,5%) | 0,70 |
| Estenosis carotídea > 70% | 6 (6,1%) | 27 (11,5%) | 0,13 |
| Presión arterial sistólica al ingreso | 151,7±26,7 | 147,7±24,2 | 0,19 |
| Glucemia al ingreso | 118±40 | 106±35 | 0,10 |
| Tamaño de lesión > 5 cm | 26 (26,5%) | 32 (13,7%) | 0,005a |
| Leucoaraiosis | 33 (33,7%) | 74 (31,6%) | 0,89 |
Análisis multivariante en relación con la aparición de arritmias
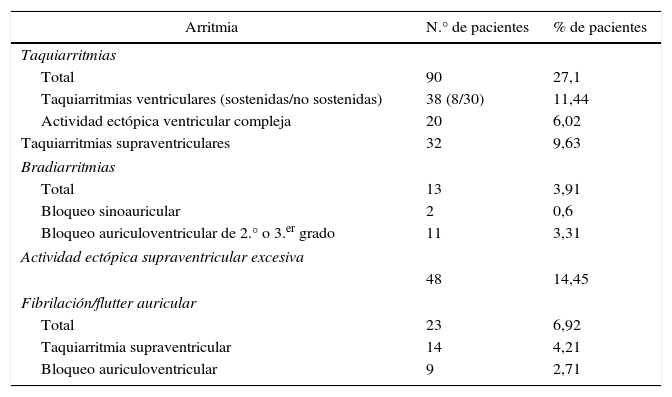
En el estudio de las arritmias cardiacas registradas (tabla 4). La aparición de taquiarritmias fue en el 27,1% de todos los pacientes, dato claramente más elevado que la aparición de bradiarritmias que fue en el 3,91% de todos los pacientes. Hubo 38 taquiarritmias ventriculares, de las cuales 30 fueron debidas a taquicardias ventriculares no sostenidas y 8 a taquicardias ventriculares sostenidas. La aparición de fibrilación auricular o flutter auricular «de novo» se registró en 23 pacientes, que corresponden al 6,9% de todos los pacientes. En 9 de esos pacientes la fibrilación o flutter auricular se presentó en forma de bradiarritmia, es decir, en el contexto de un bloqueo auriculoventricular, mientras que el resto fue en forma de taquiarritmia supraventricular. Se registró actividad ectópica supraventricular excesiva en el 14,4% de todos los pacientes.
Arritmias cardiacas registradas
| Arritmia | N.° de pacientes | % de pacientes |
|---|---|---|
| Taquiarritmias | ||
| Total | 90 | 27,1 |
| Taquiarritmias ventriculares (sostenidas/no sostenidas) | 38 (8/30) | 11,44 |
| Actividad ectópica ventricular compleja | 20 | 6,02 |
| Taquiarritmias supraventriculares | 32 | 9,63 |
| Bradiarritmias | ||
| Total | 13 | 3,91 |
| Bloqueo sinoauricular | 2 | 0,6 |
| Bloqueo auriculoventricular de 2.° o 3.er grado | 11 | 3,31 |
| Actividad ectópica supraventricular excesiva | ||
| 48 | 14,45 | |
| Fibrilación/flutter auricular | ||
| Total | 23 | 6,92 |
| Taquiarritmia supraventricular | 14 | 4,21 |
| Bloqueo auriculoventricular | 9 | 2,71 |
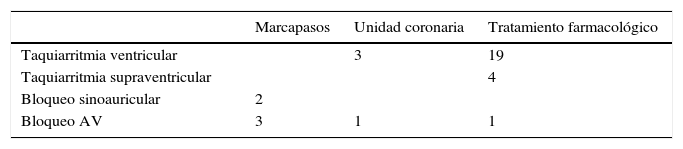
Para el análisis de las consecuencias terapéuticas de la detección de arritmias cardiacas (tabla 5), se excluyó a aquellos pacientes en los que se decidió tratamiento anticoagulante tras el hallazgo de una fibrilación o flutter auricular. Un 10% de todos los pacientes fue subsidiario de alguna terapia cardiológica, como consecuencia de la detección de arritmias cardiacas durante la monitorización en la unidad de ictus. Si solo se tienen en cuenta los pacientes en los que se han detectado arritmias, el porcentaje de pacientes con consecuencias terapéuticas sube al 33%. La actitud terapéutica más frecuente fue la utilización de fármacos antiarrítmicos, aunque también se precisó en algunos pacientes el traslado a la unidad coronaria y la implantación de marcapasos permanente. No hubo ningún caso que precisara cardioversión eléctrica de urgencia.
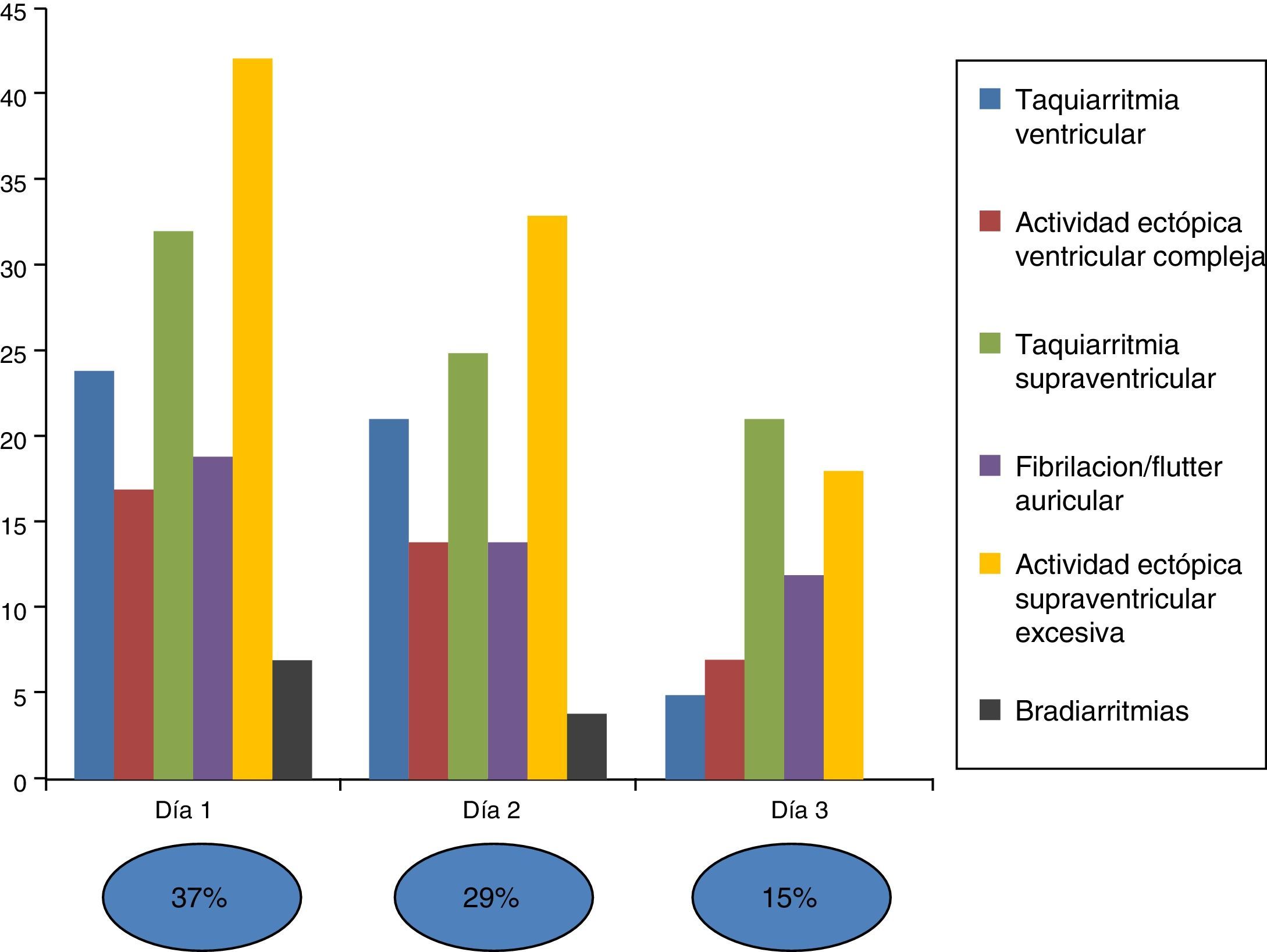
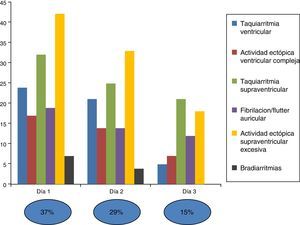
Finalmente, si se analiza el porcentaje de aparición de arritmias según el tiempo de monitorización (fig. 1), vemos que durante las primeras 48 h se registraron una gran parte de los eventos, y es a partir del tercer día cuando el porcentaje empieza a caer, tanto en términos absolutos, como en relativos.
DiscusiónSe sabe que las arritmias cardiacas, concretamente la fibrilación auricular, son un importante factor etiológico de ictus isquémico12. Sin embargo, la utilización de la monitorización cardiaca en las unidades de ictus va más allá de investigar la etiología de los pacientes con ictus isquémico, porque las arritmias cardiacas están entre las complicaciones que pueden surgir en la fase aguda de un proceso cerebrovascular (sea isquémico o hemorrágico), y pueden llevar a la muerte súbita del paciente.
En nuestro estudio se investigan las arritmias cardiacas aparecidas en 332 pacientes ingresados en una unidad de ictus y se analiza: su incidencia, perfil temporal, correlación con otras variables predictivas y consecuencias terapéuticas de su detección.
Nuestros resultados muestran que la evaluación sistemática de la monitorización cardiaca en pacientes con ictus agudo permite detectar arritmias cardiacas clínicamente relevantes. Concretamente, el 29,5% de los pacientes estudiados presentó algún tipo de arritmia relevante; eso quiere decir que algo menos de 1 de cada 3 pacientes precisó una evaluación médica de los hallazgos de su monitorización cardiaca.
A la hora de identificar los subgrupos de pacientes con mayor riesgo de presentar arritmias de relevancia clínica, se observa que estas son más frecuentes en pacientes con más edad y que presenten un mayor tamaño de la lesión. Ambas variables ya han salido asociadas a la aparición de arritmias en estudios parecidos previos13-15. Se trata de 2 variables implicadas en la relación cerebro-corazón. Podría considerarse que la edad es un factor de riesgo asociado a la aparición de arritmias cardiacas relevantes, sobre la base de la elevada prevalencia de patología cardiaca y factores de riesgo cardiovasculares en poblaciones ancianas16,17, pero en nuestro estudio las variables analizadas de manera independiente de cardiopatía previa y otras patologías, como la hipertensión arterial, diabetes o dislipidemia, no se asocian de manera estadísticamente significativa a la aparición de arritmias. La lesión cerebral como causa de arritmias cardiacas se puede explicar por la alteración del control autonómico cardiovascular que se produce3-7. En nuestro estudio, se refleja en que el tamaño de la lesión se asocia a la aparición de arritmias cardiacas, sin importar si el origen de la lesión es isquémico o hemorrágico. No se ha analizado la localización de la lesión como factor favorecedor de aparición de arritmias, aunque es posible que la localización desempeñe un papel importante18. La severidad clínica de la lesión cerebral, analizada mediante la escala NIHSS, alcanza una asociación estadísticamente significativa en el análisis univariante. Sin embargo, cuando se realiza el análisis multivariante, la asociación no es estadísticamente significativa. Se puede considerar que la escala NIHSS es la expresión del déficit en fase aguda, que no siempre se relaciona con el parénquima cerebral que finalmente se lesiona. Este dato significa que la interacción cerebro-corazón estaría más relacionada con el área lesionada que con su expresión clínica en la fase aguda.
Son importantes los resultados sobre el perfil temporal de aparición de arritmias de relevancia clínica, debido a la importancia práctica de establecer una duración de la monitorización cardiaca en las unidades de ictus. Existen estudios previos que muestran un pico de eventos cardiacos serios en los primeros 2-3 días tras un ictus19. En nuestro estudio, todos los pacientes incluidos han tenido como mínimo una monitorización de 48 h. Los resultados muestran una mayor incidencia de arritmias durante las primeras 48 h, cayendo la incidencia desde ese punto. Por lo tanto, sobre la base de estos resultados, se puede considerar que los tiempos de monitorización cardiaca deberían ser al menos de 48 h y prolongarlos aún más en pacientes de riesgo19.
Por último, uno de los objetivos del estudio era evaluar las consecuencias terapéuticas de la detección de arritmias cardiacas en la población del estudio. En un 33% de los pacientes en los que se detectaron arritmias cardiacas, lo que corresponde a un 10% del total, la detección de arritmias cardiacas tuvo consecuencias terapéuticas fundamentales. Aunque el tratamiento farmacológico fue la actitud terapéutica más frecuente, en algunos casos fueron necesarias medidas de mayor relevancia, como traslados a unidad coronaria e implantación de marcapasos permanentes. Es posible que en una parte importante de estos pacientes la monitorización cardiaca haya supuesto la pieza clave para poder realizar un tratamiento cardiológico óptimo, mejorando su calidad de vida y supervivencia a corto y largo plazo.
A la hora de comparar los resultados de este estudio con otros estudios similares previos, hay que tener en cuenta una serie de factores. Varios de los estudios han sido realizados hace varias décadas1,2,20-22, con importantes diferencias metodológicas. Con estudios parecidos más recientes13-15 algunos resultados son comunes, como es el caso de la asociación entre la edad y la lesión cerebral con el riesgo de presentar arritmias. Sin embargo, hay algún resultado diferente, como que la incidencia registrada de fibrilación o flutter auricular es bastante menor en nuestro estudio, seguramente porque solo se han tenido en cuenta los episodios «de novo»; al igual que los datos de extrasístoles, de las cuales solo se han utilizado para el cálculo estadístico lo que se considera actividad supraventricular excesiva y actividad ectópica ventricular compleja. También llama la atención la alta incidencia de taquicardias ventriculares registradas en nuestro estudio; podría considerarse que el hecho de analizar diariamente y de manera metódica el registro de telemetría de cada paciente ha desempeñado un papel fundamental para obtener dicho resultado. Una gran parte de las rachas de taquicardia ventricular eran de duración muy limitada y no fueron detectadas ni registradas por el sistema de alarma de la monitorización cardiaca, lo que refuerza la importancia de la revisión diaria de las telemetrías por parte de los profesionales de una unidad de ictus.
Este estudio tiene una serie de limitaciones. Se trata de un estudio observacional realizado en un solo centro. Los pacientes incluidos son aquellos que han sido admitidos en nuestra unidad de ictus, por lo tanto, pacientes con una afectación clínica muy severa que hayan precisado ventilación mecánica, o pacientes con hemorragia subaracnoidea, no están dentro de la población estudiada. Se sabe que este tipo de pacientes tienen una prevalencia elevada de arritmias cardiacas14,23,24. Los tiempos de telemetría tenían en común un mínimo de 48 h, pero existió una variabilidad entre los diferentes pacientes sobre la base de criterios clínicos individualizados, que pudieron causar un sesgo positivo en la detección de arritmias. Sin embargo, los resultados obtenidos en este estudio deben de tenerse en cuenta, puesto que podrían ayudar a un mejor conocimiento de un tema no muy estudiado y con gran importancia práctica.
FinanciaciónEste estudio no ha recibido financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todo el equipo médico, enfermería y auxiliares del servicio de neurología del Complejo Asistencial Universitario de León. Sin su buen hacer profesional, este estudio no hubiera sido posible.
Los resultados preliminares de este trabajo han sido presentados en la LXV Reunión anual de la Sociedad Española de Neurología y en la XXIII European Stroke Conference