Describir las características clínicas y sociodemográficas de pacientes con epilepsia de un centro de referencia de Colombia.
MétodosEstudio de corte transversal. Se incluyó a los pacientes con diagnóstico de epilepsia que acudieron al centro de epilepsia Neurocentro en el período comprendido entre los años 2013 y 2016. La información se obtuvo de las historias clínicas.
ResultadosSe estudió a 354 pacientes con diagnóstico de epilepsia. La mediana de edad fue de 37 años y el 52% eran hombres. El 57% presentó crisis de tipo focales, el 38% de tipo generalizada y 6% sin clasificar. La etiología más prevalente fue la criptogénica (21%) seguida de la traumática (14%). La mediana de tiempo de evolución de la epilepsia y de inicio de las crisis fue de 23 años y 11 años, respectivamente. La comorbilidad psiquiátrica se encontró en el 18% de los pacientes. El 40% presentó algún grado de deterioro cognitivo y la misma proporción refirió efectos adversos a los antiepilépticos en algún momento durante su tratamiento. El manejo farmacológico con antiepilépticos en monoterapia se presentó en el 36%. La farmacorresistencia fue hallada en 37% de los estudiados. Se realizó intervención quirúrgica en el 14% del total de pacientes.
ConclusionesObservamos que la comorbilidad psiquiátrica, el deterioro cognitivo, las reacciones adversas a los antiepilépticos y la farmacorresistencia son frecuentes entre los pacientes epilépticos en Colombia. Esperamos que este estudio sirva como soporte para lograr una legislación en salud más integral que mejore la calidad de vida de estos pacientes teniendo en cuenta todas las variables que influyen en la enfermedad.
To describe the sociodemographic and clinical characteristics of a cohort of patients with epilepsy from a reference centre in Colombia.
MethodsCross-sectional study including patients diagnosed with epilepsy who attended our epilepsy centre (Neurocentro) between 2013 and 2016. Data were gathered from patients’ medical histories.
ResultsWe gathered data from a total of 354 patients diagnosed with epilepsy. Median age was 37 years; 52% were men. Seizures were focal in 57% of the patients and generalised in 38%; seizure type was not determined in 6% of the sample. The most frequent aetiology was cryptogenic (21%), followed by traumatic (14%). Median time of disease progression and age at onset were 23 and 11 years, respectively. Psychiatric comorbidities were found in 18% of the patients and 40% had some degree of cognitive impairment. Around 40% of our sample reported adverse reactions to antiepileptic drugs at some point during treatment. Antiepileptic drugs were administered in monotherapy in 36% of the patients. Around 37% had drug-resistant epilepsy and 14% underwent surgery.
ConclusionsPsychiatric comorbidities, cognitive impairment, adverse drug reactions, and drug-resistant epilepsy are common among epileptic patients in Colombia. Knowledge of the factors with an impact on epilepsy may lay the foundations for improving management of these patients on the administrative level and improving quality of life.
La epilepsia es una de las enfermedades neurológicas más comunes, con más de 50 millones de personas afectadas alrededor del mundo y de las cuales cerca del 80% proceden de regiones en desarrollo1,2. Se estima que cerca de 5 millones de personas padecen la enfermedad en Latinoamérica y el Caribe3. En Colombia se ha documentado una prevalencia de 11,3 por cada 1.000 habitantes4.
La Liga Internacional de Lucha contra la Epilepsia (ILAE, por sus siglas en inglés) la define como un trastorno del cerebro caracterizado por una predisposición permanente para generar actividad eléctrica anormal, llamadas crisis epilépticas y por las consecuencias neurobiológicas, cognitivas, psicológicas y sociales que conlleva esta condición5,6. La mayoría de los pacientes presenta crisis de tipo focal, que comúnmente progresan a crisis generalizadas1,4; la etiología, en la gran mayoría de los casos, no puede ser identificada1, lo cual es una importante limitación para el tratamiento y el pronóstico clínico de las personas que presentan esta condición.
El tratamiento farmacológico para la epilepsia logra controlar las crisis epilépticas hasta en un 70% de los pacientes, pero en América Latina hasta un 60% de los pacientes no son diagnosticados o no reciben tratamiento debido a la disponibilidad o el alto costo7,8. Hay un grupo de pacientes que no responde adecuadamente a los fármacos, requiriendo otro tipo de abordajes como las intervenciones quirúrgicas9-11. La epilepsia genera otras consecuencias que abarcan el traumatismo durante las convulsiones, los efectos adversos de la medicación antiepiléptica y el deterioro cognitivo producido por el status epilepticus12.
En nuestro país se han realizado varios estudios con un número pequeño de pacientes o un número limitado de variables clínicas13-19. Sin embargo, a la fecha del estudio, presentamos el mayor número de pacientes con epilepsia caracterizada clínica y socio-demográficamente en nuestro país. En este estudio se describen las características clínicas y socio-demográficas de una población de pacientes con epilepsia de un centro de referencia en Pereira, Risaralda, Colombia.
Pacientes y métodosPacientes y tipo de estudioSe realizó un estudio de corte transversal de los pacientes con diagnóstico de epilepsia que acudieron al Instituto de Epilepsia y Parkinson del Eje Cafetero-Neurocentro en el período comprendido entre enero del 2013 y el primer trimestre del 2016. Neurocentro es la única institución especializada en atención de la epilepsia en la región del triángulo del café en Colombia. Los criterios de inclusión fueron: 1) pacientes mayores de 16 años de edad; 2) diagnóstico de epilepsia basado en los criterios diagnósticos de la ILAE5; 3) historia clínica completa (incluyendo a aquellos que acudían por primera vez como aquellos con diagnóstico previo de epilepsia que acudían a una visita de seguimiento en dicho período), y 4) valoración por una especialista en epilepsia. Como criterio de exclusión solo se utilizó el hallazgo de seudocrisis sin epilepsia durante el seguimiento por video-electroencefalografía. Todos los pacientes fueron estudiados por un grupo de neurólogos clínicos, una especialista en epilepsia y en los casos indicados por médicos psiquiatras, neuropsicólogos y un neurocirujano funcional.
La información de las historias clínicas de los pacientes estudiados se obtuvo de la base digital eOficlinic, en la cual se usó el filtro de diagnósticos para hallar los pacientes con diagnóstico de epilepsia. Posteriormente, se analizó cada historia clínica individualmente por parte del equipo de investigación identificando a aquellos que cumplían los criterios de inclusión. Se obtuvieron las siguientes variables:
- –
Socio-demográficas: edad, sexo, zona de residencia (urbana o rural), escolaridad y situación laboral.
- –
Clínicas y quirúrgicas: factores desencadenantes, antecedentes familiares de epilepsia, antecedente de status epilepticus, tipo de crisis epiléptica basados en la clasificación de la ILAE del 201020, la etiología (vascular, tumoral, infeccioso, traumático, trastorno migración cortical, esclerosis mesial temporal, idiopática, metabólica, autoinmune, hipoxia perinatal, mixta y otras), aura, horario de las crisis (durante sueño, despierto o ambas), mayor período intercrítico, edad de inicio de las crisis, asociación con cambios cíclicos lunares, deterioro cognitivo, examen físico neurológico (normal o con alguna alteración), exámenes complementarios solicitados, valoración neuropsicológica, cirugía de epilepsia (lobectomía, callosotomía, hemisferectomía, amigdalohipocampectomía, lesionectomía y estimulación cerebral profunda) y comorbilidades asociadas.
- –
Farmacológicas: fármacos antiepilépticos (FAE) en uso actual, reacciones adversas a FAE, farmacorresistencia (de acuerdo con los criterios de la ILAE21) y fármacos en comedicación.
La clasificación de acuerdo al tipo de epilepsia se basó en las características clínica y ayudas diagnósticas. Como fortalezas del estudio, destacamos el buen número de pacientes estudiados, el amplio número de variables obtenidas y un reducido sesgo de información debido a los altos estándares de diligenciamiento de la información por parte del equipo clínico. En cuanto a las limitaciones del estudio, podemos mencionar como sesgos de selección: 1) la población estudiada fue de pacientes en edad adulta en su mayoría, sin incluir a la población pediátrica, y 2) el sesgo selectivo propio de un centro de referencia. Asimismo, no se realizó un cálculo de muestra que permita extrapolar los datos a toda la población.
Análisis estadísticoLas variables continuas se analizaron a través del cálculo de media, mediana y rango intercuartílico, dependiendo si la variable seguía o no una distribución normal. A las variables cualitativas se les calculó las frecuencias en forma absoluta y a través de proporciones. El análisis de los datos se realizó con el software estadístico STATA 14 licenciado.
Esta investigación fue aprobada por el Comité de Bioética de Neurocentro, como un estudio «sin riesgo» de acuerdo con la resolución 8430 de 1993 expedida por el Ministerio de Salud de Colombia y acorde con la declaración de Helsinki.
ResultadosSe incluyó a un total de 366 pacientes, con 12 pacientes excluidos por tener solo seudocrisis sin epilepsia, por lo cual se estudiaron 354. La mediana del inicio de las crisis fue de 11 años, con el dato máximo de 91 años y mínimo de un mes (tabla 1).
Características clínicas y demográficas de los pacientes con epilepsia
| n = 354 | |
|---|---|
| Edad, años, mediana (RIC) | 37 (25-51) |
| Sexo, n (%) | |
| Masculino | 185 (52) |
| Femenino | 169 (48) |
| Lugar de residencia, n (%) | |
| Urbano | 192 (54) |
| Rural | 162 (46) |
| Asociación con fases lunares, n (%) | 39 (11) |
| Edad de inicio de crisis mediana (RIC) | 11 (2-20) |
| Tiempo de evolución, años, mediana (RIC) | 23 (12-36) |
| Mayor tiempo intercrítico, días, mediana (RIC) | 120 (30-720) |
| Horario de crisis, n (%) | |
| Durante sueño | 55 (15) |
| Despierto | 95 (27) |
| Ambos | 204 (58) |
| Historia de status epiléptico, n (%) | 39 (11) |
| Historia familiar de epilepsia, n (%) | 60 (17) |
| Comorbilidades, n (%) | |
| 0 | 190 (54) |
| 1 | 100 (28) |
| 2 | 36 (10) |
| ≥ 3 | 28 (8) |
| Trastornos psiquiátricos, n (%) | 62 (18) |
| Farmacorresistencia | 132 (37) |
| Manejo de epilepsia, n (%) | |
| Quirúrgico | 48 (14) |
| Sólo farmacológico | 303 (86) |
| Conservativoa | 3 (0,8) |
RIC: rango intercuartílico.
En 7 (2%) pacientes se describió dolor ictal y 95 (27%) describieron algún tipo de aura previa. En cuanto a los desencadenantes asociados a las crisis que han sido reportados en la historia clínica de la primera consulta de los pacientes estudiados, se halló una mayoría que refirieron ausencia de desencadenantes, siendo estos 240 (68%) pacientes, mientras que 18 (5%) manifestaron la presencia de estrés como desencadenante, 19 (5%) la falta de sueño, 15 (4%) la no adherencia al tratamiento farmacológico, 15 (4%) el ciclo menstrual, 7 (2%) a infecciones, 2 (0,6%) al consumo de alcohol, 2 (0,6%) a luces o artefactos lumínicos, 2 (0,6%) al ejercicio (0,6%), 1 (0,3%) a la fatiga, 22 (6%) a varios de los mencionados y 11 (3%) a otros; 39 (11%) pacientes refirieron asociación con cambios de las fases lunares.
El examen físico neurológico completo presentó alguna alteración en 125 pacientes (35,3%). Se realizó en 106 pacientes (30%) una valoración neuropsicológica, en la mayoría de los casos para definir manejo quirúrgico para epilepsia. Por medio de pruebas neuropsicológicas estandarizadas y consultas con psiquiatría se identificó que 140 (40%) de los pacientes presentaron algún grado de alteración cognitiva, siendo leve en 72 (20%), moderada en 37 (11%) y severa en 31 (9%).
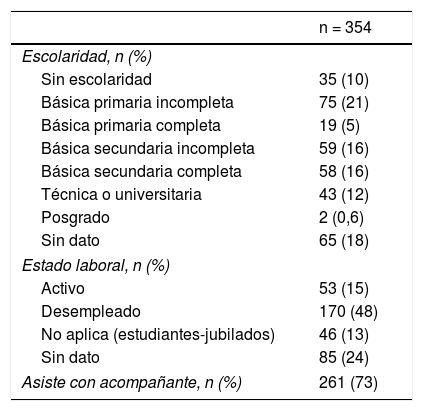
Dentro de las variables sociales, se encontró que el 10% de los pacientes no había realizado estudios académicos y solo el 12,6% ha logrado acceder a estudios de educación superior. Asimismo, en cuanto al estado laboral, el 48% se encuentra desempleado (tabla 2).
Características sociales de los pacientes con epilepsia
| n = 354 | |
|---|---|
| Escolaridad, n (%) | |
| Sin escolaridad | 35 (10) |
| Básica primaria incompleta | 75 (21) |
| Básica primaria completa | 19 (5) |
| Básica secundaria incompleta | 59 (16) |
| Básica secundaria completa | 58 (16) |
| Técnica o universitaria | 43 (12) |
| Posgrado | 2 (0,6) |
| Sin dato | 65 (18) |
| Estado laboral, n (%) | |
| Activo | 53 (15) |
| Desempleado | 170 (48) |
| No aplica (estudiantes-jubilados) | 46 (13) |
| Sin dato | 85 (24) |
| Asiste con acompañante, n (%) | 261 (73) |
Respecto a los exámenes diagnósticos que tenían realizados estos pacientes al momento de evaluar sus historias clínicas, 8 (2,3%) pacientes tenían solo electroencefalograma (EEG), 12 (4%) solo videotelemetría (vídeo-EEG), 6 (1,7%) solo tomografía axial computarizada, 7 (2%) solo resonancia magnética nuclear (RM), 12 (4%) tenían realizado EEG y vídeo-EEG, en 141 (40%) se realizó EEG, vídeo-EEG y RM, en 54 (15%) se sumó el estudio con tomografía por emisión de positrones y en 33 (9%) se realizó EEG más RM sin vídeo-EEG.
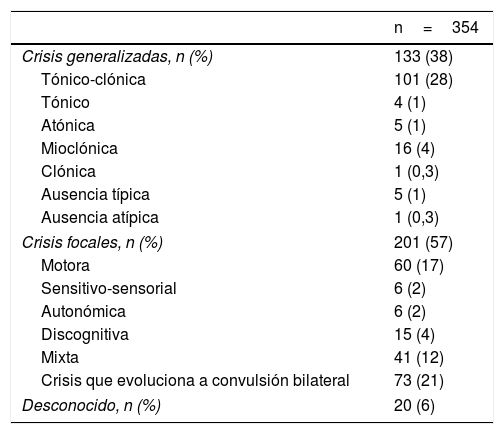
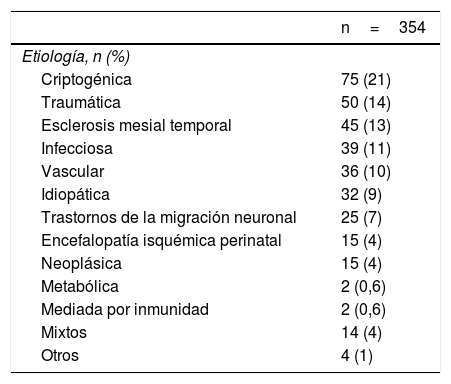
La etiología con mayor frecuencia fue la criptogénica. El tipo de crisis epilépticas mostró 201 (57%) pacientes con epilepsia focal, 133 (38%) con epilepsia generalizada y 20 (6%) con epilepsia no clasificada (tablas 3 y 4).
Tipo de crisis epilépticas de los pacientes estudiados
| n=354 | |
|---|---|
| Crisis generalizadas, n (%) | 133 (38) |
| Tónico-clónica | 101 (28) |
| Tónico | 4 (1) |
| Atónica | 5 (1) |
| Mioclónica | 16 (4) |
| Clónica | 1 (0,3) |
| Ausencia típica | 5 (1) |
| Ausencia atípica | 1 (0,3) |
| Crisis focales, n (%) | 201 (57) |
| Motora | 60 (17) |
| Sensitivo-sensorial | 6 (2) |
| Autonómica | 6 (2) |
| Discognitiva | 15 (4) |
| Mixta | 41 (12) |
| Crisis que evoluciona a convulsión bilateral | 73 (21) |
| Desconocido, n (%) | 20 (6) |
Etiología de los pacientes con epilepsia estudiados
| n=354 | |
|---|---|
| Etiología, n (%) | |
| Criptogénica | 75 (21) |
| Traumática | 50 (14) |
| Esclerosis mesial temporal | 45 (13) |
| Infecciosa | 39 (11) |
| Vascular | 36 (10) |
| Idiopática | 32 (9) |
| Trastornos de la migración neuronal | 25 (7) |
| Encefalopatía isquémica perinatal | 15 (4) |
| Neoplásica | 15 (4) |
| Metabólica | 2 (0,6) |
| Mediada por inmunidad | 2 (0,6) |
| Mixtos | 14 (4) |
| Otros | 4 (1) |
En este estudio, 164 (46%) pacientes presentaron alguna comorbilidad; 28 (8%) pacientes tuvieron 3 o más comorbilidades. La comorbilidad psiquiátrica fue la más frecuente, siendo reportada en 62 (18%) de los pacientes, seguida de la comorbilidad neurológica en 46 (13%), cardiovascular en 27 (7,6%), endocrinológica en 25 (7%), infecciosa en 8 (2,2%), osteomuscular en 7 (2%), hematológica en 1 (0,3%) y renal en 1 (0,3%).
En cuanto a la comorbilidad neurológica, las más frecuentes fueron: accidente cerebro-vascular en 12 (3,7%) pacientes, migraña en 6 (1,7%), traumatismo encéfalo-craneano en 6 (1,7%) y parálisis cerebral en 4 (1,1%). Las patologías cardiovasculares más comunes fueron: la hipertensión arterial en 16 (4,5%) pacientes y cardiopatía isquémica en 5 (1,4%). Asimismo, las endocrinopatías más frecuentes fueron: patología tiroidea en 13 (3,6%) pacientes, diabetes mellitus tipo ii en 5 (1,4%) y dislipidemias en 3 (0,8%).
Por otro lado, la comorbilidad psiquiátrica más frecuente fue el trastorno depresivo en 28 (8%) pacientes; trastorno mental orgánico en 18 (5%), síntomas de agresividad en 6 (1,7%), esquizofrenia en 4 (1%), trastorno afectivo bipolar en 4 (1%), trastorno de ansiedad generalizada en 3 (0,8%) y trastorno por déficit de atención con hiperactividad en un paciente (0,3%). Asimismo se presentó trastorno de ansiedad junto al trastorno depresivo en 4 (1,1%) pacientes y, sumados a estos, síntomas psicóticos en 3 pacientes. No se describieron casos de trastornos de personalidad o trastorno obsesivo compulsivo.
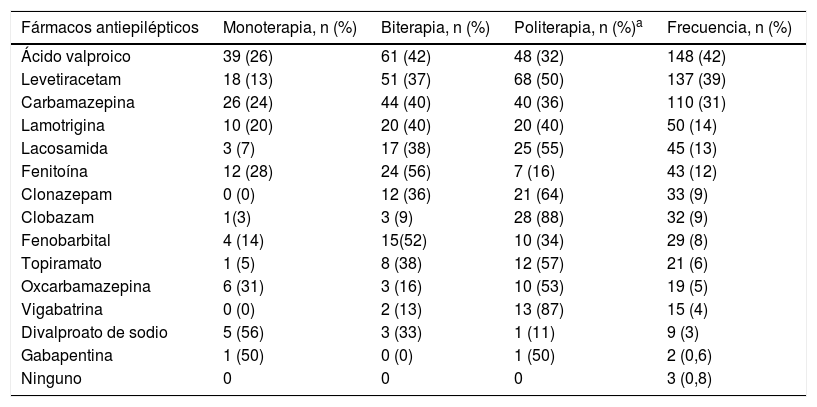
Terapia farmacológica y quirúrgicaLos FAE fueron usados en monoterapia en 126 pacientes (36%); se usaron 2 FAE en 132 (37%), 3 FAE en 72 (20%), 4 FAE en 15 (4%) y 5 FAE en 6 (1,7%). Por otro lado, la cantidad de fármacos prescritos en comedicación con los FAE fueron de uno en 39 (11%) pacientes, 2 en 12 (3,5%), 3 en 7 (2%), 4 en 4 (1,2%) y ≥ 5 en 8 (2,4%). El FAE más empleado fue el ácido valproico (tabla 5). Los efectos adversos asociados al uso de antiepilépticos se presentaron en 140 (40%) de los pacientes en algún momento durante su tratamiento.
Fármacos antiepilépticos usados en los 354 pacientes estudiados
| Fármacos antiepilépticos | Monoterapia, n (%) | Biterapia, n (%) | Politerapia, n (%)a | Frecuencia, n (%) |
|---|---|---|---|---|
| Ácido valproico | 39 (26) | 61 (42) | 48 (32) | 148 (42) |
| Levetiracetam | 18 (13) | 51 (37) | 68 (50) | 137 (39) |
| Carbamazepina | 26 (24) | 44 (40) | 40 (36) | 110 (31) |
| Lamotrigina | 10 (20) | 20 (40) | 20 (40) | 50 (14) |
| Lacosamida | 3 (7) | 17 (38) | 25 (55) | 45 (13) |
| Fenitoína | 12 (28) | 24 (56) | 7 (16) | 43 (12) |
| Clonazepam | 0 (0) | 12 (36) | 21 (64) | 33 (9) |
| Clobazam | 1(3) | 3 (9) | 28 (88) | 32 (9) |
| Fenobarbital | 4 (14) | 15(52) | 10 (34) | 29 (8) |
| Topiramato | 1 (5) | 8 (38) | 12 (57) | 21 (6) |
| Oxcarbamazepina | 6 (31) | 3 (16) | 10 (53) | 19 (5) |
| Vigabatrina | 0 (0) | 2 (13) | 13 (87) | 15 (4) |
| Divalproato de sodio | 5 (56) | 3 (33) | 1 (11) | 9 (3) |
| Gabapentina | 1 (50) | 0 (0) | 1 (50) | 2 (0,6) |
| Ninguno | 0 | 0 | 0 | 3 (0,8) |
Se realizó manejo quirúrgico en 48 pacientes. La cirugía realizada fue lobectomía temporal en 5 (10%) pacientes, callosotomía en 5 (10%), amigdalohipocampectomía en 8 (16%), lesionectomía en 11 (23%), estimulación del nervio vago en 4 (8%), estimulación cerebral profunda hipocampal en 4 (8%), hemisferectomía en 3 (6%), otras lobectomías en 3 (6%), extracción tumoral en 4 (8%) y una resección frontal periquística con transección subpial de área elocuente y polectomía temporal en uno (2%).
DiscusiónLa epilepsia es una enfermedad con múltiples repercusiones para el individuo, los sistemas de salud y la sociedad. En nuestro medio se ha encontrado una prevalencia de 11,3 por cada 1.000 habitantes4, por lo que la epilepsia supone un desafío clínico y de salud pública. Las poblaciones en este estudio son en su mayoría pacientes adultos que presentaron sus primeras crisis epilépticas durante la adolescencia y, por lo tanto, llevan un largo tiempo de evolución con epilepsia; además de mostrar tiempos libres de crisis cortos y un alto número de comorbilidades, particularmente los trastornos psiquiátricos.
En el estudio se estableció que los tipos de crisis epilépticas en los pacientes estudiados fueron focales con un 57% y generalizadas con un 38%. Para una serie de casos realizada en España se estableció que el 73 y el 19,5% de los pacientes tenían epilepsia focal y generalizada, respectivamente22. En la investigación realizada en Chile encontraron que tenían un 55% de crisis focales y un 40% de generalizadas23. En Colombia, Vélez y Eslava-Cobos encontraron que el 80% presentaba crisis parciales y el 12% crisis generalizadas4. Finalmente, el estudio más reciente realizado en Bogotá encontró: crisis focales en el 77,2% y generalizadas en un 22,6%17. Es así como la epidemiología de las crisis epilépticas depende de diferentes condiciones clínicas, sanitarias, sociodemográficas y tecnológicas que hacen difícil estimar la frecuencia de los tipos de crisis, aunque se observa que en casi todos los estudios prevalecen principalmente las crisis focales.
Según los resultados de nuestro estudio la etiología más común fue la criptogénica con un 21% de los pacientes, seguida por la de origen traumática con un 14% de los casos, caso opuesto en el estudio de Torres-Ferrús et al., donde la etiología de origen vascular fue la más frecuente, con un 33,8% y la traumática se presentó en el 10% de los pacientes22. En un estudio realizado en Bogotá se encontró que el 47,6% presentó una causa estructural y/o metabólica y el 45,7% una causa no conocida17. Las diferentes clasificaciones, tamaños de la población y criterios diagnósticos utilizados en los estudios permiten tan solo describir las etiologías. Asimismo, la asociación con las fases lunares ha sido encontrada previamente en el 34% de los pacientes que presentan epilepsia, particularmente durante la fase de luna llena24, mientras que en este estudio solo el 11% de los pacientes la refirió, lo cual no deja de ser relevante dada las múltiples hipótesis que se han propuesto para explicar este fenómeno y que podrían tener relevancia clínica.
El grupo REST-125 estudió un grupo de pacientes con diagnóstico de epilepsia en 7 países europeos en los cuales encontraron que el bajo nivel educativo, el desempleo y la soltería forman una «tríada» característica de los pacientes con diagnóstico de epilepsia. En dicho estudio se halló que únicamente el 13% terminó los estudios universitarios, hallazgo similar al presentado por nosotros, con un 12,6% de los pacientes con estudios universitarios. Igualmente en nuestro estudio se halló que el 48% de los pacientes se encontraba desempleado, siendo similar a trabajos en países de altos ingresos, y no difiere demasiado de otros estudios llevados a cabo en nuestro país como el de Espinosa Jovel et al.17, que estudiaron una población de bajos recursos de Bogotá, Colombia, y documentaron una tasa de desempleo del 76,7%. Otros estudios llevados a cabo en Holanda26 e Inglaterra27 arrojaron un porcentaje de desempleo cercano al 50%. Esta tasa de desempleo elevada se relaciona directamente con otras variables clínicas de la epilepsia, como lo describen Marinas et al.28; estas variables son: nivel educativo, politerapia, epilepsia refractaria al tratamiento y crisis epilépticas en los últimos 12 meses.
Se observó que la comorbilidad fue alta, presentándose alguna comorbilidad en el 46% de los estudiados, siendo esto un hallazgo de varios estudios epidemiológicos donde se ha encontrado que estos pacientes pueden presentar enfermedades crónicas comunes con una frecuencia mayor que en personas sin epilepsia29. En este estudio los trastornos psiquiátricos fueron frecuentes (18%), lo cual es similar a lo reportado en otros grupos de pacientes30.
En estudios previos realizados en Colombia se ha encontrado que el ácido valproico ha sido empleado en la gran mayoría de los pacientes con epilepsia18,19; si bien el medicamento está indicado, la ILAE resalta que la prescripción de este medicamento no es primera línea farmacológica en las crisis epilépticas focales o generalizadas en adultos31. En nuestro estudio se logró establecer que si bien el ácido valproico es un medicamento de amplio espectro, en tan solo 7 de los 70 pacientes se prescribió monoterapia con ácido valproico para las crisis focales; su uso en este tipo de crisis fue mayor con 35 pacientes en biterapia y 28 en politerapia, esto se debe a que su uso en combinación con levetiracetam, carbamazepina, lacosamida y lamotrigina genera mayor eficacia al buscar el control la crisis por medio de diferentes mecanismos de acción32,33.
Los medicamentos ampliamente prescritos en monoterapia en nuestro estudio son el ácido valproico, la carbamazepina, el levetiracetam, la fenitoína y la lamotrigina, lo cual es comparable con las tendencias en otros países20,34-36 y se explica por su mayor potencial de control de las crisis epilépticas tanto focales como generalizadas y su perfil de seguridad. Este aumento en la frecuencia de uso de levetiracetam está asociado también, probablemente, al reciente ingreso a la lista de medicamentos del plan de beneficios en salud en casos de epilepsia refractaria sin necesidad de diligenciar formularios adicionales para su dispensación por parte de las empresas promotoras de salud de Colombia19.
En general, se recomienda el manejo con monoterapia en los pacientes con diagnóstico reciente de epilepsia, siendo inicialmente efectivo en cerca de la mitad de los pacientes37-39. En nuestro estudio se halló que un 36% de los pacientes reciben monoterapia, siendo un porcentaje menor al encontrado en otros estudios34,35,40 y similar a la hallada en un estudio previo con 41% de los FAE prescritos en monoterapia19. Esto se explicaría al ser Neurocentro un centro de referencia para epilepsia en la región, por lo que los casos que se atienden son más complejos, con mayor tiempo de evolución, mayor número de comorbilidades y de reacciones adversas.
La comedicación en estos pacientes fue mucho menor a la encontrada previamente en nuestro país18,19, presentándose en el 19,7% de los casos, dichas diferencias pueden ser debidas a que los estudios de prescripción de antiepilépticos realizados previamente incluyeron varias poblaciones a nivel nacional, incluyendo pacientes con patologías diferentes a la epilepsia, y utilizando una base de datos de una empresa dispensadora de medicamentos, por lo cual, los datos no son comparables con los de nuestro estudio, y por ende indicamos realizar estudios a futuro que indaguen a mayor profundidad esta variable.
Asimismo, la politerapia fue frecuente, generando un aumento del riesgo de eventos adversos e interacciones farmacológicas33; se reportó en nuestro estudio que el 40% de los pacientes presentó algún tipo de reacción adversa medicamentosa previa, lo cual también ha sido encontrada en otros estudios41, y siendo mayor a la presentada recientemente en nuestro país19. Es importante resaltar la rigurosidad en el diligenciamiento de las historias clínicas ya que permitieron elegir fármacos potencialmente efectivos en el control de las crisis epilépticas y, por lo tanto, evitar el uso de múltiples medicamentos.
Diversos estudios han reportado diferentes prevalencias de farmacorresistencia en sus poblaciones que varían entre el 15,642 y el 25%43; estos valores difieren de lo encontrado en nuestro estudio, donde se encuentra una prevalencia de aproximadamente un 37% de los pacientes. Es difícil poder determinar con exactitud la prevalencia de la resistencia a los medicamentos de la epilepsia; esto debido a los diferentes criterios que han sido utilizados para determinarla, pero también genera una inquietud respecto a qué condiciones están generando un aumento en la resistencia a los medicamentos utilizados en la terapia antiepiléptica y considerando que Neurocentro es el único centro de referencia en la región donde asisten generalmente los casos más complejos y refractarios al manejo médico.
Nuestro estudio muestra un alto porcentaje de pacientes sometidos a cirugía para el control de la epilepsia (14%), comparado con lo reportado, donde esta opción terapéutica es utilizada en solo un 1,2% de los pacientes resistentes al tratamiento farmacológico44. Este hallazgo se explica por el hecho de que nuestros pacientes son atendidos en un centro de referencia en epilepsia que hace un estudio individualizado de cada caso y en el cual se plantea de forma oportuna cuándo un paciente se podría beneficiar de un manejo quirúrgico, a diferencia de otros países, en donde el tiempo de espera entre el diagnóstico y la cirugía puede llegar hasta los 20 años45.
ConclusiónEn este estudio se exponen las características sociodemográficas y clínicas de los pacientes con epilepsia de la región del eje cafetero de Colombia. Observamos que esta patología aqueja a la gran mayoría de los pacientes en edad productiva y presenta largos tiempos de evolución, y en muchos casos se inició en la infancia. A su vez, identificamos factores como el bajo nivel educativo, el desempleo, la politerapia y el alto número de comorbilidades, que necesitan ser estudiados con rigurosidad para saber su influencia en la calidad de vida y el ámbito social de las personas.
Llama la atención que casi la mitad de los pacientes presentaron alguna reacción adversa y la alta frecuencia de pacientes con epilepsia farmacorresistente. Asimismo los pacientes que recibieron tratamiento quirúrgico para el control de la enfermedad son apenas el 14% de la muestra y destaca la alta prevalencia de deterioro cognitivo, comorbilidades psiquiátricas y médicas en el eje cafetero que se deben tener en cuenta para futuras investigaciones.
Resaltamos la necesidad de realizar más estudios en Colombia y la región que contribuyan a la comprensión de las condiciones clínicas, etiológicas, farmacológicas y sociales que comprometen a los pacientes con epilepsia, con el fin de aportar estudios locales que sustenten la necesidad de mayor investigación y soporte políticas encaminadas a mejorar la calidad de vida de las personas con esta patología.
FinanciaciónPropia y personal de los autores.
Conflicto de interesesNinguno que declarar.
Al centro de Epilepsia y Parkinson del Eje Cafetero-Neurocentro, por su apoyo en la realización de este estudio. También a Paula Andrea Moreno-Gutiérrez MD (Uppsala University), por su colaboración en la elaboración de la versión en lengua inglesa del resumen del estudio.