El síndrome de dolor regional complejo (SDRC) es un cuadro de dolor continuo desproporcionado en intensidad y relación temporal a un estímulo lesional. Existen 2 tipos de síndrome en función del tipo de lesión producida, sin atender a aspectos clínicos o terapéuticos: El tipo I, conocido clásicamente como distrofia simpático refleja, tras un traumatismo (generalmente fractura, pero pudiendo acaecer tras la lesión de tejidos blandos); y el tipo II, previamente apodado causalgia, tras la lesión de un nervio de intensidad variable y etiología diversa. Este último se diferencia de otra enfermedad de nervio periférico porque, aunque inicialmente puede ocurrir en su territorio de distribución, con la evolución tiende a extenderse de manera más difusa e inexacta y a mostrar un patrón temporal atípico demorándose su sintomatología hasta un mes y con características clínicas distintivas1. Pese a que ambos procesos tienen una fisiopatogenia diferente y probablemente correspondan a distintas entidades, a día de hoy se diagnostican mediante criterios clínicos con relación a sus características, existiendo 2 clasificaciones principales. La clásica, propuesta en 1994 por la Asociación Internacional para el Estudio del Dolor (IASP), como consenso de expertos para mejorar su diagnóstico y tratamiento, fomentando su estudio y comprensión y ofreciendo criterios comunes para la publicación de futuros artículos3. Aunque gozaba de una alta sensibilidad ofrecía pobre especificidad, por lo que para paliar la tendencia al sobrediagnóstico y al diagnóstico tardío, en 2003 se propusieron unos nuevos criterios clínicos, conocidos como los criterios de Budapest, que mejoraban su especificidad (de 0,41 a 0,68) sin perder sensibilidad (1 frente a 0,99), con mejor consistencia entre diferentes profesionales (índice kappa: 0,66-0,69) y tratando de mejorar su empleo en la literatura, ya que los anteriores nunca llegaron a ser totalmente aceptados2,3.
Las características clínicas del SDRC son la presencia de un dolor continuo, tanto espontáneo como exacerbado por estímulos mecánicos o térmicos, de tipo urente e intensidad variable; además asocia hasta 4 grupos de síntomas y/o signos acompañantes, necesarios para el diagnóstico según los criterios actualmente aceptados (síntomas de al menos 3 de 4 categorías y al menos un signo de alguna categoría)1. En primer lugar, alteraciones sensitivas: alodinia y/o hiperalgesia para estímulos superficiales y/o profundos; con una distribución que sobrepasa un solo territorio nervioso. También presentan alteraciones vasomotoras, tanto en la temperatura como en la coloración cutáneas; así como cambios sudomotores de tipo edema o alteraciones en la sudoración, tanto por exceso como por defecto, en reposo o tras el ejercicio; y un cuarto grupo de alteraciones, las alteraciones tróficas en piel, uñas, pelo o hueso; o bien las alteraciones de la función motora con disminución del rango de movilidad o disfunción motora de tipo debilidad, temblor o distonía1,2.
Como complicaciones asociadas al cuadro se han descrito desde infecciones hasta alteraciones vasculares de tejido celular subcutáneo, atrofia, debilidad, alteraciones afectivas, tendencia al suicido y uso indebido de tratamientos, por lo que su pronto diagnóstico y adecuado tratamiento son cruciales1.
El SDRC es un cuadro complejo, de etiopatogenia no totalmente aclarada, existiendo teorías que relacionan un estado inflamatorio mantenido con importancia del estrés oxidativo4, sensibilización central y periférica5,6 o la posibilidad de una etiología autoinmune locorregional desencadenada por un traumatismo7. Dada su complejidad, la falta de información acerca del mismo y la ausencia de ensayos clínicos por la escasa casuística reportada en la literatura, no existe un tratamiento específico, siendo recomendable el abordaje multidisciplinar de los enfermos, con tratamiento no solo farmacológico, sino terapia física, ocupacional, psicológica e incluso unidades de dolor.
Su aparición en la región orofacial es muy infrecuente pese a la cantidad de procedimientos desarrollados en dicha zona, siendo excepcionales los cambios tróficos en la misma8–11. Describimos un caso de SDRC en región pretragal tras intervención maxilofacial sobre el tercer molar inferior, aportando iconografía ilustrativa.
Se trata de una mujer de 40 años, dislipémica, fumadora, con anorexia nerviosa en seguimiento y tratamiento psiquiátrico, con psoriasis sin artropatía, tendinitis de Quervain, endometriosis y hernia de hiato; en tratamiento con mirtazapina, vitamina B8, duloxetina y omeprazol. La paciente acude a consultas por un cuadro de dolor facial de un año de evolución, que se inicia justo tras la exodoncia mediante luxación, prensión y tracción de la pieza 48 semi-incluida por pericoronaritis. Se trata de un dolor urente, de intensidad moderada (EVA: 6-7/10) fijo, continuo día y noche, sin exacerbaciones de tipo descarga; que se incrementa con la palpación sobre la región y con el movimiento mandibular; con hipoestesia y parestesias en la región maxilar inferior derecha y con alteración a nivel cutáneo, tanto en la coloración, la respuesta vasomotora (asimétrica respecto al tejido circundante en la rubefacción y sudoración) como a nivel trófico, con sensación subjetiva de falta de tejido. Previamente la paciente había recibido tratamiento analgésico con paracetamol y tramadol, infiltraciones locales, así como tratamiento miorrelajante, sin experimentar mejoría clínica pese a las distintas terapias y persistiendo el dolor sin grandes cambios.
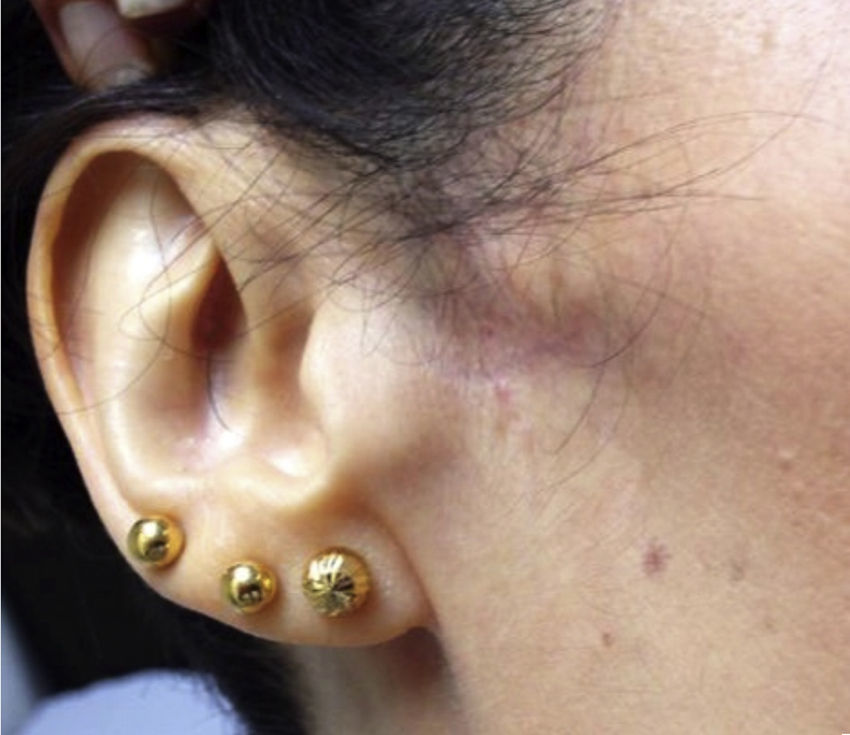
En la exploración se objetiva una disminución de la apertura oral máxima, sin chasquidos en la articulación temporomandibular en el End Feel. Se evidencia asimetría facial con clara atrofia regional y alteración cutánea, siendo la piel más pálida, atrófica y carente de vello, con frialdad local respecto al resto de tejido facial (si bien no termometrada) y con disminución del tejido subcutáneo a la palpación (fig. 1). Presenta hiperalgesia en el test pinprick y alodinia tanto a estímulos táctiles superficiales como a palpación profunda o movimiento mandibular, con una distribución en piel preauricular, peribucal y en rama mandibular hasta el inicio del mentón, incluyendo mucosa labial inferior externa e interna, así como mucosa yugal, encías, dientes y región anterior de lengua. La función motora lingual y dependiente del V nervio craneal fueron normales, al igual que el resto de la exploración.
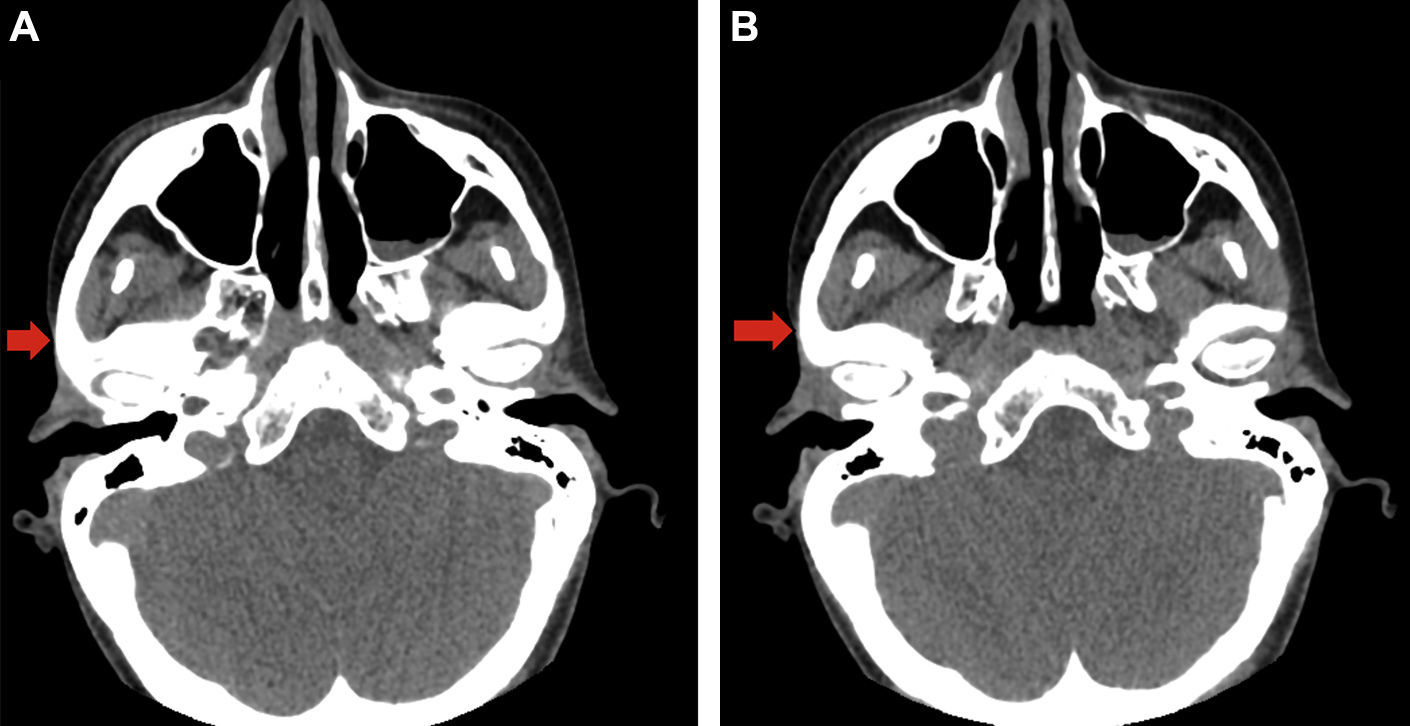
El TC craneal objetiva acusada disminución de la grasa y tejido subcutáneo respecto al lado contralateral (fig. 2A y B).
Con el diagnóstico de probable SDRC tipo II secundario a lesión posquirúrgica del nervio alveolar inferior derecho se inicia tratamiento con gabapentina y se solicita valoración por el servicio de rehabilitación.
Pese a que el diagnóstico de lesión nerviosa en nuestro caso no ha sido realizado de manera electroclínica, el diagnóstico clínico nos parece claro dado el antecedente del procedimiento quirúrgico y la relación temporal y espacial con el mismo. Pese a que la topografía del cuadro podría haber correspondido con una neuralgia de una rama terminal del trigémino, con la evolución, la alteración sensitiva excedió la del nervio alveolar inferior, incluyendo territorios de los nervios lingual, mentoniano y auriculotemporal (todos ellos ramos del mandibular). Por las características clínicas del dolor y los síntomas acompañantes presentados se realizó el diagnóstico de SDRC tipo II al cumplir los criterios clínicos de Budapest y los criterios clásicos de la IASP1. Tras haber recibido numerosos tratamientos ninguno de ellos ha demostrado eficacia hasta el momento, con factores que pudieran haber jugado un papel importante en su cronificación como los antecedentes psiquiátricos, la politerapia, el retraso en el diagnóstico de hasta un año o el seguimiento inicialmente unidisciplinar y muy espaciado en el tiempo.
El presente caso resulta de interés puesto que la aparición de SDRC no está totalmente definida y es infrecuente en la región facial. En la literatura hay descritos pocos casos de afectación en territorio trigeminal, algunos de ellos tras lesión del nervio mandibular8,9. La aparición de cambios tróficos (depapilación lingual, aparición de úlceras) también ha sido descrita8 si bien es considerada como muy infrecuente, dudándose incluso de su existencia10–12. La mayor parte de casos publicados carecían de descripción detallada de afectación vasomotora, motora y de cambios tróficos. Tampoco aparece generalmente descripción acerca del tipo de fibras involucradas (tacto, temperatura), o de la gravedad cuantitativa del déficit8.
La aparición del SDRC en la región orofacial es muy infrecuente, pese a los numerosos procedimientos orofaciales y traumatismos que se realizan a diario, al contrario que sucede con el dolor de tipo neuropático facial, como la neuralgia del trigémino. La presencia de cambios tróficos y atrofia cutánea no son muy habitualmente observados en el SDRC orofacial8–11 al igual que las alteraciones motoras, las cuales son especialmente arduas de definir por la dificultad en la monitorización de dicha función. No está claro cuáles son los factores pronósticos del cuadro, al ser los datos aportados por los estudios realizados discordantes o de potencia estadística insuficiente, quedando a día de hoy las alteraciones cutáneas y la frialdad cutánea como los que más claramente lo empeoran el pronóstico13.
Dada la escasa prevalencia del presente cuadro se desconoce cuál es el tratamiento de elección, habiéndose descrito casos de difícil control pese a múltiples tratamientos con neuromoduladores (carbamacepina, amitriptilina), terapia ocupacional, técnicas de medicina física y rehabilitación, TENS, mórficos, bloqueos nerviosos del ganglio estrellado (al cual se le da un valor diagnóstico en algunos casos)11,14 y ketamina. La realización de ensayos clínicos controlados resulta francamente dificultosa por la escasa casuística y no existen suficientes datos como para la elaboración de guías terapéuticas6,13.
Con el presente caso pretendemos aportar nuevos datos acerca de un cuadro infrecuente y posiblemente infradiagnosticado, siendo su diagnóstico puramente clínico a día de hoy, con aceptable valor predictivo negativo, pero solo moderado valor predictivo positivo13,15. Los estudios complementarios, si bien escasamente usados, han mostrado utilidad en el diagnóstico diferencial6,16, pero no han sido empleados de un modo consistente pese a ser algunos de amplia disponibilidad como la ultrasonografía. Por ende, seguimos sin conocer su fisiopatogenia y si realmente existen dos entidades diferentes con síndrome doloroso similar, al igual que no disponemos de tratamiento específico ni de ensayos con éxito terapéutico hasta la fecha.