Conocer, en nuestro medio, si ha habido variaciones en el tiempo en la atención a la HSA.
Material y métodosAnálisis de 571 pacientes con HSA tratados en el Hospital Universitario La Fe.
Comparación de 2 periodos: HSA-VIEJA: 462 pacientes consecutivos atendidos entre abril del 1997 y marzo de l2005; HSA-NUEVA: 109 pacientes consecutivos atendidos entre marzo del 2007 y abril del 2010. Se analizaron las características demográficas, los factores de riesgo, la gravedad al ingreso, los tiempos hasta la arteriografía, el diagnóstico de aneurisma, el tratamiento quirúrgico o intravascular y sus tiempos, frecuencia de complicaciones neurológicas, la mortalidad durante el ingreso y escala de Rankin modificada (mRS) al alta.
ResultadosMedia hasta la realización de la arteriografía: HSA-VIEJA: 2,18 ± 2,5 días, HSA-NUEVA: 2,37 ± 2,23 días, p = 0,49. Mortalidad: HSA-VIEJA 30% frente al 18,3% en HSA-NUEVA, p = 0,01. Entre los supervivientes al alta hospitalaria, un 13,3% en HSA-VIEJA tenía mRS > 3 frente a un 21,3% en HSA-NUEVA, p = 0,06. HSA-VIEJA: 245 pacientes tenían aneurisma cerebral, se trataron 208 (45% del total de los pacientes); HSA-NUEVA: reciben tratamiento 65 (60% del total de los pacientes), p = 0,007. HSA-VIEJA: se embolizaron 62,9%, HSA-NUEVA: 74,6%, p = 0,08. HSA-VIEJA: cirugía 22%, HSA-NUEVA: 25,4%, p = 0,62.
ConclusionesEn nuestro hospital ha mejorado la atención a la HSA: menor mortalidad, mayor número de tratamientos a expensas del tratamiento intravascular y menor tiempo hasta el tratamiento. El tiempo hasta la arteriografía ha permanecido estable.
To discover if there have been changes in the treatment time for SAH in our hospital environment.
Material and methodsComparative analysis of 571 patients treated at Hospital Universitari la Fe during 2 different time periods. The SAH-OLD group consisted of 462 patients attended consecutively between April 1997 and March 2005, while SAH-NEW comprised 109 patients attended consecutively between March 2007 and April 2010. We analysed demographic factors, risk factors, severity at time of admission, time to arteriography, diagnosis of aneurysm, use of surgical or endovascular treatment and time to treatment, frequency of neurological complications, in-hospital deaths, and modified Rankin Scale (mRS) at discharge.
ResultsMean time to arteriography was 2.18 ± 2.5 days for the SAH-OLD group and 2.37 ± 2.23 days, for the SAH-NEW group (P=.49). Mortality rates for SAH-OLD patients were calculated at 30%, compared to 18.3% in SAH-NEW patients (P=.01).
Among patients surviving the hospital stay in the SAH-OLD group, 13.3% had an mRS > 3, compared to 21.3% of survivors in the SAH-NEW group (P=.06). Two hundred forty-five patients in the SAH-OLD group had cerebral aneurysms and 208 were treated (45% of the patient total). Sixty-five of the SAH-NEW patients received treatment (60% of the patient total, P=.007). In the SAH-OLD group, 62.9% of the patients underwent embolisation vs 74.6% in the SAH-NEW group (P=.08). Time to embolisation was 4.7 ± 8.2 days for SAH-OLD patients and 2.12 ± 2.2 days for SAH-NEW patients (P=.01). Twenty-two percent of SAH-OLD patients underwent surgery, compared to 25.4% in the SAH-NEW group (P=.62).
ConclusionsCare for SAH patients has improved in this hospital: results include fewer mortalities, a higher number of treatments with a smaller proportion of endovascular treatments, and shorter times to treatment. Elapsed time to arteriography remains stable.
La hemorragia subaracnoidea no traumática (HSA) representa el 5% de ictus; es una enfermedad grave, con una elevada mortalidad y afecta a pacientes de menor edad que otros tipos de ictus; además, se asocia a discapacidad y fuerte carga económica y social1. El tratamiento de la HSA ha evolucionado en las últimas décadas, principalmente por la incorporación del tratamiento intravascular2, aunque también con el refinamiento de las técnicas neuroquirúrgicas3 y la evolución del cuidado de neurocríticos4.
El Hospital Universitario (HU) La Fe es centro de referencia para HSA. Su atención está protocolizada: tras el diagnóstico, los pacientes ingresan en la Unidad de Cuidados Intensivos (UCI) y se les realiza una arteriografía cerebral a la mayor brevedad; si esta muestra aneurisma y es viable, se emboliza en el momento del diagnóstico; si no, se programa para embolización en un segundo tiempo o se deriva a tratamiento quirúrgico, según el criterio conjunto del neurorradiólogo y del neurocirujano. Tras su estancia en la UCI y como norma general, los enfermos tratados endovascularmente son seguidos por el Servicio de Neurología, mientras que el Servicio de Neurocirugía es responsable de la atención de los pacientes intervenidos5.
Se ha producido un cambio paradigmático en el tratamiento del aneurisma cerebral en los últimos años; actualmente, la primera opción suele ser el tratamiento intravascular6. Además, existe un interés de superación, tanto entre los médicos de UCI, como neurólogos, neurocirujanos y neurorradiólogos, que se ha plasmado en protocolos en el tratamiento de la HSA y sus complicaciones.
Por otro lado, tuvimos la posibilidad de comparar en el tiempo los resultados del tratamiento de la HSA en nuestro medio, por haber recogido las HSA durante un amplio periodo, superior a una década.
ObjetivoConocer, en nuestro medio, si ha habido variaciones en el tiempo en la atención a la HSA.
Material y métodosAnálisis de 571 pacientes con HSA tratados en HU La Fe. Comparamos 2 bases de datos de pacientes consecutivos, ambas elaboradas por nuestro equipo, en 2 periodos bien determinados. La primera es una base retrospectiva (HSA-VIEJA), incluye a 462 pacientes con HSA atendidos en el HU La Fe de Valencia entre abril del 1997 y marzo del 20055. La segunda es prospectiva (HSA-NUEVA), incluye a 109 pacientes consecutivos atendidos entre marzo del 2007 y abril del 20107.
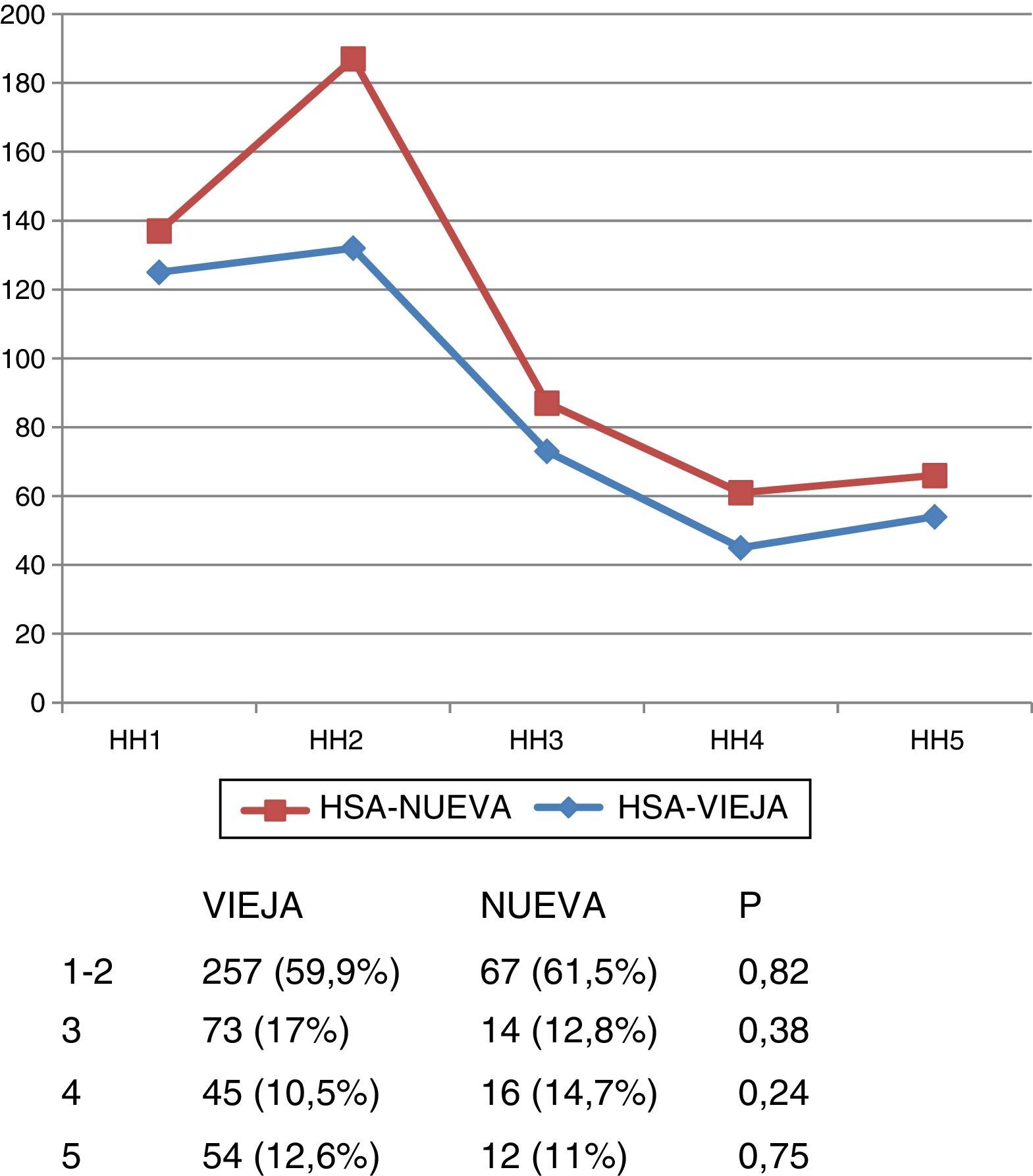
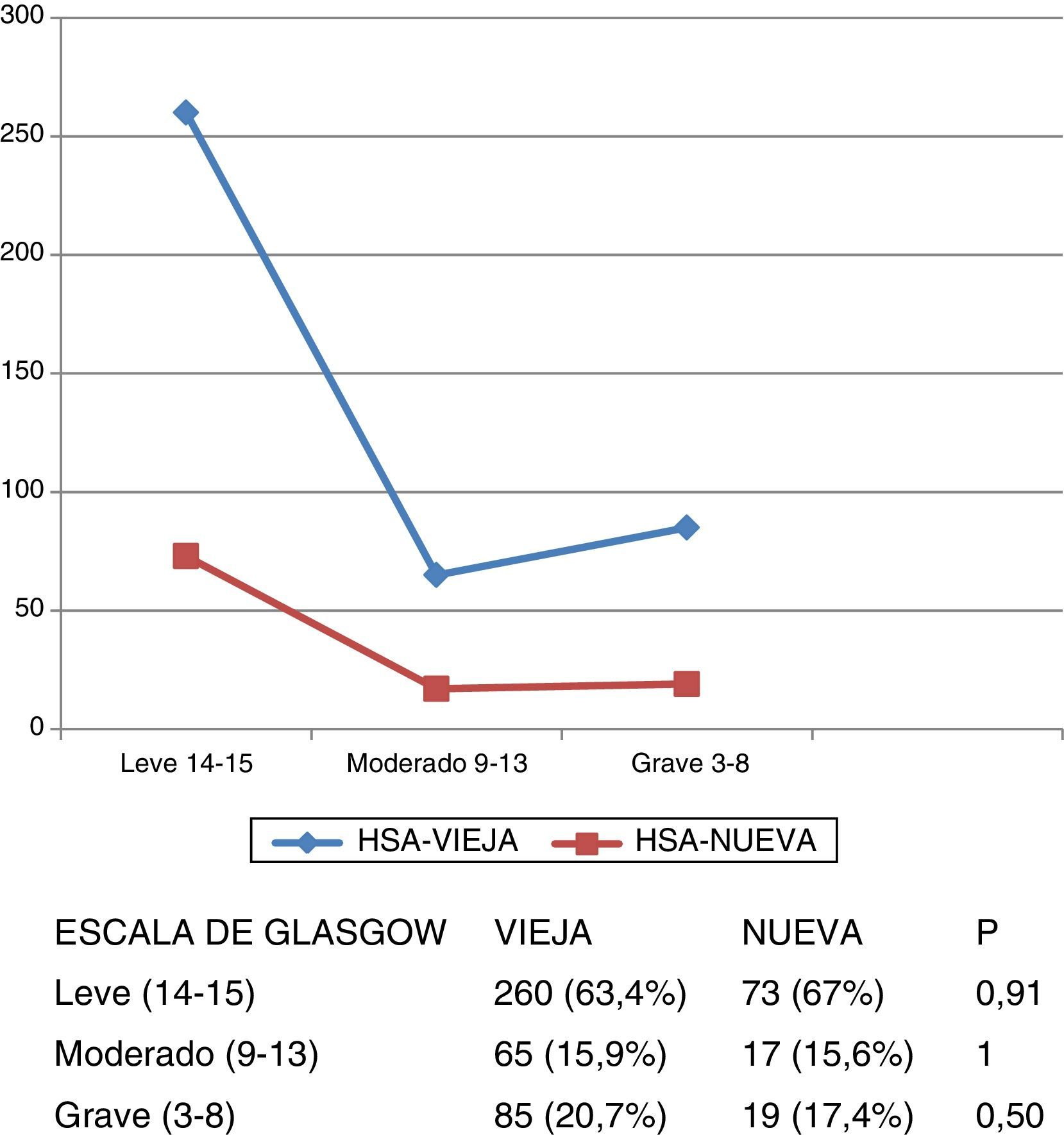
Todos los pacientes ingresaron en la UCI, según el protocolo de actuación de las HSA en nuestro centro, y todos fueron tratados para la prevención del vasoespasmo, según los conocimientos vigentes en cada momento. Se compararon ambos grupos en cuanto a sus características demográficas (edad, sexo), factores de riesgo, estado clínico al ingreso (escala Hunt y Hess, y escala de coma de Glasgow); se analizaron los tiempos hasta la arteriografía en los 2 periodos, el diagnóstico de aneurisma, el tratamiento quirúrgico o intravascular y sus tiempos.
Se estudió la frecuencia de complicaciones neurológicas en ambas etapas: se recogió la existencia de crisis epilépticas, resangrado, hidrocefalia y vasoespasmo clínico (definido por deterioro neurológico tardío asociado a un estudio vascular positivo para vasoespasmo y/o a una prueba de imagen con signos de isquemia). Asimismo, se recogió la existencia de infecciones.
Finalmente, se comparó la estancia media y la mortalidad durante el ingreso. También se analizó la escala de Rankin modificada (mRS) en el momento del alta.
Análisis estadísticoLas variables cualitativas se expresaron mediante frecuencias relativas, y las cuantitativas mediante medias con sus correspondientes desviaciones estándares (DE). La comparación entre variables cualitativas se realizó mediante chi al cuadrado y entre variables cuantitativas mediante el test t de Student para variables independientes o la U de Mann-Whitney, en caso de que la variable cuantitativa no se aproximara a una distribución normal (estancia hospitalaria). Se consideró estadísticamente significativo el valor de p < 0,05.
ResultadosEn la primera base, retrospectiva, entre abril del 1997 y marzo del 2005, se recogieron 462 casos con HSA espontánea, 55,8% mujeres, edad media 56,8 ± 14,8 años (rango: 14-96). En la segunda base, prospectiva, entre marzo del 2007 y abril del 2010, se recogieron 109 casos, 62,4% mujeres, edad media 55,3 ± 14,61 años (rango 16-85 años). La estancia media en la primera etapa fue de 20,53 ± 19,83 días (rango 1-199), en la segunda 23,89 ± 28,43 días (rango 1-245), p = 0,15.
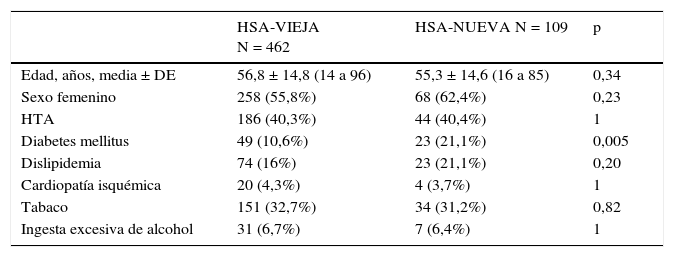
Características demográficas y factores de riesgoLa tabla 1 muestra las características demográficas y los factores de riesgo de los pacientes con HSA en los 2 periodos analizados. Solo difirieron significativamente en la presencia de diabetes mellitus, superior en HSA-NUEVA (21,1% frente al 10,6%, p = 0,005).
Factores demográficos y de riesgo
| HSA-VIEJA N = 462 | HSA-NUEVA N = 109 | p | |
|---|---|---|---|
| Edad, años, media ± DE | 56,8 ± 14,8 (14 a 96) | 55,3 ± 14,6 (16 a 85) | 0,34 |
| Sexo femenino | 258 (55,8%) | 68 (62,4%) | 0,23 |
| HTA | 186 (40,3%) | 44 (40,4%) | 1 |
| Diabetes mellitus | 49 (10,6%) | 23 (21,1%) | 0,005 |
| Dislipidemia | 74 (16%) | 23 (21,1%) | 0,20 |
| Cardiopatía isquémica | 20 (4,3%) | 4 (3,7%) | 1 |
| Tabaco | 151 (32,7%) | 34 (31,2%) | 0,82 |
| Ingesta excesiva de alcohol | 31 (6,7%) | 7 (6,4%) | 1 |
DE: desviación estándar.
En el primer periodo, a 369 pacientes se les realizó arteriografía diagnóstica (80%), frente a 97 pacientes (89%) en el segundo periodo, p = 0,02. En HSA-VIEJA se detectó aneurisma en 245 casos, 66,4%, frente a 67 casos, 69%, en HSA-NUEVA, p = 0,62.
En el primer periodo, entre las 369 exploraciones practicadas, se detectó aneurisma único en el 57,2% de casos, aneurisma múltiple en el 9,2% y malformación arteriovenosa en el 2,7%. Un 30,9% de los pacientes tuvo un estudio normal. La técnica no se realizó en 20% de pacientes, de los cuales un 80% falleció de forma precoz. En el segundo periodo, entre 97 arteriografías realizadas, se detectó aneurisma único en el 64% de los casos, aneurisma múltiple en el 5,2% y MAV en 3%. El estudio fue normal en el 24,8%.
En la segunda base no se realizó arteriografía en el 11% de los pacientes, la mayoría de los cuales, 83%, falleció de forma temprana.
En el primer periodo la media en días hasta la realización de la arteriografía fue de 2,18 ± 2,5, mediana 1 y moda 1; en el segundo, 2,37 ± 2,23, mediana 2 y moda 1, p = 0,49.
EvoluciónLa mortalidad en la primera etapa fue de 139 casos, 30,1%, frente a 20, 18,3%, en la segunda, p = 0,01. Entre los supervivientes, al alta hospitalaria un 13,3% en la primera etapa tenía mRS > 3 frente a un 21,3% en la segunda etapa, p = 0,06.
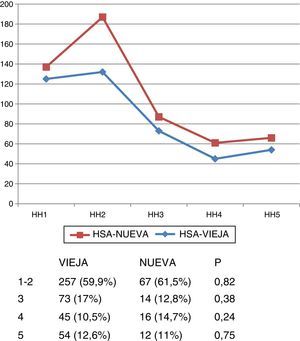
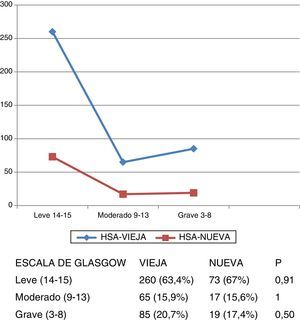
Gravedad al ingresoLa gravedad de los pacientes al ingreso fue similar en las 2 bases, tanto con respecto a la escala de Hunt y Hess (fig. 1) como la de Glasgow (fig. 2).
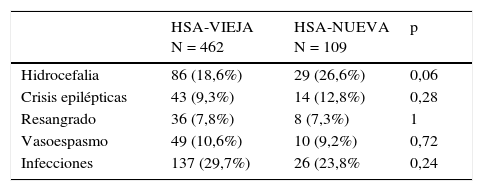
ComplicacionesLas complicaciones en los 2 grupos se muestran en la tabla 2. Aunque hay mayor número de pacientes con hidrocefalia en HSA-NUEVA, no alcanza significación estadística.
TratamientoEn el primer periodo, 245 pacientes tenían aneurisma cerebral. De ellos se trataron 208, el 45% del total de los pacientes; en el segundo periodo, reciben tratamiento 65 de 109, 60% del total de los pacientes, p = 0,007.
La tabla 3 recoge los tiempos hasta el tratamiento, significativamente menores, tanto para embolización como para cirugía, en el segundo periodo de tiempo analizado.
Tratamiento quirúrgico o intravascular
| HSA-VIEJA 245 aneurismas | HSA-NUEVA 67 aneurismas | p | |
|---|---|---|---|
| Embolización | 154 (62,9%) | 50 (74,6%) | 0,08 |
| Tiempo hasta embolización, media ± DE | 4,7 ± 8,2 días | 2,12 ± 2,2 días | 0,01 |
| Cirugía | 54 (22%) | 17 (25,4%) | 0,62 |
| Tiempo hasta cirugía, media ± DE | 9,5 ± 13 días | 5,9 ± 5,4 días | 0,02 |
En nuestro hospital ha mejorado la atención a la HSA, reflejada en menor mortalidad, mayor número de tratamientos a expensas del tratamiento intravascular y en menor tiempo hasta el tratamiento, tanto quirúrgico como intravascular. Sin embargo, el tiempo hasta la arteriografía ha permanecido estable.
Ambas bases son comparables en cuanto a los factores demográficos, salvo que hay significativamente más diabéticos en la segunda etapa analizada, y a la gravedad de los pacientes al inicio del cuadro, cuestión primordial al comparar la evolución de los pacientes en el tiempo, puesto que la gravedad es el parámetro más relacionado con el pronóstico8,9.
Las guías recomiendan el tratamiento precoz del aneurisma, para evitar la complicación más temible, el resangrado10,11. Por tanto, una cuestión importante en la atención de la HSA es la realización urgente de la arteriografía cerebral, para decidir el tratamiento, intravascular o quirúrgico, lo antes posible. En nuestro hospital este tiempo no se ha modificado en los 2 periodos analizados, reflejando que no ha habido variación en el abordaje urgente de la HSA. Hay que destacar que desde enero del 2014 hay guardia de intervencionismo vascular e incluye la realización de arteriografía urgente a las HSA, particularmente los fines de semana. Esta medida presumiblemente disminuirá en un futuro el tiempo hasta la arteriografía. Aun así, ha mejorado el tiempo hasta el tratamiento: se ha reducido significativamente el intervalo hasta la intervención, tanto quirúrgica como intravascular. Esto probablemente refleje la adherencia y la atención a los protocolos de consenso elaborados en torno a esta patología.
Por otro lado, el tratamiento intravascular del aneurisma cerebral aparece con fuerza, complementando el tratamiento quirúrgico. Desde el estudio ISAT2 ha conocido una rápida difusión, ocasionando un cambio en la práctica médica; actualmente, se tratan más aneurismas por métodos intravasculares que por cirugía6,12. Esto queda reflejado en nuestra práctica: en los 2 periodos analizados, hay un aumento significativo del tratamiento del aneurisma, a expensas del tratamiento intravascular.
Aunque elevadas en comparación con los otros tipos de ictus13, las tasas de mortalidad en la HSA han disminuido en las últimas décadas, cifrándose en una reducción del 17% entre 1973 y 2002, según el metaanálisis de Nieuwkamp et al.14. En nuestro hospital, en los 2 periodos analizados, ha habido una reducción significativa en la mortalidad, para una gravedad inicial similar. Esto se ha atribuido a la mejora en el manejo de la HSA y al incremento de las terapias endovasculares15. En nuestra serie fallecen menos pacientes durante la fase aguda, pero la tasa de discapacidad al alta es mayor entre los pacientes en el segundo periodo analizado, aproximándose a la significación estadística. Si esto se confirmara, asistiríamos a un cambio con repercusiones, tanto sanitaria como económica y social, importantes. Como apuntan Lovelock et al., si los pacientes con HSA fallecen menos durante la fase aguda pero quedan más discapacitados, la carga de rehabilitación e institucionalización aumentará considerablemente15.
En la HSA, la mortalidad, además de con la gravedad al inicio del cuadro y la edad, se relaciona clásicamente con las complicaciones1. En ambas bases recogimos cuidadosamente el número de complicaciones. Vemos que no hay diferencias en los periodos analizados, salvo la presencia de hidrocefalia, mayor en el segundo periodo, aunque sin significación estadística. Por tanto, no se puede atribuir la disminución de la mortalidad al menor número de complicaciones.
Además de las consideraciones anteriores, un cambio en el tiempo analizado fue la protocolización de estos pacientes por parte de equipos multidisciplinares. Las recomendaciones para la atención de la HSA indican su ingreso en Unidades de Ictus o UCI11,16 en los pacientes más graves. El cuidado de las HSA en las unidades de neurocríticos, como en nuestro centro, está ampliamente aceptado17. El pronóstico de estos pacientes con dichos cuidados ha mejorado en los últimos tiempos18,19, como refleja así mismo este estudio. La protocolización de los cuidados parece fundamental a la hora de tratar a estos pacientes17.
Un sesgo del presente estudio es que el trabajo es de base hospitalaria, en lugar de base poblacional. También, y aunque la segunda base es prospectiva, la primera es retrospectiva, lo que pudiera influir en la calidad de los datos estudiados. Sin embargo, la fortaleza es que se pudo comparar las tasas en 2 periodos distintos en la misma población de una patología específica, la HSA15.
ConclusionesEn el HU La Fe, la atención a la HSA ha mejorado en el periodo analizado; el tiempo hasta la arteriografía ha permanecido estable.
Variaciones HSA en el tiempo
Conflicto de interesesNinguno de los autores declara conflicto de intereses.