Desde el inicio de la pandemia por SARS-CoV-2, se ha puesto de manifiesto su curso devastador en clara relación con la neumonía grave que motiva el ingreso en más del 15% de los casos1, de los cuales más de un 25% precisan soporte ventilatorio invasivo o no invasivo1,2, con una tasa de mortalidad reconocida entre el 8 y el 36% según las series1,3. Escasas son las publicaciones relacionadas con la eficacia del soporte ventilatorio no invasivo en estos casos, y más escasas aún las que analicen los resultados ajustados a los distintos tipos de terapias, duración del tratamiento o momento de inicio del mismo2,4,5. Cabe destacar una reciente publicación6 en la que los autores muestran los resultados de un estudio realizado en un grupo de 52 pacientes con insuficiencia respiratoria (IR) grave en los que se plantean tratamiento con CPAP vs. O2 convencional, encontrando menor fracaso terapéutico al 7.o y 14.o día en los pacientes tratados con CPAP, lo cual, aun asumiendo sus limitaciones, les permite plantear la CPAP como opción en los casos no subsidiarios de ingreso en Medicina Intensiva (MIV).
Al inicio de la pandemia y en base a lo publicado por la OMS7, se asumió que la mortalidad de la neumonía COVID-19 se asociaba directamente al distress respiratorio y que la ventilación mecánica no invasiva (VMNI) aumentaba la mortalidad al retrasar la intubación orotraqueal (IOT), hecho que supuso la publicación de guías de recomendaciones8 a este respecto. Al cabo de la primera semana de inicio de la pandemia, el elevado número de casos graves con necesidad de IOT superó la capacidad de todas la unidades de MIV, lo que supuso la intervención de las Unidades de Cuidados Intermedios Respiratorios (UCIR) y el empleo de terapias respiratorias (TRP) que pudieran asegurar la oxemia de estos pacientes.
En este contexto hemos realizado un estudio observacional retrospectivo de los pacientes ingresados en Neumología y en MIV por neumonía grave COVID-19 desde el 25 de febrero al 15 de abril de 2020.
En Neumología ingresaron los casos con patología respiratoria previa y los que presentaban IR con demanda de O2>40%. Se han registrado los tratamientos empleados por estos pacientes y hemos empleado el término «fracaso terapéutico» para referirnos a los casos que, recibiendo tratamiento con TRP diferentes al O2 convencional, precisan ingreso en MIV o/y fallecen. Para evaluar la evolución de los casos ingresados en MIV, se ha analizado la mortalidad en dicha unidad y su posible relación con el inicio previo de TRP en Neumología.
Para el análisis estadístico se ha empleado SPSS 20, utilizando tablas de 2×2 con chi cuadrado como estadístico para las variables cualitativas y comparación de medias con t-Student para las cuantitativas.
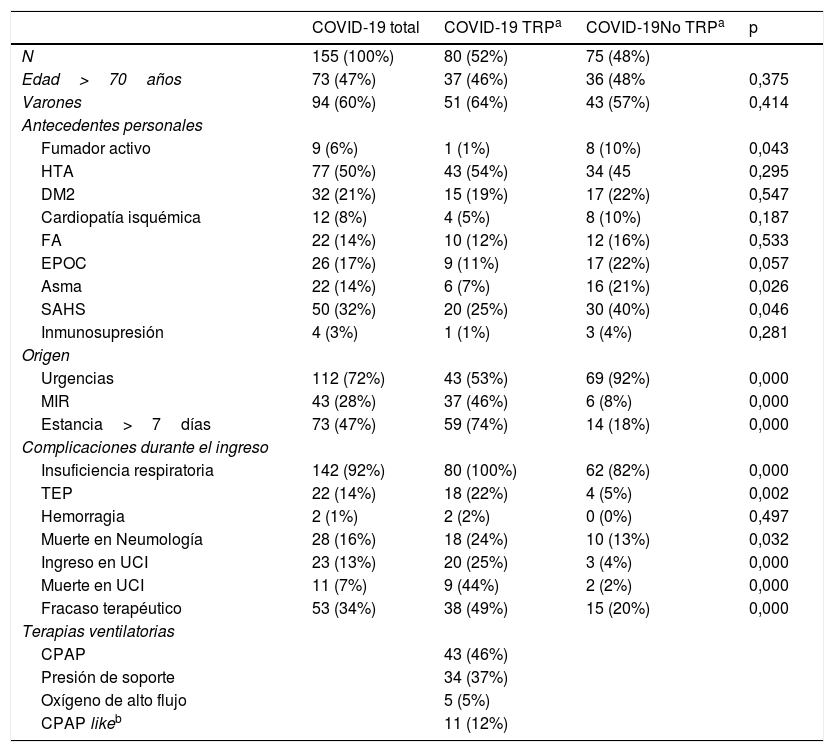
En el periodo estudiado, en nuestro centro ingresaron 1.400 pacientes con infección por COVID-19, de los cuales 155 fueron atendidos en Neumología, 74 en MIV y el resto en Medicina Interna. En la tabla 1 se recogen los pacientes atendidos en Neumología, destacando los 80 casos que recibieron TRP y las diferencias con el total.
Descriptivo de la población total, de los que recibieron soporte ventilatorio y comparación entre necesidad de soporte y no necesidad de soporte
| COVID-19 total | COVID-19 TRPa | COVID-19No TRPa | p | |
|---|---|---|---|---|
| N | 155 (100%) | 80 (52%) | 75 (48%) | |
| Edad>70años | 73 (47%) | 37 (46%) | 36 (48% | 0,375 |
| Varones | 94 (60%) | 51 (64%) | 43 (57%) | 0,414 |
| Antecedentes personales | ||||
| Fumador activo | 9 (6%) | 1 (1%) | 8 (10%) | 0,043 |
| HTA | 77 (50%) | 43 (54%) | 34 (45 | 0,295 |
| DM2 | 32 (21%) | 15 (19%) | 17 (22%) | 0,547 |
| Cardiopatía isquémica | 12 (8%) | 4 (5%) | 8 (10%) | 0,187 |
| FA | 22 (14%) | 10 (12%) | 12 (16%) | 0,533 |
| EPOC | 26 (17%) | 9 (11%) | 17 (22%) | 0,057 |
| Asma | 22 (14%) | 6 (7%) | 16 (21%) | 0,026 |
| SAHS | 50 (32%) | 20 (25%) | 30 (40%) | 0,046 |
| Inmunosupresión | 4 (3%) | 1 (1%) | 3 (4%) | 0,281 |
| Origen | ||||
| Urgencias | 112 (72%) | 43 (53%) | 69 (92%) | 0,000 |
| MIR | 43 (28%) | 37 (46%) | 6 (8%) | 0,000 |
| Estancia>7días | 73 (47%) | 59 (74%) | 14 (18%) | 0,000 |
| Complicaciones durante el ingreso | ||||
| Insuficiencia respiratoria | 142 (92%) | 80 (100%) | 62 (82%) | 0,000 |
| TEP | 22 (14%) | 18 (22%) | 4 (5%) | 0,002 |
| Hemorragia | 2 (1%) | 2 (2%) | 0 (0%) | 0,497 |
| Muerte en Neumología | 28 (16%) | 18 (24%) | 10 (13%) | 0,032 |
| Ingreso en UCI | 23 (13%) | 20 (25%) | 3 (4%) | 0,000 |
| Muerte en UCI | 11 (7%) | 9 (44%) | 2 (2%) | 0,000 |
| Fracaso terapéutico | 53 (34%) | 38 (49%) | 15 (20%) | 0,000 |
| Terapias ventilatorias | ||||
| CPAP | 43 (46%) | |||
| Presión de soporte | 34 (37%) | |||
| Oxígeno de alto flujo | 5 (5%) | |||
| CPAP likeb | 11 (12%) |
El análisis de los 155 pacientes atendidos en Neumología muestra una relación significativa (p<0,001) entre la mortalidad y el grupo de edad superior a la mediana de nuestra población (70a [26-92]); 80 de estos pacientes presentaron IR grave (saturación <94% con FiO2>50%), por lo que recibieron TRP durante una media de 7±3 días ante la imposibilidad inicial de traslado a MIV. La CPAP (46%) y la BiPAP (37%) fueron las TRP más frecuentemente empleadas, mientras que el O2 de alto flujo fue la que menos al disponer de tan solo un equipo (tabla 1). De los tratados con CPAP y O2 de alto flujo, un 15% precisaron cambio a BiPAP por desaturación.
De los tratados con TRP, el 24% fallecieron y un 25% fueron trasladados a MIV tras una media de 6,5 (±4) días de tratamiento, lo que supone fracaso terapéutico en 38 casos (49%). El análisis estadístico de este grupo no muestra diferencias significativas entre la necesidad de iniciar TRP y la edad, el sexo, los antecedentes personales o las complicaciones clínicas. En los 38 pacientes con fracaso de la TRP no encontramos relación significativa con el sexo, los días de TRP ni el tipo de terapia empleada. Es interesante destacar la significación encontrada (p<0,001) entre la mortalidad y la intolerancia a la TRP independientemente del tipo de terapia empleada, así como entre la mortalidad y el hecho de iniciar la TRP a partir del cuarto día (p<0,019).
En MIV fueron ingresados 74 pacientes de los cuales 9 (25%) fueron traslados de Neumología, recibiendo todos ellos TRP previamente. La tasa de mortalidad global en esta unidad fue del 41%, pero el análisis de los 9 trasladados desde Neumología no mostró diferencias significativas ni en la mortalidad ni en los días de IOT en comparación con los que habían ingresado directamente sin haber recibido TRP previa.
En conclusión, a pesar de las recomendaciones iniciales de la OMS7 contrarias al uso de VMNI en pacientes con IR grave por neumonía COVID-19, el análisis de nuestra experiencia, donde se emplearon distintas TRP diferentes al O2 convencional para los pacientes a los que no se pudo ofrecer ingreso en MIV inicialmente, pone de manifiesto que el empleo de TRP en los primeros 4 días de ingreso presenta una menor mortalidad frente al O2 convencional, y que el empleo de la misma no parece empeorar la mortalidad en caso de precisar ingreso en MIV ni comportar más días de IOT.
Reconocemos la limitación en nuestro estudio del número de pacientes, la recogida retrospectiva de los datos y las circunstancias del inicio de dichos tratamientos sin guías o protocolos, salvo algunas recomendaciones8 en los que basarse, además de la variabilidad de equipos empleados.
Serán necesarios estudios controlados que permitan resultados más concluyentes y aclaren muchas de las dudas suscitadas, pero por los resultados obtenidos consideramos, sin embargo, que las TRP, en caso de IR grave por neumonía COVID-19, son una opción fundamental, especialmente en los casos no subsidiarios de ingreso en MIV.
Conflicto de interesesLa totalidad de los autores declaran no tener ningún conflicto de interés relacionado directa o indirectamente con los contenidos del manuscrito. Igualmente declaran no contar con ninguna financiación para el estudio.
Este estudio ha sido aceptado por el comité del Hospital Universitario Infanta Sofía, San Sebastián de los Reyes, Madrid.