En diciembre de 2019 se detectaron en Wuhan (China) los primeros casos de una neumonía de origen desconocido1. El germen causante se identificó posteriormente como un betacoronavirus llamado síndrome respiratorio agudo severo coronavirus2 (SARS-CoV-2), y el cuadro clínico se denominó COVID-19. Debido a su alta capacidad de difusión e infección humana, la Organización Mundial de la Salud lo ha declarado una pandemia zoonótica2.
Al tratarse de una nueva infección, no existe por el momento evidencia que permita recomendar un tratamiento específico, ya que los resultados obtenidos en distintos estudios son poco concluyentes. No obstante, existen numerosos ensayos clínicos en marcha. Los fármacos que se han utilizado hasta el momento son antirretrovirales, como el lopinavir/ritonavir3 o el remdesivir, que pueden ser útiles en la fase inicial de la enfermedad; inmunomoduladores, como la hidroxicloroquina4 y el tocilizumab; o antiinflamatorios, como la azitromicina4, los cuales tendrían indicación en la segunda fase de la enfermedad, donde predomina la inflamación causada por el virus sobre la infección5. Sin embargo, no son desdeñables los efectos secundarios de todos ellos, sobre todo a nivel gastrointestinal. Un efecto secundario menos frecuente es el síndrome DRESS (Drug Rash with Eosinophilia and Systemic Symptoms). Presentamos el caso clínico de una paciente que ingresa por SARS-CoV-2 y desarrolla esta complicación.
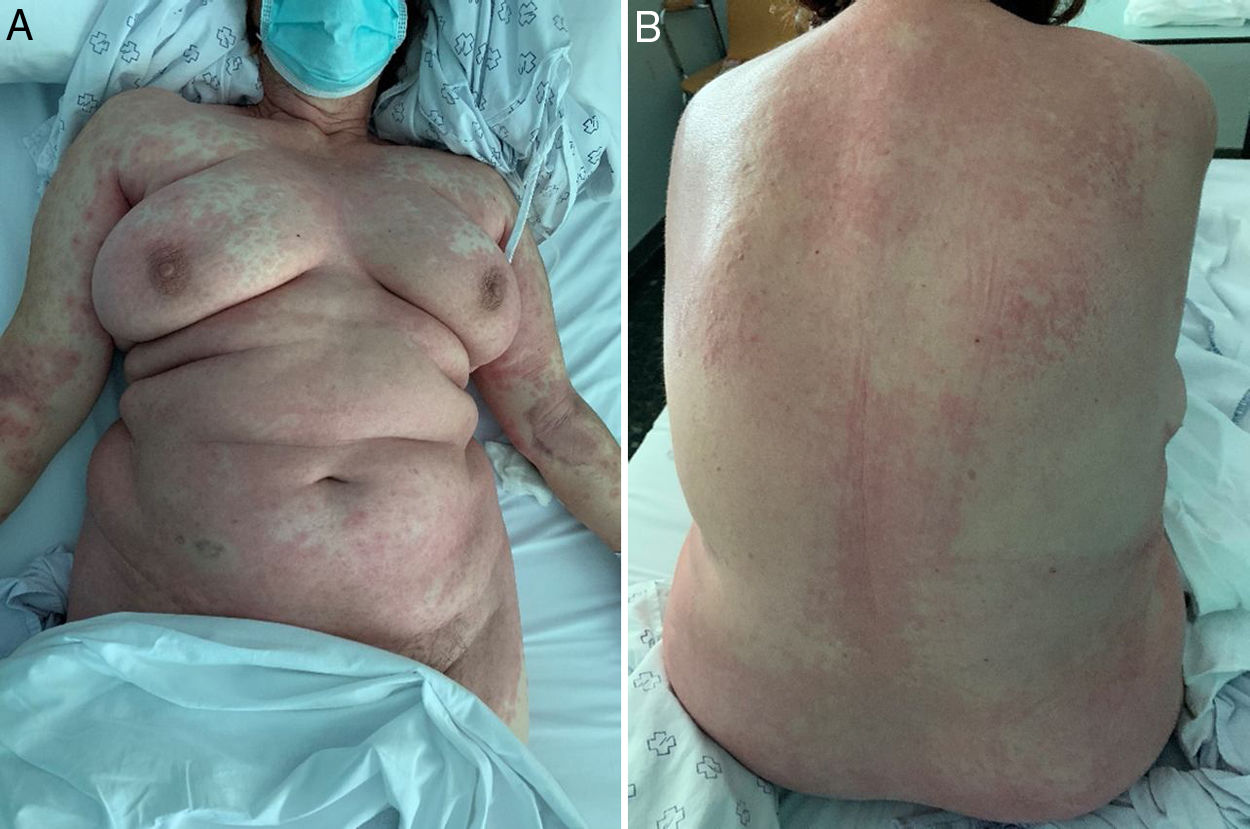
Mujer de 71 años diagnosticada de neumonía bilateral por SARS-CoV-2 con insuficiencia respiratoria tipo1. Entre sus antecedentes destacaban hipertensión arterial, dislipemia e hiperaldosteronismo primario. El tratamiento inicial fue lopinavir/ritonavir, hidroxicloroquina e interferón beta-1B, junto a azitromicina (5días) y ceftriaxona (10días). A los 12días de tratamiento presentó fiebre (38,5°C) y comenzó con un rash exantematoso maculopapular, pruriginoso, en la región dorsal, que se extendió progresivamente y que llegó a afectar a más del 50% de la superficie corporal, incluida la cara (fig. 1), con edema facial y sin adenopatías periféricas. El rash se acompañó de alteraciones analíticas (leucocitosis, eosinofilia [1,2×109l−1], sin linfocitos atípicos, elevación del dímero-D [24.876ng/ml] y deterioro de las funciones renal [creatinina 1,39mg/dl, urea 90mg/dl] y hepática [GOT 75UI/l; GPT 117UI/l]). Las serologías para Mycoplasma, Chlamydia y virus de las hepatitisA, B yC, Epstein-Barr, citomegalovirus y herpes fueron negativas, al igual que los hemocultivos. Los anticuerpos antinucleares también fueron negativos. Se retiró la medicación activa (lopinavir/ritonavir, hidroxicloroquina e interferón) y se pautó tratamiento con corticoides sistémicos (1mg/kg en pauta descendente) y antihistamínicos. Las lesiones cutáneas mejoraron progresivamente, terminando con una descamación fina progresiva. El cuadro se interpretó como un síndrome DRESS, ya descrito por Bocquet et al.6 en 1996. Se trata de una reacción de hipersensibilidad tipoIV severa e idiosincrásica7 que se caracteriza por erupciones cutáneas, eosinofilia y alteraciones orgánicas. Influyen en su patogenia factores genéticos (el HLA-B*5801 es un marcador de DRESS en la población china)8, inmunológicos (fármacos con metabolitos reactivos pueden modificar las proteínas celulares y desencadenar una respuesta inmune frente la piel o los hepatocitos) y alteraciones en las vías de detoxificación de los fármacos9. También las infecciones virales (reactivación del virus herpes6, virus Epstein-Barr o citomegalovirus) pueden desencadenar alteraciones inmunitarias y dar lugar a este síndrome10.
El síndrome DRESS se diagnostica mediante el sistema de puntuación del Registro Europeo de Reacciones Adversas Cutáneas Severas (RegiSCAR)11. La paciente cumple los criterios de síndrome DRESS definitivo (>5puntos) al obtener una puntuación de 6puntos (fiebre 38,5°C, eosinofilia >0,7×109l−1, exantema cutáneo sugerente de síndrome DRESS >50% de superficie corporal total, alteraciones hepática y renal y negatividad de los hemocultivos, anticuerpos antinucleares y serologías anteriormente mencionadas). Lo más probable es que este cuadro haya sido secundario a la toma de fármacos, más concretamente a la hidroxicloroquina. Se descartaron la ceftriaxona, porque previamente había tomado otra cefalosporina (y si fuera por ella la reacción dérmica tendría que haber aparecido más precozmente), y el lopinavir/ritonavir y el interferón beta-1-b, porque hasta el momento nunca se han asociado a un síndrome DRESS. La hidroxicloroquina es uno de los fármacos relacionados con este síndrome10,12. Habitualmente el período de latencia entre la exposición al fármaco y el desarrollo de la enfermedad oscila entre 2 y 6semanas y las lesiones cutáneas consisten en erupciones maculares eritematosas morbiliformes localizadas en cara, tronco y extremidades que evolucionan a erupciones eritematosas papulares, confluentes, simétricas y pruriginosas, siendo característico el edema facial. Además de retirar el fármaco, la instauración de tratamiento efectivo precozmente con corticoides sistémicos y antihistamínicos mejora el pronóstico. La larga vida media (32-50días) de la hidroxicloroquina y la de sus metabolitos (desetilhidroxicloroquina y desetilcloroquina) podría ser la causa del síndrome DRESS que induciría una reacción similar a la del alopurinol, aumentando la expresión de granulisina mediante la estimulación de célulasT y natural killer. El pronóstico será peor en pacientes con insuficiencia renal, ya que el 60% del fármaco se elimina por el riñón. Aunque la COVID-19 se relaciona con alteraciones cutáneas en el 20% de los casos (rash eritematoso, urticaria generalizada y vesículas tipo varicela)13, la localización de las lesiones que produce (afectan únicamente al tronco), su extensión (muy limitada) y la práctica ausencia de prurito sugieren que no es la causa del síndrome DRESS que presentaba la paciente. Se descartaron otros fármacos como causa de la enfermedad, ya que no constan en la historia de la enferma (anticonvulsivantes, alopurinol, minociclina, leflunomida o sulfasalazina)14.
El síndrome DRESS puede llegar a tener una mortalidad del 10%, principalmente por el compromiso hepático. Este suele presentarse como una colestasis anictérica que puede evolucionar a una hepatitis franca, a veces progresiva, pese a la suspensión del fármaco causante15.
En resumen, la COVID-19 es una enfermedad emergente en la que, hasta el momento, no existe suficiente evidencia para recomendar un tratamiento específico. Además, alguno de los fármacos utilizados, como la hidroxicloroquina, pueden tener efectos secundarios potencialmente graves, entre ellos el síndrome DRESS, que podrían complicar el pronóstico de la enfermedad. Examinar con cautela la piel de estos pacientes, entre otras medidas, puede contribuir a evitarlos.