El bruxismo es una actividad muscular mandibular repetitiva, caracterizada por apriete y rechinamiento dentario. Se considera un fenómeno regulado por el sistema nervioso central, principalmente, e influido por factores periféricos. Tiene 2 manifestaciones circadianas distintas: puede ocurrir durante el sueño –indicado como bruxismo de sueño– o durante la vigilia –indicado como bruxismo despierto–. El bruxismo es mucho más que solo el desgaste que podemos observar en los dientes: de hecho, se asocia con dolor orofacial, cefaleas, trastornos del sueño, trastornos respiratorios durante el sueño como el síndrome de apnea e hipoapnea del sueño, trastornos del comportamiento o asociados al uso de fármacos. Además, se ve influido por factores psicosociales y posturales, lo que indica que parafunciones oromandibulares, los trastornos temporomandibulares, la maloclusión, los altos niveles de ansiedad y de estrés, entre otros, podrían influir en la ocurrencia de bruxismo. Su etiología es considerada hoy como multifactorial. Su detección temprana, diagnóstico, tratamiento y la prevención de sus posibles consecuencias en los pacientes es responsabilidad del pediatra y del odontólogo. El objetivo de esta revisión es actualizar los conceptos sobre esta patología y alertar a los profesionales de la salud sobre su detección precoz y su manejo oportuno.
Bruxism is a rhythmic masticatory muscle activity, characterized by teeth grinding and clenching. This is a phenomenon mainly regulated by the central nervous system and peripherally influenced. It has two circadian manifestations, during sleep (sleep bruxism) and awake states (awake bruxism). Bruxism is much more than just tooth wearing. It is currently linked to orofacial pain; headaches; sleep disorders; sleep breathing disorders, such as apnea and hypopnea sleep syndrome; behavior disorders, or those associated with the use of medications. It is also influenced by psycho-social and behavior factors, which means that oromandibular parafunctional activities, temporomandibular disorders, malocclusion, high levels of anxiety and stress, among others, may precipitate the occurrence of bruxism. Nowadays, its etiology is multifactorial. The dentist and the pediatrician are responsible for its early detection, diagnosis, management, and prevention of its possible consequences on the patients. The aim of this review is to update the concepts of this disease and to make health professionals aware of its early detection and its timely management.
El bruxismo se define como una actividad motora oral consistente en el apriete o rechinamiento involuntario, rítmico o espasmódico no funcional de los dientes1. Se recomienda hacer la distinción entre bruxismo despierto o en alerta y bruxismo de sueño o dormido (BS), puesto que estas 2 manifestaciones circadianas de bruxismo corresponden a eventos fisiopatológicos diferentes2. Desde el punto de vista etiopatogénico, el bruxismo se puede clasificar como primario/idiopático cuando no hay comorbilidades médicas asociadas, y de tipo secundario/iatrogénico cuando se relaciona con enfermedades médicas o provocado por la ingesta de determinados medicamentos3–5.
El BS es de especial preocupación para los padres, porque muchas veces el ruido producido durante el rechinamiento dentario es bastante intenso y sucede en repetidas ocasiones por largo tiempo. Esto no solo desgasta los dientes, sino que se asocia a síntomas como cefaleas, dolor muscular mandibular, molestias durante la masticación y sensación de limitación de la apertura mandibular. Por lo tanto, el BS es una entidad nosológica que debiera ser conocida por la comunidad médica, para poder identificarlo y remitir al paciente al odontólogo especialista en caso que lo requiera. El rol del odontólogo es diagnosticar, educar a los padres, prevenir sus posibles consecuencias en la salud bucal e identificar las comorbilidades asociadas.
Recientemente, las investigaciones en fisiología del sueño han llamado la atención de los dentistas puesto que los desórdenes de sueño, tales como las alteraciones de la respiración durante el mismo, han demostrado tener una compleja interrelación con las cefaleas, síndrome de apnea e hipoapnea de sueño (SAHOS) y BS.
Para esta revisión bibliográfica, se seleccionaron y analizaron artículos en Pubmed utilizando las palabras clave, considerando como primera referencia el artículo de Lavigne et al. (1996) donde se establecen los criterios de diagnóstico de BS, hasta los artículos publicados en marzo de 2015. El objetivo del trabajo es informar a la comunidad médica y odontológica sobre la prevalencia, etiología, comorbilidades asociadas y las opciones terapéuticas para el BS en niños y adolescentes entre 3 y 17 años.
Prevalencia de bruxismo de sueñoLa Clasificación Internacional de Trastornos del Sueño (ICSD-2) estableció que el BS pertenece al grupo de los trastornos del movimiento oromandibular6, y lo define como un movimiento mandibular estereotipado, relacionado a una actividad muscular que ocurre durante el sueño, denominada actividad muscular masticatoria rítmica (RMMA) de los músculos mandibulares, con contacto dentario, mediante sus variantes de rechinamiento (grinding), repiqueteo (tapping) o apriete (clenching)3. Se considera un fenómeno regulado principalmente por el sistema nervioso central, puesto que sucede posterior a una secuencia de eventos fisiológicos autonómicos que podría tener un rol putativo en el mantenimiento y lubricación de la vía aérea superior durante el sueño7,8.
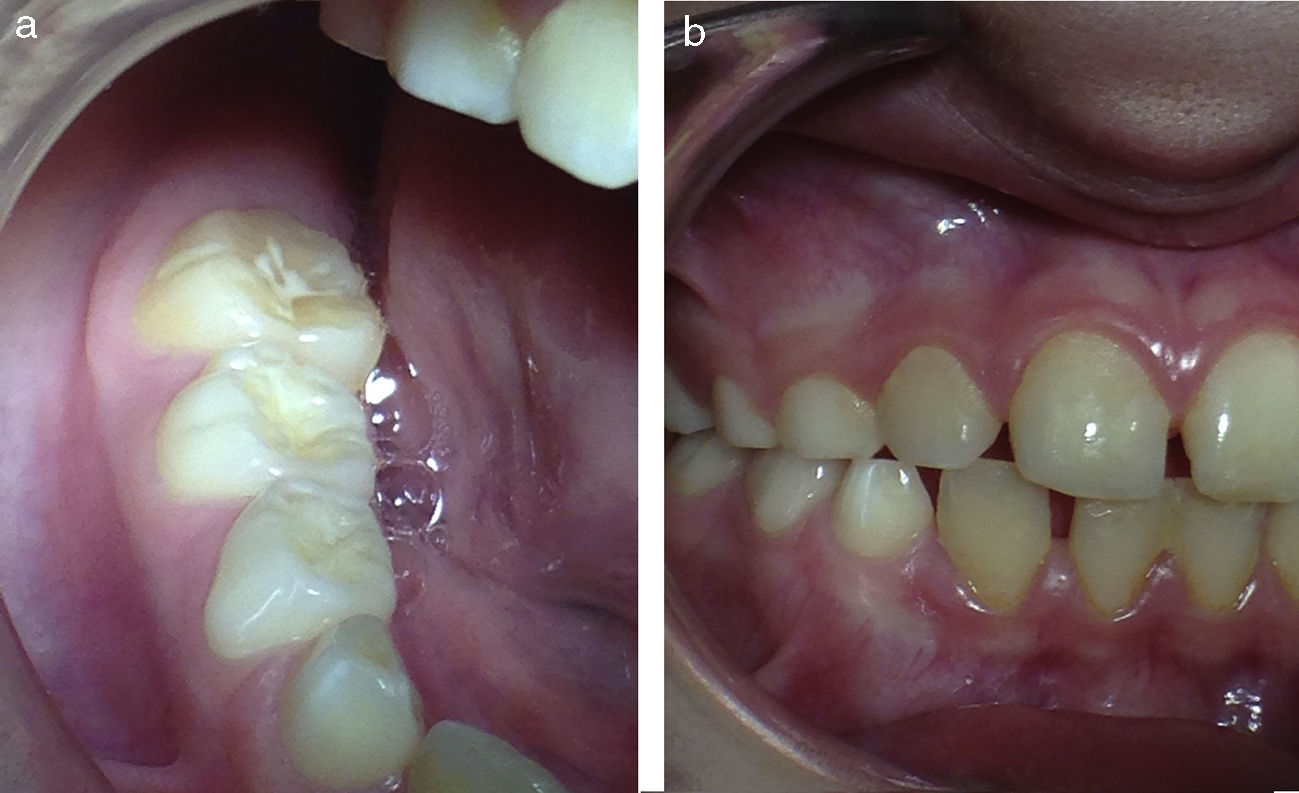
Manfredini et al. (2013) realizan una revisión sistemática de la literatura mundial, donde reportan una variabilidad en la prevalencia de BS de un 3,5-40,6% en niños9. Estas variaciones se atribuyen a las diferentes metodologías de investigación y a los distintos criterios utilizados para diagnosticar BS durante los últimos 50 años10. Actualmente existen 3 niveles de diagnóstico de BS. En primer lugar se habla de BS posible, cuando existe un reporte de familiares o autorreporte de ruido o rechinamiento de los dientes durante el sueño. En segundo lugar, se habla de BS probable cuando existe autorreporte de rechinamiento y características clínicas compatibles con bruxismo, como facetas de desgaste dentario aumentado y coincidente entre dientes antagonistas al momento del examen (fig. 1 a,b), dolor o fatiga muscular masticatoria e hipertrofia del masetero. Para el diagnóstico definitivo de BS es necesario el reporte de rechinamiento dentario, estado clínico compatible y confirmación por medio de una polisomnografía en la cual se mide la actividad electromiográfica de los músculos masticatorios, asociada a rechinamiento confirmado mediante registros de audio y video, durante el sueño11. En niños, el método clínico más confiable para diagnosticar bruxismo sigue siendo el basado en el reporte de rechinamiento de estos por parte de sus padres o cuidadores; sin embargo, existe la limitación de que la mayoría de los niños duermen lejos de los padres, por lo tanto los padres no son siempre conscientes del bruxismo de sus hijos12.
Cheifetz et al. (2005), mediante encuestas a los tutores, reportan una prevalencia de un 38% de BS en niños13. Carra et al. (2011), tras observar una muestra de 604 niños, entre 7 y 17 años, que buscaban tratamiento ortodóncico, registran una prevalencia del 15% de BS en niños menores de 12 años y del 12,4% de bruxismo despierto en niños mayores de 13 años14. Vieira-Andrade et al. (2014), estudian una muestra de niños de entre 3 y 5 años, de ellos el 14% presenta BS15. Cabe destacar que se observa una disminución de la prevalencia del BS a lo largo de la vida16. Durante la infancia, este tiene una prevalencia del 14-20% mientras que en la adultez baja al 8% y continúa disminuyendo a medida que las personas avanzan en edad, hasta un 3% medido en adultos mayores con criterios polisomnográficos como gold estándar1,9,17. La prevalencia de bruxismo disminuye con la edad en todas las investigaciones9. Sin embargo, esta disminución se puede deber a las limitaciones metodológicas en los estudios en pacientes de edad avanzada, debido a la pérdida de piezas dentarias3. En pacientes pediátricos no se han encontrado diferencias estadísticamente significativas entre niños y niñas18.
Bruxismo y su relación con trastornos respiratorios durante el sueñoRespecto a la asociación entre BS y SAHOS, Gregório et al. (2008), en un estudio polisomnográfico realizado en 38 niños con diagnóstico de SAHOS observaron la presencia de BS en el 34,3% de los casos19. Ferreira et al. (2014) también encuentran una asociación positiva: entre los niños con BS el 11,03% también presentaba SAHOS20. Grechi et al. (2008) relacionaron factores anatómicos y BS, apreciando que existía una alta asociación entre este y rinitis alérgica. Esta última es considerada uno de los factores que determinan una obstrucción nasal junto con otras alteraciones de la vía aérea superior como adenoides hipertróficas e hipertrofia tonsilar2. Las alteraciones de la vía aérea superior son consideradas como la principal causa del SAHOS en niños21. Las manifestaciones comunes de BS y trastornos respiratorios de sueño son ronquidos, respiración bucal, dificultad para respirar, niveles aumentados de dióxido de carbono exhalado, inquietud durante el sueño que podría manifestar somnolencia excesiva diurna, hiperactividad, problemas cognitivos o de comportamiento como agresividad, cefaleas matutinas, falta de concentración y/o atención en horario escolar, enuresis, excesiva sudoración al dormir, desórdenes metabólicos u hormonales, trastornos en el crecimiento y del desarrollo corporal22.
Bruxismo y calidad de sueñoHerrera et al. (2006) estudiaron una muestra de niños entre 5 a 18 años con BS, mediante polisomnografía, donde se observó una alta incidencia de microdespertares y BS. Estos episodios ocurrían principalmente en la etapa 2 de sueño NoREM y REM. Los autores postulan que el BS afectaría la calidad y la propiedad recuperativa del sueño, generando problemas de tipo conductual y atencional, influyendo negativamente en el desempeño escolar en adolescentes23. Por otro lado, Serra-Negra et al. (2014) postulan que existe una asociación entre cantidad de horas de sueño y BS, señalando que niños que duermen menos de 8h por noche están más predispuestos a tener bruxismo; otros factores asociados son la presencia de ruido ambiental y el dormir con la luz prendida24. Prihodova et al. (2009) observaron que la catatrenia, cuyos gemidos prolongados durante la respiración provocan microdespertares, afectan la calidad del sueño, se asocia también con SAHOS; puesto que indirectamente observó en las polisomnografías que estos eventos estaban acompañados de episodios de BS y microdespertares en el 50% de los niños25. Miller et al. (2003) observaron que la frecuencia de las migrañas en niños estaba asociada positivamente a trastornos de sueño y bruxismo26; estos datos concuerdan con los de Masuko et al. (2014), quienes postulan que tanto el BS como la migraña comparten una desregulación autónomo/dopaminérgica en su etiología27.
Bruxismo y su relación con trastornos genéticosMiamoto et al. (2011) comparan relato de bruxismo por parte de los padres y presencia de facetas de desgaste dentarias, en niños con síndrome de Down, en niños con parálisis cerebral y niños sin incapacidades mentales pero con malaoclusión que buscaban tratamiento de ortodoncia; en la muestra total de 180 niños estudiados encontraron una prevalencia del 23% en niños con síndrome de Down, del 25% en aquellos con parálisis cerebral y del 23% en aquellos con malaoclusión28. El Khatib et al. (2014) comparan una muestra de 100 niños entre 3 y 12 años, diagnosticados con trastorno del espectro autista con un grupo control y observan mayor incidencia de desgastes dentarios por bruxismo en niños con el mencionado trastorno (38%) comparados con el grupo control (8%)29.
Bruxismo y su relación con trastornos psicosocialesFactores psicosociales, como el nivel de estrés y tipos de personalidad, han sido incluidos en la etiología del bruxismo, indicándose como factor de riesgo para el desarrollo de BS en niños8,30. Vanderas et al. (1999) encontraron una alta asociación entre catecolaminas presentes en la orina de niños de entre 6 y 8 años y BS31. Restrepo et al. (2008) utilizaron la Escala de Conners para Padres y el Cuestionario de Personalidad para Niños, en 52 niños de 8 a 11 años: los niños con BS presentaban altos niveles de ansiedad, rasgos de personalidad con tendencia al neuroticismo y desórdenes temporomandibulares32; similares resultados describen de Oliveira et al. (2014), donde se señala que los niños con BS tienen un puntaje mayor en la escala en el Cuestionario de Ansiedad Estado-Rasgo en Niños (STAIC)33. Gomes et al. (2014) observaron a un grupo de niños entre 5 y 13 años con trastorno hiperkinético y a un grupo control, hallando mayor frecuencia de parasomnias como somniloquía, enuresis, BS, pesadillas, miedo a la oscuridad, retrasando la conciliación de sueño. Esto mismos resultados han sido descritos en niños que presentan trastorno por déficit atencional con hiperactividad34.
Bruxismo, postura corporal y malos hábitos oralesMotta et al. (2011) evaluaron mediante fotogrametría digital la postura craneocervical en niños con BS, encontrando una asociación con anteposición de cabeza en niños de 3 a 6 años con dentición temporal. Los autores establecieron que existe una hipertonía de los músculos cervicales, produciendo una alteración en los componentes de fuerza muscular en el macizo craneofacial. Sin embargo, no se puede determinar si esta alteración postural es causa o consecuencia del bruxismo35. Esto se relaciona con otro estudio anterior, que evaluó la postura craneocervical medida con cefalometría en 53 niños de 3 a 6 años, indicando que esta alteración en la postura corporal (cifosis cervical) sería un factor periférico que podría contribuir al desarrollo de BS36.
Con relación a las parafunciones orales, Simões-Zenari y Bitar (2010) buscaron la incidencia de BS y malos hábitos en 141 niños de 4 a 6 años de edad, cuyos padres relataron rechinamiento dentario. Las más frecuentes fueron sialorrea durante el sueño, uso de chupete, onicofagia y queilofagia que alteran el tono de la musculatura perioral. Esto se relaciona con un estudio anterior en el que revelaron resultados similares en un seguimiento de 20 años en niños con diagnóstico de bruxismo, en donde las parafunciones y malos hábitos se consideraron predictores de bruxismo de sueño37.
Manejo versus tratamiento de bruxismo de sueñoAntes de planificar una aproximación terapéutica, se debe establecer en primer lugar el diagnóstico; si se tratara de un BS primario es más adecuado hablar del manejo del mismo, y en caso de BS secundario podríamos hablar de tratamiento puesto que, de solucionar la causa, este fenómeno podría resolverse. En cuanto al manejo de BS primario en niños, existe controversia entre los clínicos en cuanto a la conducta terapéutica a seguir. Se considera que debe haber un desgaste o atrición fisiológica normal de las piezas temporales entre los 3 y 5 años, para permitir el crecimiento y desarrollo de los maxilares. Considerando además que la prevalencia de bruxismo disminuye con la edad en todas las investigaciones alrededor de los 9 a 10 años, confirmaría la creencia de que la mayoría de los niños que bruxan no continuarían bruxando durante la adolescencia y la adultez; esto faculta a los clínicos a adoptar una conducta observacional, no intervencionista en los niños9. Sin embargo, actualmente se ha visto a niños con signos y síntomas de trastornos temporomandibulares como dolor y limitación de apertura mandibulares. En estos casos, el bruxismo debería ser manejado para aliviar estos síntomas18. Por otra parte, la persistencia de bruxismo y el desgaste que se puede observar en las piezas dentarias definitivas ya no es considerada normal, aunque también hay que tener en consideración que este desgaste dentario podría producirse por efecto de la corrosión dental debido a una alta ingesta de alimentos o bebidas ácidas.
La etiología del BS es considerada multifactorial, puesto que convergen factores neurológicos, psicológicos, y anatómicos en su desarrollo. Esto es importante ya que la presencia de bruxismo y ronquidos, asociados a trastornos de sueño y conductuales, entre otros mencionados, puede alertar a los padres a consultar al médico por probables alteraciones obstructivas a nivel de la vía aérea superior2,38. El tratamiento también debería considerar todos estos factores en un paciente dado, puesto que si no los toma en cuenta, podría ser inefectivo e incluso iatrogénico2.
Un diagnóstico oportuno podría evitar daños a nivel oclusal, como desgastes, fracturas y/o movilidad dentarias, así como también cefaleas y dolor a nivel de la articulación temporomandibular y musculatura masticatoria. Por otra parte, un bruxismo severo por un periodo de tiempo prolongado puede llevar a una hipertrofia de los músculos masetero y temporales2,26,28.
En caso de necesitar una intervención, se han propuesto distintas modalidades terapéuticas para el BS en niños, entre las cuales podemos mencionar las odontológicas, como el uso de dispositivos oclusales durante el sueño para proteger los dientes y el sistema masticatorio, y las terapias ortopédicas de los maxilares y ortodoncia, puesto que al expandir el paladar en caso de que se requiera, se ha observado una disminución de la frecuencia de BS en niños, medido con polisomnografía39 y una mejoría de trastornos del sueño como ronquidos y movimientos involuntarios mediante encuestas40. Existen otras terapias como las psicológicas, para lograr cambios de hábitos y reducir el estrés conducente con un estilo de vida más saludable, las farmacológicas para mejorar los niveles de estrés y ansiedad, aumentando la calidad y cantidad de sueño, las quirúrgicas para corregir obstrucciones respiratorias, y fisioterapia para lograr mejoras posturales18,28.
La indicación más común para el manejo del bruxismo en adultos es el uso de dispositivos oclusales rígidos, debido a su bajo costo, facilidad de uso y al ser un tratamiento reversible, no modifica sustancialmente la relación oclusal del paciente. El objetivo de este es reducir la hiperactividad muscular, aumentar reversiblemente la dimensión vertical oclusal, disminuir la presión intraarticular y proteger los dientes del desgaste producto de la atrición. Es útil también por razones diagnósticas y muchos autores discuten el efecto placebo que puede brindar. Pero en el caso de la dentición temporal y mixta, no hay suficiente evidencia que fundamente el uso de estos dispositivos oclusales rígidos durante la dentición temporal, puesto que comprometería el crecimiento del hueso alveolar de los maxilares18.
Hachmann et al. (1999) llevaron a cabo un estudio en pacientes con dentición temporal completa (entre 3 y 5 años); les realizaron planos oclusales blandos controlados cada 2 meses por un periodo de 8 meses. Observaron que eran de utilidad para evitar el desgaste excesivo de las piezas dentarias, concluyendo que el uso de dispositivos oclusales podría darse por periodos de tiempo controlados, para no interferir con el proceso de crecimiento y desarrollo de los maxilares41. Más recientemente, Restrepo et al. (2011) realizaron un estudio para evaluar la efectividad del uso de férulas oclusales rígidas para reducir signos y síntomas de trastornos temporomandibulares y desgaste dentario en niños de 3 a 6 años con altos niveles de ansiedad, con un seguimiento de 2 años. Concluyeron que estos planos no eran eficientes para reducir los signos de bruxismo en conjunto, pero que se lograba una normalización en el patrón de apertura mandibular en aquellos pacientes que tenían el patrón alterado12. El tratamiento ortopédico-ortodóncico está indicado en caso de presentarse junto con anomalías dentomaxilares como compresión maxilar, puesto que la expansión del complejo nasomaxilar ha demostrado ser exitoso en tratar los desórdenes respiratorios durante el sueño, teniendo un efecto positivo en el bruxismo entre otros factores42. Las alternativas quirúrgicas en estos casos también han demostrado ser efectivas, Eftekharian et al. (2008) postulan que la adenotonsilectomía en niños con obstrucción respiratoria por hiperplasia amigdalina tiene un efecto significativo, disminuyendo el bruxismo en esos pacientes38.
En casos en los que el bruxismo se relacione con trastornos de ansiedad, que pueden aparecer cuando los niños comienzan a sociabilizar entre los 3 y 6 años, o por trastornos adaptativos, estarían indicadas las terapias psicológicas. Restrepo et al. (2001) evaluaron la efectividad de 2 terapias psicológicas en 33 niños de 3 a 6 años aplicadas durante 6 meses. Una de ellas fue la técnica de «reacción por competencia»’ que consiste en identificar y cambiar las actitudes de padres y profesores que producían reacciones de ansiedad en los niños, y la otra técnica fue la de «relajación muscular dirigida» en donde se enseña a los niños y padres a identificar estados de relajación y tensión. Ambas técnicas fueron exitosas en reducir los signos de bruxismo y los niveles de ansiedad43. En otro estudio, el mismo autor encontró una fuerte correlación entre el rasgo de personalidad tensa y ansiedad con BS32. Por su parte, Serra-Negra et al. estudiaron la asociación que pudieran tener el estrés, el género y la vulnerabilidad social en niños con bruxismo, y no observaron una asociación directa, pero sí que ciertos rasgos de personalidad específicos, como el tener un alto sentido de la responsabilidad y la neurosis, eran factores determinantes en el desarrollo de BS en niños. Esto indicaría que los tratamientos psicológicos durante la infancia le permitirían al niño y al futuro adulto enfrentar los conflictos y tensiones emocionales de mejor manera, teniendo un efecto positivo en el control del bruxismo44.
Otra de las terapias propuestas para disminuir el bruxismo en niños son las fisioterapéuticas, entre las cuales se ha propuesto la técnica de «autoconciencia a través del movimiento» (awareness through movement), para mejorar la postura craneocervical, que posibilita la comprensión de estrategias para mejorar la organización y coordinación de los movimientos corporales. Quintero et al. estudiaron una muestra de 24 niños con bruxismo, de entre 3 y 6 años, a los cuales se realizó 10 sesiones una vez a la semana de esta técnica, reportando una mejoría de BS por los padres en el 77% del grupo experimental. Sin embargo, es insuficiente para evaluar el impacto real de la técnica sobre el bruxismo45.
Para el tratamiento del bruxismo han sido propuestos algunos fármacos, tales como el propranolol, la bromocriptina y la amitriptilina, pero no han demostrado ser efectivos. Algunos reportes con fármacos antidepresivos como el citalopram, la paroxetina, la fluoxetina, la venlafaxina indican que inducen bruxismo secundario mientras que el clonazepam lo disminuye por su efecto relajante muscular. Se han observado buenos resultados con buspirona, pero son estudios de corto plazo5. Las inyecciones de toxina botulínica pueden ser efectivas, pero es un tratamiento muy invasivo en niños. Existen reportes recientes con el uso de hidroxicina indicada en niños por periodos de 2 meses, que indican que mejora el bruxismo, sin reporte de efectos adversos observados4. Sin embargo, es necesario desarrollar más estudios a largo plazo para avalar su indicación.
Hoy la práctica de la medicina se orienta cada vez más a los tratamientos complementarios, tendiendo a una mirada de tipo integral sobre la salud y bienestar del ser humano. En este sentido, hay que tomar en cuenta el tipo de alimentación, los hábitos de higiene de sueño, el ejercicio y las técnicas de control del estrés. Los medicamentos biorreguladores son de gran ayuda para que el propio organismo restablezca su equilibro homeodinámico, además no se han reportado efectos adversos con este tipo de tratamientos46. Sin embargo, aún es necesaria más investigación de calidad para determinar la efectividad de las terapias complementarias en medicina en general y su potencial rol en niños, para permitir a los clínicos informar a los pacientes y sus familiares sobre sus beneficios.
ConclusiónLa mayoría de los diagnósticos de BS en pediatría probablemente requeriría una conducta observacional-no intervencionista en cuanto a su manejo, mediante un seguimiento dirigido junto con el control dental periódico de boca sana. Sin embargo, si además de bruxismo de sueño el niño o adolescente manifiesta otras comorbilidades como cefaleas, trastornos de sueño, trastornos respiratorios durante el sueño, mala higiene de sueño, trastornos del comportamiento o rechinamiento dentario asociado al uso de fármacos, es recomendable la intervención de un equipo multidisciplinario para su manejo terapéutico.
Conflicto de interesesEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiación, estudios animales y sobre la ausencia de conflicto de intereses según corresponda.