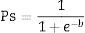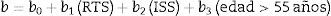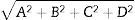A lo largo de la historia se han creado varios métodos para evaluar la gravedad de las lesiones y brindar un pronóstico exacto en pacientes con trauma. Los puntajes en trauma que se han utilizado por más de 40 años son una herramienta de gran utilidad tanto para el contexto clínico como investigativo.
ObjetivoElaborar una revisión de la literatura más relevante sobre los puntajes en trauma y hacer una descripción de cada una de estas herramientas, haciendo énfasis en sus limitaciones y en la aplicación en estudios clínicos.
Materiales y métodosRevisión narrativa; se consultaron diferentes bases de datos como PubMed, ScienceDirect y OVID. Además, se hizo una búsqueda manual de artículos en inglés y en español sobre el tema.
ResultadosLos artículos revisados permitieron hacer una descripción adecuada de cada uno de los puntajes, de la forma en que se calculan, sus principales limitaciones en el momento de aplicarlos y los hallazgos más notables en la literatura.
ConclusiónExiste una gran variedad de puntajes de gravedad para pacientes con trauma que permiten anticipar con diferente exactitud los desenlaces clínicamente significativos. La creación y validación de un único puntaje universalmente válido es todo un reto; por ello, la selección de esta herramienta está basada en gran parte en la experiencia, el contexto y la evidencia disponible.
Throughout the years, several methods have been developed to help determine injury severity and obtain accurate prognoses in trauma patients. Trauma scores that have been used for more than 40 years are extremely useful in clinical practice as well as in research.
ObjectiveTo conduct a review of the most relevant literature on trauma and to make a description of each of the scoring tools, focusing on their limitations and their application in clinical trials.
Materials and methodsNarrative review conducted in different databases such as PubMed, ScienceDirect and OVID. A manual search was also conducted of articles on the subject in both English and Spanish.
ResultsThe review articles provided an adequate description of each of the scores, the way they are calculated, the main limitations in their application, and the most relevant findings in the literature.
ConclusionThere is a wide range of severity scores used in trauma patients for anticipating clinically significant outcomes with varying degrees of accuracy. Creating and validating a single, universally valid score is a huge challenge; consequently, the selection of the scoring tool is based, to a large extent, on experience, the context and the available evidence.
Los puntajes en trauma permiten describir numéricamente la gravedad de las lesiones que presenta un individuo y el estado clínico que se asocia, a su vez, con su pronóstico1,2. Se han utilizado desde hace más de 40 años con la propuesta inicial del Injury Severity Score (ISS)3 y se continúan utilizando con diversas aplicaciones: ser un idioma común para la comunidad asistencial, comparar las tasas de mortalidad teniendo en cuenta la gravedad, ser sustento para la toma de decisiones clínicas y el desarrollo de investigaciones, entre otras1.
La mortalidad se convierte en el indicador que permite evaluar la exactitud de los puntajes de trauma. Para ello se tienen en cuenta 2 características:
Discriminación: la capacidad del puntaje de diferenciar los sobrevivientes de los no sobrevivientes, que usualmente se determina a partir del área bajo la curva de las características operativas del receptor (AUC-ROC, por sus siglas en inglés).
Calibración: la capacidad del puntaje para predecir la mortalidad y la concordancia de esta predicción con la observación real. Usualmente se mide con la prueba de bondad de ajuste de Hosmer-Lemeshow1,4.
Esta revisión pretende hacer una descripción detallada de los puntajes con el objetivo de conocerlos y entender sus limitaciones con los hallazgos más importantes en la literatura.
Materiales y métodosRevisión narrativa de la literatura médica relacionada con el trauma. Se consultaron diferentes bases de datos, como PubMed, ScienceDirect y OVID; además, se hizo una búsqueda manual de artículos en inglés y en español sobre el tema. Las fuentes finales fueron 48 publicaciones desde 1974 relacionadas con la evaluación de pacientes con trauma, 9 de ellas prospectivas y las restantes correspondientes a bases de datos de registros de trauma. Todos los artículos originales fueron publicados en inglés y realizados en urgencias o atención prehospitalaria.
ResultadosLos puntajes se pueden clasificar, dependiendo de la variable que evalúen, en puntajes anatómicos, fisiológicos y combinados. Se presentan los resultados de forma cronológica y se desarrollan 4 aspectos en cada uno de los puntajes: descripción general, forma de calcularlo, limitaciones y hallazgos relevantes en la literatura.
Puntajes de tipo anatómicoAbbreviated Injury ScaleDescripción general: fue desarrollado por la U. S. Association for the Advancement of Automotive Medicine y es la base de otros puntajes como el ISS3. Es un sistema de puntuación que está basado en la región anatómica afectada, fue introducido en 1971 y ha tenido desde entonces 7 actualizaciones, la última en el año 20082.
¿Cómo se calcula?: es una herramienta con más de 2.000 diagnósticos en la cual se le asigna un número del 1 al 6 a cada lesión, donde el 1 corresponde a una lesión menor, el 5 a una lesión crítica y el 6 a una lesión que es intratable y mortal5.
Limitaciones: problemas de rendimiento en lesiones penetrantes, hipotermia, quemaduras, lesiones eléctricas e inhalación de humo6. Es simplemente un sistema de puntuación, por lo que no puede predecir desenlaces y necesita de otras herramientas para lograr este objetivo.
Hallazgos en la literatura: un estudio reciente lo comparó con The International Classification of Diseases, 9th Revision (ICD-9) y encontró que la predicción del desenlace basado en el Abbreviated Injury Scale (AIS) es superior al realizado con el ICD-97,8.
Injury Severity ScoreDescripción general: permite clasificar pacientes con múltiples lesiones. Este puntaje va hasta 6 en cada lesión y describe 6 regiones corporales3:
Externos, incluye todas las lesiones de la piel, como laceraciones, abrasiones o quemaduras.
Extremidades, incluyendo la pelvis.
Abdomen, incluye todos los órganos internos, además de la columna lumbar.
Tórax, lesiones en órganos internos, diafragma, reja costal y columna torácica.
Cara, todo lo relacionado con órganos de los sentidos y estructuras óseas.
Cabeza y cuello, se incluyen lesiones cerebrales o de la columna cervical6.
¿Cómo se calcula?: de los mismos códigos asignados a cada uno de los 2.000 diagnósticos del AIS, agrupados de acuerdos con las 6 regiones corporales descritas. De dichas regiones se tienen en cuenta los puntajes AIS más altos, uno solo por cada región corporal, para elevarlos al cuadrado y sumar los valores correspondientes a las 3 regiones anatómicas diferentes más afectadas. La suma da como resultado el puntaje ISS que va desde 1 a 75; este último solo se conseguiría con un AIS de 5 en 3 regiones corporales diferentes. Si una lesión se clasifica como 6 en el AIS se asigna automáticamente 75 en la puntuación ISS sin tener en cuenta otras áreas3.
Limitaciones: la más importante es su aplicación en traumas penetrantes, dado que solo tiene en cuenta las 3 regiones corporales diferentes con las puntuaciones más altas y solo mide una lesión por región corporal. Esto implica que lesiones graves con altos puntajes quedan ocultas por estar en una misma área corporal y no tener en cuenta el compromiso de otros órganos.
Hallazgos en la literatura: en un estudio de cohorte se analizaron 2.292 pacientes para explorar diferencias en diversos rangos de los puntajes ISS y AIS de acuerdo con el mecanismo de la lesión9. Se encontró una diferencia significativa en la mortalidad entre los pacientes con trauma cerrado y penetrante con un ISS entre 25 y 40 (23,6 vs. 36,1%, respectivamente, p=0,022). Dentro de ese mismo rango de ISS, la mortalidad fue mayor en los pacientes que presentaron lesiones penetrantes en la cabeza (75 vs. 37% en trauma cerrado)9,10.
New Injury Severity ScoreDescripción general: en 1997 Osler et al., en respuesta a la limitación explicada para el ISS, introdujeron el New Injury Severity Score (NISS)11, que se propuso como nuevo gold standard para los puntajes de gravedad en trauma.
¿Cómo se calcula?: igual que el ISS, con la suma de los cuadrados de las 3 lesiones más graves, pero en este caso sin discriminar por región corporal12.
Limitaciones: no se han encontrado diferencias entre el rendimiento del ISS y del NISS en pacientes con trauma penetrante y el NISS podría sobrestimar la gravedad al considerar como más grave una lesión en la misma región corporal que una lesión no tan grave en otra región13,14.
Hallazgos en la literatura: en un estudio realizado en Canadá con 15.200 pacientes con trauma cerrado, se compararon aquellos con sus 2 peores lesiones en diferentes regiones corporales y los pacientes con sus 2 peores lesiones en la misma región corporal, excluyendo las lesiones externas. Se observó que los pacientes con lesiones en diferentes regiones corporales tuvieron mayor riesgo de mortalidad que aquellos con lesiones en la misma región corporal (OR=1,69; IC 95%=1,30-2,21)15. En un estudio retrospectivo con 770 pacientes se evaluó la utilidad diagnóstica del ISS, el NISS, el APACHE II y el tiempo de protrombina. Se encontró que este último y el APACHE II tenían mayor discriminación tanto en los pacientes que morían en el primer día como después de los 3 días de admisión (AUC=0,89 y 0,88, respectivamente), en comparación con el ISS y el NISS (AUC=0,67 y 0,70, respectivamente)16.
Trauma Mortality Prediction ModelDescripción general: es un modelo que puede ser aplicado tanto para la clasificación AIS como para el ICD-917. Para incorporar las lesiones a este modelo es necesaria la utilización de un coeficiente de regresión, que es una herramienta que permite comparar la gravedad de las lesiones individuales.
¿Cómo se calcula?: el Trauma Mortality Prediction Model (TMPM)-AIS asigna un valor de gravedad a cada uno de los códigos del AIS y luego, teniendo en cuenta las 5 lesiones más graves del paciente y por medio de regresión logística, se hace un estimado de la probabilidad de muerte. También es posible predecir la mortalidad utilizando el TMPM-ICD-9, que a diferencia del anterior, usa la clasificación ICD-9, que es la más utilizada en el área administrativa8 y con una mayor disponibilidad en nuestro contexto.
Limitaciones: necesita un modelo de regresión, lo que podría dificultar su aplicación. Aunque varios estudios han demostrado superioridad del TMPM, la evidencia es muy escasa y se necesita más investigación que permita su validación y aplicación generalizada.
Hallazgos en la literatura: en un estudio basado en el National Trauma Data Bank entre 2001 y 2005 con 702.729 pacientes, encontraron que el TMPM-AIS presentaba mejor discriminación (AUC 0,901) y calibración (Hosmer-Lemeshow 58, 35-91) que el ISS (AUC 0,871 y Hosmer-Lemeshow 296, 228-357, respectivamente)17. En otro análisis retrospectivo del National Trauma Data Bank entre 2007 y 2008, se comparó el TMPM-ICD-9 con el NISS y el ISS en 533.898 pacientes y se encontró que el TMPM tiene mejor discriminación que los modelos anteriores (AUC 0,866 vs. 0,835 y 0,832, respectivamente)8. En un estudio más reciente, utilizando la misma base de datos, en el que se buscaba comparar la discriminación, la calibración y la capacidad predictiva de 5 escalas utilizadas en trauma (ISS, NISS, ICD-9 Based Injury Severity Score, AIS y TMPM), se encontró superioridad del TMPM en la predicción de mortalidad en comparación con las otras escalas y una curva de calibración cercana a los 45°, lo que indica una excelente concordancia entre la mortalidad observada y predicha por él18.
Puntajes de tipo fisiológicoEscala de Coma de GlasgowDescripción general: la Escala de Coma de Glasgow (ECG) fue desarrollada en el año 1974 en la Universidad de Glasgow, Escocia19. Este fue el primer puntaje que se propuso para cuantificar la gravedad de un trauma encefalocraneano y permite medir el nivel de conciencia de los pacientes19.
¿Cómo se calcula?: la apertura ocular se evalúa si es espontánea, al habla, después de un estímulo doloroso o si está ausente. La respuesta verbal se clasifica en «orientado» cuando está ubicado en tiempo, lugar y persona; «confuso» cuando es capaz de decir frases o palabras, pero no está orientado; con «palabras inapropiadas» si solo hay monosílabos o interjecciones; como «sonido incomprensible» si no se obtiene una respuesta verbal pero se logra percibir cualquier tipo de ruido; y si no hay respuesta verbal, se clasifica como «ninguna»20,21. La respuesta motora se evalúa inicialmente si obedece órdenes. Si no lo hace se determina su respuesta ante un estímulo doloroso: si lo localiza, si retira el segmento corporal estimulado, si realiza una flexión o una extensión corporal anormal o si no hay ninguna respuesta22. La suma de la ECG permite definir a los pacientes con trauma encefalocraneano leve (13-15), moderado (9-12) y grave (menor de 8)23–25.
Limitaciones: aunque es una herramienta muy útil, pierde exactitud en pacientes intubados, sedados o con trauma periorbitario26 y en pacientes con alteraciones primarias en los órganos de los sentidos. Existe mucha variabilidad al predecir otros desenlaces clínicamente significativos, como estadía en UCI o supervivencia27.
Hallazgos en la literatura: la respuesta motora es la más importante de las 3 variables debido a su significado como factor pronóstico28. En un estudio realizado con la base de datos del American College of Surgeons para evaluar la capacidad predictiva de la ECG, se encontró que la respuesta motora aporta la mayor parte del poder discriminativo de dicha escala (AUC-ROC de 0,87) en comparación con las otras variables; incluso si es la única variable disponible, se puede hacer una valoración confiable del paciente29–31.
Revised Trauma Score/Trauma ScoreDescripción general: el Trauma Score es un puntaje de gravedad que evalúa la función del sistema circulatorio a través de la presión arterial sistólica (PAS) y el llenado capilar; del sistema respiratorio a través de la frecuencia respiratoria (FR) y la expansión respiratoria; y del sistema nervioso central con la ECG. Sin embargo, el llenado capilar y la expansión respiratoria son parámetros difíciles de evaluar y se observó que con estos el Trauma Score subestimaba la gravedad del trauma encefalocraneano32. Por lo anterior, en la revisión realizada por Champion et al. en 1989 se decidió excluir estos parámetros mejorando la exactitud del puntaje y desarrollando 2 versiones nuevas: una para el triaje y otra para la evaluación del desenlace y el control de la gravedad de la lesión (Revised Trauma Score [RTS])33.
¿Cómo se calcula?: el RTS para triaje se calcula a partir de la suma de la PAS, la FR y el puntaje de la ECG, y puede variar de 0 a 12. El RTS es la suma de los mismos valores anteriores, pero modificados por unas constantes derivadas de un modelo de regresión logística para mortalidad. El resultado varía entre 0 y 7,84, que se obtiene con la fórmula29:
Puntaje RTS=0,9368 ECG+0,7326 PAS+0,2908 FR
El RTS, que para determinados valores de ECG, PAS y FR asigna una puntuación, es ampliamente utilizado en la investigación en trauma como control de calidad y punto de referencia. Es parte del Trauma and Injury Severity Score (TRISS) y A Severity Characterization of Trauma (ASCOT)34.
Limitaciones: la versión para triaje tiene una baja sensibilidad (54%) con un resultado menor de 11, pero tiene una aceptable especificidad (84%) que justifica su utilización, complementada con otra información30,32.
Hallazgos en la literatura: un estudio realizado con 347 pacientes mayores de 65 años para determinar la exactitud del ISS y el RTS para predecir mortalidad y estancia hospitalaria encontró que estos 2 puntajes predicen adecuadamente la mortalidad, pero no se correlacionaban con la estancia hospitalaria35.
Puntajes de tipo combinadoTrauma and Injury Severity ScoreDescripción general: surge cuando Champion et al. observaron que la descripción anatómica de las lesiones con el ISS debía complementarse con la respuesta fisiológica del paciente. Fue desarrollado a partir de la información del Major Trauma Outcome Study36,37 y es una estimación de la probabilidad de supervivencia con resultado entre 0 y 138.
¿Cómo se calcula?: la probabilidad de supervivencia (Ps) se calcula con la fórmula34:
Donde e es igual a 2,718 y b se calcula conforme a la clasificación del trauma como cerrado o penetrante a partir de la siguiente fórmula34:
Los valores de los coeficientes b se pueden consultar en la bibliografía citada38–41.
Limitaciones: predice mortalidad como único desenlace, la información es compleja de seleccionar, los coeficientes (bx) se deberían actualizar constantemente y al estar basado en el ISS y el RTS tiene las limitaciones de estos 2 modelos30,42. La Ps es simplemente un resultado matemático y no una estimación absoluta de la mortalidad, por lo que puede fallar en uno de cada 5 pacientes43,44.
Hallazgos en la literatura: el registro británico de trauma, el Trauma Audit and Research Network, desarrolló su propio modelo para la predicción de mortalidad en trauma a partir del TRISS. El nuevo modelo se desarrolló a partir de 100.399 admisiones por trauma en diferentes hospitales durante 1996 a 2001 e incluye los siguientes predictores: edad, ISS modificado, ECG, sexo y la interacción sexo-edad. El estudio original mostró una AUC de 0,947 (IC 95% 0,943-0,951)4,45.
A Severity Characterization of TraumaDescripción general: utiliza los parámetros fisiológicos del RTS, la edad y el perfil anatómico30,46. Ha sido de utilidad tanto para trauma penetrante como cerrado, para predecir incapacidad, duración de la estancia hospitalaria y utilización de recursos.
¿Cómo se calcula?: se calcula el RTS y los componentes A, B y C del perfil anatómico. El perfil anatómico considera las lesiones graves (AIS≥3) de cabeza, encéfalo y médula espinal (A), tórax y parte anterior del cuello (B) y las lesiones graves de otras regiones corporales (C). Las lesiones leves o moderadas (AIS≤2) se agrupan bajo la letra D. En total son 4 variables que componen la siguiente fórmula27:
Se calcula de una forma similar al TRISS (Ps=1/(1+e−b)
Donde:
Los valores de los coeficientes b se pueden consultar en la bibliografía citada.
Limitaciones: en comparación con el TRISS tiene un valor predictivo un poco mayor, pero su cálculo es mucho más complicado47.
Hallazgos en la literatura: Champion et al. compararon la capacidad predictiva del TRISS y el ASCOT en 14.296 pacientes, encontrando que este último tenía más sensibilidad que el TRISS (69,3 vs. 64,3) y el AUC-ROC para ambos puntajes fue>0,90 tanto para trauma cerrado como penetrante48. Aunque las pruebas de calibración y discriminación son satisfactorias, ninguno de los 2 puntajes tiene una buena sensibilidad49.
Revised Injury Severity ClassificationDescripción general: desarrollada por la Sociedad Alemana de Trauma, incluye parámetros de laboratorio como el déficit de base, la hemoglobina y el tiempo de tromboplastina parcial, e intervenciones como la reanimación cardiopulmonar, lo que mejora la discriminación y la calibración en comparación con los modelos anteriores36.
¿Cómo se calcula?: una ecuación logística que permite calcular la Ps con los coeficientes de 11 variables: edad, NISS, AIS-cabeza, AIS-extremidades, ECG, TTP, exceso de base, paro cardiaco con reanimación o desfibrilación, PAS<90mmHg, hemoglobina<9mg/dl y la transfusión de más de 9 unidades de glóbulos rojos empaquetados. Los coeficientes y la fórmula se pueden consultar en la bibliografía50.
Limitaciones: solo el 25% de los pacientes tienen la información completa que exige este puntaje y fue desarrollado con datos de entre 1993 y 2000, lo cual podría llevar a una sobrestimación del riesgo de muerte si se compara con la información de los últimos años36.
Hallazgos en la literatura: investigadores de la Universidad de Witten (Alemania) actualizaron el modelo creando la Revised Injury Severity Classification II, en la que se hicieron cambios importantes en la edad, el mecanismo de trauma y las comorbilidades. La ECG se reemplaza por la evaluación de la función motora de la misma escala y se incluyó la reactividad y el tamaño pupilar. En la Revised Injury Severity Classification, cuando a algún paciente le faltaban datos se excluía o se asumían valores normales. En la Revised Injury Severity Classification II, en cambio, los valores faltantes se clasifican en otra categoría que recibe un coeficiente cero que no afecta el pronóstico del paciente23.
ConclusiónEn la actualidad existe una gran variedad de puntajes, anatómicos, fisiológicos o combinados, para la valoración del paciente traumatizado, cada uno de ellos con ventajas y desventajas. Los puntajes anatómicos requieren más tiempo para su ejecución por la valoración y clasificación de las lesiones, por lo que son poco utilizados en el evento. Además, presentan mucha variabilidad entre evaluadores. Los puntajes fisiológicos tienen el reto de predecir con base en la fisiología del paciente traumatizado, la cual puede variar mucho incluso en cuestión de horas, lo que la hace inexacta y puede retardar la atención del paciente. Los puntajes combinados suelen ser los más completos, lo que al mismo tiempo los hace más complejos en su aplicación. Es difícil la selección del puntaje más adecuado, es necesario tener en cuenta factores como la falta de información de los pacientes, la mayor aplicabilidad en términos de los desenlaces, la reproducibilidad y la variabilidad posterior al trauma, entre otros. Esta decisión está basada en la práctica, la evidencia y el contexto en el que nos encontremos, considerando que la predicción y la clasificación del sujeto individual es un proceso de muchos elementos más allá del simple puntaje. Para resultados rápidos, como puede ser en urgencias, podríamos utilizar la ECG y el RTS; en cambio, para determinar el pronóstico hospitalario pueden ser preferibles el TRISS o el NISS. Un puntaje ideal es difícil de conseguir, pero es necesario conocer los que tenemos disponibles para mejorar el tratamiento de los pacientes con trauma. La investigación actual y futura determinará la verdadera aplicabilidad y utilidad de los puntajes en trauma, así como su capacidad para permitir la toma de decisiones en el paciente individual.
FinanciaciónFinanciación parcial por el Comité para el Desarrollo de la Investigación (CODI) de la Universidad de Antioquia, Convocatoria programática en Ciencias Biomédicas y de la Salud 2012-2013 (Acta 656-2013) y estrategia de sostenibilidad de la Universidad de Antioquia-GRAEPIC 2014-2015.
Conflicto de interesesLos autores declaran que no existe conflicto de intereses.