La fibromialgia es una causa común de dolor crónico en el mundo, con una prevalencia en la población general del 0,2% al 6,4%. Estos pacientes tienen una mayor probabilidad de presentar trastornos neuropsiquiátricos. El objetivo fue describir el perfil sociodemográfico y clínico de pacientes con fibromialgia y comorbilidad neuropsiquiátrica.
MétodosEstudio transversal, descriptivo. Se recolectó información de las historias clínicas de pacientes con fibromialgia y comorbilidad neuropsiquiátrica, de una institución especializada en Antioquia, durante los años 2010 al 2016. Se aplicaron herramientas de estadística descriptiva.
ResultadosDe 1.106 registros médicos con diagnóstico confirmado de fibromialgia, 497 presentaban comorbilidad neuropsiquiátrica. La mediana de edad fue de 54 años (RIC 15), la mayoría eran mujeres, residían en zona urbana y estaban casados o convivían con su pareja. Estatus socioeconómico bajo-medio y nivel educativo básico-medio, fueron los más reportados. Los síntomas más frecuentes fueron alteraciones del sueño (70,6%), mialgias (66,4%) y fatiga crónica (55,9%). Los trastornos neuropsiquiátricos más frecuentes fueron depresión (85,7%), migraña (35%) y ansiedad (14,7%). Los fármacos más utilizados fueron los inhibidores de la recaptación de serotonina y duales, acetaminofén y gabaérgicos. Manejo con terapias complementarias e intervención psicológica se observaron en baja proporción.
ConclusionesLa fibromialgia y las enfermedades neuropsiquiátricas son patologías que coexisten con frecuencia; la presentación sociodemográfica y clínica es similar a lo descrito en la literatura, sin embargo, la presencia de depresión en esta población fue mayor. Un enfoque terapéutico transdisciplinario, favorecería la calidad de vida de los pacientes y el curso de la enfermedad.
Fibromyalgia is a common cause of chronic pain in the world, with a prevalence of 0.2% to 6.4% in the general population. These patients are more likely to have neuropsychiatric disorders. The objective of this study was to describe the sociodemographic and clinical profile of patients with fibromyalgia and neuropsychiatric comorbidity.
MethodsA cross-sectional, descriptive study was conducted in which Information was collected from the medical records of patients with fibromyalgia and neuropsychiatric comorbidity, from specialist institution in Antioquia, during the years 2010 to 2016. Descriptive statistics tools were applied.
ResultsOf the 1,106 medical records with a confirmed diagnosis of fibromyalgia, 497 had neuropsychiatric comorbidity. The median age was 54 years (IQR 15), and the majority were women, residing in an urban area, and were married or living with their partner. Low-medium socioeconomic status and basic-medium educational level were the most reported. The most frequent symptoms were sleep disturbances (70.6%), myalgia (66.4%), and chronic fatigue (55.9%). The most frequent neuropsychiatric disorders were depression (85.7%), migraine (35%), and anxiety (14.7%). The most commonly used drugs were serotonin and dual reuptake inhibitors, acetaminophen, and GABAergic drugs. A low percentage was managed with complementary therapies and psychological intervention.
ConclusionsFibromyalgia and neuropsychiatric diseases are diseases that frequently coexist. Although the sociodemographic and clinical presentation is as described in the literature, the presence of depression was greater in this population. A multidisciplinary therapeutic approach would favour the quality of life of the patients and the course of the disease.
La fibromialgia es una causa común de dolor crónico musculoesquelético en el mundo, con una prevalencia en la población general que va desde un 0,2% al 6,4%, con una tasa media del 3,1% en América, el 2,5% en Europa y del 1,7% en Asia1; dicha prevalencia varía según la aplicación de los diferentes conjuntos de criterios del Colegio Americano de Reumatología2. La fibromialgia alcanza su mayor pico alrededor de la séptima década de la vida3 y es más frecuente entre las mujeres4. Para Colombia, se reportó una prevalencia en la población adulta del 0,72% (IC 95%: 0,47-1,11%)5.
Los pacientes con dolor crónico, con o sin fibromialgia, tienen una mayor probabilidad de presentar trastornos psiquiátricos, particularmente depresión y ansiedad6–8; se ha reportado en los pacientes con fibromialgia, en comparación con los controles, una prevalencia significativamente mayor de trastornos depresivos y de ansiedad, informados en un 20-80% y 13-63,8% de los casos, respectivamente9. Igualmente, se ha descrito el compromiso cognitivo en estos pacientes, en donde han relacionado el grado de dolor con el nivel de disfunción cognitiva10.
La mayoría de la información sobre el perfil epidemiológico de la fibromialgia ha sido descrita de manera general, siendo escasa en los pacientes que padecen concomitantemente dicha patología con enfermedades neuropsiquiátricas. A partir de lo observado en el estudio primario, en una población de 1.106 pacientes con diagnóstico de fibromialgia, en donde las patologías psiquiátricas fueron las más frecuentemente reportadas en un 31,1%, seguida de la migraña en un 30,9%11, se decidió realizar un análisis secundario, con el objetivo de describir las características sociodemográficas y clínicas de los pacientes con fibromialgia y la frecuencia de comorbilidades neuropsiquiátricas, atendidos en un centro especializado durante los años 2010 al 2016.
Pacientes y métodosEstudio transversal retrospectivo, descriptivo. Se tuvieron en cuenta las historias clínicas de pacientes mayores de 18 años, remitidos desde entidades médicas primarias a una institución médica especializada en neurología, que presta servicios a pacientes procedentes de cualquier región de Colombia, que se encuentren afiliados al Sistema General de Seguridad Social en Salud (SGSSS), en cualquiera de sus regímenes y planes de beneficios de afiliación voluntaria, durante los años 2010 a 2016. Al no estar la fibromialgia categorizada en la Clasificación Internacional de Enfermedades (CIE-10), se filtraron las historias clínicas por los códigos relacionados con dolor, dolor agudo, dolor crónico, dolor intratable, dolor persistente, mialgias o trastornos neuromusculares. Se encontró un total de 6.154 historias clínicas que cumplían criterios según los códigos CIE 10 suministrados, luego se realizó un segundo filtro por parte de los investigadores del proyecto, excluyendo los registros de menores de 18 años y patologías no relacionadas como las neuromusculares congénitas, quedando un total de 5.344 registros. La revisión de las historias clínicas y posterior recolección de la información fue realizada por 5 estudiantes de medicina, previamente familiarizados y entrenados en el sistema electrónico de registros médicos de la institución y se estandarizaron los procesos para la adquisición de las variables. Además, como estrategia de control de sesgo de información, se realizó verificación completa de la base de datos por parte de uno de los investigadores. Se obtuvieron 1.106 historias clínicas con diagnóstico confirmado de fibromialgia, por parte de médicos especialistas, según los criterios de la Asociación Americana de Reumatología.
De los 1.106 registros médicos se recolectaron las variables sociodemográficas y clínicas, entre ellas las comorbilidades neuropsiquiátricas presentes en esta población, las cuales debieron ser documentadas como antecedente personal previo o diagnosticada en el momento de la consulta, según criterios del Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM IV). Se excluyeron los pacientes con ausencia de diagnóstico confirmado por parte del personal médico especializado. Se obtuvieron 497 historias clínicas, que cumplían con los diagnósticos de fibromialgia y comorbilidad neuropsiquiátrica, y se les realizó un análisis secundario. Durante el proceso de verificación, se revisó el 100% de las historias clínicas de los pacientes con historial neuropsiquiátrico, constatando, en primer lugar, que el diagnóstico hubiese sido realizado por personal médico especializado y, en segundo lugar, que el diagnóstico estuviese confirmado.
Para los análisis se utilizó el programa SPSS 23, licencia de la Universidad Cooperativa de Colombia, realizándose observaciones de frecuencias, análisis de distribución de normalidad por medio de la prueba de Kolmogorov Smirnov, medidas de tendencia central y dispersión para la edad.
Este estudio contó con la aprobación del Comité de Ética en Investigación del Instituto Neurológico de Colombia.
ResultadosDurante el periodo 2010 al 2016, en el Instituto Neurológico de Colombia, se atendieron 497 pacientes con diagnóstico de fibromialgia y comorbilidad neuropsiquiátrica.
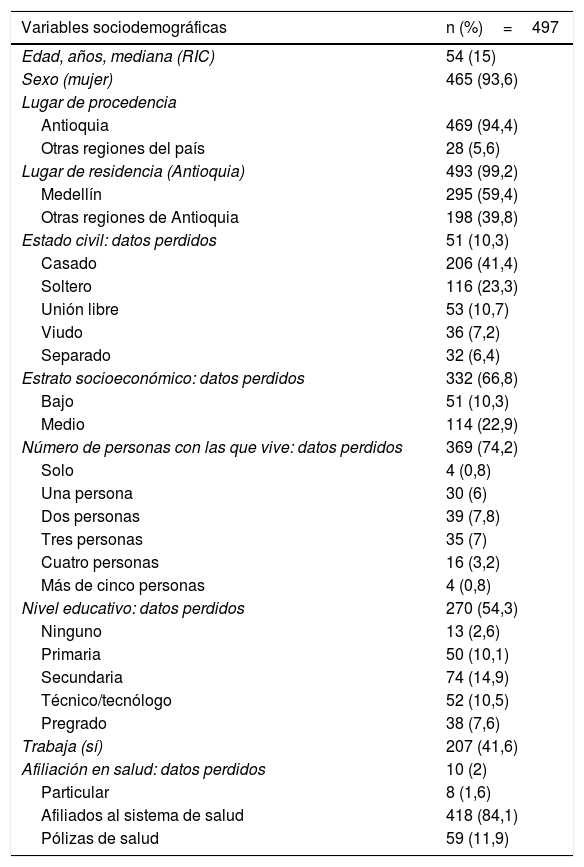
Las características que se encontraron con mayor frecuencia fueron estar en la sexta década de la vida, ser del sexo femenino, residir en el departamento de Antioquia (Colombia), estar casados o convivir con su pareja, pertenecer al estrato socioeconómico medio-bajo, contar con un nivel de educación básica y media (nivel secundario y tecnológico) y tener 2 a 3 personas a cargo. El 41,6% de los pacientes trabajaban al momento de la atención y el 97,4% tenían afiliación al SGSSS, en cualquiera de sus modalidades (vinculado, subsidiado, contributivo y régimen especial) (tabla 1).
Características sociodemográficas de los pacientes con diagnóstico de fibromialgia y comorbilidad neuropsiquiátrica
| Variables sociodemográficas | n (%)=497 |
|---|---|
| Edad, años, mediana (RIC) | 54 (15) |
| Sexo (mujer) | 465 (93,6) |
| Lugar de procedencia | |
| Antioquia | 469 (94,4) |
| Otras regiones del país | 28 (5,6) |
| Lugar de residencia (Antioquia) | 493 (99,2) |
| Medellín | 295 (59,4) |
| Otras regiones de Antioquia | 198 (39,8) |
| Estado civil: datos perdidos | 51 (10,3) |
| Casado | 206 (41,4) |
| Soltero | 116 (23,3) |
| Unión libre | 53 (10,7) |
| Viudo | 36 (7,2) |
| Separado | 32 (6,4) |
| Estrato socioeconómico: datos perdidos | 332 (66,8) |
| Bajo | 51 (10,3) |
| Medio | 114 (22,9) |
| Número de personas con las que vive: datos perdidos | 369 (74,2) |
| Solo | 4 (0,8) |
| Una persona | 30 (6) |
| Dos personas | 39 (7,8) |
| Tres personas | 35 (7) |
| Cuatro personas | 16 (3,2) |
| Más de cinco personas | 4 (0,8) |
| Nivel educativo: datos perdidos | 270 (54,3) |
| Ninguno | 13 (2,6) |
| Primaria | 50 (10,1) |
| Secundaria | 74 (14,9) |
| Técnico/tecnólogo | 52 (10,5) |
| Pregrado | 38 (7,6) |
| Trabaja (sí) | 207 (41,6) |
| Afiliación en salud: datos perdidos | 10 (2) |
| Particular | 8 (1,6) |
| Afiliados al sistema de salud | 418 (84,1) |
| Pólizas de salud | 59 (11,9) |
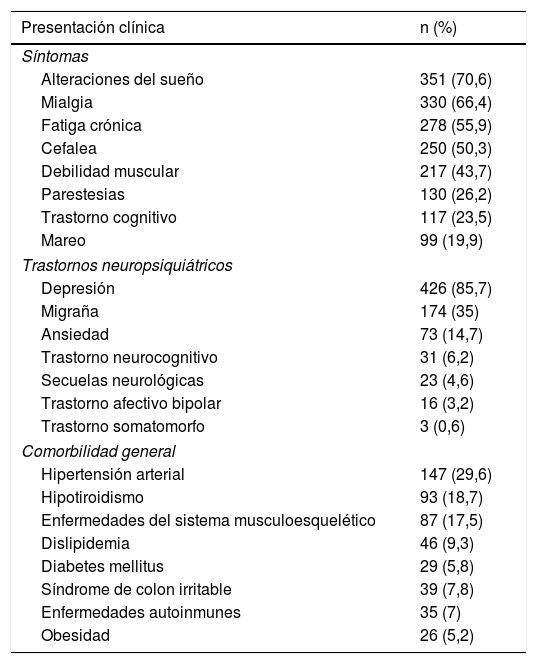
Los síntomas psicosomáticos más frecuentes en los pacientes con fibromialgia y comorbilidad neuropsiquiátrica, con un porcentaje superior al 50%, fueron las alteraciones del sueño, seguidas por las mialgias, fatiga crónica y cefalea (tabla 2).
Síntomas y comorbilidades asociadas de los pacientes con fibromialgia y enfermedad neuropsiquiátrica
| Presentación clínica | n (%) |
|---|---|
| Síntomas | |
| Alteraciones del sueño | 351 (70,6) |
| Mialgia | 330 (66,4) |
| Fatiga crónica | 278 (55,9) |
| Cefalea | 250 (50,3) |
| Debilidad muscular | 217 (43,7) |
| Parestesias | 130 (26,2) |
| Trastorno cognitivo | 117 (23,5) |
| Mareo | 99 (19,9) |
| Trastornos neuropsiquiátricos | |
| Depresión | 426 (85,7) |
| Migraña | 174 (35) |
| Ansiedad | 73 (14,7) |
| Trastorno neurocognitivo | 31 (6,2) |
| Secuelas neurológicas | 23 (4,6) |
| Trastorno afectivo bipolar | 16 (3,2) |
| Trastorno somatomorfo | 3 (0,6) |
| Comorbilidad general | |
| Hipertensión arterial | 147 (29,6) |
| Hipotiroidismo | 93 (18,7) |
| Enfermedades del sistema musculoesquelético | 87 (17,5) |
| Dislipidemia | 46 (9,3) |
| Diabetes mellitus | 29 (5,8) |
| Síndrome de colon irritable | 39 (7,8) |
| Enfermedades autoinmunes | 35 (7) |
| Obesidad | 26 (5,2) |
Entre las comorbilidades neuropsiquiátricas más frecuentes estuvieron la depresión, la migraña y la ansiedad; el trastorno mixto de ansiedad y depresión se presentó en el 11,47% (57 pacientes), las demás condiciones neuropsiquiátricas reportadas se presentaron en menos del 10%. La hipertensión arterial fue la comorbilidad general más frecuentemente reportada (tabla 2).
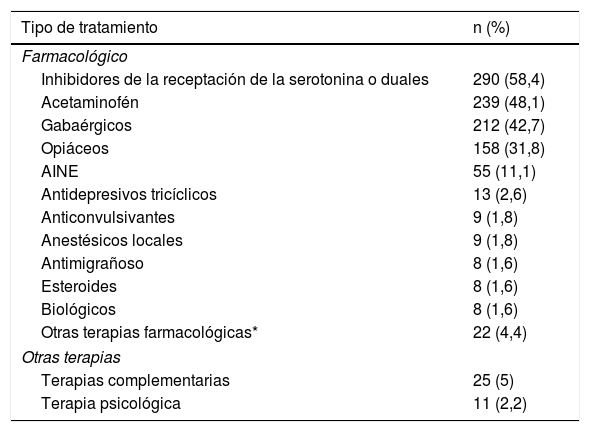
El 93,6% de los pacientes con fibromialgia y comorbilidad neuropsiquiátrica recibían tratamiento farmacológico, siendo los inhibidores de la receptación de serotonina o duales y el acetaminofén los medicamentos más usados. El uso de terapias complementarias reconocidas por la Organización Mundial de la Salud (OMS), tales como: acupuntura, meditación, yoga, taichi, entre otros, fueron reportadas en el 5% de los pacientes. Solo el 2,2% de los pacientes con fibromialgia y comorbilidad neuropsiquiátrica recibían terapia psicológica (tabla 3).
Tipos de tratamientos aplicados a los pacientes con diagnóstico de fibromialgia y enfermedad neuropsiquiátrica
| Tipo de tratamiento | n (%) |
|---|---|
| Farmacológico | |
| Inhibidores de la receptación de la serotonina o duales | 290 (58,4) |
| Acetaminofén | 239 (48,1) |
| Gabaérgicos | 212 (42,7) |
| Opiáceos | 158 (31,8) |
| AINE | 55 (11,1) |
| Antidepresivos tricíclicos | 13 (2,6) |
| Anticonvulsivantes | 9 (1,8) |
| Anestésicos locales | 9 (1,8) |
| Antimigrañoso | 8 (1,6) |
| Esteroides | 8 (1,6) |
| Biológicos | 8 (1,6) |
| Otras terapias farmacológicas* | 22 (4,4) |
| Otras terapias | |
| Terapias complementarias | 25 (5) |
| Terapia psicológica | 11 (2,2) |
Este estudio se enfocó en una población con diagnóstico concomitante de fibromialgia y enfermedades neuropsiquiátricas, después de observar la alta frecuencia de coexistencia de estas dos condiciones en el estudio primario11, realizándose un análisis secundario con el fin de describir el perfil sociodemográfico y clínico.
En esta población se encontró una edad de presentación y una frecuencia mayor en mujeres similar a la reportada en la literatura6,12–14. La prevalencia en los estudios de población femenina adulta va desde un 2,4% hasta un 6,8%15,16, con una proporción de mujeres a hombres de 3:11.
Más de la mitad de los pacientes de este estudio eran casados o convivían con su pareja, este hallazgo es similar a lo reportado por Castelli et al.13, en el cual la mayoría de la población era casada; por el contrario, Hadlandsmyth et al.17, reportaron que el 53% de la población eran solteros, divorciados o viudos. Con respecto al estado civil, no hay un consenso en la literatura, encontrándose estudios en donde la fibromialgia era más frecuente entre los pacientes viudos15, otros lo reportaron en personas casadas18 y White et al.19 lo describieron en divorciados.
En cuanto al nivel educativo, se encontró que la mayoría tenían una formación básica y media, similar a lo descrito por Castelli et al.13, mientras que en el estudio de Hadlandsmyth et al.17, el 63% tenían una licenciatura o grado universitario. Otros estudios han informado frecuencias más altas en pacientes con bajo nivel de educación15,19–22. En general, los hallazgos con relación a estas dos variables sociodemográficas no son constantes, lo cual podría ser explicado por las características propias de las diferentes poblaciones en las cuales fueron realizados los diversos estudios.
En cuanto al estrato socioeconómico, la mayoría de los pacientes se encontraban en un nivel medio-bajo. En la literatura se ha descrito que a menor ingreso familiar, mayor es la prevalencia de fibromialgia15,18,19,22,23. De igual manera, se ha observado que el dolor crónico generalizado es más frecuente en adultos con un estatus socioeconómico más pobre. Esta relación se ha explicado, en parte, por factores como la angustia psicológica, la mala salud mental y los eventos adversos de la vida24. En la literatura se ha descrito una relación entre fibromialgia e ingresos bajos, reportando una mayor gravedad de los síntomas y deterioro funcional, mientras que los niveles de dolor, depresión y ansiedad no variaron. Aunque la fibromialgia abarca todos los grupos socioeconómicos, los factores sociales, además de las características específicas de la enfermedad o el estado mental, parecen jugar un papel importante en la percepción de la enfermedad por parte de los pacientes25.
Entre los síntomas principalmente reportados por los pacientes, se encuentran los trastornos del sueño y la fatiga crónica. En la literatura han reportado, que la mayoría de los pacientes con fibromialgia padecen trastornos del sueño, en donde, alteraciones importantes de este favorecen una mayor gravedad de la enfermedad26,27. El sueño no reparador se ha informado con una frecuencia del 70 al 80% en los pacientes con fibromialgia28. Aunque no se encuentran estudios que permitan identificar la proporción de este síntoma en pacientes con comorbilidad neuropsiquiátrica y fibromialgia, es de resaltar lo encontrado por Mork y Nilsen29 en su estudio prospectivo con 12.350 mujeres sin fibromialgia, en el cual describen la presencia de este síntoma como un factor de riesgo para desarrollarla, independientemente del rango de edad, el ejercicio físico semanal, el índice de masa corporal, los síntomas emocionales, el estatus de tabaquismo y el nivel educativo. También se ha descrito cómo la fibromialgia puede generar problemas de sueño, mediado por los diferentes mecanismos implicados en la sensibilidad al dolor, que se encuentran alterados en estos individuos30. En el estudio realizado por Faro et al.31 se reportó la presencia de fibromialgia y fatiga crónica en un 54%, además, los niveles de fatiga y dolor fueron mayores en estos pacientes.
La presencia de depresión en pacientes con fibromialgia fue la comorbilidad más frecuente hallada en este estudio; estos datos son similares a los descritos por otros autores, en los cuales esta psicopatología se reportó en un rango entre el 20 al 80% de los casos9,13. Se han descrito asociaciones bidireccionales entre depresión y fibromialgia, de modo que la enfermedad que ocurra primero puede aumentar el riesgo de la otra posteriormente, lo que puede implicar una fisiopatología compartida entre las dos, y una posible explicación de por qué se presentan ambas enfermedades con alta frecuencia12,32–34. En relación con la ansiedad, el porcentaje de presentación concuerda con lo encontrado en otros estudios, donde informan una prevalencia entre el 13 al 63,8%9,13. Al tener en cuenta el estudio de salud mental de Colombia realizado en el 2015, se encuentra que las personas con condiciones crónicas (como la fibromialgia) y de más edad, tienen mayor prevalencia de padecer trastornos mentales; además, en esta misma encuesta, se halló que en los pacientes mayores de 45 años, la fibromialgia ocupó el tercer lugar de presentación en esta población35,36.
La cefalea y la migraña se presentaron con frecuencia en estos pacientes. En la literatura, la asociación de fibromialgia con cefalea es significativa, además de la migraña episódica, la migraña crónica y la cefalea tipo tensión1. En el artículo de Onder et al.37 reportaron dicha comorbilidad en un 30,3%, mientras que en el estudio de Marcus et al.38 se informó en un 24,3%. Whealy et al.39 reportaron que en los pacientes con fibromialgia y migraña comórbidas se informan más síntomas depresivos (OR 1,08, p <0,0001), mayor intensidad de dolor de cabeza (OR 1,149, p=0,007) y son más propensos a tener discapacidad severa relacionada con la migraña (OR 1,23, p=0,004) en comparación con los controles sin fibromialgia.
En cuanto al enfoque terapéutico en esta población, es llamativo el porcentaje tan bajo de pacientes que reciben tratamiento no farmacológico, principalmente terapia psicológica. Teniendo en cuenta esta observación y las recomendaciones encontradas en la literatura sobre el manejo multimodal de esta patología40,41, es importante resaltar este hallazgo, incluso si se tiene en cuenta que la mayoría de la población aquí evaluada, se encontraba afiliada al SGSSS o a pólizas privadas, las cuales cubren intervenciones por psicología y algunas terapias complementarias; esto lleva a hipotetizar, que no es un factor económico el responsable de este hallazgo y se podría plantear, como lo sugiere Campo-Arias et al.42, que existe una estigmatización de la enfermedad mental tanto en el personal de salud como en los pacientes y en la sociedad, convirtiéndose en una barrera para el acceso a los servicios de salud mental, y en una limitante para un enfoque más transdisciplinario de esta población.
Por otro lado, se debe tener en cuenta que el SGSSS en Colombia enfrenta un reto en cuanto al acceso a los servicios médicos, pues, aunque se ha incrementado la cobertura del aseguramiento, el acceso a los servicios de salud se ha reducido de manera significativa, según el informe de la Encuesta Nacional de Calidad de Vida43.
Es perentorio, que la aproximación a estos pacientes se realice desde la atención primaria, apoyándose en los recursos de salud mental del sistema44, con el fin de reducir el impacto que produce en la calidad de vida, en el ambiente social y familiar, en el coste personal, laboral y sanitario45.
Este estudio, al ser de naturaleza retrospectiva, conlleva a una importante limitación en cuanto a la certeza en el diagnóstico de la enfermedad neuropsiquiátrica en esta población, sin embargo, se aplicaron estrategias de control intentando reducir este sesgo. Otra de las limitaciones fue el alto valor de datos perdidos en algunas variables como el estatus socioeconómico y el grado de escolaridad, debido al subregistro en algunas historias clínicas. Cabe resaltar, que en Colombia son pocos los estudios enfocados en pacientes con fibromialgia y patología neuropsiquiátrica, que permitan comparar el perfil epidemiológico de esta población.
Se concluye, que la fibromialgia y las enfermedades neuropsiquiátricas, son patologías que coexisten con frecuencia en esta población, requiriendo un manejo transdisciplinario, con el fin de mejorar la calidad de vida de los pacientes y el curso de su enfermedad. Para ello, se necesita una mayor concientización de los pacientes, cuidadores, personal de salud y comunidad en general, sobre la coexistencia de estas enfermedades, que permita lograr un ajuste del enfoque terapéutico, combinando un tratamiento farmacológico con las estrategias psicoterapéuticas y complementarias, con un adecuado nivel de evidencia46–48.
FinanciaciónLa Universidad Cooperativa de Colombia financió este estudio del Fondo de Investigaciones bajo el código del proyecto INV2042.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todo el personal de la institución facilitadora y a los tres estudiantes que apoyaron en la recolección de los datos, quienes no pudieron continuar hasta el final del estudio por los compromisos laborales en el servicio social obligatorio.