La psoriasis es una enfermedad crónica con un gran impacto en la calidad de vida de quienes la padecen.
En numerosos estudios se ha demostrado que, a pesar de contar con múltiples opciones terapéuticas, los pacientes con psoriasis no siempre reciben el tratamiento óptimo necesario para mejorar sus manifestaciones clínicas y prevenir el efecto que tienen las enfermedades concomitantes asociadas sobre su calidad de vida. Es considerable el uso insuficiente de tratamientos efectivos y es probable que existan vacíos en el conocimiento de la enfermedad que impiden tomar mejores decisiones en el manejo de la psoriasis.
El entendimiento de la psoriasis como una condición compleja y multifactorial tiene un gran impacto en la disminución de la morbimortalidad asociada y ofrece a los pacientes la oportunidad de recibir una atención integral, que abarque los fenómenos biológicos propios de la enfermedad, pero que pueden ser vistos en el contexto que implica la asociación con numerosas enfermedades que se traducen en un deterioro de la capacidad física y el desarrollo personal y, por ende, afectan el bienestar de los individuos con psoriasis.
Este artículo pretende explorar las implicaciones fisiopatogénicas que explican las relaciones de causalidad entre la psoriasis y el síndrome metabólico y, de esta forma, argumentar con suficiente información la necesidad real que tienen los pacientes con psoriasis de ser contemplados dentro del espectro de una enfermedad sistémica y la oportunidad de que sean adecuadamente tratados por un grupo multidisciplinario que garantice el más completo abordaje diagnóstico y terapéutico.
Psoriasis is a chronic disease with a major impact on patient quality of life.
Despite there being multiple treatment options, numerous studies have shown that patients with psoriasis do not always receive the optimal treatment necessary to improve their clinical manifestations, and to prevent the associated comorbidities that impact on quality of life. The gaps in knowledge and the underuse of effective treatments prevent better decisions to be made in the management of psoriasis.
The understanding of psoriasis as a complex and multifactorial condition has a major impact on reducing associated morbidity and mortality, and offers patients the opportunity to receive comprehensive care that encompasses the biological phenomena characteristics of the disease, which can be observed in the context of the psoriasis, its association with multiple diseases, the deterioration in physical and personal abilities, thus affecting the well-being of the patient.
This article examines the physiopathogenic implications, explaining the causal relation ships between psoriasis and the metabolic syndrome, and argues the real need for psoriasis patients to be considered within the spectrum of a systemic disease, and to have the opportunity to be properly treated by a multidisciplinary team to ensure the most comprehensive diagnostic and therapeutic approach.
La psoriasis es una enfermedad crónica con un gran impacto en la calidad de vida de quienes la padecen y tiene profundas implicaciones en todas las esferas del individuo, incluyendo aspectos físicos, emocionales, sociales, afectivos y económicos 1.
En numerosos estudios se ha demostrado que, a pesar de contar con múltiples opciones terapéuticas, los pacientes con psoriasis no siempre reciben el tratamiento óptimo necesario para mejorar sus manifestaciones clínicas y prevenir el efecto que tienen las enfermedades concomitantes asociadas sobre su calidad de vida1. Es considerable el uso insuficiente de tratamientos efectivos y es probable que existan vacíos en el conocimiento de la enfermedad, que impiden tomar mejores decisiones en el manejo de la psoriasis.
El entendimiento de la psoriasis como una condición compleja y multifactorial tiene un gran impacto en la disminución de la morbimortalidad asociada y ofrece a los pacientes la oportunidad de recibir una atención integral que abarque los fenómenos biológicos propios de la enfermedad, pero que pueden ser vistos en el contexto que implica la asociación con numerosas enfermedades que se traducen en un deterioro de la capacidad física y el desarrollo personal y, por ende, afectan el bienestar de los individuos con psoriasis.
Metodología para la revisiónPara la realización de esta revisión, se llevó a cabo una búsqueda en PubMed de todas las publicaciones referentes al tema desde enero de 1985 hasta mayo de 2012, usando los términos Mesh “Psoriasis AND metabolic Syndrome” arrojando un total de 167 artículos, de los cuales se excluyeron los que no tuvieran relación con el tema o no fueran de relevancia para esta revisión, para incluir al final un total de 70 artículos.
GeneralidadesLa psoriasis es una enfermedad inflamatoria de la piel que afecta entre el 2 y el 3% de la población, con periodos de remisión y exacerbación que comprometen notoriamente la calidad de vida, con una morbilidad significativa similar a otras enfermedades como el cáncer o la hipertensión arterial, que conlleva una baja en el rendimiento laboral1. Se ha estimado que, al igual que en otras enfermedades inflamatorias, como la artritis reumatoide y el lupus eritomatoso sistémico, la psoriasis tiene asociado un incremento de otras afecciones como obesidad, hipertensión arterial sistémica, diabetes y dislipidemia2–5, todas componentes del síndrome metabólico6 (tabla 1), lo cual ha llevado a pensar que hay puntos en común en su etiología 7.
Se estima que la prevalencia del síndrome metabólico varía entre 15 y 20% en la población general8. En el caso de los pacientes con psoriasis, la prevalencia puede llegar a ser del 39%9, con un riesgo que puede oscilar entre 1,8 veces en no hospitalizados (IC95%: 1,12–3,21)9 y 5,3 veces en hospitalizados por la enfermedad 10,11; cuando se discrimina por sexo, se encuentra que el riesgo es mayor en las mujeres con una razón de momios (odds ratio, OR) de 2,80 (IC95%: 1,12–6,96) mientras que en los hombres es de 1,08 (IC95%: 0,45–2,58)10.
Gisondi et al. 12 demostraron que los pacientes con psoriasis moderada a grave tenían una alta prevalencia de síndrome metabólico, comparados con pacientes con otras enfermedades dermatológicas, controlando por edad y sexo (OR=1,65; IC95%: 1,16–2,35), siendo más frecuentes la hipertrigliceridemia y la obesidad abdominal. Sommer, et al.13, encontraron cambios similares en 625 pacientes hospitalizados con psoriasis frente a 1.044 controles con melanoma, con base en los criterios de la Organización Mundial de la Salud (OMS), y controlando por edad y sexo (OR=5,92; IC95%: 2,78– 12,8).
Cuando se hace el análisis por criterios, es más frecuente encontrar tres de los cinco criterios (tabla 1), siendo el aumento de la obesidad abdominal y la hiperlipemia o dislipidemia (aumento de los triglicéridos y disminución de la HDL) los factores más importantes en el incremento de la prevalencia del síndrome metabólico en la psoriasis6. En general, la asociación con alguno de los criterios se ha estimado con un riesgo que oscila entre 1,7 y 2,0 veces.
Criterios para el diagnóstico de síndrome metabólico.
| Los criterios más aceptados son los del National Education Program's Adult Treatment Panel III (ATP III), los cuales definen el síndrome metabólico como la presencia de, al menos, tres de las siguientes condiciones: |
| • Obesidad abdominal (circunferencia abdominal de >102cm en hombres y de >88cm en mujeres) |
| • Elevación de triglicéridos (>150mg/dl) o bajo tratamiento |
| • Disminución del HDL (<40mg/dl en hombres y <50mg/dl en mujeres) o bajo tratamiento |
| • Elevación de la presión arterial (>130/85mm Hg) o bajo tratamiento |
| • Elevación de la glucosa (>110mg/dl) o bajo tratamiento |
En diferentes estudios14,15 se ha demostrado el incremento de la prevalencia de este trastorno en los pacientes con psoriasis, con elevación de los triglicéridos, las lipoproteínas de baja densidad (Low Density Lipoproteins, LDL) y las lipoproteínas de muy baja densidad (Very Low Density Lipoproteins, VLDL), y disminución de las lipoproteínas de alta densidad (High Density Lipoproteins, HDL), con riesgos que pueden llegar a ser de 2,73 veces (IC95%: 1,59–4,69), cuando se comparan con controles de otras patologías no cutáneas 16.
Se han publicado otros estudios que sugieren que no existe una asociación clara17,18; sin embargo, alertan ante la alta posibilidad que existe en los casos de psoriasis con, al menos un año de duración, de tener elevación de LDL y apolipoproteína A-1, y alteración de los niveles del colesterol y triglicéridos comparados con los controles normales.
ObesidadSegún la OMS, la obesidad afecta el 35% de la población19. En diferentes estudios se ha señalado la asociación entre psoriasis y obesidad11,12,15,17,20,21, principalmente, en hombres entre los 35 y los 50 años22. En algunos se demuestra que la obesidad puede ser un factor de riesgo independiente para sufrir psoriasis3,23, preceder su aparición 24, y la relación entre su gravedad y el índice de masa corporal. Además, se ha reportado que, después de perder peso mediante cirugía bariátrica, algunos pacientes presentan remisión de la psoriasis25, y que aquellas personas que pierden entre el 5 y el 10% del peso basal, presentan en con mayor frecuencia remisión con tratamientos como la ciclosporina26.
DiabetesSe ha podido determinar que los pacientes con psoriasis tienen incremento del riesgo de presentar diabetes, con un OR de 2,48 (IC95%: 1.7-3.61)12,27 independiente de otros factores de riesgo como la obesidad y la dislipidemia17. En algunos estudios28 se ha encontrado asociación entre la gravedad de la psoriasis y la presencia de marcadores de resistencia a la insulina.
HipertensiónLa asociación entre psoriasis e hipertensión arterial sistémica ha sido controversial, pues en los grandes estudios de población no se ha encontrado asociación cuando se controlan factores como la obesidad y el consumo de cigarrillo17.
En un estudio sueco se encontró una tasa alta de hipertensión arterial sistémica frente a otras enfermedades dermatológicas, con una relación entre lo observado y lo esperado (O/E) de 3,6 (p<0,001). Sommer obtuvo hallazgos similares con un OR de 3,3 (IC95%: 2,4–4,4)29.
Enfermedad cardiovascularSon muchos los estudios en que se ha demostrado la asociación entre psoriasis y riesgo cardiovascular, como arteriosclerosis y trombosis; Ludwing et al.30 encontraron que los pacientes con psoriasis grave tenían una prevalencia de enfermedad coronaria de 59%, comparada con una de 28% en los controles pareados por edad, sexo y similares factores de riesgo excepto el hecho de sufrir psoriasis (p<0,02); en general, se estima un OR de 1,77 (IC95%: 1,07–2,93)12. También, se ha podido determinar que el sufrir de psoriasis grave no tratada desde las etapas tempranas de la vida aumenta este riesgo, independientemente de otros factores de riesgo cardiovascular31. Es así como una persona de 30 años con psoriasis tiene un riesgo relativo de sufrir un infarto de 3,1 veces (IC95%: 2,0–4,9) frente al riesgo de 1,6 de una persona de 60 años (IC95%: 1,1–1,6).
Además del riesgo de arteriosclerosis, los pacientes con psoriasis tienen riesgo de otras complicaciones cardiovasculares, como arritmias cardiacas32, hipertrofia ventricular izquierda, difusión diastólica y enfermedad valvular33.
En cuanto a la mortalidad, se ha podido demostrar como esta se incrementa en el 50% de los en casos cuando la psoriasis es grave, comparada con la del grupo control, y según el sexo, los hombres mueren 3,5 años más rápido o temprano y las mujeres 4,3 años, comparados con los pacientes que no padecen de psoriasis34.
FisiopatologíaLa psoriasis es una enfermedad inflamatoria que se puede clasificar desde el tipo inmunológico como Th1, Th17 y Th22, de acuerdo al perfil de citocinas que se producen en la piel y que están asociadas a estas vías inmunológicas, entre las que se encuentran el interferón γ (INF-γ), el factor de necrosis tumoral α (FNT-α), la interleucina (IL) 17 y la IL-2235. Se ha podido determinar cómo en la artritis psoriásica hay aumento en la expresión de los receptores tipo Toll 2 (TLR-2) en las células dendríticas inmaduras lo cual favorecería a una mayor expresión de citocinas del perfil Th136.
Por otra parte, en los pacientes con psoriasis, las células dendríticas mieloides producen grandes cantidades de IL-23, lo cual se relaciona estrechamente con la estimulación de la producción de linfocitos T; un subgrupo de estas células dendríticas, denominadas células FNT-α/óxido nítrico sintasa inducible (i-NOS) y encargadas de producir altos niveles de FNT-α, IL-20 y otras moléculas inflamatorias, son esenciales en lo que se ha denominado inmunidad innata y conducen todo el proceso inflamatorio en los queratinocitos37. También se ha podido determinar la participación de este tipo de citocinas en otras enfermedades inflamatorias, como la obesidad, la diabetes, la arteriosclerosis y el riesgo de infarto.
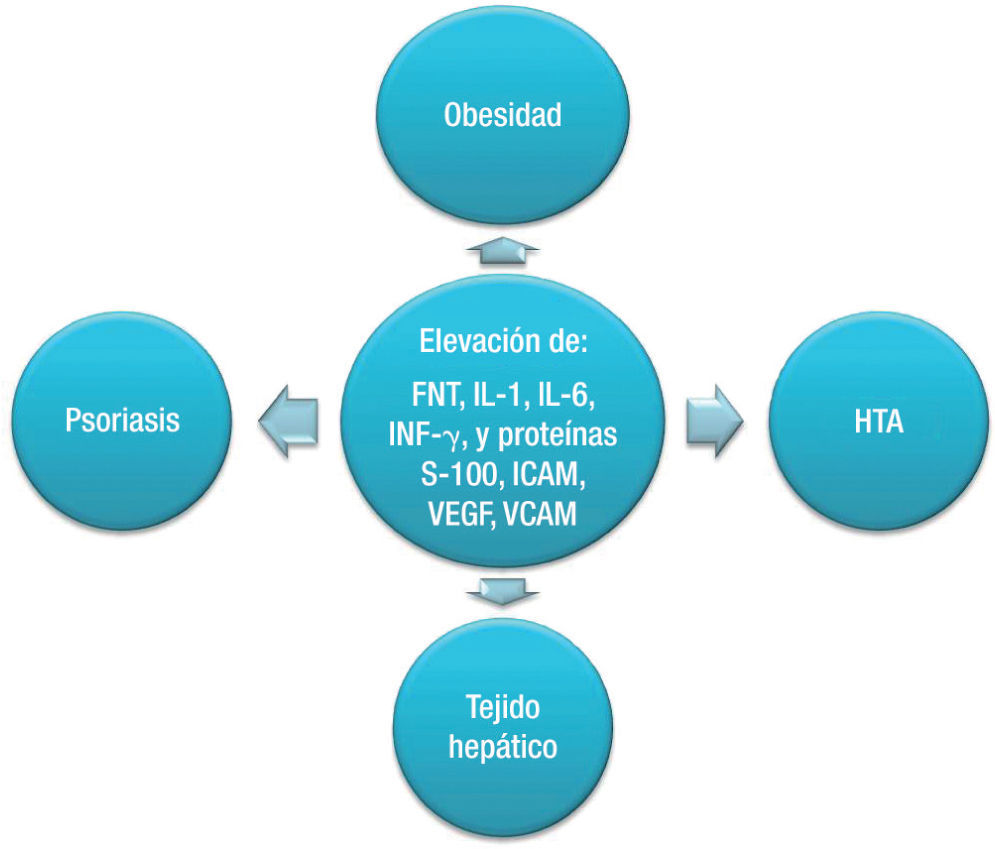
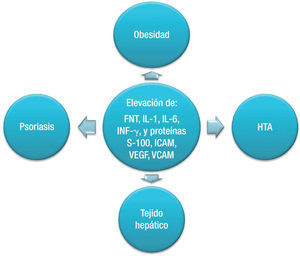
Algunas citocinas, como el FNT-α y la IL-6, moléculas de adhesión, como la ICAM-1 (Intercellular Adhesion Molecule 1) y la E-selectina, y factores angiogénicos, como el factor de crecimiento endotelial (VEG-F), están elevados en la psoriasis, la obesidad y la enfermedad coronaria38,39. Estas citocinas se han visto involucradas en procesos como la angiogénesis, señalización de la insulina, adipogénesis, metabolismo de lípidos y proliferación epidérmica40 y, durante los periodos de enfermedad, son producidas por la piel, el tejido adiposo y el tejido cardiovascular (fig. 1).
Con respecto al VEG-F y su papel en la psoriasis, se ha descrito cómo sus receptores se expresan primariamente en las células endoteliales41 y su activación genera señales que promueven el crecimiento de estas células tanto en arterias, venas y linfáticos; además, aumenta su permeabilidad, lo que facilita la llegada de factores proinflamatorios a su sitio de acción. También se ha demostrado cómo sus receptores se expresan en queratinocitos, favoreciendo su proliferación y cambios en la homeostasis de la barrera epidérmica, con aumento del reclutamiento de leucocitos en la piel inflamada42.
Otro aspecto importante a tener en cuenta es la relación que existe entre los genes involucrados en la psoriasis y la predisposición a ciertas enfermedades del síndrome metabólico. Los loci PSORS 2, PSORS 3 y PSORS 4 se relacionan con la predisposición a síndrome metabólico en general, diabetes de tipo 2, hiperlipidemia familiar y enfermedad cardiovascular 43,44.
Papel de la obesidad en el proceso inflamatorioEn la última década, en varios estudios se ha demostrado que la obesidad puede producir un proceso inflamatorio crónico, haciendo parte del sistema de inmunidad innata con aumento en la producción de FNT-α, IL-6 y proteína C reactiva (PCR). Además, la obesidad tiene una relación directa con la elevación del índice de masa de corporal y el aumento de las citocinas involucradas en el desarrollo de la psoriasis 45,46; y como órgano endocrino activo con la producción de hormonas derivadas de los adipocitos, como las adipocinas, principalmente la leptina y la adiponectina 47, involucradas en la patogénesis de la resistencia a la insulina, la dislipidemia, la hipertensión arterial y la enfermedad coronaria temprana48,49.
La leptina es producida por los adipocitos y se encarga de regular la homeostasis energética, el control del apetito y la vía hipotalámica de la saciedad. La leptina se encuentra elevada en los obesos y disminuye con la pérdida de peso41,45. Además, se encarga de regular positivamente la producción de moléculas de adhesión, como la ICAM-1 y las de adhesión endotelio-plaquetas, que en conjunto con otros factores, como las quimiocinas del tipo proteína 1 quimioatrayente del monocito, llevan a mayor migración y número de macrófagos en el tejido adiposo43.
El receptor de la leptina se expresa en varias células, incluyendo adipocitos, células mononucleares periféricas, fibroblastos endoteliales y queratinocitos “estresados”. Cuando la leptina se une a su receptor, induce la activación de la transducción de señales mediada por las cinasas Janus (Janus Kinase, JAK), activando la señal de transducción y el activador de transcripción 3, también involucrado en la patogénesis de la psoriasis 50.
La leptina protege a los linfocitos T de la apoptosis y modula su proliferación; también, aumenta la proliferación de linfocitos T vírgenes reduciendo la proliferación de los de memoria. Tiene un papel dual: activa los monocitos y los macrófagos productores potenciales de FNT-α, IL-6 e IL-9, y actúa influenciando directamente la diferenciación del fenotipo Th1; además, estimula la proliferación de queratinocitos y la angiogénesis43.
Por todo lo anterior, la leptina se ha implicado en la patogénesis de enfermedades inflamatorias mediadas por el sistema inmunitario (Immune-Mediated Inf lammatory Diseases, IMID), como la diabetes de tipo 1, la artritis reumatoide, la enfermedad inflamatoria intestinal y la psoriasis51. A este respecto, se ha lanzado la hipótesis de que los altos niveles de leptina en los pacientes obesos pueden llevar a la gran producción de mediadores inflamatorios en los pacientes con psoriasis41, que empeoran el curso de la enfermedad y es por esto que se considera la hiperleptinemia como un factor de riesgo en psoriasis, independientemente del sexo y de otros factores de riesgo cardiovascular52,53.
A diferencia de la leptina, la adiponectina se produce de manera inversa al índice de masa corporal. Además, promueve la sensibilización a la insulina, reduce la producción de FNT-α y la actividad fagocítica por parte de los macrófagos19, induce citocinas antiinflamatorias, como la IL-10, antagonistas del receptor de IL-1 en monocitos y macrófagos, e inhibe los niveles de IL-6. En las células endoteliales, la adiponectina disminuye la expresión de moléculas de adhesión, como la ICAM-1. Al parecer, todos estos efectos son mediados por la inhibición de NF-κβ43.
Los niveles plasmáticos de adiponectina están disminuidos en la población con psoriasis, en comparación con la población control, y se considera que su secreción aberrante se puede considerar como factor pronóstico del riesgo cardiovascular46.
Otras citocinas producidas directamente por los adipocitos son el FNT-α40, la IL-6 y la proteína quimioatrayente de monocitos-1 (MCP-1). También, hay aumento en la concentración de IL-17 e IL-23, incremento independiente de la producción de la leptina, pero aún con una función poco clara43.
Papel de las vías inflamatorias en la resistencia a la insulina o diabetes mellitusLa resistencia a la insulina es una condición en la cual las cantidades producidas de insulina son inadecuadas para una respuesta insulinémica normal en tejidos como la grasa, el músculo y el hígado. En el tejido graso lleva a hidrólisis del sitio de almacenamiento de los triglicéridos, con elevación de los niveles séricos de los ácidos grasos libres. En el músculo disminuye la captación de glucosa y el almacenamiento de glucógeno local. En el tejido hepático conlleva la alteración en la síntesis de glucógeno y la supresión de glucosa hepática. A su vez, los elevados niveles de ácidos grasos libres disminuyen la concentración de glucosa en el músculo e incrementan su producción por parte del hígado, lo que finalmente se traduce en aumento de sus niveles séricos43.
Las citocinas y las adiponectinas, como el FNT-α, la IL-6 y la leptina, son reconocidas como importantes reguladores de la sensibilidad a la insulina54. El FNT-α participa en la resistencia a la insulina por diferentes vías, como la inhibición de la activación de la tirosina-cinasa del receptor de la insulina, la activación del receptor activado de la proliferación de peroxisomas (PPAR)δ, los cuales promueven la proliferación epidérmica y modulan el metabolismo de la glucosa y la adipogénesis; además, suprime la secreción de adiponectina de los adipocitos, molécula antiinflamatoria encargada de regular la sensibilidad a la insulina49,49.
La IL-6 también está implicada en la resistencia a la insulina por vías que involucran las cinasas de proteínas y la activación de la fosfatasa de tirosina (alterando los procesos de fosforilación de los receptores) o por una actividad supresora del receptor de la insulina. La elevación de la IL-6 se ha asociado con riesgo de diabetes de tipo 2, independientemente de la obesidad o la resistencia a la insulina55.
La leptina promueve la sensibilidad a la insulina mediante la activación de la cinasa de proteína de monofosfato de adenosina, disminuyendo la malonil-CoA intracelular y, a su vez, la lipogénesis, además de asociarse con el incremento de la b-monoxidación de ácidos grasos. La deficiencia de leptina contribuye de esta forma a la resistencia a la insulina43.
La adiponectina no se expresa en pacientes obesos, con resistencia a la insulina, con diabetes de tipo 2 o con enfermedad coronaria. La adiponectina aumenta la sensibilidad de la insulina, activando a la cinasa de proteína de monofosfato de adenosina43; también, actúa sobre la glucogénesis hepática al disminuir la expresión de dos enzimas fundamentales, como son la cinasa de proteína de carboxi-fosfoenolpiruvato y la glucosa-6-fosfatasa56.
El proceso inf lamatorio crónico de la psoriasis lleva al incremento del factor de crecimiento similar a la insulina II (Insulin-Like Growth Factor II, IGF-II), el cual se relaciona con la proliferación epitelial, la arteriosclerosis49, producción de factores angiogénicos, la modulación de la masa grasa corporal y el metabolismo de los lípidos43. Entre los factores angiogénicos con mayor aumento en la psoriasis, está el factor de crecimiento endotelial vascular (Vascular Endothelial Growth Factor, VEG-F), el cual promueve la neovascularización y la activación de células endoteliales, con aumento de su permeabilidad; su incremento en sangre se relaciona con la gravedad de la enfermedad. Este factor está aumentado en los estados hiperinsulinémicos, secretado principalmente por los adipocitos57, y su aumento prolongado junto con otras moléculas de adhesión en la psoriasis llevan en forma directa la activación de las células endoteliales y su disfunción, lo que genera enfermedad cardiovascular49. Es así como los estados hiperinsulinémicos promueven la propensión a la psoriasis o su exacerbación, al permitir un estado de angiogénesis necesario para el mantenimiento de la enfermedad58.
Enfermedad cardiovascularLa inflamación también está implicada en el desarrollo de la arteriosclerosis; la infiltración temprana de la íntima por linfocitos T periféricos seguida por la infiltración de macrófagos, son eventos importantes en la patogénesis de la arteriosclerosis59. La transmigración de linfocitos T está mediada por moléculas de adhesión, como la ICAM-1, en el endotelio vascular, y los macrófagos acumulan citocinas, como el FNT-α, y enzimas como las metaloproteinasas, que se encargan de degradar la matriz del tejido conjuntivo. El siguiente paso es la formación de tejido fibroso, caracterizada por la acumulación de células lipídicas necróticas y células de músculo liso, cubiertas por una capa fibrosa que, con el avance del proceso inflamatorio, se hace delgada e inestable, propensa a la ruptura con la trombosis que se evidenciará clínicamente como oclusión vascular60.
Otro aspecto importante es la detección de secreción de fosfolipasa A2 del grupo IIA, reactante de fase aguda, en la íntima, la adventicia y la media de la capa arteriosclerótica; esta se asocia con alteración en la composición de las lipoproteínas y aumenta el depósito de lípidos en las paredes aórticas43.
La psoriasis y la arteriosclerosis tienen características histológicas similares, en las que participan los linfocitos T, macró fagos y monocitos. Hay extravasación de linfocitos T, con incremento de aquellos que expresan un patrón de citocinas Th1 y Th17; esta última se encuentra aumentada en pacientes con enfermedad cardiovascular inestable y, en modelos animales, los hace propensos a la isquemia61.
La psoriasis crónica también tiene un papel en la vía metabólica por oxidación. La piel afectada produce radicales libres, especies reactivas de oxígeno (ROS), promoviendo el estrés por oxidación con disminución de los niveles de ácido fólico y aumento de homocisteína62, la cual le confiere un riesgo cardiovascular adicional.
Estado de hipercoagulabilidadLa psoriasis tiene un efecto potencial sobre las plaquetas y los factores de la coagulación.
En el caso de las plaquetas, hay pruebas de su activación en los pacientes con psoriasis, que contribuye al desarrollo de fenómenos trombóticos. Se ha encontrado elevación de los marcadores de activación plaquetaria, como β-tromboglobulina y factor plaquetario 4, en comparación con los controles, y disminución de los mismos después del tratamiento43. Otro hallazgo interesante es la disminución del tiempo de regeneración plaquetaria después de la ingestión de aspirina en los pacientes con psoriasis y el aumento de la expresión de p-selectina por las plaquetas, la cual está directamente relacionada con la gravedad de la enfermedad. Por otro lado, la activación de las plaquetas tiene un papel importante en la patogénesis de la psoriasis, pues favorecen el paso de linfocitos a la microcirculación de la piel63.
En el caso de los factores de la coagulación, citocinas como el FNT-α, la IL-1 y la IL-6, pueden inducir la síntesis de reactantes de fase aguda como la proteína C reactiva (PCR) y el amiloide sérico A por parte del hígado, e incremento de la expresión de moléculas de adhesión como la ICAM-1, necesarias para la migración de leucocitos de la circulación al tejido inf lamado; a su vez, incrementan el inhibidor del activador del plaminógeno 1 y disminuyen el activador del plasminógeno tisular43. Además, las adipocinas también interfieren con la trombosis al sintetizar trombospodina 1, la cual activa el factor transformador de crecimiento β (TGF-β) que regula la producción del inhibidor del activador del plasminógeno 1. Los niveles de este último aumentan en casos de obesidad y de síndrome metabólico, lo cual favorece la formación del trombo y, en asociación con las proteínas de fase aguda, llevan a efectos celulares proinflamatorios43.
Hipertensión arterial sistémicaEl tejido adiposo contiene todos los componentes del sistema renina-angiotensina y es el mayor productor extrahepático de angiotensinógeno; por esta razón, hay aumento de sus niveles séricos en los pacientes obesos64. El angiotensinógeno es el precursor de la angiotensina I que posteriormente pasa a angiotensina II, la cual tiene el principal rol en la regulación de la presión arterial. Esta promueve la retención de sal por el riñón, causa vasoconstricción, aumenta la liberación de catecolaminas por nervios y glándulas suprarrenales y estimula la proliferación de linfocitos T65.
La angiotensina también tiene un papel en el proceso de la inflamación y la arteriosclerosis. La expresión de ARNm del angiotensinógeno se encuentra aumentada en la grasa visceral, lo cual puede explicar parcialmente la relación entre hipertensión sistémica y obesidad en el síndrome metabólico, y es por esto que la pérdida de peso lleva a la reducción de la presión arterial66.
Se ha podido demostrar aumento en la actividad de la enzima convertidora de angiotensina y de renina en los pacientes con psoriasis67 y, en cuanto a la inflamación, se ha visto que después de una infusión de angiotensina II los linfocitos T se activan para producir FNT-α y IFN-γ, y expresan receptores tisulares de atracción (homing). El bloqueo del FNT-α por el etanercept normaliza los valores de presión arterial en animales68.
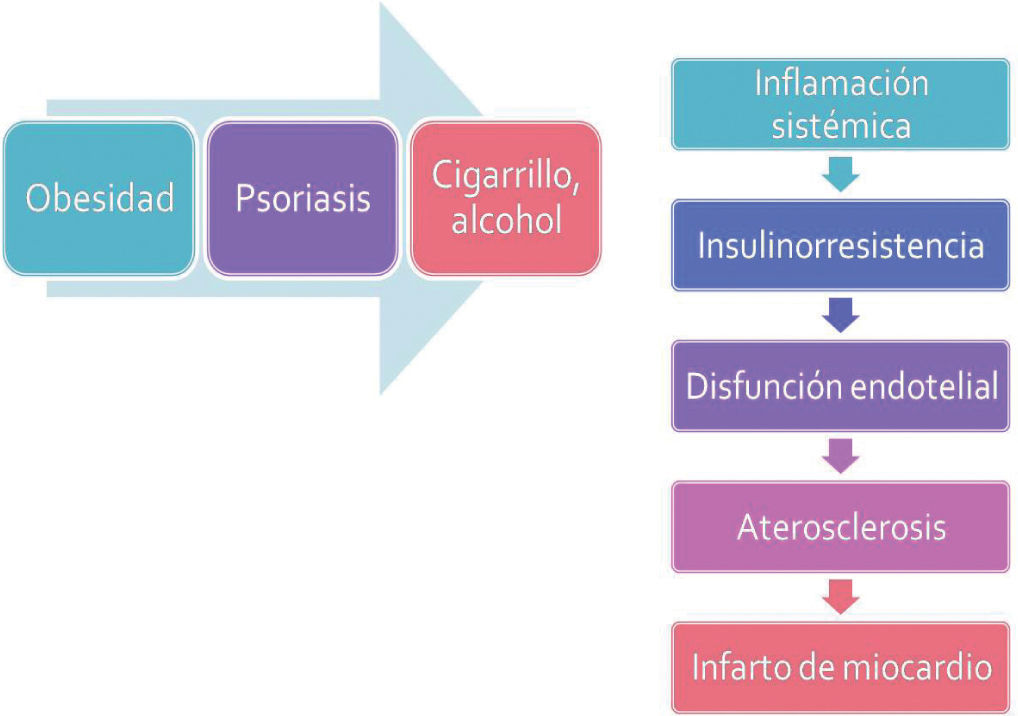
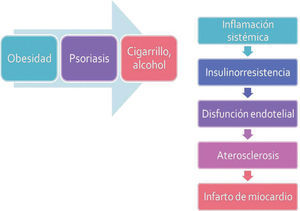
“Marcha” psoriásicaEn la fisiopatología de la psoriasis, el incremento de la mortalidad cardiovascular parece ser una consecuencia de lo que se denomina “marcha psoriásica”: la psoriasis y sus factores desencadenantes, como el cigarrillo, y sus enfermedades concomitantes, incluyendo la obesidad como parte del síndrome metabólico, contribuyen a la inflamación sistémica del paciente. La inflamación sistémica, a su vez, causa insulinorresistencia, un estado de desequilibrio entre los efectos proaterógeno y antiaterógeno, en el cual la insulina promueve efectos proaterógenos. Este cambio ocasiona disfunción endotelial, que conduce a aterosclerosis y, eventualmente, a infarto de miocardio si las arterias coronarias están comprometidas69 (fig. 2).
ConclusiónLa psoriasis es el prototipo de enfermedad inflamatoria caracterizada por la activación de las vías Th1 y TH17, cuyas citocinas se encuentran elevadas en la piel y el suero, estas son críticas para el reclutamiento de linfocitos T en la piel y las articulaciones, además promueven la angiogénesis y la proliferación epidérmica. Al mismo tiempo, estas citocinas tienen efectos en diversos procesos, como la angiogénesis, la señalización de la insulina, la adipogénesis, el metabolismo de los lípidos y el tráfico de células del sistema inmunitario. Es por ello que todo el proceso inflamatorio en la psoriasis tiene un gran impacto en condiciones como obesidad, diabetes, trombosis y arteriosclerosis, las cuales, a su vez, pueden influenciar la patogénesis de la psoriasis al promover el estado proinflamatorio y aumentar la propensión al desarrollo de la enfermedad.
El reconocimiento de la psoriasis dentro del grupo de las enfermedades inflamatorias mediadas inmunológicamente, ha logrado dimensionar el impacto de la enfermedad desde su componente sistémico y, por ende, ha permitido entender y valorar las implicaciones de morbilidad y mortalidad que afectan a los individuos con psoriasis. Esta nueva visión, en donde se considera a la enfermedad desde el punto de vista multiorgánico, ofrece al clínico la oportunidad de construir un enfoque diagnóstico y terapéutico que abarque no solo la disminución de las lesiones cutáneas, sino el control adecuado de los componentes metabólico, cardiovascular y articular de la enfermedad como un objetivo integral que efectivamente logre mejorar la capacidad física e incrementar el bienestar de los pacientes que la padecen.
La investigación en dermatología, en la búsqueda de mejores opciones terapéuticas para los pacientes con psoriasis, debe partir sobre el claro entendimiento de las vías inmuno-biológicas de la enfermedad, de tal forma que cada hallazgo y cada estrategia farmacológica involucren el control preciso de toda la cascada pro-inflamatoria. Cada medicamento debe ofrecer al paciente la oportunidad de modular la mayor parte de los procesos metabólicos involucrados y, por ende, la mejoría física debe ser el resultado de un adecuado control sistémico de la enfermedad.
El compromiso de la dermatología actual implica una oportunidad para interpretar las manifestaciones clínicas como una expresión de las enfermedades concomitantes que pueden cursar en nuestro paciente y exige la responsabilidad por parte del médico tratante de identificar, evaluar y medir el impacto de dichas comorbilidades e iniciar el tratamiento que corresponda. El dermatólogo es, en la mayoría de las veces, el primero en realizar el diagnóstico y, por lo tanto, debe ser quien coordine el manejo multidisciplinario que deben recibir estos pacientes70.
Con base en la evidencia clínica, es claro que el alcance del dermatólogo y el éxito de sus decisiones solo podrán ser medidas en cuanto aplique los principios de integralidad de una enfermedad inmunológica dinámica y compleja.
EL Dr. Lluís Puig ha recibido honorarios en concepto de asesorías y/o conferencias de Abbvie, Boehringer, Janssen, Merck-Serono, MSD, Novartis y Pfizer. Ha participado en ensayos clínicos patrocinados por Abbvie, Amgen, Janssen, Lilly, MSD, Novartis, Pfizer y VBL.
La Dra. Ángela Londoño ha participado como investigadora en protocolos para Laboratorios Abbot y Pfizer y ha trabajado como consultora y conferencista para los laboratorios Wyeth, Abbott, Pfizer, Janssen Cilag y Novartis.
El Dr. César González ha participado como investigador en protocolos para Laboratorios Abbott, Novartis y Pfizer y ha trabajado como consultor y conferencista para Laboratorios Wyeth, Laboratorios Shering Plough, Laboratorios Abbott, Laboratorios Pfizer, Laboratorios Merk, Laboratorios Janssen Cilag, Laboratorios Novartis y Laboratorios Quideca.
Los autores declaran que no tienen ningún conflicto de intereses para la realización de esta revisión.