La polimialgia reumática es una de las patologías inflamatorias musculoesqueléticas más frecuentes en adultos mayores de 50 años que pueden presentarse con poliartritis. Se presenta el caso de una mujer de 65 años con cuadro crónico de dolor poliarticular severo incapacitante, asociado a poliartritis, diagnosticada inicialmente como artritis reumatoide seronegativa, en quien se demostró, mediante ultrasonido, bursitis subdeltoidea y trocantérica bilaterales, así como tenosinovitis bicipital, todas características de polimialgia reumática. Se describe también una buena respuesta clínica y ultrasonográfica al tratamiento con corticoides.
Polymyalgia Rheumatica is one of the most frequent inflammatory musculoskeletal disorders in adults over 50 years of age that can present with polyarthritis. The case is presented of a 65-year-old woman with chronic disabling severe polyarticular pain associated with polyarthritis. It was initially diagnosed as seronegative rheumatoid arthritis, in which bilateral sub-deltoid and trochanteric bursitis was demonstrated by ultrasound, along with bicipital tenosynovitis, all features of polymyalgia rheumatica. A good clinical and ultrasound response to corticosteroid treatment is also described.
La polimialgia reumática (PMR) es una enfermedad reumática inflamatoria común en adultos mayores, caracterizada por dolor proximal en hombros, cuello y cintura pelviana asociado a rigidez matutina prolongada, que no tiene una prueba de laboratorio o marcador inflamatorio específico para hacer el diagnóstico1. Su incidencia varía entre Estados Unidos y los países europeos en un rango de 12,7 a 112,6 casos por cada 100.000 habitantes en adultos mayores de 50 años, con mayor incidencia en Noruega2 y en mayores de 70 años3,4.
Casi el 50% de los pacientes diagnosticados con esta enfermedad puede tener manifestaciones distales como artritis periférica e inflamación de manos, lo cual puede hacer que el diagnóstico se confunda con artritis reumatoide (AR) de inicio tardío5. No obstante, se ha establecido que las dos son entidades separadas, a pesar de que comparten similitud fenotípica al inicio6.
Por ello, en el 2012 se establecieron nuevos criterios para diagnosticar la PMR de forma más específica, incluyendo, además de los criterios clínicos clásicos mencionados y de laboratorio, algunos hallazgos anormales de ultrasonografía (US) en hombros y caderas1.
Por otro lado, la US Point of Care (POC US) se define como un estudio de US realizado por el médico a cargo del paciente, usualmente como adjunto del examen físico, para identificar la presencia o ausencia de un número limitado de hallazgos específicos7. Así, se puede usar en un paciente adulto mayor que tenga un cuadro clínico de inflamación poliarticular sin diagnóstico preciso, buscando la presencia de bursitis en hombros y trocánteres para identificar un caso de PMR.
En la bibliografía indizada no se informa de casos de PMR en el Perú. Nuestro objetivo, en consecuencia, es reportar un caso de polimialgia reumática asociada a poliartritis seronegativa que se diagnosticó utilizando la POC US, para identificar algunos de los criterios actuales del diagnóstico de esta enfermedad.
Presentación del casoMujer de 65 años admitida por un cuadro que había comenzado 6 meses antes de su ingreso con dolor en articulación temporomandibular y mandíbula bilateral, de intensidad 7/10, que impedía la masticación, asociado a dolor de la misma intensidad, además de rigidez en región occipital, cuello posterior, músculos trapecios y hombros bilateral, que impedía movilizar y levantar los hombros y girar el cuello. Además, presentaba dolor en cadera derecha (región glútea y trocantérica) que aumentaba al estar sentada por más de 20 min y le impedía caminar. Estos dolores eran persistentes, sin variación entre el día y la noche.
Cinco meses antes de su ingreso tuvo un aumento del volumen en articulaciones metacarpofalángicas de ambas manos, relacionado con dolor de intensidad 7/10, sin eritema asociado.
Cuatro meses antes de su ingreso dichos síntomas aumentaron a intensidad 8/10, con incremento de temperatura local y edema de todos los dedos de ambas manos y muñecas asociado a sensación de subida térmica no cuantificada por 15 días, que cedió de forma espontánea. Esto se asociaba con rigidez de todas las articulaciones comprometidas.
Dos meses antes de su ingreso persistía el dolor en cuello, cintura escapular, manos y muñecas bilateral y se añadieron manchas eritematosas en cara dorsal de todas las articulaciones interfalángicas proximales (IFP) y metacarpofalángicas (MCF) de ambas manos. Además, presentaba rigidez de todas estas articulaciones durante todo el día, con predominio matutino, que duraba varias horas y mejoraba moderadamente con el transcurrir del día por el movimiento, pero no desaparecía por completo. Esta rigidez era mayor en las manos, al punto que no podía cerrar el puño o agarrar cosas. También experimentó fenómeno de Raynaud en las manos y no podía pararse sin ayuda por compromiso similar adicional de ambas rodillas. Tampoco le era posible cerrar las manos para sujetar cosas.
Recibió 10mg de prednisona durante un mes, sin mejoría del cuadro, porque su médico tratante en ese tiempo pensó que era «actividad de una artritis reumatoide». En todo el curso de la enfermedad el dolor poliarticular oscilaba entre 7/10 y 10/10, con predominio por las mañanas.
Un mes antes del ingreso se agregó dolor y aumento de volumen de tobillos y dedos de pies de forma bilateral. En ese momento la intensidad del dolor poliarticular era 10/10.
Diez días antes del ingreso, por el dolor y la rigidez descritos, ya no podía levantarse de la cama, no le era posible separar los brazos de su cuerpo y dependía de otros para asearse, comer, bañarse, ir al baño o escribir. En todo el tiempo de la enfermedad presentó hiporexia y bajó 12kg en total.
No presentaba cefalea previa, trastornos visuales, claudicación de mandíbula, dolor o tumefacción en regiones temporales, lesiones cutáneas en cara, rash malar, fotosensibilidad, orinas espumosas o síntomas cardiorrespiratorios al momento del ingreso.
Tenía el antecedente de haber padecido enfermedad inflamatoria articular de hombros, espalda y manos 35 años atrás, que en su momento fuera diagnosticada como «artritis reumatoide seronegativa» y tratada con prednisona 10mg/día, de forma condicional a síntomas (último episodio hacía 3 años). Asimismo, había tenido osteoartrosis de manos 10 años atrás; hipertensión arterial hacía 5 años, tratada con losartán; fibromialgia y depresión 5 años antes, tratadas con pregabalina, AINE, sertralina y alprazolam; síndrome de ojo seco hacía 5 años, tratado con lágrimas artificiales; e «hígado graso» 3 años atrás. No había historia de diabetes mellitus, enfermedad tiroidea, enfermedad cerebrovascular ni neuromusculares previas.
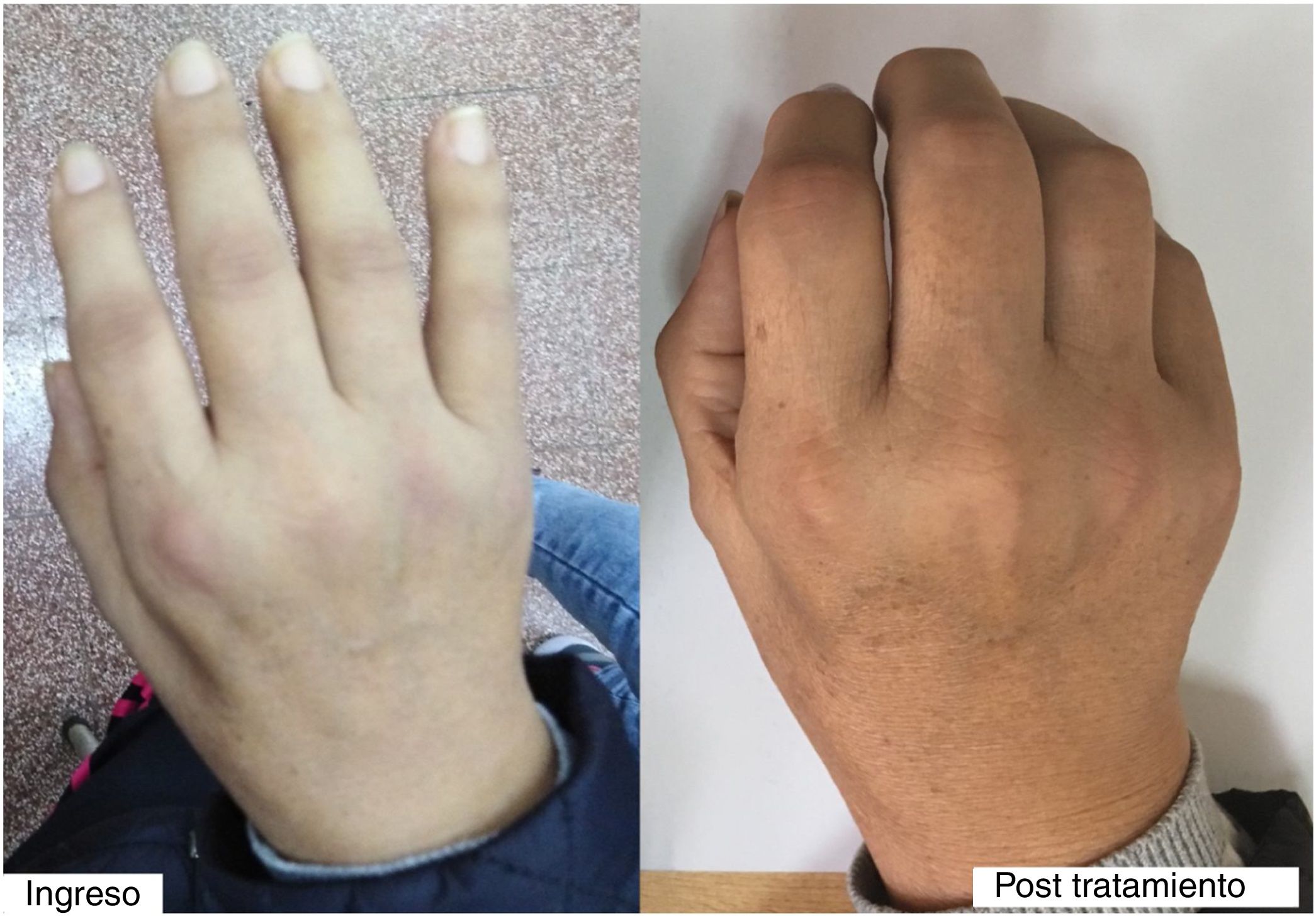
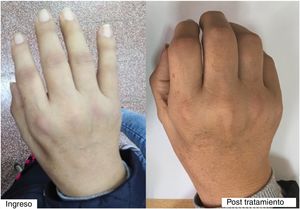
En el examen físico de ingreso tuvo presión arterial de 130/60mmHg, frecuencia cardíaca de 72 latidos por minuto, frecuencia respiratoria (FR) en 24 respiraciones por minuto, temperatura de 37,6°C y saturación de oxígeno 95% con oxígeno ambiental. Presentaba palidez leve de conjuntivas, pero no ictericia de escleras. Las arterias temporales no eran dolorosas ni se notaban aumentadas de calibre o consistencia. En la piel se encontraron manchas eritematosas en la zona dorsal de las articulaciones IFP y MCF de ambas manos (fig. 1). No tenía rash malar ni lesiones en cara o tronco.
En el examen articular tenía aumento de volumen de todas las articulaciones de manos, ambas muñecas, hombros, codos, rodillas, tobillos y articulaciones de ambos pies, con prueba de squeeze positiva en manos y pies bilateral. Presentaba sinovitis en articulaciones IFP y MCF de forma leve en ambas manos (fig. 1, izq.).
El examen fue doloroso a la palpación muscular de ambos deltoides, en tanto que la abducción activa de hombros era mínima por dolor severo. Además, presentaba aumento de volumen y dolor a la palpación y digitopresión de zona subtrocantérica en ambos muslos. La masa muscular estaba muy disminuida en ambos muslos, hombros, brazos y antebrazos, pero el tono muscular era normal.
El examen abdominal, neurológico, pulmonar y cardíaco fue normal.
En los exámenes de laboratorio presentó velocidad de sedimentación globular (VSG) en 65mm/h y proteína C reactiva en 9,7mg/dl (VN: 0-0,5). Los marcadores inmunológicos mostraron anticuerpos antiantígenos nucleares extractables (perfil ENA), antipéptido cíclico citrulinado (anti-CCP), antinucleares (ANA) y factor reumatoide negativos. En los exámenes de laboratorio tenía Hb en 10 g/dL, con constantes corpusculares normales, además de leucocitos y plaquetas en cuenta normal. En el bioquímico tenía glucosa, creatinina, DHL, TGO, CPK total, calcio sérico, albúmina y globulina en rangos normales.
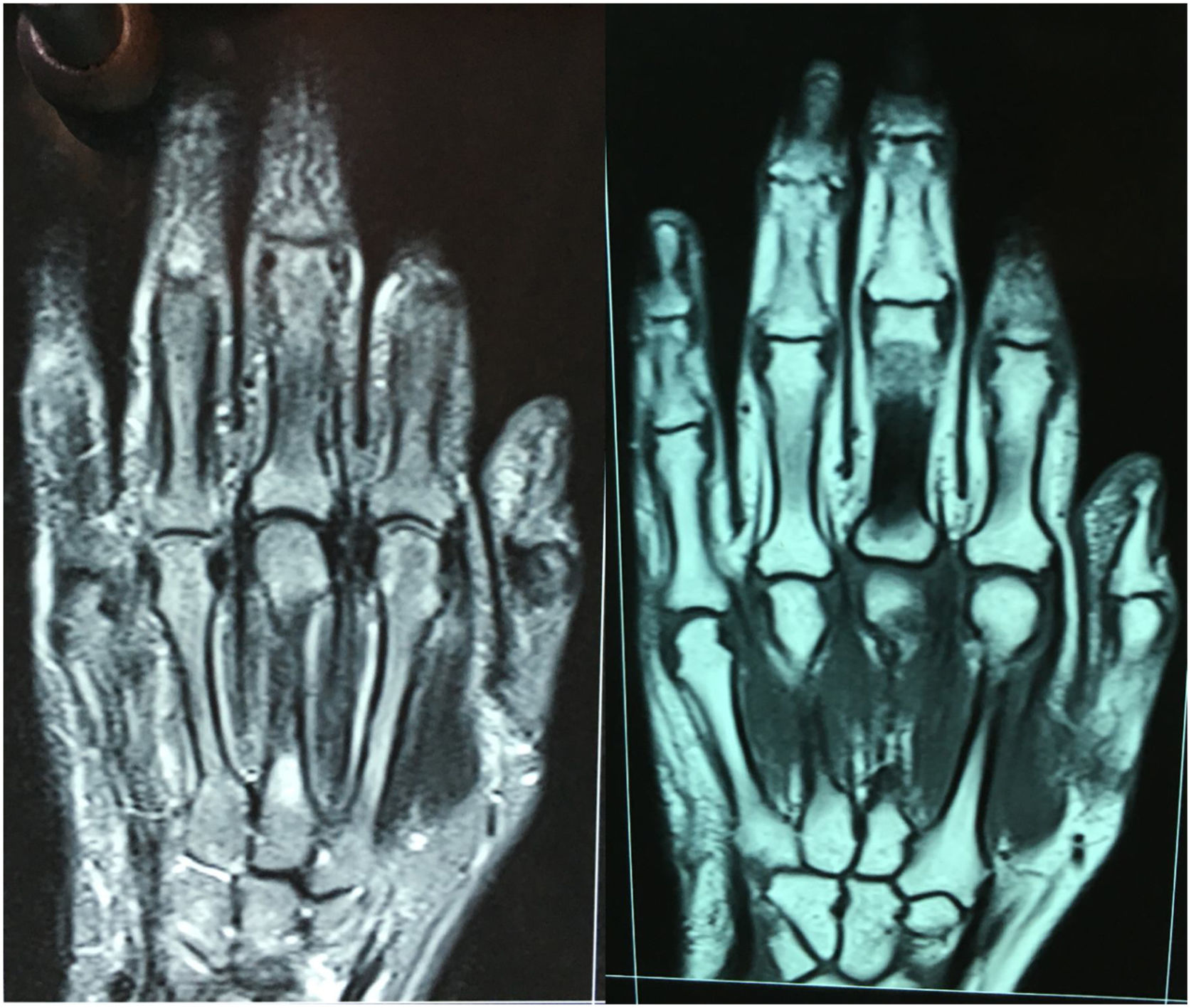
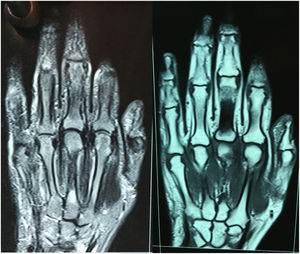
La electromiografía solo mostró signos de síndrome del túnel del carpo bilateral sin compromiso miopático. Se realizó también una resonancia magnética nuclear (RMN) de manos, en la que se evidenciaron adecuados espacios articulares metacarpofalángicos e interfalángicos proximales regulares y simétricos, sin engrosamiento sinovial ni erosiones articulares en interfalángicas proximales, metacarpofalángicas, carpometacarpianas y mediocarpal, aunque sí se observó leve aumento de volumen de estructuras periarticulares, sobre todo en segunda y tercera articulaciones metacarpofalángicas (fig. 2).
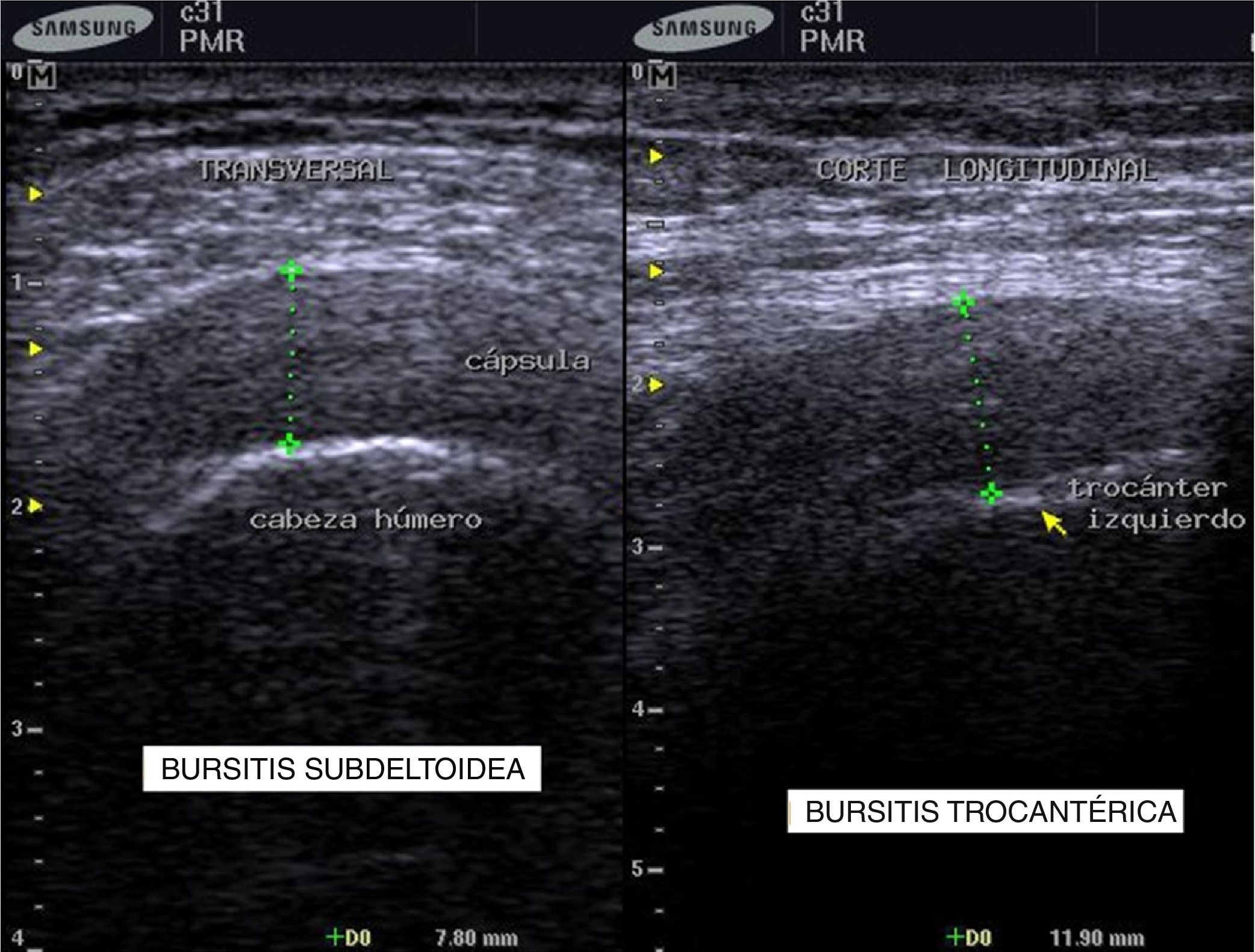
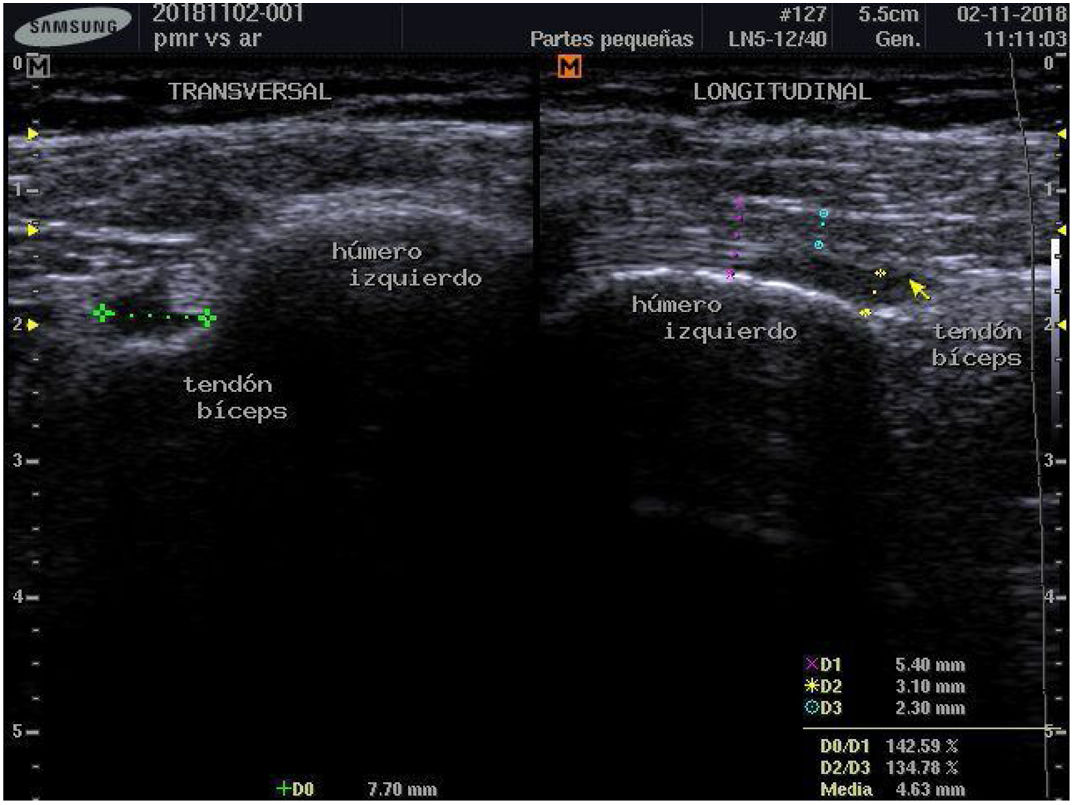
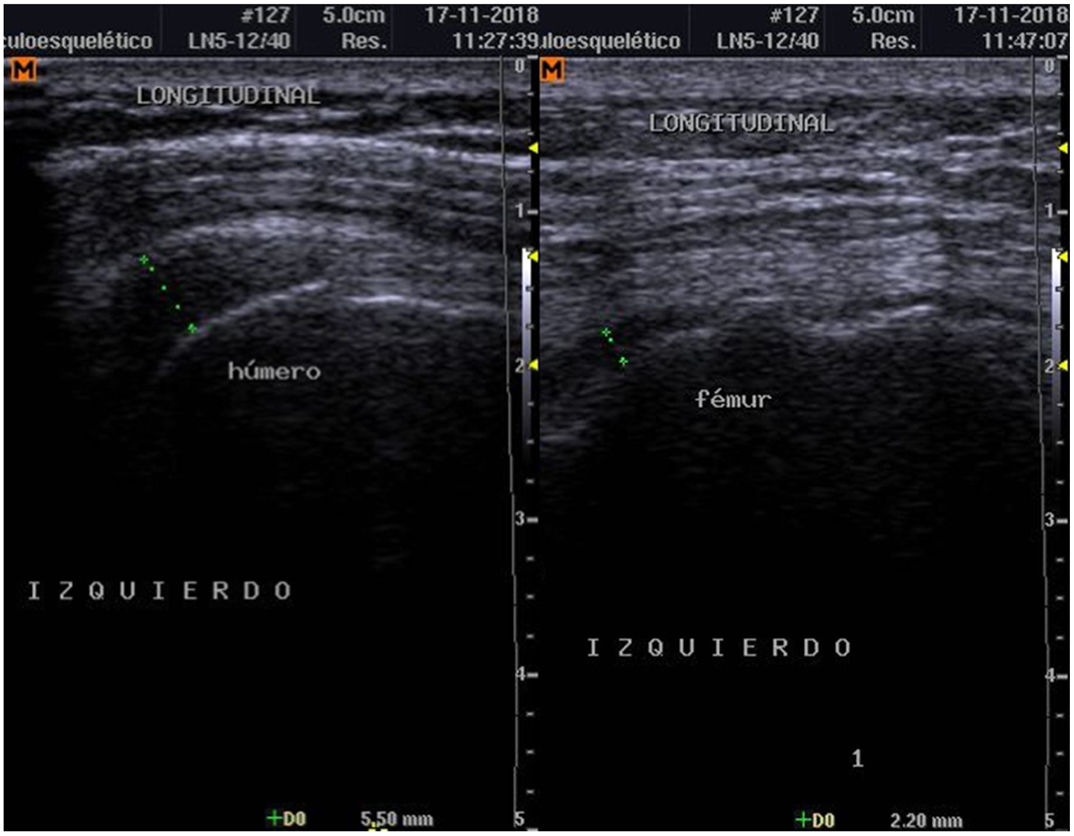
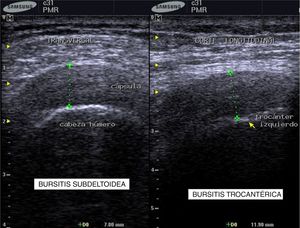
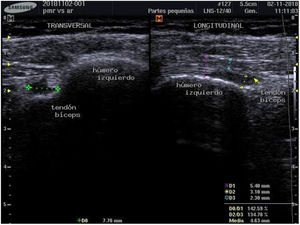
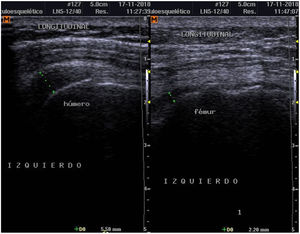
Para establecer el diagnóstico se hicieron estudios de POC US con equipo de ultrasonido Samsung ® SonoAceR3, con un transductor lineal de alta frecuencia en hombros, muñecas y manos, y se evidenció bursitis subdeltoidea en ambos hombros (izquierdo mayor que derecho) (fig. 3, izq.), tenosinovitis de tendón de bíceps izquierdo (fig. 4) y bursitis trocantérica bilateral con sinovitis de cadera (fig. 3, der.).
Con estos hallazgos se confirmó el diagnóstico de PMR y se inició tratamiento con 20mg de prednisona vía oral, pero no hubo mejoría alguna el primer día, por lo que se aumentó la dosis a 30mg de dicho medicamento. Como resultado, el dolor disminuyó de intensidad a las 24 h de 8/10 a 5/10. Así mismo, disminuyó la inflamación periarticular en manos, muñecas y tobillos, y la paciente pudo sentarse por sí sola al segundo día de tratamiento con 30mg de prednisona.
La paciente salió de alta al quinto día de uso de prednisona 30mg por día, caminando por propia cuenta, comiendo sola y muy satisfecha por haber mejorado sustancialmente y con la intensidad del dolor global en 4-5/10.
Se inició además tratamiento con 20mg de metrotexate semanal asociado a ácido fólico diario vía oral, de acuerdo con las guías 2015 de la EULAR/ACR8, porque la paciente era usuaria de corticoides previamente y tenía varias recaídas en el último año, sobre todo el último episodio que fue incapacitante, y además porque tenía alto riesgo de efectos adversos por los corticoides.
A 2 semanas de tratamiento con metotrexate semanal y prednisona 30mg/día se reevaluó a la paciente, quien ya caminaba sola, levantaba los brazos por encima de los hombros y podía hacer mejor flexión de los dedos de las manos (fig. 1, der.). Además, refería intensidad de dolor de 3-4/10 (y algunos días refería ausencia de dolor), pero que le permitía valerse por sí misma.
Se realizó un control de ultrasonografía en el que se puso en evidencia una disminución considerable de la bursitis subdeltoidea (de 7,8mm a 5,5mm) y trocantérica (de 11,9mm a 2,2mm) (figs. 4 y 5).
El caso reportado describe a una paciente adulta mayor con múltiples antecedentes patológicos que se presentó con un cuadro crónico de dolor osteomioarticular. Dicho cuadro había comenzado en cintura escapular, cuello y caderas, y luego se generalizó a manos, rodillas, tobillos, sin que se experimentara mejoría con dosis bajas de prednisona, AINE y pregabalina. Como quiera que en este caso había episodios previos de dolor osteoarticular por más de 30 años, la paciente fue diagnosticada antes como AR seronegativa y mejoraba parcialmente con dosis bajas de corticoides hasta este último episodio.
Si bien un cuadro de PMR en adultos mayores puede confundirse no solo con AR, sino con otras patologías reumatológicas (artritis por cristales, vasculitis, entre otras)9, la paciente tenía FR, anti-CCP, ANA y ANCA negativos.
A pesar de que la PMR de manera frecuente se asocia con arteritis de células gigantes10,11, esta paciente no tuvo clínica de arteritis de células gigantes. Así, puesto que presentó síntomas reumatológicos no específicos, incluyendo artritis y sinovitis, fue catalogada como AR seronegativa (aunque la artritis era no erosiva) y recibió dosis bajas de corticoides sin encontrar mejoría del cuadro clínico. Esto la llevó a una incapacidad funcional, al punto de hacerla completamente dependiente para realizar alguna actividad.
En Latinoamérica, solo en Colombia se han reportado casos de PMR, y los pacientes con mucha frecuencia reportan dolor o rigidez de cintura escapular (99%) y de cintura pélvica (90%), con predominio del sexo femenino (80%), dolor cervical (49%), fatiga (36%), bajada de peso (21%), artritis (21%) y fiebre (16%)12. Todas estas características clínicas las presentaba la paciente reportada.
Debido a los múltiples criterios clínicos para diagnosticar PMR, en el 2012 la EULAR/ACR acordó incluir criterios de imágenes de ultrasonografía para poder realizar un diagnóstico de esta enfermedad con sensibilidad y especificidad de más del 90%. Estos criterios son bursitis subdeltoidea, tenosinovitis bicipital o bursitis trocantérica de manera uni- o bilateral1,10.
Además, la US está siendo utilizada cada vez más como una extensión del examen físico para la evaluación inicial de muchas enfermedades inflamatorias musculoesqueléticas, puesto que es portátil, no invasiva, no implica radiación y es de bajo costo11. Entonces, al realizar los estudios de POC US en la paciente buscando estas anormalidades, encontramos compromiso bilateral de las tres estructuras anatómicas descritas, y de acuerdo con los criterios 20121, la paciente reunía un score de más de cinco puntos con US.
Con ello, clasificamos a la paciente como PMR y acordamos con ella iniciar terapia con prednisona a dosis mayor de la recomendada de 15mg, pues ya estaba recibiendo dicho medicamento en dosis de entre 10 y 20mg durante unos 6 meses (por un diagnóstico equivocado de AR seronegativa) y no mejoraba. De tal manera, la paciente cumplía un criterio de definición de paciente resistente a glucocorticoide13. Con el aumento a 30mg de prednisona se obtuvo la respuesta clínica esperada en 48 h, descrita líneas arriba.
Se describen hallazgos de ciertas características de pacientes con PMR resistente a glucocorticoide, tales como sexo femenino, valor de proteína C reactiva mayor de 8mg/dl, VSG mayores de 80mm/h, mayor intensidad de dolor al ingreso por escala visual analógica (entre 7 y 10), rigidez matutina mayor de 2 horas y presencia de artritis periférica13. Nuestra paciente tenía todas estas características, excepto el valor de la VSG. Por ello, se agregó la terapia con metotrexate.
Por otro lado, a la paciente se le realizó una RMN de manos comparativa antes de ingresar a hospitalización, y no se observaron cambios articulares sugerentes de AR, tales como edema óseo, sinovitis o erosiones óseas, las cuales se reportan entre 80 y 100% de los casos de artritis reumatoide, incluso en AR temprana de menos de 3 meses de evolución14.
Aunque existen estudios que sugieren algunos hallazgos más frecuentes en pacientes con PMR que en controles sanos en la RMN de manos, tales como tenosinovitis del extensor común de los dedos sin sinovitis significativa15, en la incidencia de la imagen de la resonancia de la paciente reportada no se puede visualizar el tendón de dicho músculo.
Después del alta, reevaluamos a la paciente a los 14 días del inicio de la terapia con prednisona y metotrexate, y al realizar otro estudio de POC US evidenciamos una disminución de la extensión ecográfica de la bursitis, tanto subdeltoidea como trocantérica. Ello concordaba con la mejoría del dolor y del cuadro clínico en general con el tratamiento inmunosupresor.
Esto concuerda con estudios previos que plantean también que se puede utilizar la US como una herramienta útil de monitorización de respuesta al tratamiento en PMR, bien sea con corticoides, con o anti-TNF12. Incluso, se reporta disminución de la bursitis en hombros en el 61% de los pacientes antes del tratamiento, a 36% después de 12 semanas de tratamiento con tocilizumab16.
Por ello, consideramos que la RMN, a pesar de detectar hallazgos característicos de PMR, tiene mayores costos y dificultades técnicas en comparación con un estudio de POC US al pie de la cama del paciente, que puede encontrar los mismos hallazgos que se observan en la RMN: bursitis trocantérica y subdeltoidea y tenosinovitis bicipital, tal como establecen los criterios actuales de clasificación de PMR1. Además, un equipo de US puede estar disponible inmediatamente y, al ser utilizado por un personal capacitado, puede reportar estos hallazgos de una manera más pronta que una RMN en el mismo momento de la evaluación clínica del paciente, bien sea en hospitalización, o incluso en algunos consultorios.
Podemos concluir, entonces, que la PMR puede presentarse en una paciente adulta mayor asociada a polartritis simétrica no erosiva, sin presentar arteritis de células gigantes con marcadores inflamatorios elevados, y que puede diferenciarse de una AR por tener FR y anti-CCP negativos y hallazgos en la POC US de tendinitis bicipital y bursitis de hombro y trocantéricas.
En el caso de mujeres mayores de 50 años con dolor poliarticular crónico de tipo inflamatorio, que hace sospechar de AR de inicio tardío, pero que tienen marcadores negativos para dicha patología, se debe investigar si se presenta una posible PMR. Recomendamos por ello realizar estudios de POC US en pacientes con dolor osteomioarticular crónico mayores de 50 años para poder diferenciar el verdadero compromiso sinovial y articular del compromiso de bursas y tendones, sobre todo cuando el mayor compromiso del dolor es en la cintura escapular y pelviana. Inclusive, se puede utilizar la POC US como monitorización de respuesta al manejo farmacológico, lo cual va de la mano con la respuesta clínica.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses.