Las indicaciones de artroplastia de cúpula radial son esencialmente fracturas complejas con daño ligamentoso (medial, lateral o Essex-Lopresti), y/o asoaciadas a daños óseos (coronoides u olécranon). Nuestro objetivo es revisar nuestra experiencia con la utilización de prótesis de cabeza del radio en un contexto traumático.
Material y métodoEstudio observacional, descriptivo y retrospectivo, con seguimiento de 1-11 años. El grupo de estudio tuvo un tamaño muestral de 82 pacientes, con una edad media de 41,6 años (± 9,2).
Los criterios de inclusión fueron: pacientes en edad laboral (25-64 años) con fracturas de cúpula radial complejas (II, III, IV de Mason), con lesiones de partes blandas u óseas, que conllevarán inestabilidad, no reconstruibles mediante osteosíntesis y tratadas mediante artroplastia.
Las principales variables analizadas fueron datos de filiación, clasificación de Mason o aspectos quirúrgicos, como demora, tiempo quirúrgico, tipo protésico (donde la prótesis bipolar fue la más utilizada, 88,6%), necesidad de cementación o reintervenciones. También se analizó el tiempo rehabilitador, las causas de fracaso protésico, complicaciones, hallazgos radiológicos (según Van-Riet), zonas de aflojamiento (según Popovic), así como las escalas MEPS y de Cassebaum.
Se apreciaron diversas lesiones asociadas, como el daño en el ligamento colateral lateral cubital en el 39% de los casos, la fractura de coronoides, en el 25,6% y la fractura de olécranon, en el 15,9% de la serie. Hubo un caso de lesión de Essex Lopresti.
Los test estadísticos utilizados fueron: para variables categóricas, las tablas de contingencia, Chi Cuadrado y test de Fisher. Para las variables numéricas, la U de Mann Whitney o el test de Kruskall Wallis. Nivel de evidencia IV.
ResultadosEl tiempo quirúrgico fue de 100 minutos (± 56,8). Se cementaron el 53,8% de las prótesis. El resultado de la escala MEPS: 80,4 puntos (± 19,3), siendo excelentes-buenos en el 71,6%. El codo era estable en el 93,7% de los casos, presentaba una moderada inestabilidad, inferior a 10° en varo-valgo, en el 4,9% de los casos y una franca inestabilidad, con 10° o más de inestabilidad en varo o en valgo, en el 1,3% restante de la serie. El tiempo de rehabilitación fue menor en las cementadas (p=0,03), hubo mayor rigidez (p=0,03) y más secuelas (limitaciones de movilidad, dolor residual), (p<0,05) en los casos en los que hubo que reparar el ligamento colateral lateral cubital (dada la coexistencia de otras lesiones graves en estos casos). Se obtuvieron mejores resultados en la escala de Cassebaum (p=0,02) y más resultados excelentes en la escala MEPS (p=0,02), cuando la cirugía fue antes de una semana. Se retiró la prótesis en 11 casos (13,4%), donde la principal causa de retirada fue el dolor en la pronosupinación en 5 casos, las lesiones capitelares en 4 casos, una luxación y una infección. La complicación más frecuente fue la rigidez (30,5%). Hubo 3 infecciones (3,7%). Las zonas 1 y 7 (Popovic) fueron las de mayor osteólisis.
ConclusionesLa presencia de lesiones óseas y ligamentosas concomitantes determinaba más tiempo quirúrgico y secuelas. La cirugía precoz conseguiría mejores resultados clínicos.
The indications for radial head arthroplasty are essentially complex fractures with ligament damage (medial, lateral or Essex-Lopresti), and/or associated with bone damage (coronoids or olecranon). The aim of this study is to review our experience with the use of a radial head prosthesis in the context of a trauma.
Material and methodAn observational, descriptive and retrospective study, with a follow-up of 1- 11 years, was performed on a study group of 82 patients with a mean age of 41.6 (± 9.2) years.
The inclusion criteria were: patients of working age (25-64 years) with complex radial head fractures (Mason II, III, IV), with soft tissue and bone injuries that caused instability, non-reconstructable by osteosynthesis and treated using arthroplasty.
The primary variables analysed were social demographics, Mason classification, or surgical aspects such as delay, surgical time, type of prosthesis (where the bipolar prosthesis was most used, 88.6%), need of fixation or further surgery. Rehabilitation time, causes of prosthesis failure, radiological findings (according to Van-Riet), areas of loosening (according to Popovic), as well as the Mayo Elbow Performance Score (MEPS) and the Cassebaum scale.
Various associated injuries were observed, such as injuries in the lateral collateral ligament of the elbow in 39% of cases, coronoid fractures in 25.6%, and an olecranon fracture in 15.9% of the series. There was one case of an Essex- Lopresti injury.
The tests used for the statistical analysis were Chi squared and Fisher test for categorical variables and contingency tables. The Mann Whitney U or Kruskall Wallis tests were used for the numerical variables. Evidence level: IV.
ResultsThe mean surgical time was 100 (± 56.8) minutes. The prosthesis was fixed in 53.8% of cases. The mean score on the MEPS scale was 80.4 (± 19.3) points, being good-excellent in 71.6%. The elbow was stable in 93.7% of cases. There was moderate instability, with 10° or more in varus or valgus, and in 1.3% in the rest of the series. The rehabilitation time was lower in the fixed cases (P=.03), and there was greater rigidity (P=.03) and more sequelae (limitations in mobility, residual pain), (P<0.05) in the cases where the LCL had to be repaired (given that there were other serious injuries in these cases). When the surgical delay was less than one week, better results were obtained on the Cassebaum scale (P=.02), as well as more excellent results on the MEPS scale MEPS (P=.02). The prosthesis was removed in 11 cases (13.4%), with the main cause for removal being pain in pronosupination in 5 cases, and capitellar injuries in 4 cases, one dislocation, and one infections. The most frequent complication was rigidity (30.5%). There were 3 infections (3.7%). Popovic areas 1 and 7 had greater osteolysis.
ConclusionsThe presence of concomitant bone and ligament injuries determined a longer surgical time and more sequelae. Early surgery would achieve better clinical results.
Las fracturas de cúpula radial constituyen el 1,7-5,4% de todas las fracturas del adulto. Aproximadamente el 33% de las fracturas del codo pueden asociarse con fracturas de la cúpula radial y hasta un 85% de estas fracturas de cabeza del radio ocurren en jóvenes y pacientes activos1.
Biomecánicamente, la cabeza del radio es el principal estabilizador posterolateral, cuando la coronoides está fracturada o el ligamento colateral lateral cubital (LCLC) está lesionado y estabilizador secundario en valgo, cuando el ligamento colateral medial es incompetente. La cabeza del radio es el principal estabilizador del codo si la coronoides está fracturada, el ligamento colateral medial es incompetente o el ligamento colateral lateral ulnar está lesionado.
La clasificación de Mason reconoce a las fracturas tipo III como aquellas fracturas conminutas y desplazadas, que afectan a la totalidad de la cabeza radial. Debido a que el aporte vascular de la epífisis proximal del radio está limitado a pequeños vasos intraarticulares, la reducción abierta y osteosíntesis podría asociar osteonecrosis, ausencia de consolidación o desplazamientos secundarios2. En los casos con inestabilidad del codo asociada, el tratamiento más adecuado es el reemplazamiento protésico. En la rara situación en la que la osteosíntesis es estable y sin inestabilidad de codo, podría realizarse una osteosíntesis3.
La escisión sin artroplastia puede alterar la biomecánica y estabilidad del codo, por lo que la artroplastia asociada ofrecería mejores resultados que la resección aislada en casos sin inestabilidad asociada4–7. La escisión de la cabeza radial estaría contraindicada en pacientes con ligamento colateral medial incompetente, lesión en membrana interósea o luxación del codo y se ha asociado a dolor, inestabilidad, traslación proximal radial, artrosis, pérdida de fuerza y cúbitus valgus8, fundamentalmente cuando había algún tipo de inestabilidad subyacente.
La artroplastia de cúpula radial estaría indicada en fracturas desplazadas y conminutas, no reconstruibles que afectaran a más de un 25-30% de la superficie de la cúpula radial6 y permite reconstruir el contacto radiocapitelar y actuar como espaciador mientras cicatrizan lesiones asociadas del ligamento colateral medial, colateral lateral, membrana interósea7 o la cápsula articular8,9 y restablecer la biomecánica articular. Recientemente se han obtenido mejores resultados con la artroplastia comparada con la osteosíntesis en fracturas de cabeza radial Mason III10.
Nuestro objetivo es evaluar nuestra experiencia con la artroplastia de cúpula radial en fracturas complejas con daño ligamentoso, lesiones concomitantes, o momento quirúrgico pudieran tener sobre el resultado funcional final y las posibles complicaciones.
Material y métodosEstudio observacional, descriptivo y retrospectivo, con un tamaño muestral de un grupo de estudio de 82 pacientes, intervenidos en nuestro centro entre 2000 y 2011. La edad media fue de 41,6 años (± 9,2). Nivel de evidencia IV. El tiempo de seguimiento fue de 1-11 años, con una mediana de 18 meses, un mínimo en 12 y un máximo en 125 meses. No hubo ninguna pérdida de seguimiento. A pesar de que los pacientes fueron tratados por muchos de los miembros de nuestro servicio, existe una Unidad específica de hombro y codo, que participó activamente en las intervenciones y seguimiento de todos los pacientes.
Se utilizó la clasificación de Mason11, modificada por Johnston12, considerando 4 tipos: tipo I (sin desplazamiento, hasta 2mm de hundimiento), tipo II (más de 2mm de desplazamiento), tipo III (conminutas) y tipo IV (con luxación).
Criterios de inclusión: pacientes en edad laboral (25-64 años) con fracturas de cúpula radial complejas (II, III, IV de Mason), que asociaran lesiones de partes blandas o de estructuras óseas, que conllevaran inestabilidad, no reconstruibles mediante osteosíntesis y sometidas a artroplastia de cúpula radial.
Las lesiones asociadas fueron daño en el LCLC (39%), fractura de coronoides (25,6%) y de olécranon (15,9%). Hubo un caso de lesión de Essex Lopresti, un caso de fractura de Monteggia asociada y 2 casos de tríadas terribles. La incidencia de lesiones del LCLC probablemente ha sido infradiagnosticada en esta serie, al ser más frecuente que solo en un 39% de los casos registrados.
El mecanismo lesional fue el traumatismo indirecto (mecanismo indirecto) en el 98,8% de los casos. Los trabajos de los pacientes eran considerados de alta demanda funcional (con grandes requerimientos de fuerza) en el 78% de la serie. Se afectó el codo derecho en el 45,1%. El brazo dominante fue el afectado en el 50% de la serie.
La distribución de las fracturas según la clasificación de Mason fue la siguiente: las fracturas tipo II representaron el 2,5%, las tipo III el 27,2%, mientras que las tipo IV (asociadas a luxación) fueron el 70,3% de la serie.
El tiempo de demora quirúrgica previo a la intervención fue inferior a una semana (agudas) en el 42,7%, entre 1-4 semanas (subagudas) en el 32,9% y superior a 4 semanas (crónicas) en el 24,4% restante. El tiempo de la intervención fue de 100,5±56,8 minutos.
El abordaje utilizado fue el descrito por Kocher, entre cubital extensor carpi ulnaris y anconeus. Si por este abordaje se podía sintetizar la coronoides, si hubiera una fractura a este nivel, se evitaría el abordaje medial. En el caso de fractura de olécranon, se aprovecharía el abordaje posterior para sintetizar la cabeza radial. Solo se utilizó además el abordaje medial de Kasparyan y Hotchkiss13 en 2 casos, donde no fue posible reconstruir la coronoides por vía lateral.
El algoritmo de tratamiento ante una fractura de cúpula radial empleado fue: ortopédico con rehabilitación precoz en las fracturas tipo I. En las tipo II, tras artrocentesis evacuadora y anestésico local intraarticular, si no había bloqueo en pronosupinación se trataban con rehabilitación precoz tras una semana de inmovilización. En caso de bloqueo, osteosíntesis, extirpación parcial (si menos del 25% afectado) o extirpación completa, siempre y cuando no coexistiera inestabilidad en varo. En las tipo III, el estudio de TAC, que se intentaba realizar fundamentalmente desde el tipo II en adelante, permitía dilucidar el tratamiento mediante osteosíntesis, o prótesis. Cuando coexistían lesiones ligamentarias, se reparaba el complejo ligamentario externo. No reparábamos el ligamento colateral medial. En el caso de una lesión de Essex Lopresti, se realizaba osteosíntesis o artroplastia y se estabilizaba la articulación radiocubital distal con una aguja de Kirschner en supinación durante 3 semanas. En el caso de fractura de coronoides asociada, se trataba primero la fractura de coronoides según la clasificación de Regan Morrey14 (si era posible desde el abordaje lateral al haber extirpado la cabeza radial o desde medial si la cabeza se conservaba) y posteriormente se realizaba osteosíntesis o artroplastia de la cabeza radial. Así, si la fractura de coronoides era de tipo I, no se sintetizaba y si era del tipo II o III, se procedía a la reinserción u osteosíntesis, con agujas o placa de la Clínica Mayo (Acumed®). En esta serie, de los 21 casos (25,6%) con fractura de coronoides, a 15 casos (18,2%), siendo del tipo II, se les estabilizó la misma con dos agujas de Kirschner roscadas de 1,5mm; a 4 casos (4,8%) se les estabilizó con sutura transósea (siendo también del tipo II) y a 2 casos (2,4%), siendo de las tipo III, se reconstruyó con injerto de la cabeza radial y tornillos. En el caso de fractura de olécranon asociada, se procedía a la osteosíntesis o artroplastia de la cúpula radial y a la osteosíntesis del olécranon, con cerclaje o placa, con reparación del complejo ligamentario externo y se podía incluso colocar un fijador externo provisional en caso de inestabilidad residual.
Tipo de intervención: se realizó la reinserción del complejo ligamentario externo (LCLC) en 32 casos (39%). En ella se realizó la sutura directa del ligamento en el 37,5% de los casos, la sutura transósea en el 31,3% de los casos, mientras que en el resto, utilizamos anclajes en los casos con inestabilidad franca al forzar el varo. Se utilizó fijador externo en el 4,9% de los pacientes y osteosíntesis del olécranon en el 15,9%.
La prótesis utilizada con mayor frecuencia fue la modular, metálica, con su versión corta no cementada y otra larga, cementada, de la marca comercial Tornier®, que se colocó en el 88,6% de los pacientes.
Se aplicó cemento en la implantación protésica en el 53,8% (casos que se corresponden con los años en los que la prótesis Tornier® solo era cementada y en aquellas que tenían un vástago largo), con vástagos que fueron cortos en 50 casos (61%) y largos en 32 (39%). La prótesis anatómica modular metálica (Anatomic Radial Head System, ACUMED®, Hillsboro, Oregón, EE. UU.) se colocó en el 7,3%. La prótesis Mopyc®, en el 4,1%. A pesar de disponer de varios modelos protésicos de diversas casas comerciales, antes citadas (Tornier®, Acumed® o Mopyc®) y considerando la versatilidad de componentes y facilidad de colocación, la prótesis Tornier®, fue la más aceptada por los miembros de nuestro servicio.
Se colocaron 52 prótesis de vástago corto y 30 de vástago largo. La selección de uno u otro estaba en función del estado del cuello radial. En caso de no ofrecer garantías de ajuste por osteoporosis o conminución de la zona de osteotomía, se prefería colocar una prótesis con anclaje diafisario cementada, con vástago largo.
El procedimiento quirúrgico para medir el implante y evitar el sobredimensionado u «overstuffing» siguió las siguientes consideraciones.
El gap en la articulación lateral cubitohumeral visible en quirófano sería un indicador más reproducible de sobredimensionado de la cabeza, tras la implantación de una prótesis, considerando que cuando se empieza a detectar el gap, el sobredimensionado de la cabeza es ya≥2mm15. La aparición de un hiato en la porción cúbito-humeral es un índice fiable de prótesis «sobredimensionada»15,16. De este modo17, la distancia entre el nivel de osteotomía y el borde proximal de la cavidad sigmoidea menor debe ser igual que el grosor de la cabeza radial18. En este trabajo se utilizó fundamentalmente la medición de el hiato en la articulación lateral cúbito-humeral y se consideró en todo lo posible que la distancia entre el nivel de osteotomía y el borde proximal de la cavidad sigmoidea menor fuera igual que el grosor de la cabeza radial.
Los pacientes se inmovilizaron con una férula durante 3 semanas si existía un daño ligamentario, o lesiones asociadas como fractura de coronoides. Posteriormente comenzaban la rehabilitación. En el caso de gran inestabilidad, mantenida estable con un fijador externo de Orthofix® o Stryker®, este se mantuvo durante 3-6 semanas, aunque la movilización del codo comenzaba inmediatamente a las 24-48 horas, de modo protegido. En caso de que no existieran otras lesiones, se comenzó la movilización desde el postoperatorio (24-48 horas postintervención).
Se consideraron como complicaciones todas las situaciones adversas que surgieron tras la implantación de la prótesis, que alargaron o agravaron el proceso de la patología original (fractura de cabeza radial) y que no eran propias de ella. Se utilizaron la escala MEPS19,20 y la escala de Cassebaum21,22 (escalas que valoran fundamentalmente dolor, movimiento y estabilidad), así como se consideró la rigidez según la descripción de Morrey23,24: rigidez muy severa cuando el arco total es de 30° o menos, severa cuando está entre 31-61°, moderada entre 61-90° y mínima cuando es mayor de 90°.
Se consideró la artrosis de codo en función de la clasificación de Rettig25, donde la clase I se caracterizaba por cambios artrósicos iniciales en la articulación cúbito-humeral, con una articulación radiocapitelar normal. La clase II se refería a cambios artrósicos marginales en la cúbito-humeral además de cambios artrósicos en la radiocapitelar. Finalmente, la clase III se caracterizaba por cambios marginales cúbito-humerales, radiocapitelares y además una subluxación radiocapitelar. El estrechamiento articular era mayor a medida que aumentaba la clase. Por otro lado, los cuerpos libres aparecían en las clases II y III.
Se consideró movilización protésica a aquel fenómeno radiológico por el que se produciría el desplazamiento de la prótesis del lugar original de inserción. También se consideró la subluxación de la cúpula radial en controles radiológicos, que podía ser anterior, posterior, estática o dinámica. También se valoraron osificaciones heterotópicas, osteólisis, etc.
Las variables analizadas fueron: datos de filiación, clasificación de Mason, aspectos quirúrgicos (demora, tiempo quirúrgico, tipo de prótesis, cementación, reintervenciones), tiempo de rehabilitación, causas de fracaso protésico, complicaciones, hallazgos radiológicos (aflojamiento, sobredimensionado, subluxación de cúpula radial y disociación de componentes, según Van-Riet26), zonas de osteólisis protésica (zonas de 1 a la 7, en el anclaje protésico al radio, Popovic27), escalas Mayo Elbow Performance Score (dolor, movimiento, estabilidad y funcionalidad en la vida diaria, MEPS19,20) y Cassebaum21,22, según grado de flexoextensión de muy bueno (flexión superior a 130°, bueno, moderado, a pobre (flexión inferior a 110°).
Con el objeto de hallar diferencias estadísticamente significativas, se analizaron los datos obtenidos mediante el paquete estadístico SPSS v. 15,0. Para analizar variables categóricas se utilizaron las tablas de contingencia, el análisis mediante la prueba Chi Cuadrado y el test exacto de Fisher. Para el análisis de las variables numéricas, se realizó previamente el estudio de distribución de normalidad, mediante el test de Shapiro Wilk, encontrando que las variables a analizar presentaban distribución no paramétrica. Por ello, para estas variables, cuando había 2 muestras independientes se utilizó la U de Mann Whitney, mientras que cuando había 3 muestras independientes el test de Kruskall Wallis. El intervalo necesario para establecer conclusiones estadísticas fiables se cifró en un intervalo de confianza del 95%, considerando que las diferencias eran estadísticamente significativas cuando la p<0,05.
Todos los pacientes firmaron el consentimiento informado apropiado y el trabajo fue aprobado por el comité de ética de nuestro centro.
ResultadosLa flexión final fue de 127,3° (± 18,3), la extensión fue de 18,5° (± 11,8), la pronación fue de 78,7° (± 18,8) y la supinación fue de 77° (± 19,4). A la exploración, el 93,8% de la serie tenía un codo estable, un 4,9% tenía un codo con moderada inestabilidad, menor de 10° en varo o en valgo, y solo un caso, un 1,2% tenía una inestabilidad mayor a 10° en varo o en valgo.
Los resultados según la escala de Cassebaum fueron: muy bueno, en el 50%; bueno, en el 30,5%; moderado, en el 4,9% y pobre en el 14,6% (con arcos de movilidad del codo inferiores a 100° de flexoextensión).
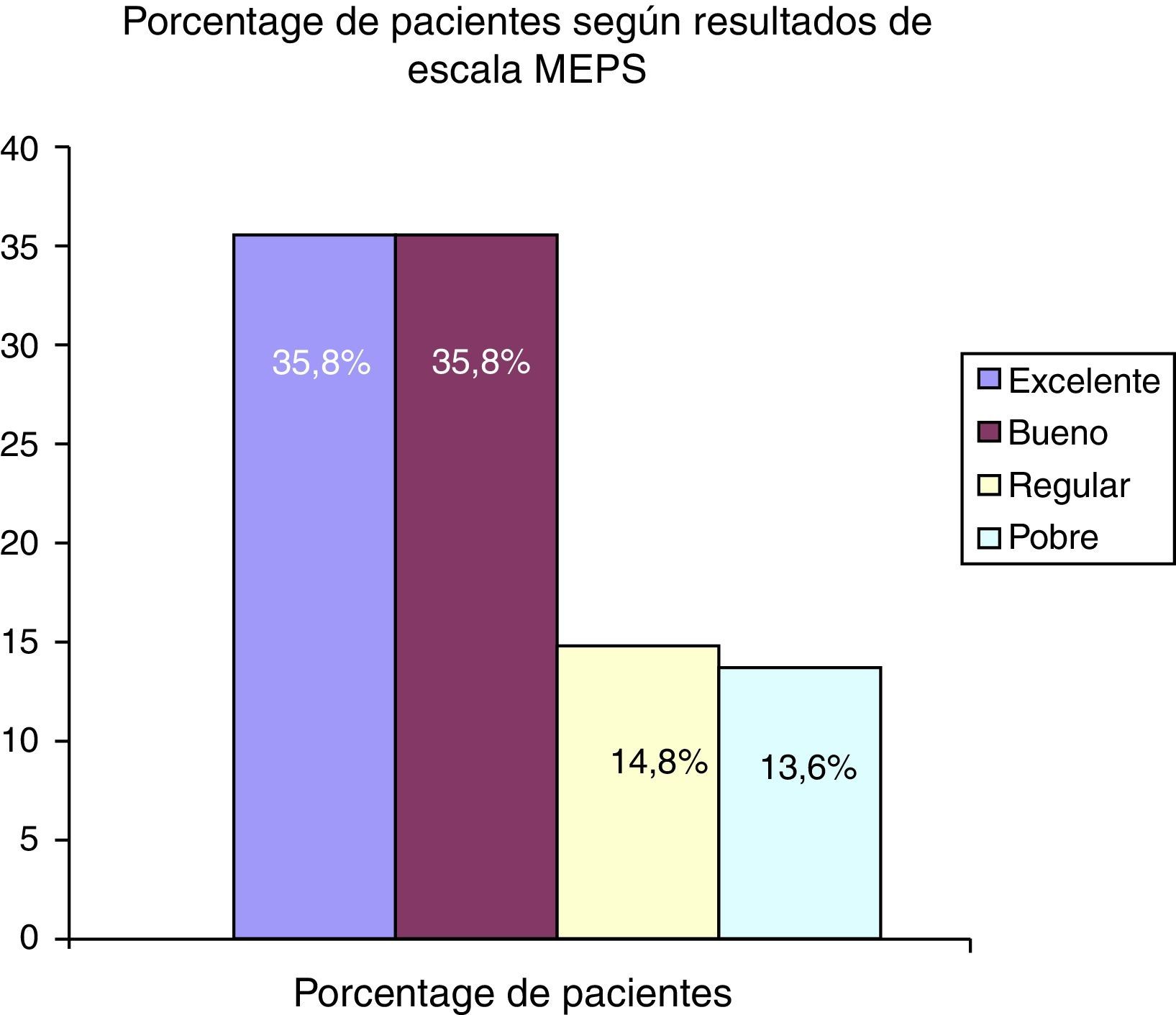
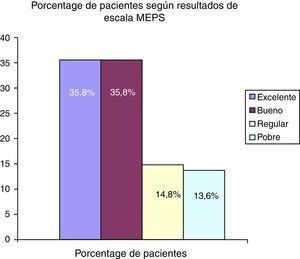
El resultado final de la escala MEPS fue de 80,4 puntos (± 19,3). La distribución de los resultados se muestra en la figura 1. Se consideraron resultados pobres, aquellos donde obtenían menos de 60 puntos en esta escala.
El 75,6% de los pacientes se reincorporaron a sus trabajos habituales de esfuerzo.
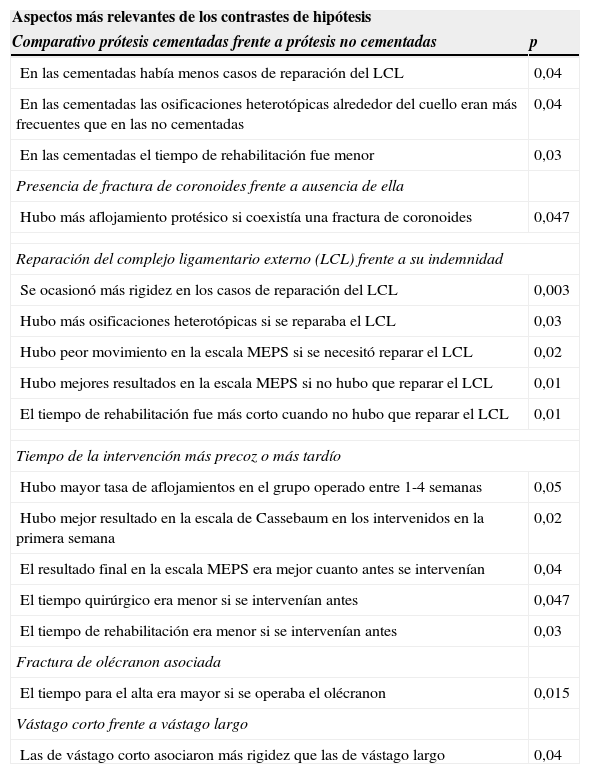
Resultados estadísticos de contraste de hipótesisDescribimos los principales resultados del contraste de hipótesis, tratando todos los resultados estadísticamente significativos en la tabla 1. Así, se observó que en las prótesis cementadas la osificación alrededor del cuello era más frecuente que en las no cementadas, p=0,046. Otras intervenciones se asociaron más frecuentemente en los casos de fracturas de coronoides concomitante, p=0,05, con peores resultados en la escala MEPS a mayor conminución de la coronoides.
Estudio comparativo de contraste de hipótesis, con principales diferencias estadísticas encontradas
| Aspectos más relevantes de los contrastes de hipótesis | |
|---|---|
| Comparativo prótesis cementadas frente a prótesis no cementadas | p |
| En las cementadas había menos casos de reparación del LCL | 0,04 |
| En las cementadas las osificaciones heterotópicas alrededor del cuello eran más frecuentes que en las no cementadas | 0,04 |
| En las cementadas el tiempo de rehabilitación fue menor | 0,03 |
| Presencia de fractura de coronoides frente a ausencia de ella | |
| Hubo más aflojamiento protésico si coexistía una fractura de coronoides | 0,047 |
| Reparación del complejo ligamentario externo (LCL) frente a su indemnidad | |
| Se ocasionó más rigidez en los casos de reparación del LCL | 0,003 |
| Hubo más osificaciones heterotópicas si se reparaba el LCL | 0,03 |
| Hubo peor movimiento en la escala MEPS si se necesitó reparar el LCL | 0,02 |
| Hubo mejores resultados en la escala MEPS si no hubo que reparar el LCL | 0,01 |
| El tiempo de rehabilitación fue más corto cuando no hubo que reparar el LCL | 0,01 |
| Tiempo de la intervención más precoz o más tardío | |
| Hubo mayor tasa de aflojamientos en el grupo operado entre 1-4 semanas | 0,05 |
| Hubo mejor resultado en la escala de Cassebaum en los intervenidos en la primera semana | 0,02 |
| El resultado final en la escala MEPS era mejor cuanto antes se intervenían | 0,04 |
| El tiempo quirúrgico era menor si se intervenían antes | 0,047 |
| El tiempo de rehabilitación era menor si se intervenían antes | 0,03 |
| Fractura de olécranon asociada | |
| El tiempo para el alta era mayor si se operaba el olécranon | 0,015 |
| Vástago corto frente a vástago largo | |
| Las de vástago corto asociaron más rigidez que las de vástago largo | 0,04 |
El análisis de los resultados de la reparación del LCLC proporcionó los resultados siguientes: se observó que hubo más rigidez (arco de movimiento limitado en menos del 50% del rango normal de movimiento), en los pacientes donde se reparó el LCLC. Aparecieron también más secuelas (limitaciones de movilidad, dolor residual… etc.) cuando fue necesario repararlo (p<0,05), y hubo mejores resultados en la escala MEPS cuando no se reparó el LCLC (p=0,01).
El tiempo de demora quirúrgica fue una variable importante. Así, se observó que los mejores resultados en la escala Cassebaum se conseguían cuando se operaba en la primera semana, p=0,02. En cuanto a la escala MEPS los mejores resultados (más resultados excelentes), se alcanzaban cuando la cirugía sucedía antes de la primera semana, p=0,02 y el tiempo de rehabilitación era menor si se operaban más precozmente, p=0,03. La distribución de los pacientes entre estos tres grupos se caracterizaba por presentar diferentes lesiones concomitantes del codo. Del mismo modo, la afectación de partes blandas u otros traumatismos asociados originaron cambios a la hora de la fecha de intervención. Todos estos datos creemos podrían influir en los resultados.
Así, por ejemplo, el grupo en el que la prótesis se implantó más tarde de las 4 semanas (20 casos, 24,4% de los pacientes), se caracterizó por presentar otras lesiones asociadas, como fractura de coronoides en un 15% de este grupo, inestabilidad con necesidad de reparar el LCLC en el 20%, necesidad de fijador externo en el 10%, fractura de olécranon en el 20% o necesidad de cementación en el 68,4%.
Se llegó a reintervenir al 25% de los pacientes, retirando la prótesis en 3 casos, realizando artrolisis en un caso, limpieza por sobreinfección en otro caso y retirada de un cerclaje en 2 casos, así como el drenaje de un Morell Lavallé en el miembro afectado. La gran mayoría de estos pacientes habían consultado más allá de las 2 semanas de evolución, por lo que la cirugía se retrasó hasta el momento tardío, superior a las 3 semanas de evolución. Este grupo presentó hasta un 42,1% de complicaciones. La causa de reintervención de estos pacientes fue el dolor en el 40% de los pacientes, la rigidez en otro 40% y la inestabilidad en el 15% de los pacientes. Estas circunstancias determinaron peores resultados en este grupo de pacientes reintervenidos, ya que el tiempo de rehabilitación tuvo una media de 4 (± 1,5 meses), 5 (± 1,6 meses) y 6,4 (± 3,7 meses), en función de los grupos intervenidos en la primera semana, entre la 1-4 semanas, y por encima de las 4 semanas, respectivamente. Del mismo modo, los resultados en la escala MEPS fueron 86,3 (± 13,5 puntos), 80,8 (± 16,2 puntos) y 68,9 (± 26,8 puntos), respectivamente.
Finalmente, la osteosíntesis de olécranon también modificaba los resultados obtenidos. El tiempo para el alta era mayor si se operaba también el olécranon, p=0,015.
Las prótesis de vástago corto no ofrecían diferencias estadísticamente significativas con las de vástago largo, ni en resultado final de MEPS (78,4±19,6 puntos, frente a los 83,4±19,6 puntos de las de vástago largo), ni en tiempo de rehabilitación (5,02±2,6 puntos, frente a los 4,6±2,2 meses) o tasas de reintervención (46,7% de reintervenciones para las prótesis con vástagos cortos, frente al 37,5% de reintervenciones en las prótesis de vástago largo). Solo se alcanzaron diferencias significativas en cuanto a la rigidez final (que fue del 38,8% de los casos para las prótesis de vástago corto, frente a los 16,7% de rigidez, en el caso de las prótesis de vástago largo, con p=0,04).
El tiempo de rehabilitación global fue de 4,9 (± 2,4 meses).
Aparecieron algún tipo de complicaciones en el 40% de los casos.
Por un lado, las complicaciones podemos clasificarlas según su origen en aquellas propias de la fractura de cabeza radial y su tratamiento protésico: un caso de fractura periprotésica, un caso de luxación, 3 casos de infección, un caso de erosión capitelar por sobrecarga protésica, un caso de inestabilidad posterolateral crónica, 2 casos de calcificaciones en la región del cuello protésico y un caso de ausencia de consolidación tras osteosíntesis de coronoides asociada. Por otro lado, otras complicaciones clínicas más frecuentes y más importantes fueron: rigidez severa (31-60° de arco de movimiento), que apareció en el 14,3% (5 casos), 2 casos de sinovitis crónica, 4 casos (11,4%) de distrofia refleja y neuropatía cubital sensitiva transitoria en 3 casos. También apareció un caso de Morell-Lavallé, un caso de capsulitis adhesiva de hombro, 2 casos con paresia transitoria del interóseo posterior y 2 casos de osificación heterotópica en ligamento colateral medial, con artrosis grado II de Rettig25. (En este último caso con una probable inestabilidad residual asociada a lesión del ligamento colateral medial y valorada en 2 pacientes [2,4%], con seguimiento de 9 años).
Las principales complicaciones surgieron en 10 (47,6%) de las 22 fracturas Mason III y en 20 (35,7%) de las 57 fracturas Mason tipo IV. Las más llamativas de estas complicaciones fueron las siguientes.
Se encontró osificación heterotópica (fig. 2) en el 41,5%. Estas osificaciones se relacionaban con la gravedad de la lesión previa y el tipo de tratamiento. A abordajes más extensos y con mayor manipulación de partes blandas había más osificaciones. Los lugares más frecuentes de estas calcificaciones heterotópicas fueron: la cápsula anterior en el 35,7%, todo el cuello en el 28,6%, y la región medial y lateral de modo concomitante en el 21,4%. Los pacientes con osificaciones heterotópicas presentaron mayor rigidez (apareciendo en el 50% de los casos, frente al 16,7% en el grupo donde no había osificación heterotópica) y peor resultado final de la escala MEPS, con 75 puntos (± 23) para el grupo con calcificaciones, frente a los 84,3 puntos (± 15,2) del grupo sin calcificaciones, aunque sin diferencias estadísticamente significativas, p=0,51. En los casos con calcificaciones, el tratamiento médico fue con indometacina, a razón de 75mg/día durante unas 6 semanas. Este tratamiento fue preventivo, desde el postoperatorio y no una vez que se habían establecido dichas osificaciones. En los casos de afectación de partes blandas o coexistencia de otras lesiones, visibles previamente a la colocación protésica, se instauraba el tratamiento, aunque esto dependía también de cada cirujano. Se utilizó indometacina en el 14,6% de los pacientes. Solo la cuarta parte de estos casos desarrolló algún tipo de osificación heterotópica mínima. La mayor incidencia surgió en los pacientes a los que no se les administró la indometacina y tuvieron gran afectación de partes blandas.
Ejemplo de osificación heterotópica. Afectación de la superficie articular, con pérdida de flexoextensión y pronosupinación, grado II C de Foruria, tras fractura de cúpula radial y coronoides tipo II. Obsérvense las calcificaciones en la cápsula anterior y coronoides, así como en la zona de inserción del tríceps. Requirió una artrolisis abierta.
Observamos movilización protésica en el 8,5%. En nuestros casos, normalmente asociaba una osteólisis periimplante.
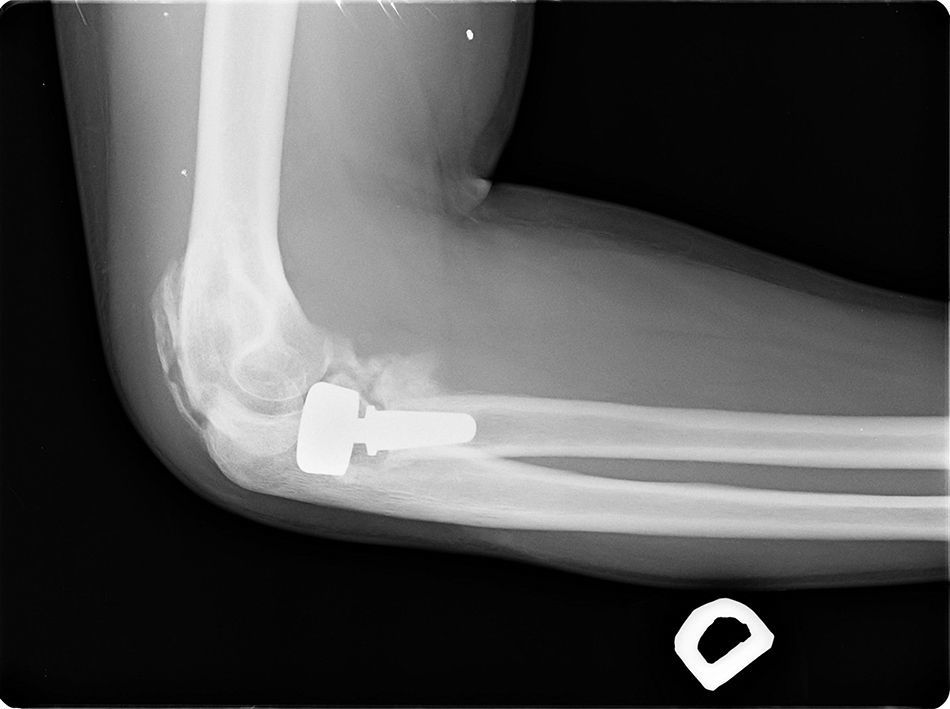
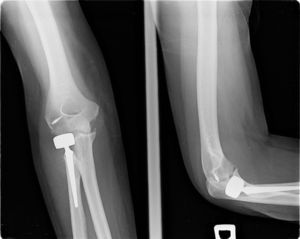
Se encontró osteólisis periprotésica (fig. 3) en el 57,3% (47 casos), sobredimensionado de la cabeza (fig. 4) en el 15,9% (13 casos), infradimensionado de la cabeza, en el 2,4% (2 casos), y subluxación de la cúpula radial anterior y dinámica, que surgió en el 3,7% (2 casos).
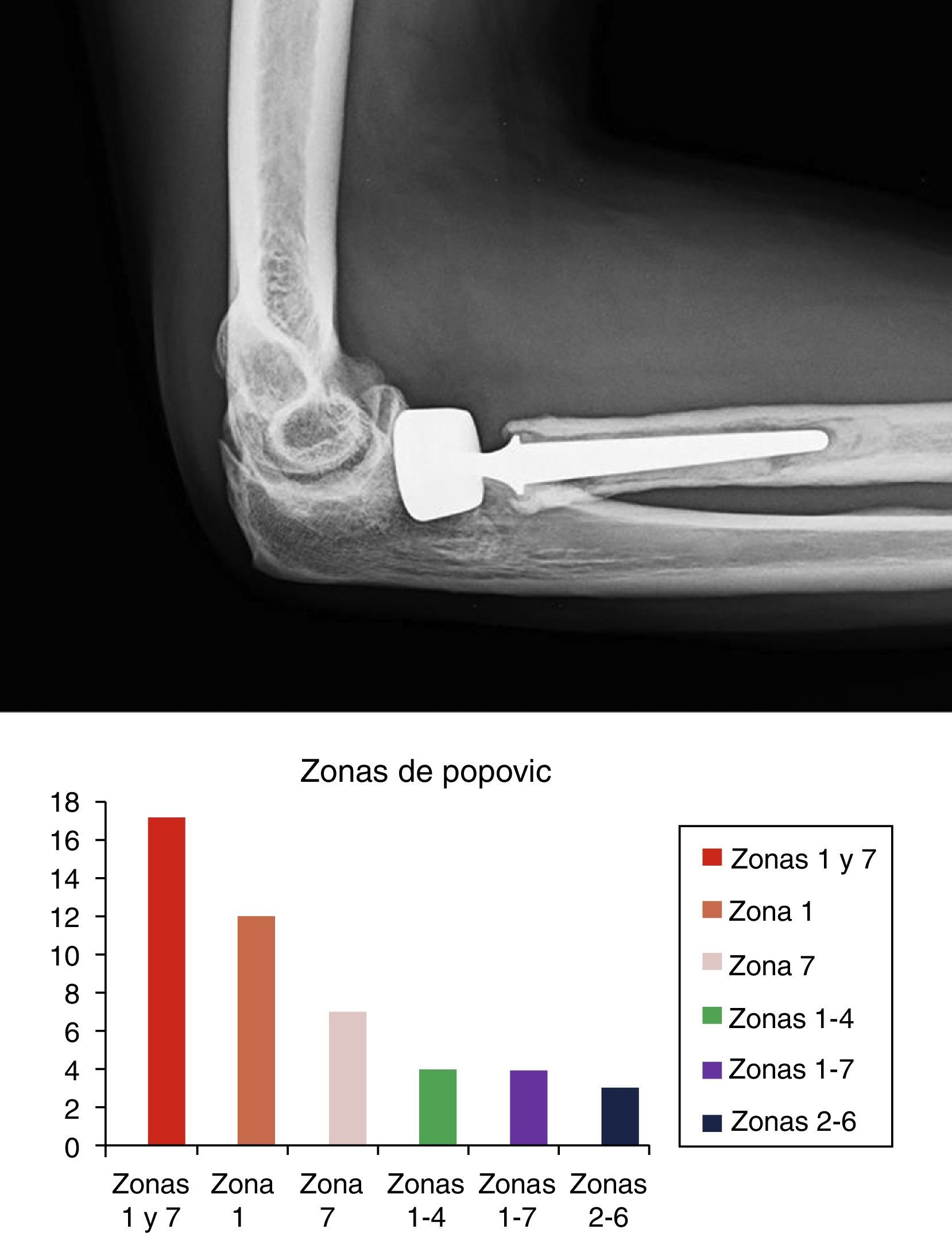
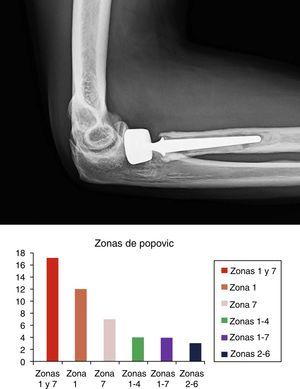
Imagen superior: ejemplo de osteólisis periprotésica en zonas 1-7 de Popovic. Prótesis bipolar cementada a los 3 años de su implantación. Imagen inferior: distribución de osteólisis periprotésica en nuestra serie según las distintas zonas de Popovic. Las zonas 1 y 7 fueron las más afectadas.
Las zonas de aflojamiento protésico según Popovic27 se describen en la figura 3.
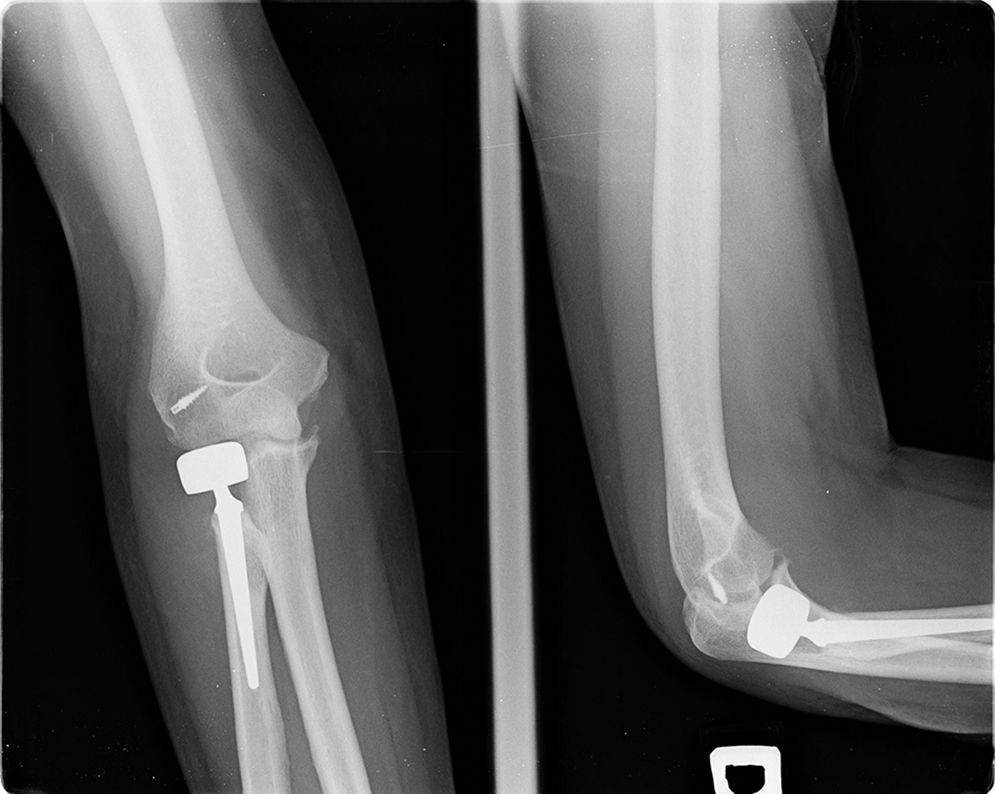
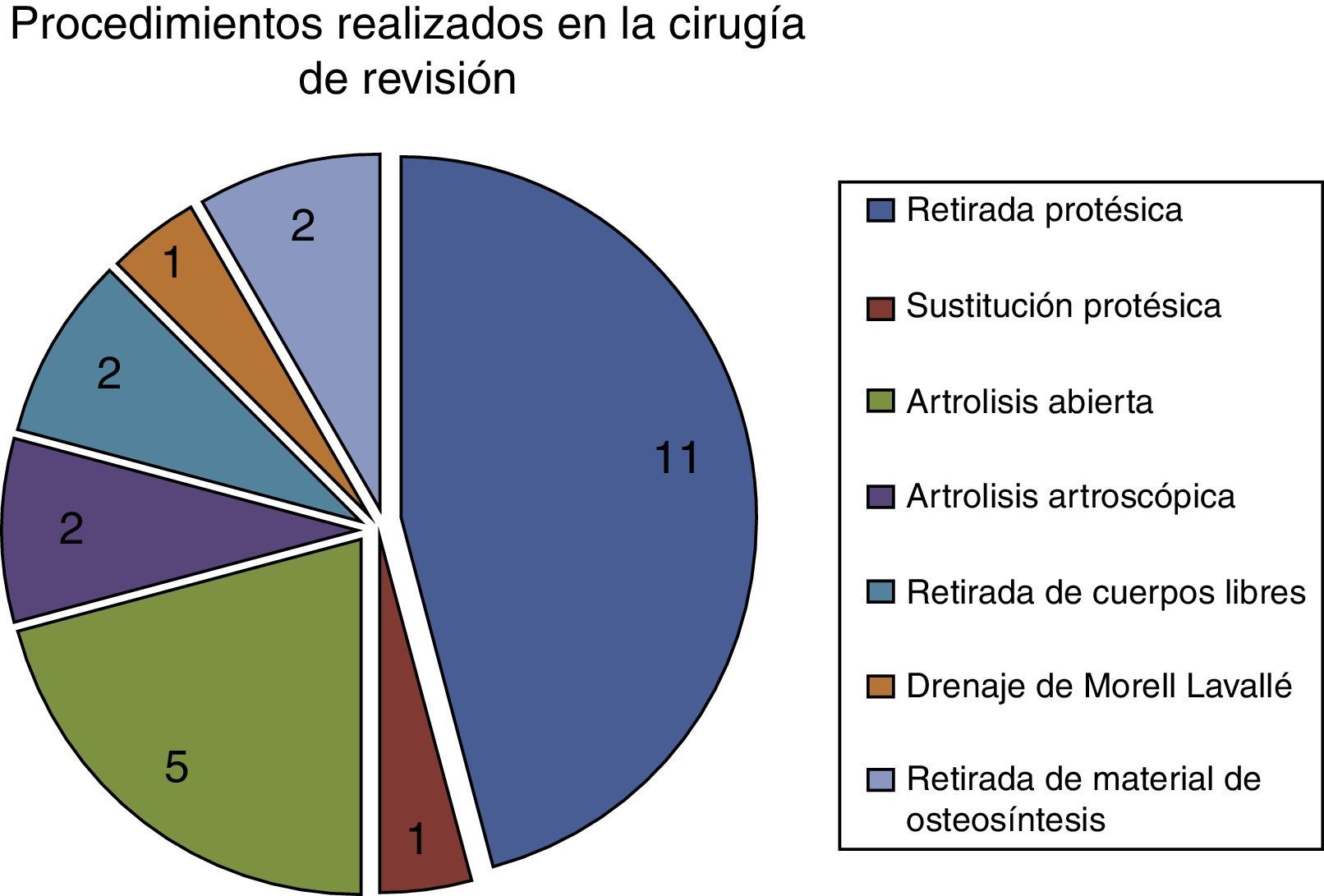
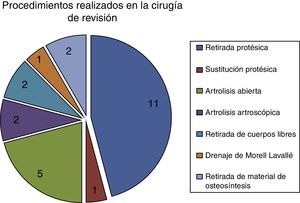
Veinticuatro pacientes (30%) fueron reintervenidos, requiriendo la retirada de la prótesis en 11 pacientes (13,4%) donde la principal causa de retirada fue el dolor en la pronosupinación en 5 casos, las lesiones capitelares en 4 casos, una luxación y una infección. Hubo un caso de sustitución protésica (1,2%). En los 10 restantes, tras la retirada protésica no se volvió a colocar otra artroplastia. Las demás 12 reintervenciones fueron la artrolisis abierta en 5 pacientes (6,1%), o artroscópica en 2 pacientes (2,4%). Se utilizó la artroscopia también para retirar cuerpos libres en 2 casos (elementos residuales de la fractura) y para tratar un caso con derrame de Morell-Lavallé. También se retiró material de osteosíntesis en otros 2 casos (2,4%), (fig. 5.
DiscusiónLas prótesis de cúpula radial han mejorado los resultados funcionales en pacientes con fracturas complejas de cabeza del radio. Existen esencialmente dos diseños: unipolares o bipolares. Existe controversia sobre el diseño y material de las artroplastias de codo3,28,29.
Actualmente, los resultados de las prótesis monopolares metálicas son mejores que los de silicona4 o de carbón pirolítico8.
Los implantes bipolares (cuyo vástago articula con una cabeza con polietileno recubierta de metal y semiconstreñida) han proporcionado resultados también favorables. Así, para Holmenschlager30 tras revisar 16 prótesis bipolares se consiguieron 2 resultados excelentes, 12 buenos (MEPS). Burkhart31 sobre 19 pacientes con implantes bipolares tipo Judet32, describe 6 con resultados excelentes (MEPS), con flexión de 124°, extensión de 21°, pronación de 64° y supinación de 64°. En nuestra serie, de 82 pacientes, se alcanzaron resultados similares, con una flexión final de 127,3° (± 18,3), la extensión fue de 18,5° (± 11,8), la pronación fue de 78,7° (± 18,8) y la supinación fue de 77° (± 19,4). Harrington33 realizó un seguimiento de 12,1 años tras artroplastia de cúpula radial metálica en fracturas complejas, fundamentalmente tipo III, sobre 20 pacientes, considerando 12 resultados excelentes (60%). Popovic27 revisó a 51 pacientes (seguimiento de 8,4 años), con fracturas conminutas, en su gran mayoría tipo III, con prótesis bipolares, constatando 14 casos de resultados excelentes (27,4%) con prótesis de Judet (MEPS). En nuestra experiencia, se hallaron 29 casos con resultados excelentes, según la escala MEPS, lo que supondría un 35,8% de nuestra serie. Estos resultados difieren de los recogidos por algunos autores en la bibliografía. La valoración en la escala MEPS arrojó estos valores gracias al tratamiento rehabilitador precoz y gracias a que el pronóstico era mejor cuanto menor fuera el subtipo de Mason tratado.
El momento de la intervención influía puesto que los pacientes intervenidos más precozmente presentaban un mejor resultado en las escalas de Cassebaum o MEPS (p=0,02 o p=0,04, respectivamente), al igual que un menor tiempo de rehabilitación, con p=0,03. No existe evidencia que apoye la cirugía precoz.
Los estudios comparativos entre ambas prótesis en cadáver arrojan mejores resultados en estabilidad primaria para las prótesis monopolares, y peores para las bipolares con diferentes tasas de luxación o inestabilidad clínica34. Es decir, cuando no se suturaban las partes blandas los resultados eran superiores para prótesis monopolares, pero cuando sí se reparaban, ambas prótesis se equilibraban en resultados. La afectación de tejidos blandos repercutiría en la estabilidad más en los implantes bipolares, por ello, en casos de gran daño de partes blandas el implante monopolar proporcionaría mayor estabilidad que el bipolar y para Chantalit34 sería el indicado. En nuestra experiencia, en los casos donde se reparó el complejo ligamentario externo, hubo mayor rigidez (p=0,03) y más secuelas (<0,05). De hecho, llevaron asociada rigidez en un 40,6% y secuelas en un 37,5%, con un MEPS final de 78,1 puntos (± 21,9), frente a aquellos a los que no se les reparó, con un 24% de rigidez y un 20% de secuelas, con un MEPS final de 81,9 puntos (± 17,4). Sin embargo, es igualmente cierto que en los casos en los que aparecía lesionado el complejo ligamentario externo debía de repararse y que la mayor complejidad de las lesiones cuando se afectaba el ligamento era probablemente la que conllevaba las mayores secuelas. Es difícil determinar la causa de la mayor incidencia de rigidez en los casos con reparación ligamentosa asociada, si bien la mayor gravedad de la lesión inicial pudiera condicionar los resultados.
En nuestro trabajo no hemos podido detectar diferencias en los resultados de movilidad comparando los tres tipos de artroplastia utilizadas en nuestro estudio. Es probable que existan otros factores importantes en determinar el resultado final, como el inicio de la movilización postoperatoria35, gravedad de la lesión inicial, lesiones asociadas, tiempo de la cirugía…
Existe controversia sobre la influencia del diseño (bipolar o monopolar) en los resultados clínicos y biomecánicos. Así para Chantalit36 la resistencia a la subluxación posterior de la prótesis anatómica (monopolar) es más parecida a la de la cabeza nativa, aunque el contacto articular sería mejor tras prótesis bipolares37. Ninguna prótesis remedaría el ángulo de superficie articular38, aunque las prótesis monopolares presentarían menos índice de subluxaciones en cadáver39. Las prótesis bipolares parecen ser mejores en cirugía secundaria, aunque su bipolaridad podría ocasionar daños en la tróclea37.
Hemos apreciado un 41,4% de complicaciones, secuelas en el 27,1% e inestabilidad en el 2,9%, utilizando el diseño bipolar, frente a una ausencia de secuelas o inestabilidad en las monopolares. Por todo ello, actualmente, para el tratamiento agudo, en nuestro servicio se utilizan más las monopolares37.
Un 28,4% de nuestros pacientes demostraron resultados regulares o pobres en la escala de la clínica Mayo (MEPS). Estos resultados peores se debieron a la existencia de complicaciones.
En este punto cabría explicar que los mejores resultados sucedieron cuando no se reparó el LCLC ya que en los casos donde sí se reparó había fracturas luxaciones de alta energía o lesiones asociadas y estos puntos fueron factores que empeoraron el resultado en la escala MEPS más que la propia sutura en sí.
Las principales complicaciones de las prótesis de cúpula radial encontradas en nuestra serie, y en la bibliografía, son luxación o subluxación (inestabilidad clínica), radiolucencias y osteólisis (signos de aflojamiento), degeneración del capitellum y osteotomía insuficiente.
Hemos observado sobredimensionado40 de la cabeza en nuestra serie en 13 casos (15,8%). De ellos, hubo 5 casos reintervenidos. De ellos, a 4 se les retiró la prótesis y a 3 se les practicó una artrolisis además, por la limitación funcional asociada. Chien4 describe un 23% de su serie con sobredimensionado. Es importante el nivel de corte para la colocación protésica, ya que alargamientos del radio superiores a 2,5mm provocan disminución de la pronosupinación, déficit de extensión, subluxación posterolateral, hiperpresión capitelar, y artrosis precoz. Sin embargo, acortamientos del radio superiores a 2,5mms provocan laxitud en valgo y migración proximal del radio. Para Athwal16 y Frank15, la incongruencia de la articulación cúbito-humeral medial ocurre aparentemente solo cuando el tamaño de la osteotomía radial proximal es superior o igual a 6mm de lo que sería correcto. Para Van Riet17, la distancia entre el nivel de osteotomía y el borde proximal de la cavidad sigmoidea menor debe ser igual que el grosor de la cabeza radial18. Para Athwal16 el implante ha de ser 1mm menor respecto de la cavidad sigmoidea y dado que el cartílago de la cabeza tiene 0,9mm, son necesarias mediciones intraoperatorias especialmente de la articulación cúbito-humeral40. La reproducción anatómica de la cabeza radial es complicada y la mayor parte de los autores recomiendan diferentes mediciones y técnicas para conseguir el mejor resultado quirúrgico.
Las mediciones intraoperatorias radiográficas arrojan una sensibilidad del 98%, un valor predictivo positivo del 99,5% y con más de 8mms de sobredimensionado se comenzaría a subluxar la prótesis y existiría una sobrestimación del tamaño del implante, por lo que la decisión de revisar el implante debe depender más de la clínica (dolor y rigidez), más que de las propias radiografías40.
En nuestra experiencia, la zona donde las radiolucencias protésicas fueron más frecuentes resultó ser la afectación conjunta de las zonas 1 y 7 (36,2%). Solo hubo osteólisis afectando a todo el contorno del implante en el 8,5% de los casos. En nuestra serie, hemos observado radiolucencias en el 57,3% (47 casos), en radiografías de control, aunque solo en el 8,5% (7 casos) se han retirado las prótesis por aflojamiento y clínica. Algunos autores asocian el aflojamiento temprano con una mala técnica de implantación y el aflojamiento tardío con la existencia de factores mecánicos asociados27. Para O’Driscoll41 el dolor tras artroplastia de cúpula radial indicaría aflojamiento mecánico sintomático. Las tasas de aflojamiento han sido mayores en los diseños bipolares y de vástago liso. Popovic27 halló 31 casos de radiolucencias en su serie de 51 pacientes con prótesis de Judet, aunque la presencia de radiolucencias no necesariamente lleva asociada la retirada del implante. Así, Harrington33, describe 20 casos de prótesis monobloc, con 100% de radiolucencias, y recambio en el 20%. Chien4 en su serie de 13 casos, modulares, no precisa la retirada protésica. Shore8 describe hasta 31 de sus 32 casos con radiolucencias, sin requerir retirada protésica. Zunkiewitz42 recoge 30 casos, todos con radiolucencias, con un 6,6% de recambios. Popovic27 en su serie de 55 prótesis, 27 (53%) presentaban radiolucencias, y solo en 3 (5,4%) se retiraron. Los autores solo retiraban los implantes si asociaban clínica27. El aflojamiento protésico es la principal causa26 de retirada protésica. De su serie de 44 pacientes sometidos a retirada protésica, 31 presentaron aflojamientos dolorosos. En nuestra experiencia, se apreciaron 7 casos de aflojamiento protésico. De estos 7 casos con osteólisis (7,5%) se procedió a 6 retiradas y un recambio. Según Van Riet26 las causas de fracaso protésico se distribuyen en varios grupos, siendo, en nuestra experiencia, la proporción siguiente: dolor en el 36,6%, rigidez en el 30,5%, inestabilidad en el 6,1% e infección en el 3,7%.
Otra complicación es el riesgo de lesión del nervio interóseo posterior, dada la proximidad a la cabeza radial, siendo esta de 1,2 (± 1,9mm). Para Holmenschlager30 en su serie de 16 prótesis bipolares registra un caso de parálisis nerviosa y un caso de distrofia refleja. En nuestra experiencia se recogieron 2 casos de lesión del interóseo posterior, con recuperación lenta, pero completa.
Hemos encontrado un 41, 5% de osificaciones heterotópicas en nuestra serie. Este grupo de pacientes tuvo un 51,5% de complicaciones, secuelas en el 41,2%, un 50% de casos con rigidez, y un MEPS final de 75 puntos (± 23). El grupo sin osificaciones tuvo complicaciones en el 31,9%, secuelas en el 16,7%, un 16,7% de casos con rigidez y un MEPS final de 84,3 (± 15,2 puntos). Se reintervino un 32% del grupo con calcificaciones heterotópicas fundamentalmente por dolor y rigidez. Foruria43, en su revisión sobre 142 fracturas de la radiocubital proximal, concluye que el 37% de estos codos tratados quirúrgicamente desarrollaban calcificaciones heterotópicas. Propone un sistema de clasificación basado en el daño articular y la severidad de afectación clínica-radiológica, con varios subtipos, desde el IA al IIC.
Otras complicaciones han sido la distrofia refleja30, neuropatía cubital (en nuestra experiencia 3 casos), sinostosis radiocubital proximal, dolor persistente en la movilización, erosiones capitelares (más frecuentes cuando el implante se colocaba tras 6 semanas del traumatismo26 y con riesgo de producir osteopenia en la región capitelar en 14 de 32 casos, según Shore8).
Como limitaciones de este estudio cabría destacar el hecho de que se trata de un estudio retrospectivo, el número limitado de pacientes recogidos, a pesar del tiempo para reunirlos (11 años) y el hecho de que en todo este tiempo se han modificado los procedimientos y tipos protésicos, algunos diferentes a los actualmente disponibles. Otra limitación es el hecho de que el estudio recoge distintas lesiones asociadas, y es posible que los resultados se vean afectados. En este trabajo no hubo pérdidas de seguimiento. No obstante, participaron distintos cirujanos, con distinta experiencia, lo cual podría ser otra limitación en los resultados obtenidos. También existió una variabilidad interobservador en la interpretación de los datos de los casos clínicos, que podría haber llevado a clasificar en menos los casos de tríadas terribles, cuando coexistía fractura de coronoides. Como ventajas de este estudio consideramos que el número de casos y la heterogenicidad de los mismos es representativa de una unidad o equipo que atienda este tipo de traumatismos de forma habitual.
ConclusionesEn nuestra serie hemos encontrado un 70% de resultados clínicos buenos y excelentes en pacientes con fracturas inestables de la cabeza radial. Una menor lesión inicial y una cirugía precoz parece que son los factores que mejoran el pronóstico sin que el uso de un tipo de artroplastia sea definitivo. Un 30% de los pacientes obtuvieron resultados clínicos regulares o malos y el índice de complicaciones fue alto.
Parece que las prótesis monopolares aportan más estabilidad en cirugía primaria.
Debería prestarse especial atención al tamaño de la cabeza intraoperatoriamente y vigilarlo posteriormente radiográficamente.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado, ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estamos afiliados.