Prótesis total de cadera modelo Prophor. Determinación de los factores pronósticos asociados con la pérdida de fijación
Total hip arthroplasty. Prophor model. Determination of prognostic factors associated with loss of fixation
NAVARRO GARCÍA, R., y ALMENARA MARTÍNEZ, M.
Servicio de Traumatología y Cirugía Ortopédica. Hospital Insular. Las Palmas de Gran Canaria.
Correspondencia:
Dr. R. NAVARRO GARCÍA.
Galo Ponte, 6, 1.° C.
35003 Las Palmas de Gran Canaria.
Recibido: Enero de 1999.
Aceptado: Junio de 1999.
RESUMEN: Se presenta un estudio prospectivo de 60 pacientes a los que se les implantó una prótesis total de cadera modelo Prophor con un seguimiento de 7 años. Para la valoración clínica se utilizó la escala de Merle d''Aubigné preoperatoriamente, al año, a los 3 y a los 7 años. También se llevó a cabo un estudio radiológico de cadera en el postoperatorio al año, a los 3 y a los 7 años. La valoración clínica media preoperatoria fue de 1,68, 2,17 y 2,22 puntos para el dolor, la marcha y la movilidad, respectivamente, mejorando hasta 5,62, 5,7 y 5,58 en el último control. Radiográficamente, la osteolisis a nivel acetabular se presentó en el 13% de los casos y se observaron signos de pérdida progresiva de fijación en el 26% de los casos. Los factores relacionados con esta pérdida de fijación fueron la emigración y el desarrollo de líneas escleróticas y osteolíticas. El componente femoral mostró signos de aflojamiento en la evaluación final en el 37% de los casos. El grado de ajuste, la separación de partículas metálicas, la aparición de líneas de esclerosis y osteolíticas y la hipertrofia cortical distal se relacionaron con la pérdida de fijación.
PALABRAS CLAVE: Cadera. Prótesis total. Osteolisis. Aflojamiento.
ABSTRACT: A prospective study was made of 60 patients with a Prophor model total hip arthroplasty and a follow-up of 7 years. Clinical assessment was made with the Merle d''Aubigné scale preoperatively and at 1, 3 and 7 years. Radiological controls were made in the postoperative period and at 1, 3 and 7 years. The mean preoperative clinical scores were 1.7, 2.12 and 2.22 points for pain, walking and mobility, respectively, which improved to 5.62, 5.7 and 5.58 in the last follow-up. Radiographically, acetabular osteolysis was observed in 13% of cases and signs of progressive loss of fixation in 26% of cases. Factors related with loss of fixation were emigration and the development of sclerotic and osteolytic lines. In the final evaluation, the femoral component showed signs of loosening in 37% of cases. The fit, separation of metal particles, appearance of sclerotic and osteolytic lines, and distal cortical hypertrophy were related with loss of fixation.
KEY WORDS: Hip. Prosthesis total. Osteolysis. Loosening.
Los mecanismos fisiopatológicos del aflojamiento aséptico no están completamente aclarados, pero hay suficientes datos para pensar que se trata de una combinación de factores mecánicos2,8,10 y biológicos12 (osteolisis).
Los cotilos roscados plantean desde el punto de vista mecánico dos hechos que le confieren a este diseño una vulnerabilidad especial.26 El primero de ellos es que la transferencia de carga se desarrolla entre la primera y última vuelta de rosca y el segundo es que se precisa resecar una parte del hueso subcondral para conseguir una buena adaptación y orientación. Todo esto supone una alteración en la distribución de las tensiones y de la transmisión de la carga32 y una tendencia al aflojamiento.5
Por otro lado, los componentes femorales con cubierta porosa proximal bien ajustados plantean a corto y medio plazo fenómenos de remodelación ósea adversa10 (stress shielding) y a largo plazo (como el componente acetabular) fenómenos de osteolisis periprotésicas12 debido a la liberación de partículas de desecho como consecuencia de la acción de fricción entre el hueso y el metal o entre los componentes protésicos (polietileno acetabular). Esto provoca una reacción granulomatosa a cuerpo extraño, con formación de una membrana característica entre el implante y el hueso, con capacidad secretora de una serie de sustancias implicadas en la muerte celular, resorción ósea (osteolisis periprotésica) y aflojamiento aséptico del implante.15,24,27,28
El propósito del presente trabajo es estudiar el comportamiento clínico y radiológico a medio plazo de la prótesis Prophor (Osteo®, AG, Suiza), tratando de identificar los factores que puedan estar implicados en el aflojamiento o pérdida de fijación de dichos componentes.
Material y Método
Entre 1985 y 1989 se realizó un estudio prospectivo de 60 pacientes a los que se les implantó una prótesis total de cadera (PTC) con inserción de un componente acetabular roscado y un vástago modelo Prophor.
De las 60 prótesis implantadas, con un seguimiento único de 7 años, el diagnóstico fue osteoartrosis en 32 caderas (53%), necrosis avascular en 12 (20%), artrosis postraumática en seis (10%), artritis reumatoide en seis (10%) y espondilitis anquilosante en cuatro (7%). Había 34 mujeres (57%) y 26 hombres (43%). La edad media en el momento de la operación fue de 57,4 años (mínimo: 22 y máximo: 69 años). No hubo ningún caso de bilateralidad.
El acetábulo Prophor consiste en un armazón metálico troncocónico con estrías autoenroscables de titanio puro con diámetros que oscilan entre los 48 y los 72 mm. Es posible realizar injerto óseo a través de las perforaciones que presenta su fondo. Sobre esta cubierta metálica se inserta una cúpula de polietileno de alta densidad de 32, 28, 24 y 22 mm intercambiables en caso de cirugía de revisión sin necesidad de retirar el armazón. Para garantizar un mejor soporte de la cabeza femoral y evitar la luxación de la misma el margen acetabular se puede incrementar en 4/5 u 8/10 mm.
El componente femoral presenta las siguientes características: la cabeza se presenta en diámetros de 28 y 32 mm y con tres longitudes: corta, media y
larga. En todos los pacientes se utilizó una cabeza de 28 mm. El vástago femoral es de aleación Co-Cr, presenta en la sección transversal proximal una cubierta porosa (200-300 µ) y se presentan en longitudes desde 130 a 200 mm.
En todos los casos se empleó cobertura antibiótica y profilaxis tromboembólica y se aplicó la misma técnica quirúrgica mediante un abordaje lateral directo de Hardinge.13 Se realizó un fresado troncocónico del cotilo para retirar todo el cartílago remanente, respetando en todo lo posible la placa de hueso subcondral; el diámetro del componente acetabular insertado fue igual al diámetro de la última fresa utilizado en la preparación del acetábulo. El vástago se implantó con buen ajuste proximal y distal. La fisioterapia se inició al segundo día postoperatorio y la carga fue restringida mediante el uso de dos bastones durante 6 semanas.
La evaluación clínica se realizó en los intervalos correspondientes al preoperatorio al año, a los 3 y a los 7 años, valorando los tres parámetros del dolor, la marcha y la movilidad según el método de gradación cifrada de Merle d''Aubigné y Postel.22 Se realizó un estudio radiológico con Rx AP de pelvis centrada en la sínfisis pubiana a los 3 meses de la operación, al año, a los 3 y a los 7 años; la Rx AP realizada al tercer mes postoperatorio se utilizó como base para todas las comparaciones. Una radiografía en proyección axial realizada al tercer mes se utilizó además para valorar el grado de ajuste del vástago femoral.
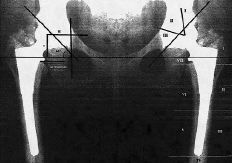
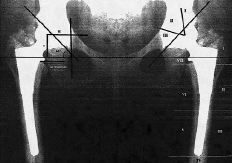
Para la evaluación radiográfica se aplicó el método de análisis de Johnston y cols.,16 con modificaciones justificables por el propio diseño de los componentes. De esta forma hemos realizado una serie de mediciones similares a las efectuadas por Callaghan y cols.,4 que fueron determinadas de la siguiente forma (Fig. 1):
Figura 1. Esquema mostrando las mediciones realizadas. A la izquierda: H: Distancia horizontal. V: Distancia vertical. IA: Índice acetabular. A la derecha: acetábulo con las líneas y zonas de De Lee y Charnley. Vástago con las siete zonas de Gruen.
1.° En el componente acetabular se trazó una línea horizontal que pasaba por el borde inferior de ambas imágenes en gota de lágrima. El centro de la cabeza femoral fue calculado mediante una regla con círculos concéntricos. Después se trazó una línea vertical que pasaba por el centro de la imagen en «U». A continuación se trazó una línea horizontal que desde el centro de rotación corta a la línea vertical anteriormente descrita. Una nueva línea, esta vez vertical, es trazada desde el centro de rotación hasta cortar la línea horizontal que pasa por el borde inferior de ambas imágenes en «U». Finalmente se trazó una línea que desde el plano de apertura de la copa acetabular cruza a la línea que pasa por el borde inferior de la imagen en «U». Con estas líneas y puntos de referencia se estudiaron los siguientes parámetros. En primer lugar, la posición del componente acetabular, determinado por el ángulo de inclinación de la copa, es decir, el ángulo formado por la línea que pasa por el borde inferior de ambas imágenes en «U» y la línea del plano de apertura acetabular. Así, una variación en el ángulo de inclinación de 3° o más se consideró indicativa de emigración del componente acetabular. Para valorar la emigración horizontal se calculó la distancia «H», es decir, la distancia entre la línea que va desde el centro de la cabeza femoral hasta cruzar la línea vertical, que pasa por el centro de la imagen en gota. Una variación de 3 mm o más se consideró indicativa de desplazamiento del componente. La emigración vertical se valoró calculando la distancia «V» o línea vertical entre el centro de la cabeza femoral y la línea horizontal que pasa por los bordes inferiores de la imagen en «U». Una variación de 3 mm o más también fue indicativa de emigración.
Los parámetros radiológicos cualitativos estudiados fueron la osteolisis y las líneas escleróticas. La presencia de líneas de radiolucencia u osteolisis mayores de 1 mm fueron anotadas según las zonas de De Lee y Charnley.6 La presencia y distribución de líneas de esclerosis, definidas como líneas de incremento de densidad de al menos 3 mm, también fueron recogidas según las zonas de De Lee-Charnley.6
2.° A nivel del componente femoral se determinaron las zonas de Gruen en la Rx AP, estudiándose los siguientes parámetros: el hundimiento del vástago femoral se determinó calculando la distancia entre la línea que pasa por el borde inferior del collarete del vástago y otra línea que se extiende por el punto más proximal del trocánter menor. Una variación de 5 mm o más se consideró como vástago hundido.
El grado de ajuste del vástago femoral se valoró en la Rx AP y axial en el primer control postoperatorio siguiendo los criterios de Heeking y cols.,14 calificándose como muy bueno si el vástago toma contacto en la Rx AP en algún punto del hueso cortical, ya sea la cortical medial o lateral o en ambos puntos, y si en la Rx axial el vástago se encontraba situado a menos de 2 mm de distancia de la cortical en dos de tres puntos posibles de contacto; bueno si el vástago estaba situado a menos de 2 mm de la cortical medial lateral y si en la Rx axial el vástago estaba situado a menos de 3 mm de la cortical en dos de tres posibles puntos de contacto. Finalmente, un vástago se calificó como un relleno insuficiente si en la Rx AP había más de 2 mm de distancia entre el vástago y una de las corticales o si en la Rx axial el vástago estaba situado a más de 3 mm de la cortical en dos de tres puntos de contacto.
Las líneas escleróticas femorales fueron definidas como un incremento en la densidad de al menos 3 mm de anchura adyacente al vástago. En cuanto a la superficie porosa se anotó la presencia de partículas porosas separadas y el momento en que se detectaron. La osteolisis femoral fue apreciada como un área focal de pérdida de hueso endostal mayor de 1 mm de anchura adyacente al componente femoral. La reabsorción del calcar femoral se determinó en el caso de un festoneado mayor de 5 mm en la zona correspondiente a la cortical medial del cuello femoral. La hipertrofia cortical diafisaria fue arbitrariamente definida como un incremento de la cortical a nivel de la zona distal del vástago femoral. La esclerosis en «pedestal» o tope medular se valoró como un área de incremento de densidad de al menos 3 mm de espesor, ocupando toda la anchura del canal medular y en situación distal a la punta del vástago femoral. La neoformación ósea endostal (zonas de fusión) fue determinada como una neoformación ósea en situación endóstica de más de 10 mm de longitud en un área de contacto directo con la cubierta porosa.
Considerando estos parámetros se establecieron los siguientes criterios radiológicos de estabilidad o inestabilidad: un acetábulo fue considerado estable cuando no había emigración o aparición de líneas escleróticas o bien si las líneas radiolúcidas o escleróticas eran mínimas o inexistentes. Un acetábulo se consideró inestable si el ángulo primario de inclinación variaba en más de 3°, si la emigración horizontal o vertical era superior a 3 mm y si las líneas escleróticas se desarrollaban al menos en dos de tres zonas.9
En cuanto al componente femoral, un vástago fue considerado estable con osteointegración si se encontraban los siguientes criterios: no hundimiento, ausencia de líneas escleróticas reactivas básicamente en el área adyacente a la cubierta porosa y evidencia de neoformación en el final del hueso en contacto con la superficie porosa. El implante fue considerado inestable si había evidencia de emigración o hundimiento mayor de 5 mm, osteolisis progresiva femoral, líneas reactivas escleróticas globales, separación progresiva de la cubierta porosa, formación en «pedestal», así como hipertrofia cortical diafisaria.9
Para determinar si las variables como la edad, sexo, lado, diagnóstico y la escala clínica de d''Aubigné-Postel estaban relacionadas con la emigración del componente o con el desarrollo de líneas escleróticas, se utilizó la «t» de Student y el test de Mann-Whitney para comparar dos muestras independientes; el análisis de la varianza, el test de comparación múltiple de Scheffe y el test no paramétrico de Kruskal Wallis se usó para comparar más de dos grupos independientes. El test de Pearson se utilizó para la asociación de variables cualitativas. Siempre se tomó como nivel de significación * < 0,05.
Resultados
La valoración clínica media preoperatoria fue de 1,68 para el dolor, 2,17 para la marcha y 2,22 para la movilidad (Tabla 1). La puntuación media del dolor al primer año pasó a 5,42, por lo que la incidencia del dolor residual se presentó en el 10% de los pacientes. La distancia «H» postoperatoria fue de 33,4 mm (mínimo: 20 y máximo: 42 mm) y la media de la distancia «H» al séptimo año fue de 33,3 mm. La media de la distancia «V» postoperatoria fue de 23 mm (mínimo: 14 y máximo: 32 mm), siendo la media al séptimo año de 23,2 mm.
Tabla 1. Escala de puntuación clínica de d''Aubigné y Postel. Puntuaciones medias globales. | ||||
| Puntuaciones medias globales | Preop. | Primer año | Tercer año | Séptimo año |
| Dolor | 1,68 | 5,42 | 5,45 | 5,62 |
| Marcha | 2,17 | 5,02 | 5,37 | 5,70 |
| Movilidad | 2,22 | 5,07 | 5,33 | 5,58 |
Existió una variación del ángulo de inclinación de más de 3° al séptimo año en 16 acetábulos (Tabla 2). A nivel acetabular las lesiones osteolíticas no aparecieron antes de los 3 años, con una prevalencia a los 7 años del 13,3% (siete casos). Las líneas escleróticas acetabulares se observaron con frecuencia y más en la zona III (Tabla 3).
Tabla 2. Número de acetábulos emigrados y porcentaje en los períodos evaluados. | |||
| Emigración | Primer año | Tercer año | Séptimo año |
| Índice acetabular | 3 (5%) | 7 (11,6%) | 16 (26,6%) |
| Emigración horizontal | 0 | 2 (3,3%) | 7 (11,6%) |
| Emigración vertical | 4 (6,6%) | 8 (13,3%) | 14 (23,3%) |
Tabla 3. Prevalencia de líneas de esclerosis acetabular. | |||
| Esclerosis acetabular | Presentación N.° de casos y porcentaje | ||
| Intervalo | Zona I | Zona II | Zona III |
| Primer año | 4 (6,7%) | 8 (13,3%) | 10 (16,7%) |
| Tercer año | 10 (16,7%) | 15 (25%) | 19 (31,7%) |
| Séptimo año | 11 (18,3%) | 16 (26,7%) | 29 (48,3%) |
Con el número de caderas disponibles no se encontraron relaciones significativas entre la escala de valoración clínica, el sexo, lado, diagnóstico y la emigración acetabular. No obstante, se presentó una relación entre la osteolisis y la esclerosis acetabular, ya que aquellos pacientes que desarrollaron líneas escleróticas acetabulares en la zona III en el primer año mostraron una mayor incidencia de osteolisis al séptimo año (p < 0,006).
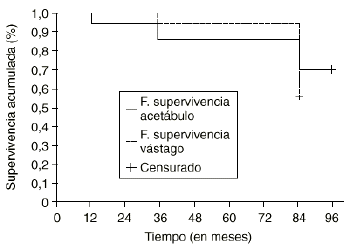
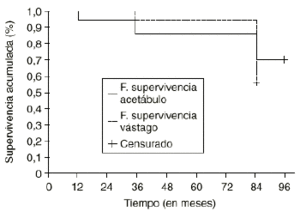
De los 60 acetábulos, aplicando los criterios de estabilidad previamente definidos, la fijación se alcanzó en 44 pacientes, por lo que la tasa de supervivencia acumulada de Kaplan-Meier fue del 73% a los 7 años (Fig. 2), considerando como fracaso la inestabilidad. De los 16 pacientes que no cumplieron los criterios de estabilidad sólo se realizaron 10 recambios hasta la última evaluación realizada. Dos pacientes rehusaron una nueva intervención y cuatro se encuentran pendientes de reintervención.
Figura 2. Supervivencia del acetábulo y del vástago. El porcentaje de supervivencia acumulada fue del 73% para el acetábulo y del 63% para el vástago.
En el componente femoral se registraron cinco casos de hundimiento del vástago en la evaluación final (8,3%); no hubo ningún caso en el primer año postoperatorio y, sin embargo, se registraron tres casos de hundimiento al tercer año. El grado de ajuste en las radiografías AP y axial fue muy bueno en el 36,7%, bueno en el 40% e insuficiente en el 23,3%. Las líneas escleróticas femorales aparecieron con frecuencia. Así, en el primer año se observaron en 12 pacientes (20%) al tercer año en 14 nuevos casos (43,3%) y al séptimo año 16 casos más, por lo que la frecuencia global fue del 70%. En cuanto a la separación de los poros no se detectó en la evaluación postoperatoria, pero su número se incrementó en sucesivas evaluaciones, con una incidencia de 11 casos al primer año (18,3%) y 21 al tercero (35%), con una incidencia final de 58 casos (96,7%) (Figs. 3-5). En lo que se refiere a la osteolisis femoral, ésta se presentó globalmente en 19 casos (31,7%). La reabsorción del calcar femoral se observó en 14 casos (23,3%), siendo visible a partir del primer año. La hipertrofia cortical se detectó por primera vez al tercer año postoperatorio en siete pacientes (11,7%) y en dos casos más al séptimo, por lo que su prevalencia final fue de nueve casos (15%). La formación en pedestal se presentó en 12 pacientes (20%) y en cuanto a la neoformación endostal, ésta se presentó en 39 casos (65%).
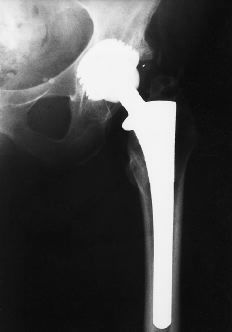
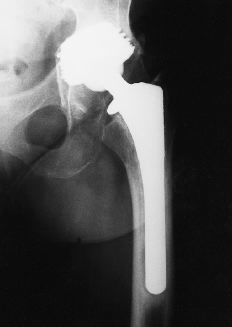
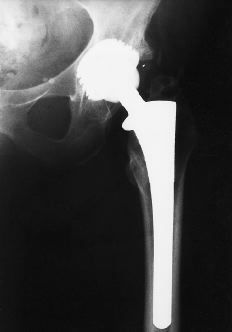
Figura 3. Rx AP postoperatoria realizada 1 año después de la operación con un componente acetabular y femoral estable. No se observan alteraciones en la interfase.
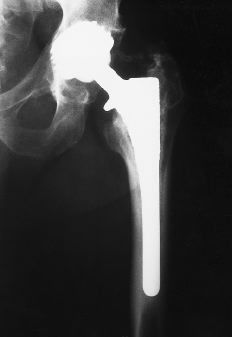
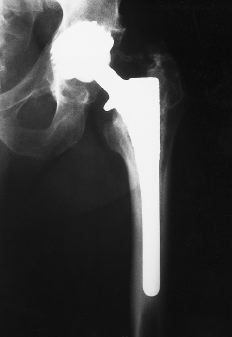
Figura 4. Tres años después de la operación. La radiografía muestra una variación en el ángulo de inclinación del componente acetabular. Se inicia el desarrollo de líneas escleróticas femorales y líneas osteolíticas, así como el fenómeno de remodelación ósea distal (hipertrofia cortical y pedestal). Separación de partículas metálicas del implante.
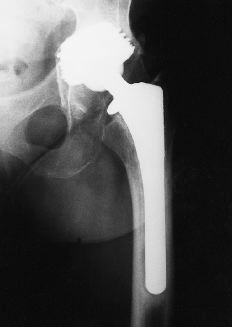
Figura 5. Radiografía del mismo paciente 7 años después de la operación. Emigración del componente acetabular con penetración intrapélvica. Hundimiento del vástago femoral. Se observa la progresión de las líneas escleróticas y osteolíticas y una mayor remodelación ósea distal.
Aplicando los criterios definidos, la osteointegración del vástago se alcanzó en 38 pacientes, por lo que la tasa de supervivencia acumulada de Kaplan-Meier fue del 63% (38 pacientes), considerando como fracaso los casos de hundimiento y de ausencia de signos de osteointegración (Fig. 2). Hasta la última evaluación realizada no se efectuó ningún recambio del vástago.
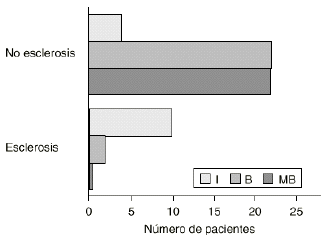
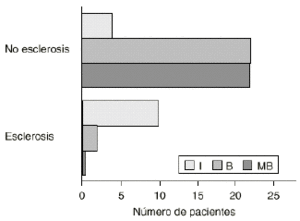
El análisis estadístico mostró una serie de relaciones significativas. Así, los pacientes que sufrieron un hundimiento del vástago desarrollaron más hipertrofia cortical femoral (p < 0,001). También los casos en que se registró un ajuste insuficiente desarrollaron más líneas escleróticas femorales (p < 0,000) (Fig. 6), más osteolisis femoral (p < 0,001) y más hipertrofia cortical distal (p < 0,004). No se observó una relación entre el grado de ajuste y el hundimiento del vástago (p = 0,0076). La osteolisis femoral se presentó con mayor frecuencia en los casos en los que se logró un ajuste insuficiente del vástago (p < 0,000).
Figura 6. Relación entre las líneas escleróticas femorales y el ajuste del vástago. Los pacientes con un ajuste insuficiente del vástago desarrollaron de forma significativa más líneas de esclerosis (p = 0,000).
Con respecto a las complicaciones, se presentaron tres infecciones superficiales, que se resolvieron mediante tratamiento antibiótico, cuatro casos con trombosis venosa profunda y 15 casos con osificación ectópica. Al finalizar el estudio 10 pacientes están pendientes de realizar un recambio debido a inestabilidad de uno o ambos componentes.
Discusión
Los resultados clínicos obtenidos en este trabajo fueron buenos en el 90% de los pacientes, comprobándose una mejoría del dolor y del estado funcional después de los 3 meses postoperatorios en comparación con las puntuaciones verificadas en el preoperatorio; esto contrasta ampliamente con los resultados radiográficos, donde se observaron signos de pérdida de fijación del vástago en 22 pacientes y del acetábulo en 16, lo que puede explicarse por la buena tolerancia de los pacientes a la fijación no cementada. La mejoría de estos tres parámetros clínicos se mantuvo hasta la última evaluación, siendo estos resultados similares a los referidos por Heekin y cols.14 y Xenos y cols.36
En cuanto a la incidencia de dolor residual en el muslo, Callaghan y cols.3 señalan una incidencia del 18% al primer año y un 16% al segundo. En este estudio, sin embargo, la incidencia de dolor residual fue del 10% en el primer año y del 9% al tercero, cifras similares a las comunicadas por Whiteside.34 Varias teorías tratan de explicar la etiología del dolor residual que aparece después del implante de un vástago no cementado. En esta serie hubo una relación entre este dolor y los casos que presentaron un ajuste insuficiente, observaciones similares a las comunicadas por Engh y cols.8 y Whiteside;34 sin embargo, para Skinner y Curling29 un buen ajuste no disminuye los mecanismos de remodelación ósea y, por tanto, no garantiza una completa eliminación del dolor residual.
Radiológicamente, el 26,6% de los acetábulos presentaron signos de pérdida de fijación. Estos resultados son similares a los de Fox y cols.,11 con un 38% de aflojamiento a los 6 años, y a los de Vidal y cols.,33 con una movilización del 25% a los 5 años. Una vez que la migración fue detectada, ésta fue siempre progresiva y más rápida en casos de penetración intrapélvica. De los 16 pacientes que presentaron pérdida de fijación acetabular seis pacientes se encontraban asintomáticos en el momento de la detección de la inestabilidad. Los casos de migración precoz pueden ser explicados por un fracaso mecánico debido a una deficiente estabilidad inicial. Al igual que otros autores,7,14,18,31 en este trabajo no se encontró una relación con la edad, sexo, lado, etiología o la posición del componente acetabular, determinado por las variaciones del índice o ángulo acetabular.
La prevalencia de lesiones líticas acetabulares fue de un 13%; éstas no se presentaron antes del tercer año y tuvieron un carácter progresivo, lo cual podría indicar que estas lesiones experimentarán un incremento con el tiempo. Para Tompkins y cols.,31 la osteolisis acetabular es un problema relacionado con los procesos biológicos secundario a las partículas de desgaste y no parece que intervenga en la pérdida de fijación a corto plazo. Una conclusión similar puede desprenderse de los resultados de esta serie, donde no se estableció una relación estadística al comparar los casos de migración precoz y la presencia de osteolisis en la última evaluación realizada.
Las líneas radiodensas acetabulares también se desarrollaron de forma progresiva con el tiempo y fueron más frecuentes en la zona III. Estos casos se acompañaron de un mayor desarrollo de lesiones osteolíticas.
En este estudio la pérdida de fijación del componente acetabular en la evaluación final estuvo en relación con el desarrollo y progresión de las líneas escleróticas y osteolíticas, las cuales constituyen un fenómeno que no está suficientemente aclarado. Además, su significación en los procesos de aflojamiento son todavía desconocidos;19-21,30 no obstante, parece que están más en relación con una «micromovilidad» en la interfase debido a la deformación elástica que induce el estrés de la carga sobre el acetábulo, favoreciendo de una forma más lenta el desgaste y el proceso biológico de aflojamiento e inestabilidad a largo plazo. Por contra, los casos de inestabilidad del componente en los 3 primeros años podrían ser debidos al fracaso de la fijación mecánica o primaria o de los mecanismos de fijación biológica u osteointegración. Este fracaso provocaría una «macromovilidad» del implante con migración precoz del mismo.
En relación al componente femoral, 38 pacientes cumplieron los criterios radiográficos de vástago osteointegrado o estable. La atrofia ósea, que se produce con el vástago femoral, indirectamente determinada por la reabsorción del calcar femoral fue visible desde el primer año y se presentó en 14 pacientes (23%). Estas pérdidas óseas no mostraron progresión o lo hicieron muy lentamente, por lo que estas lesiones no se relacionaron con el tiempo; estos resultados son similares a los observados por Noble y cols.23 El análisis comparativo no mostró ninguna relación entre la atrofia ósea y los diferentes parámetros clínicos, a excepción del sexo, donde se pudo constatar signos radiológicos de mayor atrofia ósea en la mujer que en el hombre, datos que también han sido observados por otros autores.8,23 En general, los procesos de transferencia de estrés no constituyeron un problema clínico.
Una observación importante fue la relación existente entre los resultados clínicos obtenidos y la fijación ósea alcanzada, valorada fundamentalmente por la presencia de zonas de condensación endóstica adyacente a la cubierta porosa. La presencia de estas zonas siempre se comportó como un signo de calidad de fijación. Se ha podido comprobar que los pacientes en los que no se observó las zonas de condensación tuvieron una mayor tendencia al hundimiento del vástago. En este sentido, Rorabeck y cols.25 encuentran una relación entre la fijación ósea y la mejora de los resultados obtenidos.
El ajuste del vástago fue muy bueno o bueno en el 67% de los pacientes. Este parámetro fue crucial en la predicción de pérdida de fijación, ya que los casos con un ajuste insuficiente mostraron una mayor tendencia al desarrollo de líneas escleróticas y osteolíticas. Por tanto, el ajuste y el relleno deben estar más en relación con los procesos de remodelación ósea y pérdida de fijación a medio y largo plazo que como un factor implicado en el fracaso mecánico a corto plazo. Esto parece coincidir con lo comunicado por otros autores.7,23,34,35
Un signo asociado a pérdida progresiva de fijación fue la presencia de líneas reactivas escleróticas femorales. Heekin y cols.,14 sobre 100 artroplastias de recubrimiento poroso, encuentran a los 7 años un 52% de las caderas con este signo. De acuerdo con los criterios de estabilidad descritos por Engh y cols.,8 la formación de estas líneas son sugestivas de pérdida de fijación. En este estudio el análisis de este fenómeno reactivo fue contradictorio. Así, su presentación fue frecuente en pacientes que presentaron ajuste insuficiente y osteolisis, así como hipertrofia cortical diafisaria. Pero por otro lado también se desarrollaron estas líneas en presencia de signos radiológicos positivos en cuanto a la estabilidad del implante como en los casos de zonas de fusión endostal. Por tanto, el desarrollo de líneas escleróticas en zonas no adyacentes a la cubierta porosa pueden ser observadas también en vástagos integrados debido a la micromovilidad generada por la diferencia en el módulo de elasticidad entre implante y hueso. Por consiguiente, la consideración de las líneas escleróticas medulares como parámetro de pérdida de fijación debe ser tomada en reserva y valorada junto a otros factores.
La osteolisis femoral siempre se presentó en casos asociados a la pérdida de fijación. Tanzer y cols.30 encuentran que la osteolisis femoral es más severa cuando se presentan signos de inestabilidad de los componentes. Se ha observado un mayor desarrollo de osteolisis en los pacientes que presentaron un ajuste insuficiente del vástago, lo cual parece apoyar el principio de «acceso y transporte preferencial vía interfase no coaptada».1,17,30
La hipertrofia cortical se presentó con una frecuencia del 15% a los 7 años, cifra similar al 16% obtenido por Heekin y cols.14 Este signo radiológico se asoció siempre a pérdida de fijación, ya que se presentó en los casos con hundimiento del vástago y en aquéllos con un ajuste insuficiente. La existencia de una relación entre la hipertrofia cortical, el hundimiento del vástago y el desarrollo de líneas escleróticas sugiere una pérdida de fijación debido a un mecanismo de carga axial. En este estudio parece menos probable que la hipertrofia cortical pueda ser causada por estimulación del endostio debido a una micromovilidad del implante como consecuencia de un ajuste insuficiente.
Conclusiones
1.a Los resultados clínicos contrastan con unos resultados radiológicos desfavorables, mostrando una pérdida de fijación del componente acetabular en el 26% y del componente femoral en el 37% de los pacientes. El escaso número de recambios realizados en relación a la pérdida de fijación observada sólo puede explicarse por la buena tolerancia clínica a la pérdida de fijación, por lo que fue preciso constatar una gran inestabilidad de los componentes en los casos de cirugía de revisión.
2.a Los factores radiológicos implicados en la pérdida de fijación del componente acetabular incluyó el desarrollo de líneas escleróticas y líneas de osteolisis, y a nivel del componente femoral el grado de ajuste, la separación de partículas porosas, el desarrollo de líneas escleróticas y osteolíticas y la hipertrofia cortical femoral distal.
3.a Finalmente, el presente estudio indica que en los próximos años se producirá un incremento progresivo del número de pacientes que presentarán signos de aflojamiento de ambos componentes y que, por tanto, precisarán cirugía de revisión, por lo que será preciso mejorar el diseño y la técnica de implantación para obtener unos mejores resultados.
Bibliografía
1.Bobyn, JD; Jacobs, JJ; Tanzer, M; Urban, RM; Aribindi, R; Sumner, DR; Turner, TM, y Brooks, CE: The susceptibility of smooth implant surfaces to periimplant fibrosis and migration of polyethylene wear debris. Clin Orthop, 311: 21-39, 1995.
2. Bobyn, JD; Mortimer, ES; Glassman, AH; Engh, CA; Miller, JE, y Brooks, CE: Producing and avoiding stress shielding: Laboratory and clinical observations of noncemented total hip arthroplasty. Clin Orthop, 274: 79-96, 1992.
3. Callaghan, JJ; Dysart, SH, y Savory, CG: The uncemented porous-coated anatomic total hip prosthesis. J Bone Joint Surg, 70A: 337-346, 1988.
4. Callaghan, JJ; Heekin, RD; Savory, CG; Dysart, SH, y Hopkinson, WJ: Evaluation of the learning curve associated with uncemented primary porous-coated anatomic total hip arthroplasty. Clin Orthop, 282: 132-144, 1992.
5. Carter, DR; Vasu, R, y Harris, WH: Periacetaular stress distributions after joint replacement with subchondral bone retention. Acta Orthop Scand, 54: 29, 1983.
6. De Lee, JG, y Charnley, J: Radiological demarcation of cemented sockets in total hip replacement. Clin Orthop, 121: 20-32, 1976.
7. Dorr, LD; Lewonowski, K; Lucero, M; Harris, M, y Wan, Z: Failure mechanisms of anatomic porous replacement I cementless total hip replacement. Clin Orthop, 334: 157-167, 1997.
8. Engh, CA; Bobyn, JD, y Glassman, AH: Porous-coated hip replacement. The factors governing bone ingrowth, stress shielding and clinical results. J Bone Joint Surg, 69B: 45-55, 1987.
9. Engh, CA; Massin, P, y Suthers, KE: Roentgenographic assessment of the biologic fixation of porous-surfaced femoral component. Clin Orthop, 257: 107-128, 1990.
10. Engh, CA; O''Connor, D; Jasty, M; McGovern, TF; Bobyn, JD, y Harris, WH: Quantification of implant micromotion, strain shielding and bone resorption with porous-coated anatomic medullary locking femoral prostheses. Clin Orthop, 285: 13-29, 1992.
11. Fox, GM; McBeath, AA, y Heiner, JP: Hip replacement with a threaded acetabular cup. J Bone Joint Surg, 76A: 195-201, 1994.
12. Goetz, DD; Smith, EJ, y Harris, WH: The prevalence of femoral osteolysis associated with components inserted with or without cement in total hip replacements: A retrospective matched-pair series. J Bone Joint Surg, 76A: 1121-1129, 1994.
13. Hardinge, K: The direct lateral approach to the hip. J Bone Joint Surg, 64B: 17-19, 1982.
14. Heekin, RD; Callaghan, JJ; Hopkinson, WJ; Savory, CG, y Xenos, JS: The porous-coated anatomic total hip prosthesis, inserted without cement. J Bone Joint Surg, 75A: 77-91, 1993.
15. Hukkanen, M; Corbett, SA; Platts, LAM; Kontinen, YT; Santavirta, S; Hughes, SPF, y Polak, JM: Nitric oxide in the local host reaction to total hip replacement. Clin Orthop, 352: 53-65, 1998.
16. Johnston, RC; Moines, D; Fitzgerald, RH, Jr; Harris, WH; Poss, R; Müller, ME, y Sledge, CB: Clinical and radiographic evaluation of total hip replacement. J Bone Joint Surg, 72A: 161-168, 1990.
17. Kim, Y-H, y Kim, VEM: Uncemented porous-coated anatomic total hip replacement. Results at six years in a consecutive series. J Bone Joint Surg, 72B: 6-13, 1993.
18. Malchau, H; Herberts, P; Wang, YX; Kärrholm, J, y Romanus, B: Long-term clinical and radiological results of the Lord total hip prosthesis. J Bone Joint Surg, 78B: 884-891, 1996.
19. Maloney, WJ; Jasty, M; Harris, WH; Galante, JO, y Callaghan, JJ: Endosteal erosion in association with stable uncemented femoral components. J Bone Joint Surg, 72A: 1025-1034, 1990.
20. Maloney, WJ; Peters, P; Engh, CA, y Chandler, H: Severe osteolysis of the pelvis in association with acetabular replacement without cement. J Bone Joint Surg, 75A: 1627-1635, 1993.
21. Maloney, WJ; Smith, RL; Castro, F, y Schurman, DJ: Fibroblast response to metallic debris in vitro: Enzyme induction, cell proliferation and toxicity. J Bone Joint Surg, 75A: 835-844, 1993.
22. Merle D''Aubigné, R, y Postel, M: Functional results of hip arthroplasty with acrylic prosthesis. J Bone Joint Surg, 36A: 451-475, 1954.
23. Noble, PC; Davis, RW; Nalty, TJ; Landon, GC, y Tullos, HS: The rhyme and reason of stress-shielding in cementless hip replacement. A scientific exhibit at the AAOOS meeting. New Orleans, Louisiana. Febrero, 1990.
24. Ralston, SH; Todd, D; Helfrich, M; Benjamín, N, y Grabowski, PS: Human osteoblast-like cells produce nitric oxide and express inducible nitric oxide synthase. Endocrinology, 135: 330-336, 1994.
25. Rorabeck, CH; Bourne, RB; Devane, P, y Veale, GA: Cementless fixation of the femur: Pros and cons. Instruct Course Lect, 43, 329-336, 1994.
26. Schimmel, JW, y Huiskes, R: Primary fit of the lord cementless total hip. A geometric study in cadavers. Acta Orthop Scand, 59: 638-642, 1988.
27. Shanbhag, AS; Jacobs, JJ; Black, J, y Galante, JO: Pro-and anti-inflamatory mechators secreted by cells of interfacial membranes from revision total hip replacements. Trans Orthop Res Soc, 18: 517, 1993.
28. Shanbhag, AS; Jacobs, JJ; Glant, TT; Gilbert, JL; Black, J, y Galante, JO: Composition and morphology of wear debris y failed uncemented total hip arthroplasty. J Bone Joint Surg, 76B: 60-67, 1994.
29. Skinner, HB, y Curling, FJ: Decrease pain with lower flexural rigidity of uncemented femoral prostheses. Orthopaedic, 13: 1223-1228, 1990.
30. Tanzer, M; Maloney, WJ; Jasty, M, y Harris, WH: The progression of femoral cortical osteolysis in association with total hip arthroplasty without cement. J Bone Joint Surg, 74A: 404-410, 1992.
31. Tompkins, GS; Jacobs, JJ; Kull, LR; Rosemberg, AG, y Galante, JO: Primary total hip arthroplasty with a porous-coated acetabular component. J Bone Joint Surg, 79A: 169-176, 1997.
32. Vasu, R; Carter, DR, y Harris, WH: Stress distributions in the acetabular region before and after total joint replacement. J Biomech, 15: 155, 1982.
33. Vidal, C, y Vaquero, J: Resultados clínicos y radiológicos a los 5 años de una serie consecutiva de 71 vástagos porosos no cementados de cadera (AML). Rev Ortop Traumatol, 40: 431-436, 1996.
34. Whiteside, LA: The effect of steem fit on bone hipertrophy and pain relief in cementless total hip arthroplasty. Clin Orthop, 247: 138-147, 1989.
35. Whiteside, LA; Amador, BS, y Rusell, K: The effects of collar on total hip femoral component subsidence. Clin Orthop, 231: 120, 1988.
36. Xenos, JS; Hopkinson, WJ; Callaghan, JJ; Heekin, RD, y Savory, CG: Osteolysis around an uncemented cobalt chrome total hip arthroplasty. Clin Orthop, 317: 29-36, 1995.