REVISTA DE ORTOPEDIA Y TRAUMATOLOGÍA
Volumen 43, pp 29-33
Tratamiento de las necrosis cutáneas tras implante de prótesis total de rodilla
Treatment of skin necrosis after total knee arthroplasty
ÁLVAREZ VICENTE, E.; FERNÁNDEZ GONZÁLEZ, M.; NOGUEIRA RODRÍGUEZ, A.; FUEYO LORENTE, A., y CAMPORRO FERNÁNDEZ, D.
Servicio de Cirugía Plástica. Hospital Central de Asturias. Oviedo.
Correspondencia:
Dra. E. ÁLVAREZ VICENTE.
Padre Ampudia, 13, 3.° B.
24008 León.
Recibido: Febrero de 1998.
Aceptado: Mayo de 1998.
RESUMEN: Se revisan ocho pacientes que presentaron zonas de necrosis cutánea tras colocación de prótesis total de rodilla. Se analizan los antecedentes personales predisponentes, el grado de necrosis y la existencia de infección de la herida quirúrgica. El tratamiento consistió en la administración de antibióticos, el desbridamiento y la cobertura mediante colgajos quirúrgicos (musculares o fasciocutáneos), consiguiendo en todos ellos la resolución del cuadro clínico. Con la evolución cuatro pacientes mantuvieron la prótesis, en tres hubo que retirarla por infección de la misma, realizando una artrodesis, y en un paciente se retiró la prótesis por dolor intratable. Se observa la necesidad de diferentes tratamientos para cada grado de necrosis, destacando la importancia de su precocidad para evitar la contaminación de la prótesis.
PALABRAS CLAVE: Necrosis cutánea. Prótesis de rodilla. Infección. Coberturas cutáneas.
ABSTRACT: A review was made of 8 patients who presented areas of skin necrosis after total knee arthroplasty. An analysis was made of individual predisposing factors, degree of necrosis, and presence of surgical wound infection. Treatment included antibiotic administration, debridement, and repair with surgical flaps (muscular or fasciocutaneous). The clinical picture resolved in every case. Over time, 4 patients conserved the prosthesis, in 3 cases the prosthesis was removed for infection and arthrodesis was performed, and in 1 patient the prosthesis was removed for intractable pain. Each grade of necrosis required a different treatment. The importance of early treatment of skin necrosis in order to prevent prosthesis contamination is emphasized.
KEY WORDS: Skin necrosis. Knee arthroplasty. Infection. Skin covering.
Las alteraciones en la cicatrización de la herida quirúrgica tras la colocación de prótesis total de rodilla (PTR) son frecuentes, variando entre el 5 y 22% según las series.6,7,9,12,13,15,16 Estas alteraciones varían desde eritema y sufrimiento cutáneo de los bordes de la herida hasta la necrosis cutánea extensa con exposición de la PTR.12,13 Esta situación se puede complicar con una infección,6,10,11 y si no se realiza un tratamiento adecuado puede obligar a la retirada de la prótesis, artrodesis de la rodilla e incluso a la amputación supracondílea.6,11,19 El tratamiento habitual consiste en la administración de antibióticos, desbridamiento precoz y cobertura mediante colgajos quirúrgicos adaptados a la situación particular de cada paciente.
En este trabajo se pretende analizar el tratamiento realizado en ocho pacientes que presentaban necrosis cutánea tras la colocación de PTR.
Material y Método
Entre 1991 y 1996 fueron remitidos ocho pacientes al Servicio de Cirugía Plástica del Hospital Central de Asturias para tratamiento de necrosis cutánea tras PTR procedentes de distintos Servicios de Traumatología del Principado de Asturias. Siete eran mujeres y un hombre, con edades comprendidas entre 61 y 77 años.
Para el estudio del tipo de necrosis se utilizó la clasificación en grados de Laing y cols.12 (Tabla 1).
| Tabla 1. Tipos de necrosis.12 |
| -- Grado 0. Eritema cutáneo sin dehiscencia. |
| -- Grado 1. Necrosis cutánea y dehiscencia superficial. |
| -- Grado 2. Necrosis más extensa superficial y fístula articular sin dehiscencia profunda. |
| -- Grado 3. Dehiscencia profunda sin exposición de la prótesis. |
| -- Grado 4. Dehiscencia profunda con exposición de la prótesis. |
En esta serie hubo un paciente con necrosis Grado 1, uno con Grado 2, dos con Grado 3 y cuatro con Grado 4. Respecto a la infección, en tres casos no se produjo, con cultivos locales negativos, y en los cinco pacientes restantes se aisló uno o varios microorganismos en los cultivos (Tabla 2). Se instauró tratamiento con antibióticos intravenosos, inicialmente empíricos y posteriormente según antibiograma a partir de los cultivos.
| Tabla 2. Microorganismos aislados en exudados locales. | |
| Cultivo positivo | N.° de pacientes |
| Staphylococcus aureus | 3 |
| Acinetobacter anitratus | 3 |
| Corinebacterium sp. | 2 |
| Streptococcus oralis | 1 |
| Pseudomona aeruginosa | 1 |
| E. coli | 1 |
| Enterobacter cloacae | 1 |
| Tabla 3. Evolución y resultados de los casos. | ||||
| Casos | A | B | C | D |
| 1 | Osteomielitis | Grado 3 | Gemelo | Artrodesis por |
| rodilla | interno | dolor (2 a) | ||
| 2 | 4 m hasta | Grado 3 | Safeno | Otra PTR (1 a) |
| ingreso | interno | y artrodesis (2 a) | ||
| 3 | Grado 1 | Cierre | Artrodesis | |
| directo | (infección) (1 a) | |||
| 4 | Grado 2 | C. de | Conserva PTR | |
| rotación | (2,5 a) | |||
| 5 | Infección PTR | Grado 4 | Gemelo | Artrodesis (in- |
| previa | interno | fección) (1 a, 8 m) | ||
| 6 | Osteotomía | Grado 4 | Gemelo | Conserva PTR |
| tibia | interno | (1 a, 3 m) | ||
| 7 | Grado 4 | Safeno int. + | Conserva PTR | |
| gemelo ext. | (1 a, 2 m) | |||
| 8 | Grado 4 | Gemelo | Conserva PTR | |
| externo | (8 m) | |||
| A: Datos de interés. B: Grado de necrosis. C: Intervención. D: Resultado (entre paréntesis se indica el tiempo que conservó la prótesis, si le fue retirada, o el seguimiento si la conserva). | ||||
El tratamiento quirúrgico consistió en desbridamiento y cobertura con diferentes colgajos, según el grado de necrosis (Figs. 1-3): en un caso se realizó un cierre directo, en uno se realizó un colgajo fasciocutáneo de rotación, en otro un colgajo fasciocutáneo safeno, en tres un colgajo muscular de gemelo interno, en uno un colgajo muscular de gemelo externo, y en el último se necesitó combinar un colgajo muscular de gemelo externo y un colgajo fasciocutáneo safeno.
A
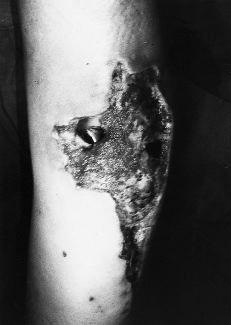
B
Figura 1. Paciente 2. A: Preoperatorio. Necrosis Grado 3. B: Postoperatorio. Se realizó desbridamiento y cobertura mediante colgajo safeno interno.
A
B
Figura 2. Paciente 6. A: Preoperatorio. Necrosis Grado 4, con exposición de la prótesis a nivel anterointerno. B: Postoperatorio; cobertura con colgajo muscular de gemelo interno.
A
B
Figura 3. Paciente 7. A: Preoperatorio. Necrosis Grado 4; exposición de la prótesis en dos puntos y necrosis cutánea extensa. B: Postoperatorio; cobertura mediante dos colgajos: colgajo safeno interno y gemelo externo.
La evolución postoperatoria de los pacientes fue favorable, excepto en uno de los casos que sufrió necrosis distal del colgajo safeno. Se trató mediante desbridamiento e injerto libre de piel parcial, tras lo cual evolucionó favorablemente.
El intervalo medio de tiempo entre la colocación de la prótesis y el ingreso en nuestro Servicio fue de 1,5 meses (mínimo: 15 días y máximo: 4 meses). La cobertura se realizó en un plazo de 1 a 4,5 meses (media de 2 meses) desde la cirugía inicial, no siendo especificado en todos los casos el tiempo que transcurrió entre la operación y el inicio de los signos de necrosis, por lo que se da como fecha aproximada para valorar el intervalo de necrosis la de la intervención inicial. Los pacientes fueron dados de alta en un tiempo medio de 2,5 meses (mínimo: 1,5 y máximo: 5 meses), siendo la estancia media de 26 días.
Resultados
En todos los pacientes se consiguió a corto plazo la cobertura cutánea y la desaparición de los signos inflamatorios. A medio plazo, y tras un seguimiento medio de 2,5 años (Tabla 2), cuatro pacientes conservan la prótesis; tres presentaron infección, por lo que fue retirada la PTR, realizando una artrodesis, no presentando ninguno de ellos necrosis cutánea ni fistulización posterior; el último paciente solicitó la artrodesis por dolor intratable.
Discusión
Existen factores generales, como la artritis reumatoide,9,11,13,16,18 que favorecen la aparición de necrosis cutánea tras PTR, y factores locales como la localización superficial del implante y la necesidad de una movilización precoz postoperatoria.7,12,13 Otros, como la artritis séptica previa a la intervención,6,16 las cicatrices cutáneas que alteran la vascularización local1,2,6,7,13,16,18 y las cicatrices cutáneas no quirúrgicas, que también pueden favorecer el desarrollo de trastornos tróficos.
Las complicaciones derivadas de la cicatrización y/o infección tras la cirugía de PTR altera el programa de rehabilitación postoperatoria y requieren un tratamiento precoz,1,2,12,13,15,19 habiéndose descrito como solución colgajos fasciocutáneos8,14 o colgajos musculares.5-7,9,11,16,18,20 La clasificación por grados de Laing y cols.12 permite una orientación terapéutica diferente para cada grado de necrosis. Así, el Grado 0 de necrosis (eritema y sufrimiento cutáneo) no requiere aún tratamiento quirúrgico; se realizará reposo, tratamiento antibiótico profiláctico y vigilancia para detectar el paso a grados superiores de necrosis. Una vez establecida la existencia de necrosis cutánea (Grados I en adelante) es preciso un desbridamiento precoz, ya que no es posible la reversión del cuadro por métodos conservadores, y el retraso en la intervención únicamente puede dar lugar a la contaminación por gérmenes de la prótesis. El desbridamiento puede poner al descubierto la prótesis (Grado IV) o manifestar una necrosis superficial (Grado I).
En necrosis Grado I está descrito el empleo de injerto cutáneo de piel total;2,12,13,19 en general, los resultados son malos y es preferible el uso de un colgajo fasciocutáneo. El cierre directo también es una mala indicación a pesar de que en la intervención parezca ser suficiente para la cobertura de la herida.2,6,13 El paciente de la presente serie al que se le realizó un cierre directo sufrió infección de la prótesis y artrodesis 1 año después de la intervención, posiblemente por desbridamiento insuficiente en profundidad. Cuando la prótesis no está expuesta está indicado el empleo de un colgajo fasciocutáneo. En la extremidad inferior los colgajos únicamente cutáneos no son seguros, especialmente si hay cicatrices previas en la zona. Al añadir la fascia subyacente al colgajo se consigue la vascularización que proporciona el plexo suprafascial,8 dando seguridad al colgajo. Muchos autores han utilizado este tipo de colgajos en sus trabajos1,6,8,12-14 con resultados buenos. En la presente serie, en tres de los pacientes en los que se realizó este colgajo, dos todavía conservan la prótesis.
En casos de exposición de la prótesis es necesario un colgajo muscular que permita la obliteración de espacios muertos y el aporte de antibióticos a través de una vascularización abundante para tratar su probable contaminación. Los colgajos musculares han sido ampliamente utilizados,1,2,4,6,7,9-13,16-18 siendo de elección en la mayoría de los casos el gemelo, bien el interno o el externo, con un déficit funcional inapreciable. Se ha empleado como colgajo muscular o musculocutáneo,1,2,11,18 aunque es preferible el colgajo muscular tunelizado e injertado en su superficie, lo que le da mayor flexibilidad y mejor aspecto estético de la zona donante. Otros autores indican el uso de colgajos libres musculares si el tamaño del defecto es mayor que el que pueden cubrir los colgajos gemelos combinados.6,9,12,13,16 En esta serie no se han necesitado los colgajos libres, y de los cinco pacientes en los que se realizó un colgajo muscular de gemelo, tres conservan la prótesis.
La infección de una prótesis de rodilla es una complicación de mal pronóstico.3 Algunos autores se refieren a los casos con infección de la prótesis en contraposición con los casos de necrosis sin infección,6,10,11,16 siendo los resultados peores en los casos de infección de la prótesis. Es prioritario evitar la contaminación de la PTR en los pacientes con necrosis cutánea, para lo cual es necesario un tratamiento precoz. Markovich y cols.16 señalan el plazo de 15 días como el momento en que una prótesis esté probablemente contaminada, con lo cual el pronóstico se hace más desfavorable. En la presente serie el retraso máximo en la cobertura fue de 4 meses desde la colocación de la prótesis, y a pesar del tratamiento realizado 1 año más tarde precisó un recambio por infección y 2 años más tarde una artrodesis. Debido a esto es por lo que se aconseja realizar el tratamiento de la necrosis cutánea una vez establecido su diagnóstico.1,7,12,13,15,16
Conclusiones
1.a En estos pacientes es preciso un tratamiento precoz que consista en desbridamiento y cobertura con un colgajo adecuado.
2.a Si no hay exposición de la prótesis está indicado un colgajo fasciocutáneo.
3.a En caso de exposición de la prótesis se realizará un colgajo muscular, siendo el gemelo la primera elección.
Bibliografía
1. Adam, RF; Watson, SB; Jarratt, JW; Noble, J, y Watson, JS: Outcome after flap cover for exposed total knee arthroplasties. J Bone Joint Surg, 76B: 750-753, 1994.
2. Bengston, S; Carlsson, A; Relander, M; Knutson, K, y Lidgren, L: Treatment of the exposed knee prosthesis. Acta Orthop Scand, 58: 662-665, 1987.
3. Cervello López, S; Serra Montiel, V; Vicent Carsi, V, y Cañellas, D: Prótesis total de rodilla infectada: Opciones de tratamiento. Rev Ortop Traumatol, 39: 396-399, 1995.
4. Del Piñal, F; Villarreal, C; De la Cerda, J; Tejada, E, y Herrero, F: Salvamento de una prótesis de rodilla mediante colgajos musculares de gemelo interno y externo. Caso clínico. Cirugía Española, 49: 223-226, 1991.
5. Elsahy, NI: Cover of the exposed knee joint by the lateral head of the gastrocnemius. Br J Plast Surg, 31: 136-137, 1978.
6. Gerwin, M; Rothaus, KO; Windsor, RE; Brause, BD, e Insall, JN: Gastrocnemius muscle flap coverage of exposed or infected knee prostheses. Clin Orthop, 286: 64-70, 1993.
7. Greenberg, B; LaRossa, D; Lotke, PA; Murphy, JB, y Noone, RB: Salvage of jeopardized total-knee prosthesis: The role of the gastrocnemius muscle flap. Plast Reconst Surg, 83: 85-89, 1989.
8. Hallock, GG: Salvage of total knee artroplasty with local fasciocutaneous flaps. J Bone Joint Surg, 72A: 1236-1239, 1990.
9. Hemphill, ES; Ebert, FR, y Muench, AG: The medial gastrocnemius muscle flap in the treatment of wound complications following total knee arthroplasty. Orthopaedics, 15: 477-480, 1992.
10. Hershman, E; Schulman, N, y Scott, WN: Salvage of bilateral knee arthroplasties with pseudomonas infection. Clin Orthop, 177: 172-175, 1983.
11. Johnson, DP, y Bannister, GC: The outcome of infected arthroplasty of the knee. J Bone Joint Surg, 68B: 289-291, 1986.
12. Laing, JHE; Hancock, K, y Harrison, DH: The exposed total knee replacement prosthesis: A new clasification and treatment algorithm. Br J Plast Surg, 45: 66-69, 1992.
13. Le Nen, D, y Fabre, A: Complication cutaneés des prothèses totales du genou. Réparation des pertes de substance des parties molles au membre inférieur. Symposium. Rev Chir Orthop, 80 (suppl 1): 69-74, 1994.
14. Lewis, WL; Mossie, RD; Stulberg, DS; Bailey, MH, y Griffith, BH: The fasciocutaneous flap: A conservative approach to the exposed knee joint. Plast Reconst Surg, 85: 252-257, 1990.
15. Lian, G; Cracchiolo, A, y Lesavoy, M: Treatment of major wound necrosis following total knee arthroplasty. J Arthroplasty, Suppl: 23-32, 1989.
16. Markovich, GD; Dorr, LD; Klein, NE; McPherson, EJ, y Vince, KG: Muscle flaps in total knee arthroplasty. Clin Orthop, 321: 122-130, 1995.
17. Salibian, AH, y Anzel, SH: Salvage of an infected total knee prosthesis with medial and lateral gastrocnemius muscle flaps. J Bone Joint Surg, 65A: 681-684, 1983.
18. Sanders, R, y O''Neill, T: The gastrocnemius myocutaneous muscle flap used as a cover for the exposed knee prosthesis. J Bone Joint Surg, 63B: 383-386, 1981.
19. Siim, E; Jakobsen, IE, y Medgyesi, S: Soft-tissue procedures for the exposed knee arthroplasty. Acta Orthop Scand, 62: 312-314, 1991.
20. Petty, CT, y Hogue; RJ: Closure of an exposed knee joint by use of a sartorius muscle flap. Plast Reconst Surg, 62: 458-461, 1978.