La deprescripción es el proceso de desmontaje de la prescripción de medicamentos por medio de su revisión, que concluye con la modificación de dosis, sustitución o eliminación de unos fármacos y adición de otros. Su desarrollo pretende resolver tensiones y contradicciones entre 2 pares de interrogantes: 1) ¿es la expectativa de vida menor que el tiempo que tarda el medicamento en obtener beneficios?, y 2) ¿son congruentes las metas de la atención sanitaria con los objetivos de la prescripción-deprescripción? La validez de la deprescripción está fundamentada en argumentos científicos y éticos. Desconocemos la utilidad y seguridad de muchos medicamentos que siguen los ancianos frágiles o enfermos terminales; otros producen efectos adversos molestos o graves. Por tanto, en determinadas ocasiones su retirada pudiera estar justificada, siendo de una manera sustancial seguro hacerlo.
Deprescribing is the process of reconstructing multiple medication use by review and analysis and which concludes with dose modification, replacement or elimination of some drugs or adding others. Its development is intended to resolve tensions and contradictions between two sets of questions: 1/is life expectancy shorter than the time the drug takes to obtain a benefit?, and 2/are the goals of prescribing-deprescribing consistent with those of care? The validity of the rationale on deprescribing is based on scientific and ethical reasons. The usefulness and safety of many drugs that frail elderly or terminally ill takes is unknown, and other drugs may cause troublesome or severe side effects. Thus, in some cases their removal could be justified, being substantially safe doing so.
La polimedicación se puede definir en términos cuantitativos, atendiendo al uso de más de un número determinado de fármacos, o en términos cualitativos, teniendo en cuenta la utilización de fármacos inadecuados o simplemente el consumo de algún medicamento clínicamente no indicado1. Se puede considerar que ambas explicaciones son complementarias, pues aunque la definición cualitativa define mejor el fenómeno de la polimedicación y es la que los profesionales sanitarios consideramos como más válida para describirla2, está demostrado que a mayor número de fármacos prescritos, aunque estos fuesen apropiados, mayor es la posibilidad de que haya alguno no necesario y de que aparezcan efectos adversos prevenibles3.
Existen 2 patrones diferentes de pacientes polimedicados. Uno sería el paciente con una sola enfermedad que requiere múltiples medicamentos, como podría ser el ejemplo del paciente con esquizofrenia. El otro sería el paciente con múltiple comorbilidad, donde cada enfermedad precisa uno o varios medicamentos (por ejemplo, un paciente diabético, hipertenso y dislipémico). El segundo perfil es el más frecuente entre los ancianos, principalmente cuando sobreviene el fenómeno de la fragilidad.
La polimedicación se ha constituido como un problema de salud pública de primer orden en los países desarrollados, no solo por su prevalencia, que entre los ancianos frágiles o muy ancianos es alrededor del 70%4,5, o por sus consecuencias (tabla 1), sino también por ser un fenómeno creciente. Así, se está observando en las últimas décadas un incremento en la proporción de pacientes que toman más de un número determinado de fármacos6, hecho que parece estar relacionado con el envejecimiento de la población y el consecuente aumento de la carga de morbilidad entre las personas mayores7.
Consecuencias de la polimedicación y del uso de medicamentos inapropiados
| Consecuencias clínicas |
| • Disminución adherencia terapéutica |
| • Efectos adversos a los medicamentos |
| • Interacciones fármaco-fármaco y medicamento-enfermedad |
| • Riesgo de hospitalización, de prolongación de la misma y de reingreso |
| • Riesgo de caídas y de lesiones provocadas por las mismas |
| • Disminución funcionalidad física |
| • Deterioro calidad de vida relacionada con la salud |
| • Aumento de la morbilidad |
| • Aumento de la mortalidad |
| Consecuencias legales |
| • Responsabilidad civil en caso de daños resarcibles |
| • Responsabilidad penal por imprudencia o dejación de funciones que ocasionen daño a la vida o a la integridad física |
| Consecuencias éticas |
| • Deterioro relación clínica |
| • Pérdida de confianza en la asistencia sanitaria |
| Consecuencias sociales |
| • Alteraciones en el rol y funciones sociales del individuo |
| Consecuencias económicas |
| • Gastos directos: gasto farmacéutico (hospitalario y por receta), consultas y hospitalizaciones por efectos adversos, pruebas diagnósticas, etc. |
| • Costes sanitarios no directos: cuidados y adaptaciones domiciliarias por discapacidades |
| • Costes indirectos: productividad perdida asociada al daño producido por los medicamentos |
| • Costes intangibles: daño moral, disminución calidad vida, deterioro bienestar, etc. |
| Consecuencias en la política sanitaria y en la salud pública |
| • Medidas legislativas y administrativas |
| • Políticas y planes de salud |
Las consecuencias de la polimedicación van más allá de lo puramente asistencial8. En última instancia, se ha visto asociada de manera independiente a una mayor mortalidad en personas ancianas9, aunque no debemos olvidar sus efectos a nivel clínico sobre la calidad de vida y la dependencia. Por otro lado, las secuelas legales e implicaciones éticas y económicas de este fenómeno son considerables.
Las decisiones de los niveles asistencial, gerencial y político para disminuir las consecuencias negativas de la polimedicación deben contemplar actuaciones encaminadas no solo a intervenir sobre las consecuencias de la polimedicación, sino también sobre sus orígenes. Estos últimos se corresponden con situaciones de riesgo biomédico y dependientes del sistema sanitario, pero también con diversos determinantes en salud que se sitúan como causas fundamentales de la polimedicación (tabla 2)10.
Factores determinantes de la polimedicación inadecuada
| Dependientes del paciente |
| • Factores biológicos: |
| Edad por encima de 75 años, mujeres |
| • Consumo de fármacos específicos: |
| Ansiolíticos, sedantes, antidepresivos, analgésicos, inhibidores de plaquetas o espasmolíticos |
| • Morbilidad asociada: |
| Tener 3 o más enfermedades crónicas, enfermedades respiratorias, hipertensión arterial, enfermedades cardiovasculares, diabetes y síntomas digestivos |
| • Factores psicológicos: |
| Depresión, ansiedad, pobre autopercepción de la salud y deficiente adaptación a la enfermedad |
| • Factores sociales: |
| Situación económica deficiente, nivel educativo bajo, soledad, situación de dependencia, vivir en zonas rurales |
| Dependientes del sistema sanitario y de los profesionales sanitarios |
| • Contacto con los servicios sanitarios en los últimos 3 meses |
| • Ingresos hospitalarios previos |
| • Interconsultas entre especialistas |
| • Ser atendido por diferentes prescriptores |
| • Acudir a múltiples farmacias |
| • Discrepancias entre pacientes y facultativos en cuanto a la historia farmacoterapéutica |
| • Adopción acrítica de las guías clínicas basadas en la evidencia que obvian la multimorbilidad y la polimedicación |
En la literatura científica se han descrito múltiples aproximaciones al complejo problema de la polimedicación. Algunas de estas acciones competen a las políticas sanitarias, y no entraremos en ellas. Nos centraremos brevemente solo en las que tienen su base en el manejo desde el sistema sanitario.
Podríamos dividir las actuaciones sanitarias en varios bloques: 1) las que inciden en la educación y formación de los profesionales, 2) las que utilizan sistemas computerizados de ayuda a la toma de decisiones, 3) las intervenciones basadas en la revisión farmacoterapéutica o clínica y 4) las intervenciones mixtas.
En una reciente revisión sistemática se evalúa cuáles de estas actuaciones son las que han demostrado mayor utilidad11. Dentro de las educativas, la presentación de casos en foros pequeños y la combinación de entrega de informes, visitas de expertos y celebración de encuentros periódicos parecen ser efectivos en la reducción de la polimedicación. Los sistemas de alerta y de ayuda a la toma de decisiones y las revisiones farmacoterapéuticas y geriátricas también parecen ser útiles. Por último, los análisis multidisciplinares llevados a cabo por grupos compuestos por médicos, farmacéuticos, enfermeros y trabajadores sociales han demostrado igualmente ser efectivas. En otros modelos, la revisión corre a cargo de farmacéuticos comunitarios, que realizan tareas de atención farmacéutica.
Cabe resaltar que la mayoría de estas intervenciones se caracterizan por ser externas, al proceder de evaluaciones realizadas por profesionales que no tienen responsabilidades en la asistencia sanitaria a las personas a las que valoran, pudiendo incluso ser automatizadas. En general, están basadas en los problemas que los fármacos pueden acarrear al paciente (interacciones, inadecuaciones, duplicidades, falta de adherencia), pero con una tendencia a centrarse principalmente en el medicamento o en las necesidades médicas, siendo el fin último reducir la polimedicación en términos cuantitativos (menor número de fármacos prescritos) o cualitativos (mejorar la adecuación terapéutica) u optimizar el perfil de prescripción.
Estas características ponen de manifiesto la necesidad de un modelo diferente de intervención que tenga en cuenta la situación funcional y clínica además del contexto sociofamiliar, que se centre en la mejora de resultados orientados al paciente, como la calidad de vida, y en adaptar el régimen terapéutico a la realidad de la situación de fragilidad de muchos ancianos y sus expectativas de vida. Es en este concepto donde surge una nueva aproximación al manejo del paciente polimedicado frágil, como es la deprescripción.
¿Qué es y cómo llevar a cabo la deprescripción de medicamentos?La deprescripción de medicamentos es un proceso de desmontaje de la prescripción por medio de su análisis, mostrando sus contradicciones y ambigüedades. El fin es reconsiderar la prescripción desde el principio, comenzando desde el conocimiento del estado y situación del paciente hasta el diagnóstico de sus problemas de salud, hasta el final, la indicación de los medicamentos y su seguimiento posterior. Se trata de un proceso singular, continuo (prescripción-deprescripción), que necesariamente debe adaptarse a cada persona y circunstancia, y que concluye con la modificación de dosis, sustitución o eliminación de unos fármacos y la adición de otros que están infrautilizados12.
Los condicionantes para poder llevarla a cabo de una forma segura y aceptada son la disponibilidad de evidencias científicas (balance beneficios/riesgos), la funcionalidad física y social, calidad de vida, comorbilidad y preferencias del paciente, los factores farmacológicos de los medicamentos (farmacodinámica y farmacocinética, indicaciones y contraindicaciones, interacciones) y los no farmacológicos (contexto social y familiar, aspectos psicológicos, funcionamiento del sistema sanitario, recursos de la comunidad, expectativas, relación médico-paciente)13. Parte, pues, de un modelo diferente a las intervenciones propuestas en el apartado anterior, al considerar aspectos de la persona y de su entorno al mismo tiempo que los biomédicos.
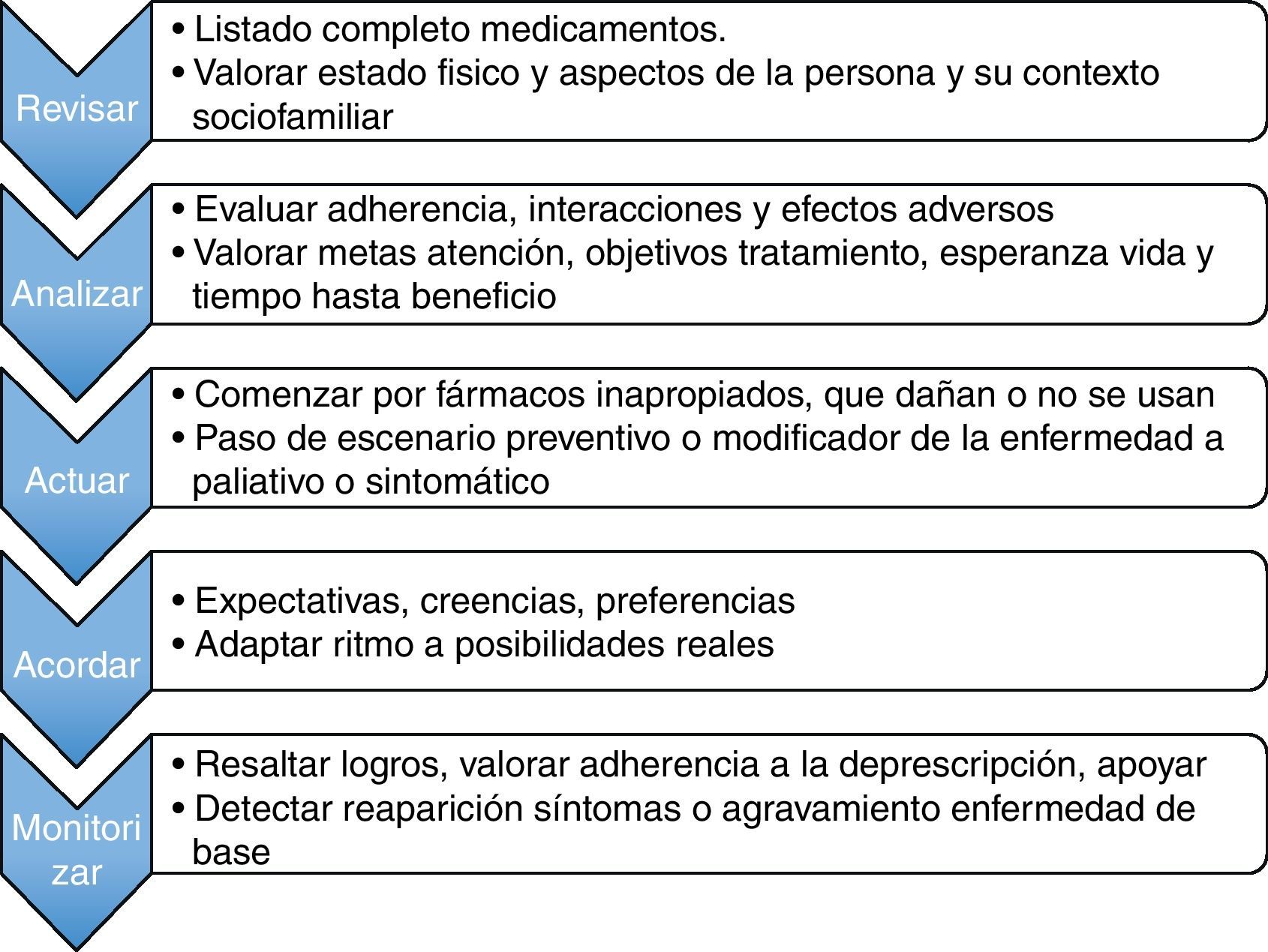
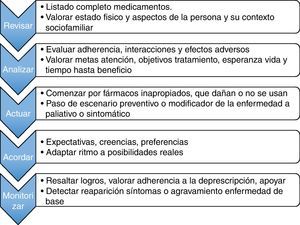
La deprescripción consiste en una serie de fases que se esquematizan en la figura 1. Lo primero es disponer de un listado fiel de la medicación que toma el paciente. En muchas ocasiones, lo que el médico cree que toma el paciente no siempre se corresponde con lo que este dice tomar, siendo alto el grado de discrepancia entre ellos14.
Fases del proceso de deprescripción de medicamentos.
Adaptado de Hardy et al.12.
El segundo paso sería redefinir el plan terapéutico: qué fármacos eliminar, sustituir o introducir y en cuáles modificar la dosis. Lo más urgente sería replantear la continuidad de medicamentos que estén produciendo efectos adversos o que potencialmente puedan ser dañinos. Existen en la literatura multitud de métodos para identificar medicamentos inapropiados en los ancianos y que son susceptibles de ser eliminados: los más usados son los de Beers y los STOPP15. Sin embargo, estos métodos no valoran las características particulares de cada paciente, obviando además los aspectos clínicos y psicosociales, por lo que no siempre son criterios útiles para adecuar la medicación en los ancianos frágiles, cuya característica principal es la heterogeneidad. Los fármacos cuya utilidad ha sido superada al desaparecer la enfermedad que motivó su introducción, así como los que el paciente se resiste a tomar, podrían ser los siguientes en ser deprescritos.
En cualquier caso, para tomar decisiones aceptadas y adaptadas a cada paciente sobre cómo modificar el régimen terapéutico, es preciso valorar a cada persona y todo lo que a esta rodea. Las decisiones sobre cómo llevar a cabo la deprescripción dependen básicamente de resolver las tensiones y contradicciones entre 2 pares de interrogantes, como son: 1) ¿es la expectativa de vida de esta persona (determinada por el pronóstico y la evolución natural de la enfermedad) mayor que el tiempo que tarda el medicamento en obtener un beneficio clínico relevante?, y 2) ¿son congruentes las metas de la atención sanitaria (curación, cuidados, prevención primaria, secundaria, terciaria o cuaternaria), determinados por la valoración de grado de comorbilidad, el estado funcional y la calidad de vida, con los objetivos de la prescripción-deprescripción (por ejemplo, pasar de un escenario de prevención a largo plazo a tratamientos meramente sintomáticos)? También es preciso evaluar el grado de adherencia a los tratamientos, los deseos del paciente de abandonar, mantener o iniciar otros nuevos fármacos, sus expectativas y experiencias previas, así como su contexto sociofamiliar.
La última fase, la de seguimiento clínico y farmacoterapéutico, tiene como misión principal detectar y evitar las complicaciones derivadas de la deprescripción, como la reaparición o agravamiento de la enfermedad de base, y evaluar el grado de adhesión y aceptación de las recomendaciones. Para incrementar el grado de confianza del paciente en el proceso de deprescripción es fundamental que dichos cambios se realicen de forma gradual y que el seguimiento sea estrecho, sobre todo al comienzo (que es cuando suelen aparecer los principales problemas), manteniendo una actitud de «puerta abierta», involucrando activamente al paciente o su cuidador en las decisiones y aclarando que ningún cambio es irreversible16.
¿En qué se basa la deprescripción?Los fundamentos en los que se basa la deprescripción son básicamente científicos y éticos. Comenzaremos por los primeros.
Paradójicamente, aunque el consumo de fármacos es mayor en los ancianos, estos suelen estar infrarrepresentados en los ensayos clínicos (EC). La situación es aún más elocuente para las personas con enfermedades terminales, comorbilidad múltiple, fragilidad o inmovilidad, que suelen estar sistemáticamente excluidos de los EC17. Al tener dichas personas peor pronóstico, los resultados de los EC tienen a sobreestimar los beneficios e infravalorar sus posibles riesgos, disminuyendo al mismo tiempo su aplicabilidad a la población anciana ambulatoria real. Consecuentemente, las guías clínicas no suelen recoger aspectos relacionados con la situación habitual de muchos ancianos18.
Pongamos el ejemplo de las estatinas en prevención primaria cardiovascular. Su justificación nace de un solo EC, que fue interrumpido prematuramente, y de un análisis post hoc de dicho estudio sobre un subgrupo de pacientes en prevención primaria por encima de 70 años19. Tanto los análisis de subgrupos como los ensayos prematuramente interrumpidos tienden a sobreestimar los beneficios de la intervención terapéutica20.
El único EC con estatinas realizado íntegramente en pacientes ancianos no incluye ancianos frágiles, ya que la enfermedad renal crónica moderada y la inmovilización son motivos de exclusión de este ensayo. El estudio revela que en aquellos que no han tenido previamente eventos cardiovasculares no hay beneficio clínico evidente21. Considerando globalmente todos los pacientes del ensayo, aunque se observa un descenso en el riesgo de morbi-mortalidad de origen cardiovascular, la mortalidad total no se ve modificada. En un análisis posterior de ese EC, Mangin et al. argumentan que el descenso en la mortalidad cardiovascular se ve compensada por un aumento de la probabilidad de morir por otras causas, entre ellas cáncer22. Las estatinas conseguirían en los ancianos, pues, simplemente cambiar la causa de muerte, pero no evitarla («falacia de la muerte burlada»)23.
Otro ejemplo serían los antihipertensivos. Recientemente, un EC realizado exclusivamente en ancianos por encima de 80 años, el estudio HYVET, que fue precozmente cancelado, demostró que la indapamida disminuía significativamente la mortalidad por cualquier causa24. Sin embargo, la relevancia clínica del resultado obtenido es relativamente baja (el NNT para este objetivo es de 46, oscilando –intervalo de confianza− entre 24 y 637), y los beneficios no se han visto corroborados en un reciente metanálisis que incluye el estudio anterior25. Pero su principal debilidad radica en que dicho estudio excluye a ancianos frágiles, al tener como criterios de exclusión las personas con demencia, las inmovilizadas o las que padecen de enfermedad renal. Además, cifras de presión arterial cercanas a las propuestas como objetivo en estudio HYVET se han visto asociadas en personas por encima de 85 en estudios de cohortes de base poblacional a mayor mortalidad26, así como a efectos adversos de intensidad suficiente como para cambiar, suspender o disminuir las dosis de dichos fármacos27.
En una revisión sistemática se analizó qué efecto podría tener la retirada de estos medicamentos en las personas hipertensas por encima de 65 años28. Entre el 20-85% de los sujetos permanecieron normotensos o no requirieron reintroducir el antihipertensivo, sin que se incrementara la mortalidad por ese motivo. Solo la retirada de los diuréticos pudiera ser menos segura, al aumentar de forma relevante la presión arterial y estar asociado a un agravamiento de los síntomas de insuficiencia cardíaca29. Por tanto, el tratamiento antihipertensivo en persona de edad avanzada produce en muchas ocasiones efectos adversos y posee dudosos beneficios, no conociéndose si dicho beneficio pudiera ser aplicable a ancianos frágiles, y su retirada pudiera estar justificada en muchos casos, siendo de una manera sustancial seguro hacerlo.
La deprescripción tiene además justificaciones éticas17. Como hemos visto anteriormente, el beneficio de diversos tratamientos en ancianos es cuando menos controvertido (dudosa beneficiencia) y produce en ocasiones daños evitables (maleficiencia). La autonomía se ve en numerosas ocasiones limitada por los problemas cognitivos, pero los que logran expresar sus preferencias muestran deseos que a veces chocan frontalmente con las recomendaciones clínicas, siendo generalmente más sensibles a la posibilidad de que los fármacos preventivos produzcan efectos adversos que a sus potenciales beneficios30. Por último, llevar hasta sus últimas consecuencias el ideal de no discriminar a las personas ancianas ofreciéndoles las mismas oportunidades terapéuticas que a los más jóvenes (justicia social) puede ocasionar un trasvase de recursos que pudieran mermar la sostenibilidad del sistema sanitario (justicia distributiva)17.
¿Cómo llevar a cabo la deprescripción de medicamentos?Podríamos hablar de 2 estrategias diferentes. La primera la podríamos nombrar con el símil de «tala selectiva». Se trataría de, una vez conocido que un fármaco determinado es inapropiado para su uso en una población concreta, revisar uno a uno a todos esos pacientes para identificar quiénes lo tienen prescrito, actuando luego en consecuencia. Este tipo de intervenciones suele ser útil para retirar medicamentos innecesarios, siendo además más factible que la siguiente por consumir menos tiempo y ser más eficiente, pero al mismo tiempo tiene menos en cuenta al contexto individual y sociofamiliar.
El segundo sería el tipo «poda». Se trataría de reconsiderar en un paciente concreto su régimen terapéutico, discontinuando lo innecesario y añadiendo lo preciso de una forma individualizada, según el estado del paciente y su expectativa de vida. Se trata, pues, de la táctica más cercana al concepto como tal de deprescripción. Suele apoyarse en el uso de algoritmos que facilitan la toma de decisiones31, basándose en criterios de necesidad (confrontación de la indicación del medicamento con las necesidades clínicas del paciente y las metas de la atención sanitaria) y de efectividad-seguridad (balance beneficios/riesgos), al tiempo que tienen en consideración la expectativa de vida y el tiempo que el medicamento tarda en alcanzar su beneficio.
La deprescripción típicamente es un proceso que se adapta y justifica de una forma más adecuada y aceptada en los pacientes que se encuentran en una situación terminal. Por extensión y por los mismos motivos, puede ser aplicable a ancianos frágiles, cuya expectativa de vida es corta en la mayoría de los casos32. Sin embargo, si consideramos que la deprescripción debe y puede ser un proceso que acompañe siempre a la prescripción, cualquier momento puede ser bueno, sobre todo cuando se van acumulando medicamentos en el régimen terapéutico, ante cambios clínicos relevantes o situaciones vitales que modifiquen la percepción y actitud de la persona ante los medicamentos33.
¿Qué riesgos, barreras y amenazas contempla?Para asegurar que la deprescripción es aceptada por el paciente y no conduce a riesgos innecesarios es preciso tener un conocimiento amplio de los medicamentos y del paciente y su contexto (tabla 3). En primer lugar, saber manejar bien los fármacos, sus propiedades, precauciones de uso y los problemas que pudiera acarrear su discontinuación es imprescindible. Sin embargo, existen pocos estudios que evalúen la seguridad de la retirada de medicamentos, por lo que el ars medica y la prudencia son los que guían habitualmente la práctica clínica. Conocer el significado que la persona otorga al medicamento y su experiencia del proceso es primordial, ya que en muchas ocasiones descubrimos que la falta de adhesión al proceso de deprescripción esconde miedos y vivencias desagradables34.
Riesgos, barreras y amenazas asociadas a la deprescripción
| Riesgos |
| • Aparición de efectos indeseables |
| • Agravamiento proceso de base |
| Barreras |
| • Barreras del propio sistema sanitario y de la sociedad |
| ○ Receta electrónica y otros métodos que reactivan automáticamente la continuidad de las prescripciones |
| ○ Guías clínicas y protocolos intervencionistas |
| ○ Sistemas de salud impersonales, escaso patient-centredness |
| ○ Prescripción inducida |
| ○ Sobremedicalización y mercantilización de la salud |
| ○ Prescripción, íntimamente asociada a acto clínico |
| ○ Múltiples profesionales involucrados en la atención sanitaria de un mismo paciente |
| • Barreras del médico |
| ○ Inercia sobreterapéutica |
| ○ Educación médica centrada en el medicamento |
| ○ Falta de destrezas para cambiar actitudes |
| ○ Reticencias a cambiar medicamentos prescritos por otros facultativos |
| • Barreras en la relación médico-paciente |
| ○ No discutir posibilidades de deprescripción con el paciente/familia |
| ○ No tener en cuenta perspectiva del paciente |
| • Barreras del paciente |
| ○ Percepción de abandono |
| ○ Miedos, vivencias pasadas desagradables |
| ○ Resistencias a abandonar medicamentos que vienen tomando largo tiempo |
| Amenazas y debilidades |
| • Discriminación por la edad |
| • Dificultades para determinar si un paciente realmente está en sus últimas etapas de la vida |
| • Paternalismo o asimetría en la toma de decisiones |
| • Olvidar los aspectos no farmacológicos de la medicación |
Las diferentes estrategias de deprescripción han sido motivo recientemente de evaluación preliminar de su utilidad en varios estudios. Dos de ellos siguen la estrategia de poda; el primero, con un diseño prospectivo controlado, fue realizado en una residencia geriátrica35, mientras que el otro, un estudio de cohortes, se desarrolló con ancianos que vivían en la comunidad31. En el primer estudio se obtuvieron los siguientes resultados, entre otros: reducción en el número de medicamentos (2,8 fármacos de media por paciente); menor número de derivaciones al hospital que en el grupo control (11,8% comparado con 40%, respectivamente); y mortalidad a un año menor que en el grupo control (21% comparado con 45%, respectivamente). Todo ello se consiguió sin afectar a la calidad de vida ni al estado mental. Además, el 82% de los pacientes a los que se les retiraron los antihipertensivos no requirió reintroducirlos. En el otro estudio, se consiguieron tasas de discontinuación exitosa en el 81% de los pacientes, lo cual se tradujo en una reducción media de 4,2 fármacos por paciente. Además de no encontrarse efectos adversos relevantes, se observó una mejoría relevante del estado global de salud en el 67% de los participantes, además de otras mejorías discretas en la funcionalidad, estado de humor y situación cognitiva.
El tercer estudio se trata de un trabajo preliminar, abierto, aleatorizado y controlado, realizado en 35 ancianos voluntarios tanto institucionalizados como ambulatorios36. En el 73,3% de los casos en los que hubo cese de medicación ésta fue exitosa, aunque esto no condujo a resultados en salud significativos (estado cognitivo, calidad de vida relacionada con la salud).
A pesar de que dichos datos puedan parecer esperanzadores, se trata de estudios con muchas limitaciones, pues se han llevado a cabo con poblaciones muy reducidas, no están adecuadamente aleatorizados, ninguno de ellos realiza una evaluación ciega de la respuesta a la intervención y presentan importantes sesgos de selección. Por estos motivos, la única conclusión válida que hasta el momento podemos sacar es que la deprescripción es una alternativa a los distintos modelos de intervención hasta ahora evaluados que puede resultar factible. En el futuro deberán realizarse estudios cualitativamente bien diseñados, aleatorizados, controlados y con cegamiento en la medición de resultados, en los que se evalúe a corto y medio plazo si las diferentes estrategias de deprescripción son capaces de mejorar de una forma relevante resultados de salud, además de mejorar aspectos del proceso asistencial como el uso de recursos sanitarios y no provocar efectos adversos de importancia en el paciente. Sus características diferenciales con respecto a otros modelos de intervención lo sitúan en un camino que parece ir en la buena dirección si de lo que se trata es de reducir los efectos deletéreos que la polimedicación puede tener en los pacientes ancianos, sobre todo en los que se encuentran en situación de fragilidad.
ConclusionesExisten motivos éticos y evidencias científicas que avalan la necesidad de deprescribir fármacos en aquellas personas cuyo consumo de medicamentos puede provocarles más perjuicios que beneficios. Los ancianos frágiles, tanto los institucionalizados como los que viven en la comunidad, constituyen una población diana de prioritaria intervención, y pueden beneficiarse de la deprescripción de medicamentos si esta se realiza de una manera controlada, razonada, aceptada e integrando la perspectiva del paciente.
FinanciaciónConvocatoria 2009 de ayudas a la investigación de FundeSalud (código Fundanet 00200100100034), premios de la Agencia de Calidad del SNS 2009 a las mejores prácticas clínicas.
Conflicto de interesesLos autores han percibido honorarios por colaboraciones editoriales y docentes relacionados con este tema por parte de Chiesi España.