La eosinofilia pulmonar agrupa un grupo de entidades heterogéneas que se distinguen histopatológicamente por la infiltración eosinofílica pulmonar y plasmática. La neumonía eosinofílica crónica (NEC)1 constituye del 1,1 al 2,5% de las enfermedades pulmonares intersticiales2 es inusual en España y en la población anciana.
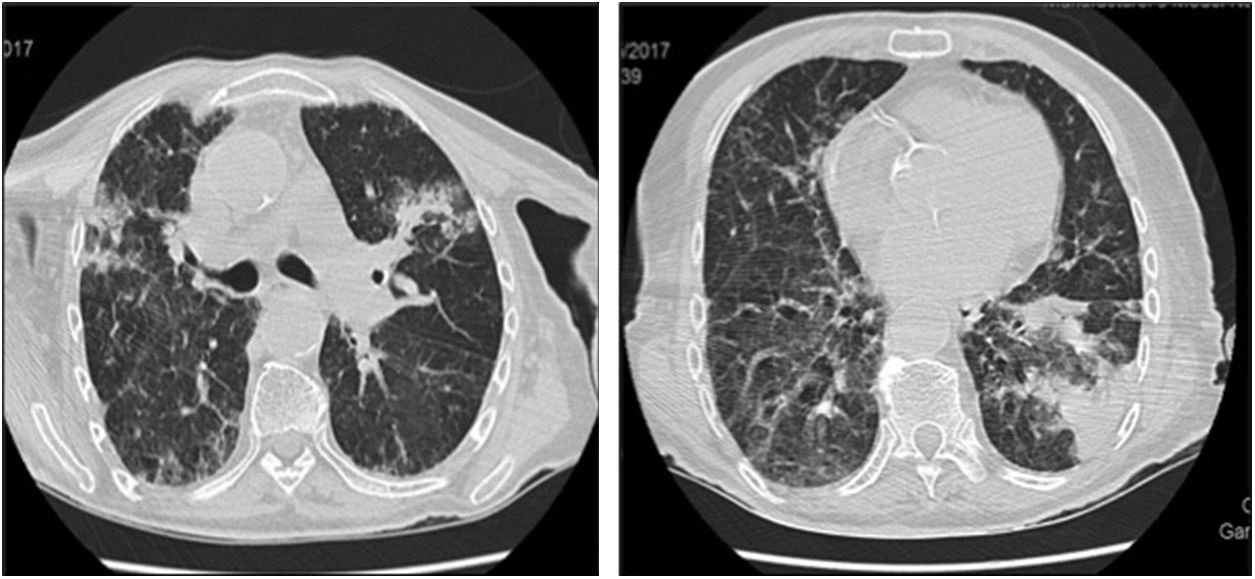
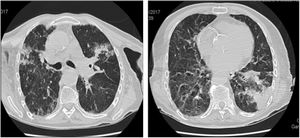
Presentamos el caso de una mujer de 87 años que ingresa en la unidad geriátrica de agudos por infección respiratoria de 2 semanas de evolución, con tos productiva y sin fiebre. Hipertensa, dislipémica y con demencia tipo Alzheimer (Global Deterioration Scale: 5) e independiente para las actividades básicas de la vida diaria (índice de Barthel 95). En la analítica destaca neutrofilia (6.000/μl) y eosinofilia (2.680/μl) con PCR 16mg/l. En la radiografía de tórax se aprecia un infiltrado en lóbulo superior derecho, con diagnóstico inicial de neumonía adquirida en la comunidad, para la que se inicia tratamiento empírico con levofloxacino y claritromicina. Ante la estabilidad clínica se le da el alta a domicilio, pero es reevaluada a la semana por persistencia de tos, objetivando en la analítica de control eosinofilia mantenida (2.580/μl), por lo que se decide ingreso para completar estudio. Se determina IgE total de 950KU/l (elevada), con resto de IgE específicas (Aspergillus fumigatus) y parásitos negativos. Radiológicamente se aprecia persistencia de infiltrado previo en lóbulo superior derecho y aparición de una nueva condensación en lóbulo inferior izquierdo. Se realiza escáner torácico como prueba complementaria a la sospecha clínica de NEC (eosinofilia mantenida y ausencia de respuesta a antibioterapia) detectando infiltrados alveolares bilaterales, de distribución periférica en LLSS y LII (fig. 1) y opacidades en vidrio deslustrado. Se descartó neumonía eosinofílica aguda (NEA) por patrón radiológico y curso clínico benigno y granulomatosis eosinofílica con poliangeitis (GEP) por ausencia de clínica extrapulmonar. No fue posible recoger esputo, y la espirometría no fue valorable por técnica inadecuada. Dada la situación basal de la paciente, la mejoría clínica, la adecuada tolerancia a corticoides y la ausencia de disponibilidad de broncoscopia en nuestro centro, se decidió no derivar a la paciente para la realización de pruebas invasivas (lavado bronquioalveolar o biopsia pulmonar) que confirmaran el diagnóstico. Se inició corticoterapia presentando rápida mejoría clínica, resolución de la tos y normalización de eosinofilia en 48h. Al alta vuelve a domicilio con pauta descendente de corticoides y al mes, permanece asintomática, con desaparición de infiltrados pulmonares y de eosinofilia.
La NEC es una enfermedad infrecuente, de etiología desconocida, más prevalente en mujeres jóvenes, asmáticos y atópicos. Suele comenzar como proceso pulmonar subagudo y con exploración física inespecífica. La forma más frecuente de presentación es tos no productiva, disnea, pérdida de peso y fiebre. En ocasiones, la sospecha clínica se plantea tras el fracaso de antibioterapia propuesto para el tratamiento de neumonía de etiología infecciosa. Analíticamente destaca eosinofilia periférica (en torno al 90% de los pacientes, requiriendo un mínimo del 6% en sangre periférica o ser mayor a 1g/l) y elevación de IgE (en el 57% de los casos)3. Radiológicamente son típicos los infiltrados alveolares periféricos, predominantemente en lóbulos superiores y el escáner refleja un patrón alveolar reticular y en vidrio deslustrado4. El lavado broncoalveolar con eosinofilia >40% es diagnóstico de la enfermedad, siendo una prueba con alta rentabilidad diagnóstica y baja morbimortalidad. En las pruebas funcionales respiratorias no existe un patrón específico.
Es un proceso clínico con base inmunoalérgica que podría confundirse con la GEP y el síndrome de Löeffler. La evolución benigna y la respuesta inmediata a corticoides distinguen el proceso inmunoalérgico del autoinmune5. Para el diagnóstico diferencial se plantea NEA (que suele conllevar insuficiencia respiratoria severa); aspergilosis broncopulmonar alérgica, menos probable en nuestro caso por ausencia de hiperreactividad bronquial, patrón radiológico compatible y valores de IgE<1.000; síndrome de Löeffler secundario a fármacos o parásitos, que se descartó en nuestra paciente; GEP (que cursa con sintomatología extrapulmonar) y el síndrome hipereosinofílico idiopático.
El tratamiento es la corticoterapia6 con mejoría rápida en 72h, en pauta descendente hasta una dosis de mantenimiento de al menos 6 meses debido al riesgo de recidiva. Algunos estudios sugieren omalizumab en casos de refractariedad a corticoides, por su efecto de bloqueo anti-IgE, pero su uso es controvertido7–9. El pronóstico es benigno, aunque puede progresar a fibrosis pulmonar excepcionalmente10. Es importante establecer el diagnóstico diferencial y tratamiento precoz para la buena evolución.