Introducción y antecedentes
"No poder realizar ciertas actividades físicas como subir una pequeña cuesta sin fatigarse o sufrir dolor en las articulaciones, sentirse incómodo o avergonzado en público optando por limitar al mínimo el círculo social, percibir cada nuevo día que actividades cotidianas, como levantarse de la cama, seleccionar dentro de un limitado vestuario un traje y unos zapatos con cuyos cordones se pelea para anudar, o coger el transporte público y ver que las dimensiones no fueron pensadas para usted, o descubrir que su vida afectiva y sexual también se ve afectada y condicionada por la carga que supone el exceso de peso se tornan, en muchas ocasiones, un cúmulo de dificultades muy difíciles de evadir."
Los obstáculos y barreras psicosociales a los que se enfrenta el paciente obeso son difíciles de superar y, en muchas ocasiones, el bajo estado de ánimo o la depresión son capaces de agravar el ya afectado estado de salud de estos pacientes1. En este sentido, algunos autores afirman que los trastornos psicosociales pueden ser factores predisponentes, precipitantes y reforzantes de la obesidad2.
Más allá del concepto de obesidad como una enfermedad crónica multifactorial fruto de la interacción entre genética y ambiente, y caracterizada por una excesiva acumulación de grasa corporal3 que implica numerosas limitaciones físicas, entender la obesidad como un almacén de dificultades psicosociales que disminuyen la calidad de vida del individuo es imprescindible para identificar y comprender las necesidades del paciente y de la sociedad con relación al tratamiento y la prevención de esta enfermedad.
La obesidad se ha convertido en la segunda causa de mortalidad prematura y evitable después del tabaco3-5, y es que se podría decir que a la obesidad no le gusta la soledad, de manera que, en la mayoría de los casos, viaja acompañada de un gran número de comorbilidades, como la diabetes mellitus tipo 2 (DM2), la dislipemia, la hipertensión arterial y la enfermedad cardiovascular, entre otras, que finalmente determinan una disminución de la expectativa de vida del paciente6. Este incremento de la morbimortalidad comienza a evidenciarse cuando el índice de masa corporal (IMC) es > 25 (sobrepeso) y especialmente a partir de un IMC de 30 (obesidad), íntimamente relacionado con obesidad central o abdominal3.
El incremento de la prevalencia de esta enfermedad, que aumenta con la edad y es más frecuente en mujeres, es alarmante en todo el mundo no sólo en la población adulta, sino también en la población infantojuvenil. En España y según el estudio realizado por la Sociedad Española para el Estudio de la Obesidad (SEEDO) en el año 2000, 1 de cada 2 adultos (entre 25 y 60 años) presentaba exceso de peso, manifestado en forma de obesidad en el 14,5% de la población y como sobrepeso en el 38,5%7. Según estos datos la tasa española de obesidad se sitúa en un punto medio entre los países que presentan una menor proporción de obesos (norte de Europa y Japón), y los países con mayor número de afectados (Estados Unidos y Reino Unido)8.
Las proyecciones de futuro realizadas indican que, si no se actúa inmediatamente, para 2030 el 100% de la población adulta estadounidense sufrirá obesidad, mientras que en España, hasta ese año, la población obesa masculina aumentará el 33% y la femenina, el 37%9.
La obesidad, por lo tanto, es una de las mayores amenazas para la salud pública en el siglo xxi, con consecuencias que van más allá de la calidad de vida y la supervivencia del individuo, pues generará en los próximos años un impacto socioeconómico de dimensiones no calculadas8.
Con estos datos resulta paradójico revisar la literatura científica y descubrir que hasta hace unas décadas la obesidad no tenía identidad propia de enfermedad; sin embargo, ciertos indicios demuestran que hace 20.000 años ya afectaba a numerosos aspectos de la vida humana y la sociedad10,11.
En el siglo V a.C., Hipócrates, la gran figura de la medicina griega, fue el primero que demostró interés por la nutrición hace 2.000 años, y asoció la obesidad con un mayor riesgo de muerte súbita12.
Siguiendo esta línea, Platón (siglos V-IV a.C.) señalaba que la dieta equilibrada es la que contiene todos los nutrientes en cantidades moderadas y que la obesidad se asocia con la disminución de la esperanza de vida. De acuerdo con esto y los pensamientos y teorías del momento, el médico de origen griego Galeno (siglo II a.C.) relacionaba la obesidad con un estilo de vida inadecuado y ofrecía consejos dirigidos al aumento de la actividad física y la disminución de la ingesta de los alimentos más calóricos13. Influidos por estos pensamientos, durante el siglo XVIII se publicaron las primeras monografías sobre la obesidad y se promovió un importante avance en el estudio de esta afección. Esto dio lugar, ya en 1835, al nacimiento del índice de Quételet, con el que su autor (Adolphe Quételet) estableció que el peso corporal (en kg) debe ser corregido en función del cuadrado de la estatura (en m)14. Actualmente el uso de este índice, conocido como IMC, se ha generalizado en estudios epidemiológicos y clínicos para el diagnóstico y la clasificación de la obesidad y permite diferenciar modelos de riesgo en pacientes obesos para diseñar y priorizar distintos itinerarios de tratamiento15.
Ya en el siglo XX, llega la "moda de la delgadez" y la obesidad sufre una mayor estigmatización social y cultural, que aún perdura, y a menudo se culpabiliza al paciente obeso de su enfermedad y se lo tacha como un problema de falta de voluntad y de control ante la comida16. Dicha actitud negativa frente a la obesidad y el paciente obeso ha sido compartida por algunos "profesionales sanitarios" que consideran la obesidad como una enfermedad poco atractiva e intratable17,18.
No fue hasta 1999 cuando los países pertenecientes a la Unión Europea asumieron, con la publicación de la "Declaración de Milán" que la obesidad es un grave problema de salud pública que asocia un número importante de comorbilidades y contra el cual hay que luchar desde la prevención y mediante el desarrollo de estrategias terapéuticas eficaces19. Conscientes del riesgo para la salud y del elevado coste sanitario que genera la obesidad, la Asamblea Mundial de la OMS aprobó en mayo de 2004 la Estrategia Mundial sobre Régimen Alimentario, Actividad Física y Salud20, momento en el que se etiquetó a la obesidad como "epidemia del siglo XXI" y se animó a todas las organizaciones e instituciones internacionales, nacionales y locales a desarrollar actuaciones que permitan la creación de entornos que propicien estilos de vida más saludables. Desde entonces, en España, con la elaboración en 2005 de la Estrategia NAOS21 (Estrategia para la Nutrición, actividad Física y Prevención de la Obesidad) coordinada por la Agencia Española de Seguridad Alimentaria y Nutrición (AESAN), se está trabajando en la promoción tanto de una alimentación saludable como de un estilo de vida activo que evite conductas sedentarias desde la infancia. Por otro lado, la Sociedad Española para el Estudio de la Obesidad (SEEDO), en su "Declaración de Zaragoza 2007"22, hace una propuesta a otras sociedades científicas, la Administración y las comunidades autónomas, en forma de decálogo, acerca de una serie de puntos fundamentales para el abordaje de la obesidad. En él se promueve la concienciación de la obesidad como enfermedad crónica, promueve la detección sistemática del exceso de peso en la población atendida, así como la detección temprana de comorbilidades asociadas y la prevención de la obesidad en la infancia, la adolescencia y otros grupos de riesgo. Fomenta también el establecimiento de guías terapéuticas de diagnóstico y tratamiento, rigurosidad en la vías clínicas de actuación interdisciplinarias y la creación de unidades funcionales de obesidad en unidades de atención especializadas que cuenten con personal de apoyo con formación específica en nutrición (diplomados de enfermería, diplomados en nutrición humana y dietética, psicólogos y/o psiquiatras, entrenadores deportivos, etc.). De la misma manera, la Estrategia Europea para la Nutrición, Sobrepeso, Obesidad y enfermedades relacionadas de la Comisión de las Comunidades Europeas23 propone una plataforma de acción para la salud basada en la promoción de hábitos de vida saludables y de actividad física para la población europea, estableciendo además la prioridad de desarrollar programas destinados a la promoción de un consumo alimentario equilibrado y entrenamiento en ejercicio físico.
Siguiendo esta línea, y según estudios recientes que demuestran que la base genética de la población no puede haberse modificado de forma tan rápida y que son los factores ambientales lo que más contribuye a explicar el incremento en la prevalencia de la obesidad24, el abordaje integral de esta enfermedad debe ir dirigido a la consecución de un estilo de vida saludable. Se estima que entre el 25 y el 40% de las diferencias interindividuales en el IMC podrían deberse a factores genéticos, mientras que los factores ambientales contribuirían en un 60-70% en la aparición de obesidad25, y la actividad física y la dieta son los factores más importantes dentro de este grupo26, en el que también se incluye el nivel socioeconómico27, factores psicológicos28, la utilización de ciertos medicamentos24 y el abandono del tabaquismo29.
El programa de intervención en el paciente obeso debe promover una pérdida de un 5-10% del peso corporal y evitar recuperarlo, con el objetivo de mejorar o eliminar las comorbilidades asociadas con la obesidad y disminuir el impacto de futuras complicaciones asociadas con el exceso de peso. Entre las estrategias disponibles para conseguir estos objetivos de pérdida de peso se encuentran: el cambio en los estilos de vida (dietoterapia, realización de ejercicio físico y modificación conductual), la farmacoterapia y la cirugía bariátrica (en los casos de especial gravedad)3.
Es importante señalar que otro de los problemas que rodean a la obesidad e influyen en que no se alcancen los objetivos terapéuticos es la ausencia de conciencia de enfermedad entre los pacientes y el conocido como "síndrome de falsa esperanza"30. Los individuos con obesidad pueden presentar expectativas muy alejadas de la realidad y exigir soluciones rápidas, eficaces y que no requieran apenas esfuerzo. Esto ha dado lugar a un mercado grande y variado de productos adelgazantes y dietas milagrosas cuya efectividad en el tratamiento de la obesidad no ha sido demostrada31.
Frente a esta situación y a la necesidad de un cambio conceptual, las terapias educativas de corte cognitivo-conductual toman protagonismo en el tratamiento integral de la obesidad al ayudar al cambio de hábitos a largo plazo a la vez que se promueven actitudes activas, motivadas y más positivas entre los profesionales. Desde el desarrollo de la primera estrategia terapéutica basada en el cambio conductual del paciente obeso en el año 1967, la complejidad y la efectividad de dichas intervenciones ha ido en aumento32.
En este sentido, la educación para la salud, cuya finalidad es la adquisición de estilos de vida saludables, junto con el desarrollo de ambientes sanos y de una adecuada asistencia sanitaria, es una herramienta imprescindible que ayuda a controlar la evolución del proceso patológico en el paciente obeso, la pérdida de salud y calidad de vida, así como conseguir, en los casos en que sea posible, la vuelta a la normalidad sin secuelas33.
El entrenamiento del paciente obeso mediante un programa educacional que sea capaz de transmitir una información veraz, completa y que favorezca la autonomía en el control de su enfermedad puede motivar la necesidad de un cambio conductual y ayudar a desarrollar las habilidades necesarias que permiten la correcta elección, la adopción, la adhesión y el mantenimiento de hábitos de vida saludables34.
Por último, hay que reseñar que el formato grupal de estas terapias de comportamiento se ha demostrado más eficaz en el tratamiento del paciente con obesidad que el realizado de manera individual35. Las nuevas tendencias en el abordaje de la obesidad apuntan hacia un tratamiento conductual y de carácter grupal, por un lado, debido a la limitación de recursos y tiempo inherentes a las terapias individuales convencionales y, por otro, a las mayores integración e implicación de los pacientes en este tipo de intervenciones. Estos aspectos podrían derivar en la consecución de mejores resultados en la pérdida y el mantenimiento del peso corporal a largo plazo.
De acuerdo con estos datos y atendiendo a la necesidad inminente de tratar la obesidad desde una perspectiva integral e interdisciplinaria mediante la creación de unidades de obesidad, el Hospital Universitario La Paz propone el desarrollo de una estrategia interdisciplinaria y de carácter grupal para el tratamiento integral de la obesidad (Programa EGO).
Programa EGO, estrategia terapéutica interdisciplinaria y grupal basada en la educación para la salud y el cambio conductual del paciente obeso
Para el abordaje medicoquirúrgico del paciente obeso, la Unidad de Obesidad del Hospital Universitario La Paz, constituida como tal en 2006, cuenta con un amplio grupo de profesionales (endocrino, cirujano, técnicos de laboratorio, equipo de enfermería, psicólogo, dietista-nutricionista y entrenador físico) con conocimientos, habilidades y competencias diferenciales, complementarias y comprometidas con el tratamiento integral del paciente obeso.
Mediante el desarrollo de su proceso operativo, el objetivo de la Unidad de Obesidad es la selección, priorización, inclusión en un programa terapéutico y evaluación de las actuaciones medicoquirúrgicas orientadas al paciente con obesidad y enmarcadas en criterios de eficiencia y mejora de la calidad asistencial. Utilizando datos clínicos como herramienta diagnóstica y en función del riesgo de salud física y psicológica, se diseñan y priorizan itinerarios de tratamiento diferenciados en función de las características individuales del paciente obeso.
Siguiendo esta línea y con el objetivo de optimizar los recursos, el programa EGO tiene en cuenta a los pacientes con mayor grado de motivación y preparación psicológica para afrontar un programa grupal de pérdida de peso, es decir, aquellos con mayores garantías de éxito.
Esta estrategia terapéutica interdisciplinaria y en formato grupal queda enmarcada dentro del mapa de procesos para el tratamiento medicoquirúrgico de la obesidad en un contexto hospitalario.
Descripción del programa EGO
Objetivos EGO
- Mejorar la calidad asistencial en obesidad.
- Ofrecer al paciente todas las herramientas necesarias en el tratamiento integral de la obesidad basado en las modificaciones dietéticas, la práctica de ejercicio físico y apoyo psicológico. En casos específicos la terapia se puede complementar con fármacos o cirugía.
- Integrar al paciente en su propio proceso de cambio a través de un abordaje terapéutico educativo y de carácter grupal.
- Apoyar la creación de una estructura terapéutica eficaz aplicable al área de salud que facilite a los pacientes obesos una herramienta de calidad para el control de su enfermedad.
Recursos EGO
El programa EGO cuenta con los recursos humanos y de infraestructuras necesarios para el desarrollo de su actividad educacional en el ámbito hospitalario:
Recursos humanos:
- Departamentos involucrados: Endocrinología y Nutrición, Cirugía y Laboratorio.
- Servicio Médico: especialistas de área, facultativos hospitalarios y residentes del servicio con competencia en esta área específica.
- Servicios de Cirugía y Análisis Clínicos: facultativos hospitalarios con competencia en esta área específica.
- Personal de apoyo: enfermería, dietista-nutricionista, entrenador físico y psicólogo.
Infraestructuras:
- Espacios: consulta médica, espacio de apoyo (consulta de enfermería y entrenamiento), aulas y salones de actos para la actividad educacional.
- Medios informáticos y ofimática en general.
- Dispositivos de medición de la composición corporal por bioimpedanciometría (BIA).
- Otros instrumentos antropométricos habituales (tallímetro, báscula, cinta métrica, etc.).
Perfil de pacientes EGO
- Edad comprendida entre 18 y 65 años, ambos inclusive.
- Presentan IMC > 30 e intentos de intervenciones terapéuticas previas fallidas.
- Historia clínica dentro de la normalidad, sin evidencia de enfermedad orgánica significativa (exceptuando obesidad y enfermedades relacionadas con ella) o psiquiátrica.
- Tienen motivación, disponibilidad y capacidad para seguir el tratamiento grupal.
- Soporte familiar y social adecuados36.
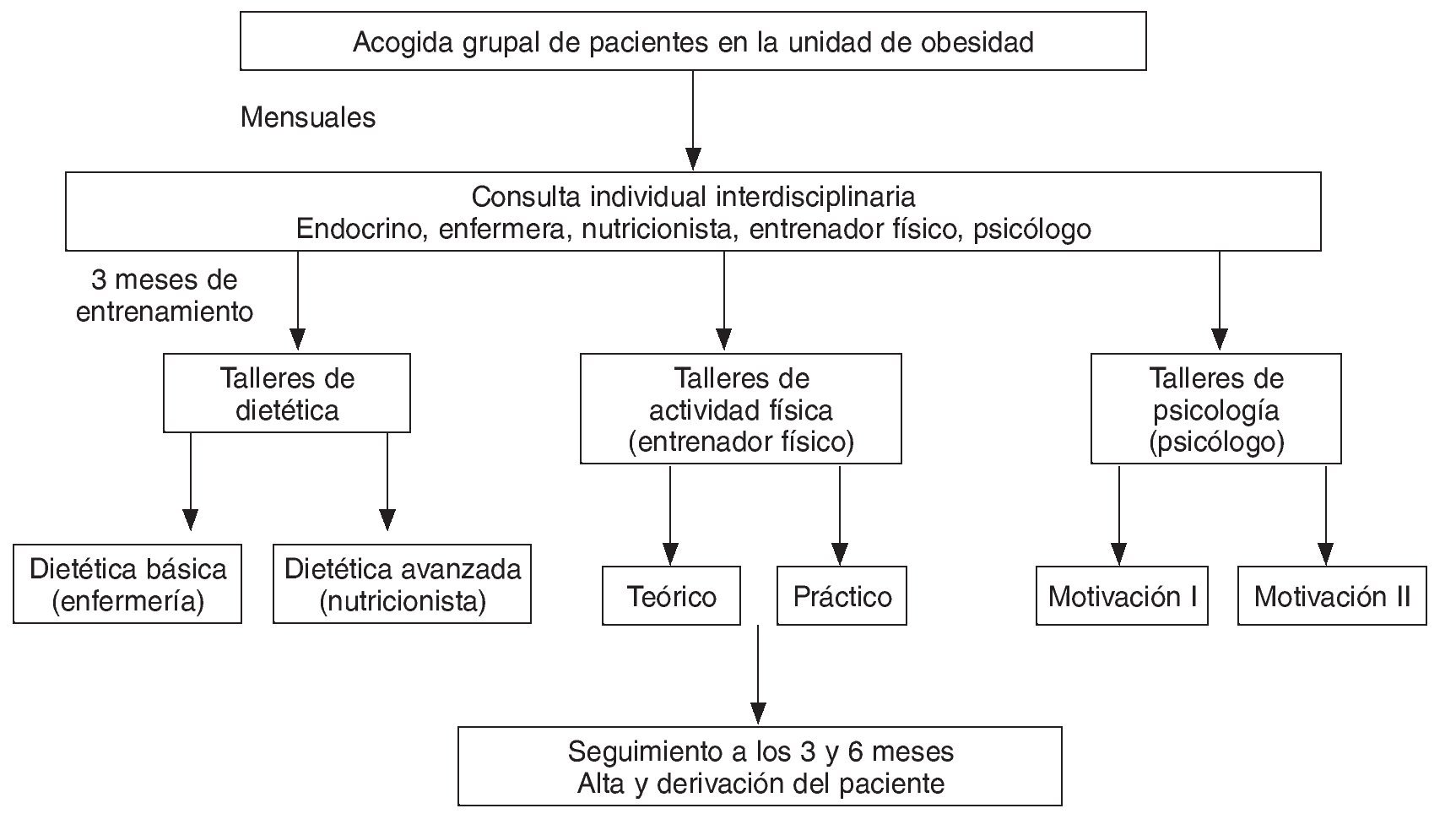
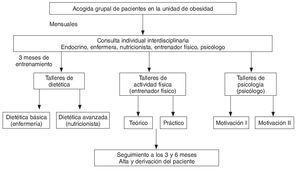
Desarrollo EGO (fig. 1)
Figura 1. Descripción del desarrollo EGO.
El programa EGO se desarrolla en sucesivos talleres grupales de entrenamiento, donde los pacientes son agentes de cambio activos. La frecuencia de los talleres es semanal o quincenal, y la metodología es activa-participativa, fomentando la comunicación empática no impositiva, el aprendizaje interactivo y el apoyo entre pares.
La acogida como marco para la inclusión de una media de 12 pacientes en el programa tiene como objetivo transmitir, a modo de taller desarrollado por el médico encargado de la unidad y apoyado por el resto del equipo, ideas claras y concisas sobre la obesidad como enfermedad crónica y las distintas estrategias disponibles para su tratamiento.
En la consulta individual, y utilizando datos clínicos, bioquímicos y resultados de cuestionarios de evaluación como herramienta diagnóstica, se priorizan los distintos itinerarios de tratamiento en función de las características individuales del paciente obeso.
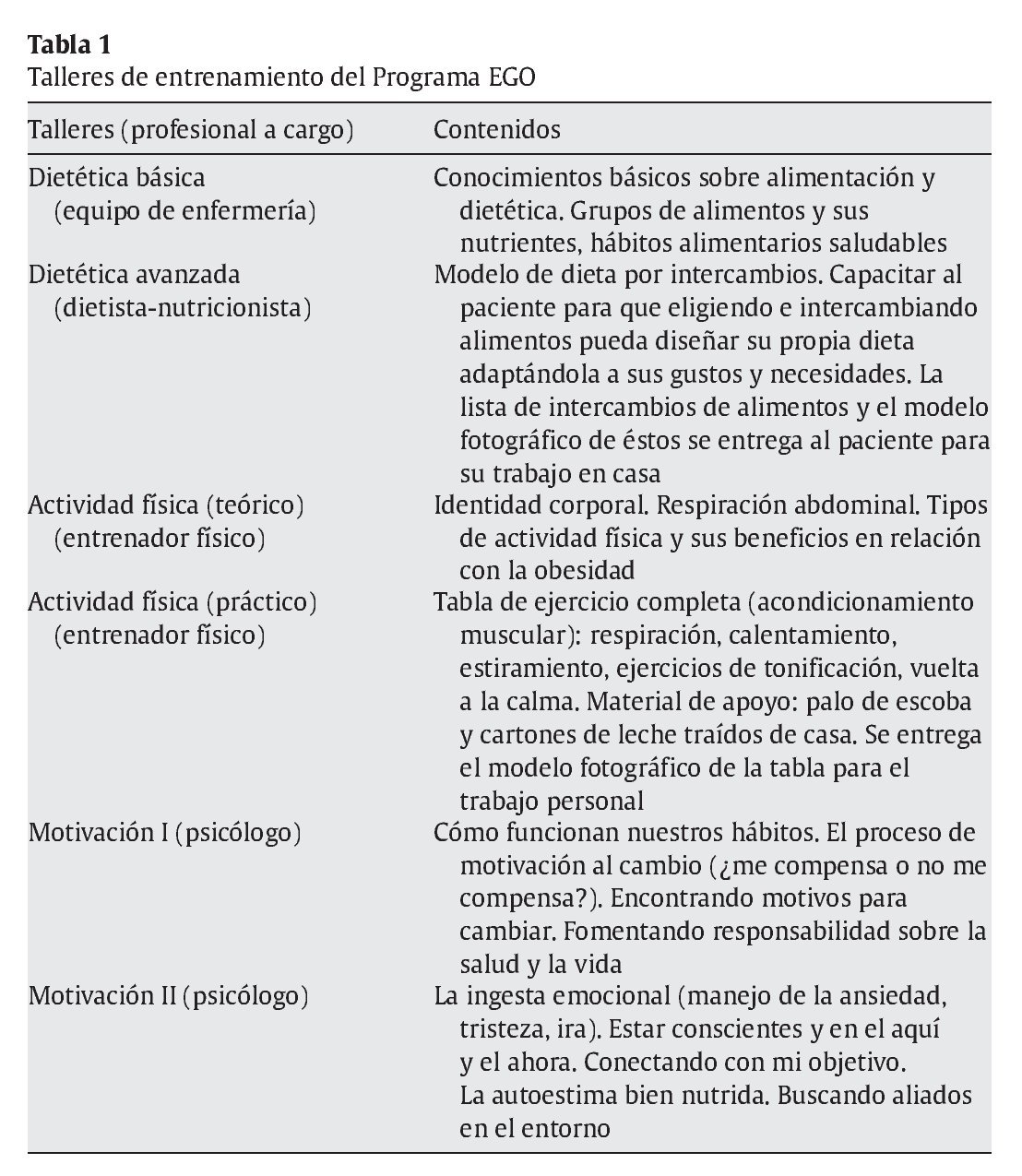
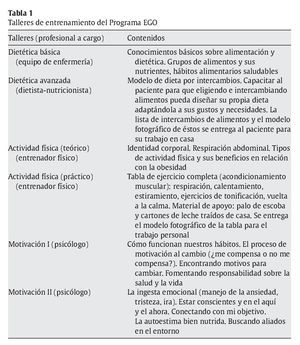
Los talleres, con una duración aproximada de 90 min y con una media aproximada de 10 pacientes por taller, tienen como objetivo facilitar las herramientas necesarias para la consecución de un estilo de vida más saludable (herramientas para el seguimiento de una dieta equilibrada y adecuada, herramientas para la práctica de actividad física, herramientas de motivación y autorregulación37). Las áreas temáticas de los talleres siguen una estructura definida tanto en contenidos como en la forma de ofrecer las dinámicas de grupo (tabla 1).
Evaluación EGO
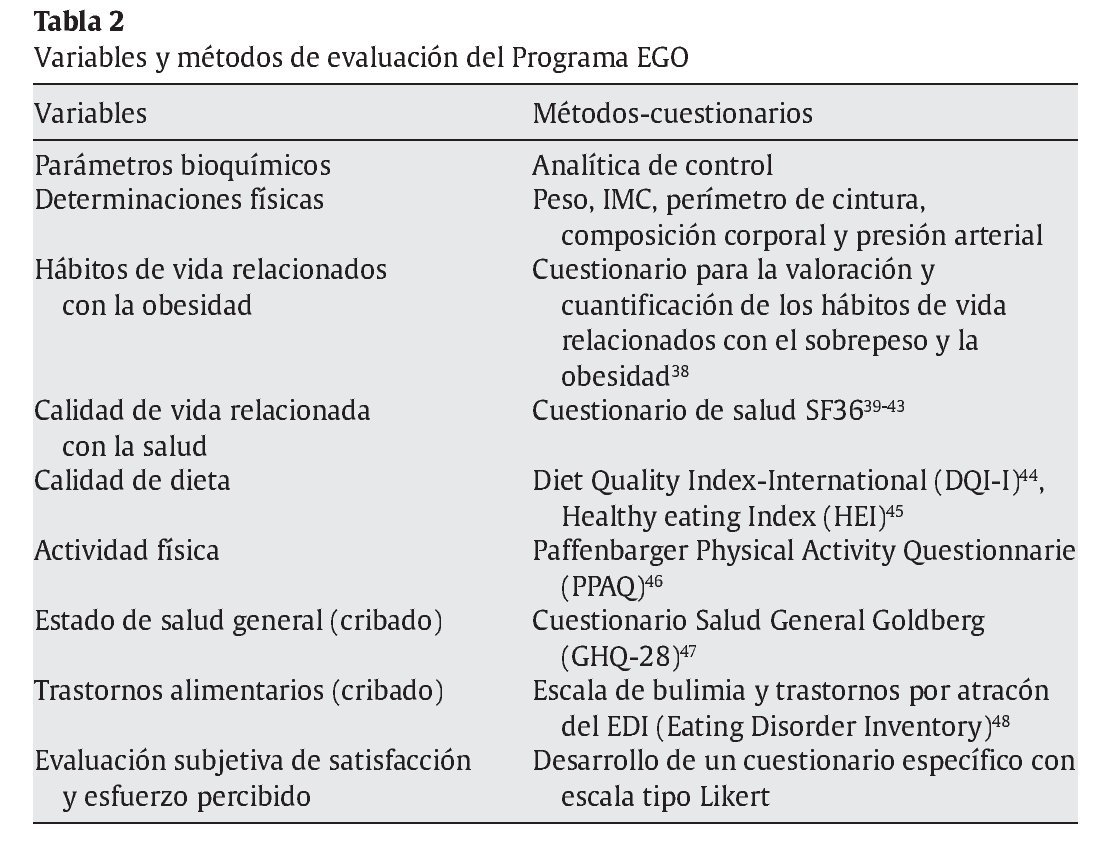
Tras el desarrollo y la implementación del Programa EGO en la Unidad Funcional de Obesidad del Hospital Universitario La Paz al inicio de 2009, se observa la necesidad de mostrar datos objetivos de evaluación. Para ello se plantea la realización de un estudio clínico de intervención, aleatorizado, longitudinal, comparativo con grupos paralelos y controlado con un programa de intervención básico para evaluar la eficacia y costes del programa interdisciplinario y de carácter grupal para el tratamiento integral de la obesidad.
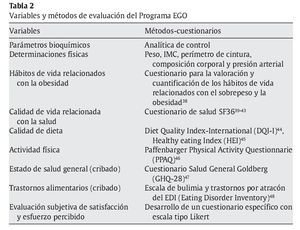
La tabla 2 recoge las variables de eficacia seleccionadas para la evaluación del Programa EGO y los métodos utilizados.
Conclusiones
Durante el desarrollo del Programa EGO como parte del abordaje medicoquirúrgico de la obesidad en el Hospital Universitario La Paz, se obtuvieron las siguientes conclusiones:
- El programa presenta un formato satisfactorio tanto para pacientes como para los profesionales, y evita la frustración derivada del abordaje individual.
- La integración del paciente en su propio proceso de cambio a través del abordaje grupal puede considerarse un diseño innovador y una línea de trabajo futuro.
- El Programa EGO podría configurar una estructura terapéutica eficaz y de calidad exportable al área de salud.
- Existe la necesidad de mostrar datos objetivos de evaluación para identificar, evaluar y controlar los puntos críticos del programa y constatar su eficacia.
- La revisión continua del funcionamiento del programa por los miembros del equipo terapéutico proporcionará una visión real de la respuesta a los compromisos establecidos y favorecerá la implantación de cambios destinados a la mejora continua de la atención a los pacientes.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
*Autor para correspondencia.
Correo electrónico: acos.hulp@salud.madrid.org (A.I. Cos de Blanco).
INFORMACIÓN DEL ARTÍCULO
Historia del artículo:
Recibido el 5 de mayo de 2010
Aceptado el 10 de mayo de 2010