Introducción
La diabetes mellitus es una de las enfermedades endocrinológicas con mayor prevalencia en la población general1 y en especial entre los pacientes ingresados en el hospital2. En todo el mundo se estima que en el año 2000 afectaba al 2,8% de la población, pero se espera que afecte al 4,4% en 2030 debido al envejecimiento de la población y el incremento constante de la obesidad, y se llega a calificar esta situación como "epidemia"3.
En los hospitales españoles la prevalencia de diabetes es mayor que en la población general, que llega al 17,2% de los pacientes que ingresan, aunque estos datos pueden variar en función del método diagnóstico de reclutamiento utilizado4. Datos extraídos de informes de alta hospitalaria del año 2000, en Estados Unidos, indican una prevalencia del 12,4% de pacientes con diagnóstico de diabetes, de los que sólo en el 8% era el diagnóstico principal5. Sin embargo, los protocolos de detección de diabetes son poco sensibles y suelen subestimar su prevalencia, que puede llegar a ser de hasta el 40%. Esto se debe a que el paciente que ingresa en el hospital por múltiples causas como, por ejemplo, coronariopatías6, enfermedad cerebrovascular, enfermedad vascular periférica7, nefropatías, infecciones o amputaciones de extremidades inferiores también presenta diabetes. La alta prevalencia de diabetes en los hospitales se debe a varios factores: por una parte, la avanzada edad de los pacientes ingresados en el hospital, en quienes la prevalencia de diabetes es mayor, y por otra parte, los pacientes con diabetes requieren hasta 3 veces más ingresos hospitalarios que los no diabéticos y, además, su estancia hospitalaria suele ser más larga. Asimismo, cabe destacar que sigue existiendo un alto porcentaje de pacientes a quienes se diagnostica su diabetes durante el ingreso hospitalario, ya sea porque se realizan analíticas sistemáticas para la determinación de glucosa en sangre o, bien, porque la enfermedad que ha motivado el ingreso hospitalario o los fármacos que son necesarios para su tratamiento producen hiperglucemias de estrés8.
El manejo nutricional del paciente diabético va más allá de ser el mero aporte de nutrientes, sino que es la base de su tratamiento general. Tanto es así que la Asociación Americana de Diabetes9, la Asociación Canadiense de Diabetes10 y la Asociación Americana de Dietética11 lo han llamado "tratamiento médico nutricional" para darle el énfasis que se merece. Este tratamiento no sólo interviene en el control glucémico (se maneja cantidad, tipo y horario de ingesta de alimentos, insulinoterapia, etc.), sino que afecta a todo el control metabólico y, además, previene la aparición y la progresión de la propia diabetes y de sus complicaciones concomitantes.
La Asociación Americana de Dietética11 recomienda que un dietista con titulación universitaria proporcione el tratamiento médico nutricional a los individuos con diabetes tipo 1 y 2. Este tratamiento debe iniciarse durante los primeros 3-6 meses después del diagnóstico de diabetes o, bien, siempre que se remita por primera vez a un paciente al dietista-nutricionista, y debe estar estructurado en una serie de 3-4 visitas iniciales de entre 45 y 90 min de duración. Además, se recomienda una revisión al menos una vez al año. Este sistema ha demostrado ser eficaz tanto en reducir la glucohemoglobina (HbA1c) como en mejorar el esquema lipídico y el control de peso y reducir el riesgo de aparición y progresión de comorbilidades11.
El trabajo en equipo, en el que cada profesional desarrolla la función para la que se ha formado, ofrece los mejores resultados9. Un dietista con titulación universitaria, junto con el educador en diabetes, y dentro de un equipo multidisciplinario podrá poner en práctica el tratamiento médico nutricional que el médico especialista en endocrinología y nutrición haya prescrito al paciente con diabetes.
El tratamiento médico nutricional, pese a ser tan importante, no está aún bien consensuado y establecido, de forma que las recomendaciones de las sociedades científicas han ido cambiando en estos últimos años a la luz de la aplicación de la metodología de revisión de la medicina basada en la evidencia12. En la presente revisión se repasan las recomendaciones más importantes y recientes, así como su evolución en los últimos años.
Recomendaciones dietéticas basadas en la evidencia en el paciente diabético
La dieta es la base del tratamiento de la diabetes mellitus, y puede reducir hasta un 2% la HbA1c. Pero no hay una dieta específica o estándar para el paciente diabético en general, sino que la individualización, según las características físicas, psíquicas, sociales y patológicas del paciente, es la clave de un correcto manejo9,10,13. Cada paciente diabético tiene unas necesidades específicas de calorías según su edad, peso, sexo, ejercicio, etc.14, el reparto de macronutrientes depende del esquema lipídico y la función renal, el horario de las ingestas, el estilo de vida y los fármacos hipoglucemiantes administrados. Además, por encima de todo, hay que tener siempre presente las preferencias personales, familiares y culturales del paciente.
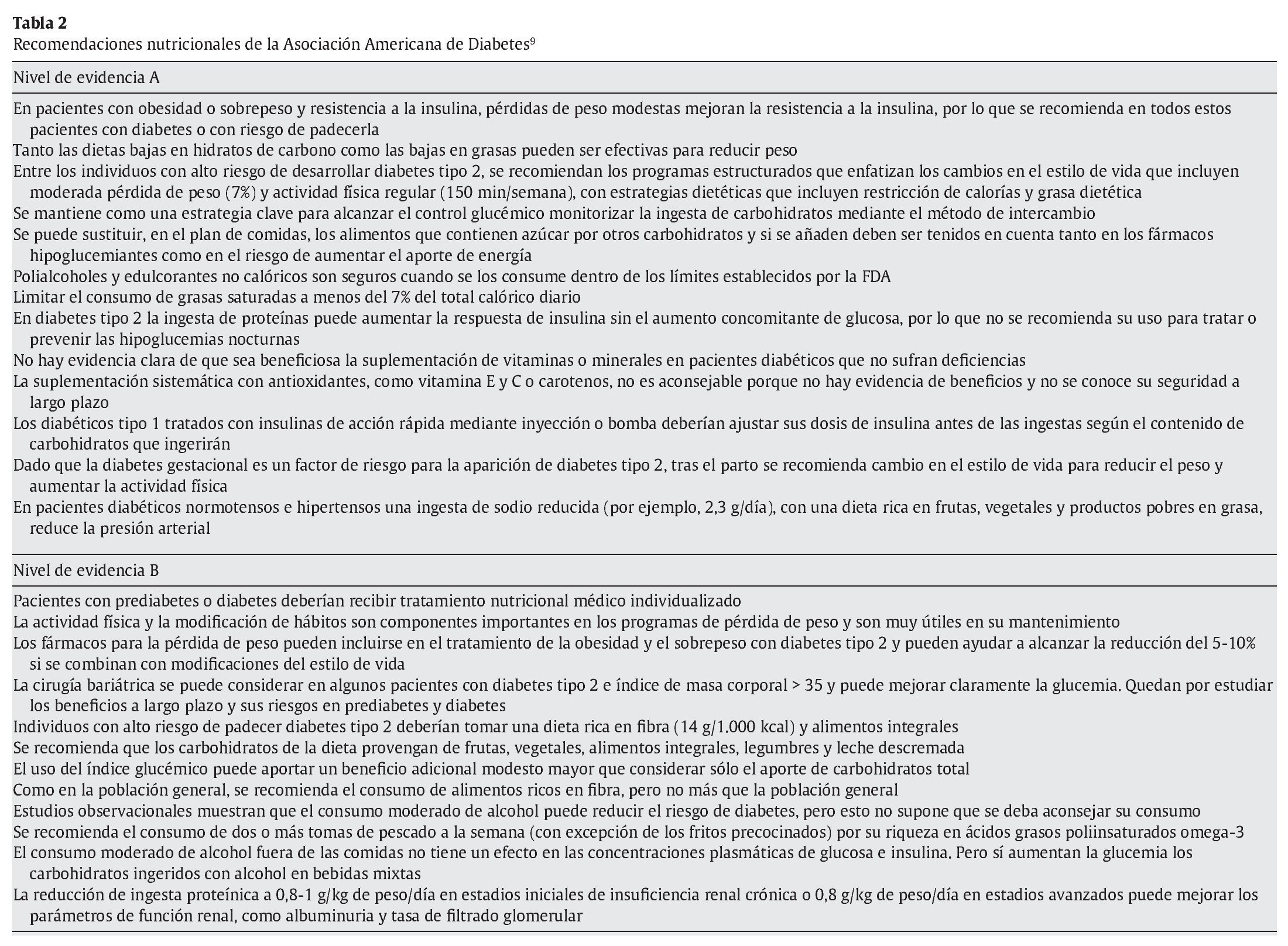
La distribución de macronutrientes no está homogéneamente definida por todas las sociedades científicas. Incluso entre las recomendaciones clasificadas según grados de evidencia publicadas no hay una uniformidad. Este hecho puede ser debido quizá a que hay pocos estudios con un nivel de evidencia alto y que la forma de clasificar los niveles de evidencia es, en muchos casos, diferente. La tendencia actual es que el paciente diabético siga las mismas recomendaciones de dieta saludable que se dan para la población general13.
En las tablas 1-4 se revisan las recomendaciones con mayor nivel de evidencia de la Asociación Americana de Dietética11, la Asociación Americana de Diabetes9, la Asociación Canadiense de Diabetes10 y la Sociedad Europea para el Estudio de la Diabetes13, que son las cuatro sociedades científicas más importantes.
Macronutrientes
Hidratos de carbono (HC): éstos son el sustrato energético que clásicamente se ha relacionado con un mayor impacto en la glucemia. La cantidad total de carbohidratos ingerida es el factor principal de la respuesta posprandial, pero hay otras variables, como el tipo de carbohidrato, su riqueza en fibra, la forma de cocinar, grado de madurez, etc., que pueden afectar a la glucemia. Además, hay otros factores independientes de los carbohidratos que también influyen en la glucemia posprandial como, por ejemplo, la glucemia preprandial, la distribución de macronutrientes de la comida completa (grasas y proteínas), el tratamiento hipoglucemiante administrado o la resistencia a la insulina.
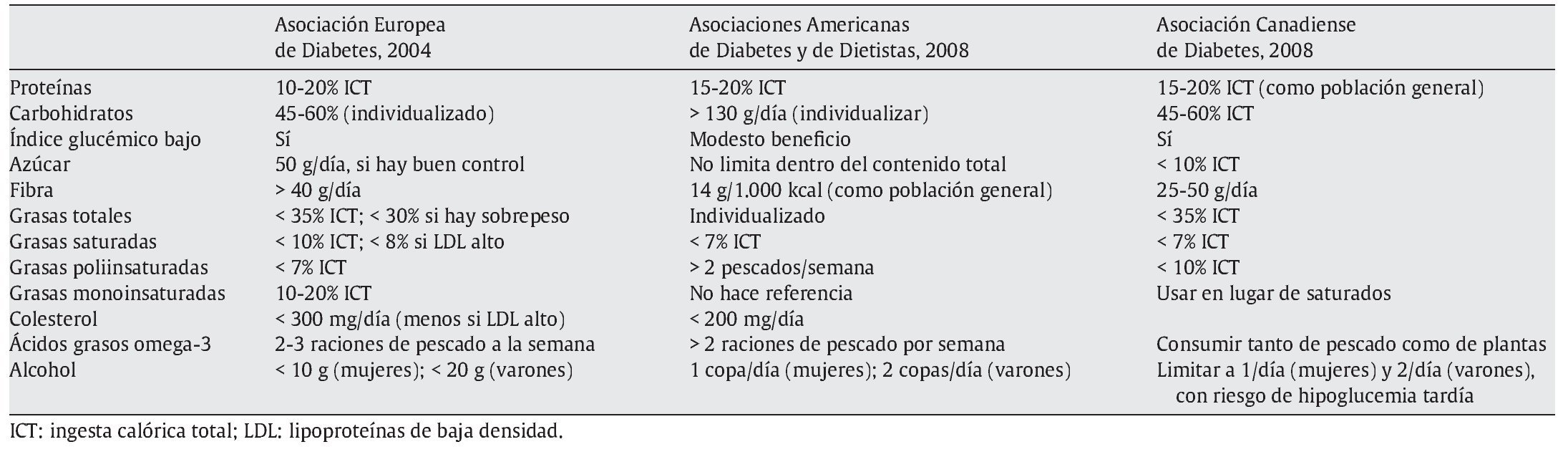
Es por este motivo que la mayoría de las sociedades científicas recomiendan individualizar el aporte de HC, sin indicar un porcentaje concreto del aporte calórico total diario. La novedad es que en las últimas recomendaciones de 20089-11 ya no se relaciona la cantidad de ingesta de HC con la de grasas monoinsaturadas en el cálculo del porcentaje del aporte calórico total diario, a pesar de que están claramente contrastados en la literatura científica sus efectos en la glucemia posprandial y el esquema lipídico. Quizá este hecho tenga relación con la poca implantación en las culturas anglosajonas de las grasas monoinsaturadas en general y el aceite de oliva en particular. Sin embargo, en las recomendaciones europeas de 200413 se sigue insistiendo en que el porcentaje de las calorías totales diarias que deben aportar los HC no sea fijo, sino que el conjunto de HC y grasas monoinsaturadas debe constituir el 60-70% de la energía total ingerida, observando siempre el estado nutricional, los objetivos metabólicos, el peso y los gustos del paciente, así como la respuesta metabólica individual, etc. No se sabe si en la próxima revisión de dicha guía se modificarán estas recomendaciones. En la guía de 2007 de la Sociedad Europea para el Estudio de la Diabetes, sobre diabetes y enfermedad cardiovascular, no se hace referencia a los aspectos comentados anteriormente sobre nutrición12.
Otro punto que está en discusión es la utilidad de los HC de absorción lenta con un índice glucémico bajo. La Asociación Americana de Diabetes9 ha tardado en unirse a las demás sociedades, y lo ha hecho todavía con algunas reticencias; mantiene que este tipo de dietas puede producir un beneficio modesto en el control de la glucemia posprandial. Pese a estas discusiones científicas, todas las sociedades científicas están de acuerdo en que la dieta debe aportar HC en forma de fruta, cereales, pasta, legumbres, verduras y tubérculos, tal y como se recomienda en la dieta saludable para la población general; estos alimentos coinciden con los de bajo índice glucémico9-11,13.
Aunque aún no hay estudios a largo plazo, una familia de carbohidratos que está tomando cada vez más protagonismo son los almidones resistentes de legumbres o plantas modificadas para aumentar su contenido en amilasa, ya que sus efectos persistentes en la glucemia posprandial, sin bruscos ascensos, puede prevenir tanto la hiperglucemia posprandial como la hipoglucemia tardía15,16.
Grasas: el primer objetivo de una dieta saludable es reducir el aporte de grasas saturadas y colesterol, por su efecto pernicioso en las concentraciones plasmáticas del colesterol de las lipoproteínas de baja densidad. A este respecto, las sociedades científicas son cada vez más exigentes, ya que reducen el aporte de grasas saturadas del 10% de la ingesta calórica total de hace unos años al actual 7%, y el consumo de colesterol, de 300 mg/día a menos de 200 mg/día en poblaciones con alto riesgo de enfermedades cardiovasculares17,18. La alternativa propuesta por la Asociación Americana de Diabetes19,20 para sustituir estos sustratos energéticos perniciosos eran, hace unos años, los ácidos grasos monoinsaturados, pero en las últimas recomendaciones, ya no aparecen y toman mayor relevancia los ácidos grasos omega-3 (se insiste en el consumo de pescado) por su efecto en la hipertrigliceridemia y los eventos cardiovasculares9. En este sentido, hay que recordar que no es recomendable la ingesta de pescado frito, especialmente con aceites que no sean de oliva.
Proteínas: ésta es la recomendación que menos ha cambiado a lo largo de los años. En general, se recomienda que la dieta aporte la misma cantidad de proteínas que la dieta saludable, individualizada según las características y el estado nutricional del individuo. En las sociedades desarrolladas hay una tendencia al gran consumo de proteínas. La riqueza de proteínas de una dieta está muy relacionada con la capacidad adquisitiva del individuo. El aporte de un 15-20% del total calórico diario en forma de proteínas (como se recomienda para la población general) cubre ampliamente las necesidades, incluso en situaciones de aumento de los requerimientos, como es el caso del paciente diabético con gran hiperglucemia. Por otra parte, no hay evidencias que indiquen que en el paciente diabético con función renal normal se deba modificar la recomendación de ingesta de proteínas. Incluso en el caso de nefropatías, cuando hay microalbuminuria, se recomienda que la ingesta proteínica sea de 0,8-1 g/kg de peso corporal al día, y si hay proteinuria, se recomienda ingerir aproximadamente 0,8 g/kg al día21, cantidad que cubre las necesidades de proteínas de un adulto14.
Fibra: respecto a la fibra dietética, se sigue recomendando los alimentos ricos en fibra, como las frutas y las hortalizas; se hace especial mención a que los cereales sean integrales. Pese a que el efecto protector de la fibra contra algunas enfermedades crónicas está bien establecido22,23, la efectividad de la acción de la fibra en la mejora del metabolismo lipídico y glucídico aún es controvertida. Para la población general, se recomienda una ingesta de 26 y 38 g/día, para mujeres y varones, respectivamente14,22,23. No hay razones para aumentar la dosis de fibra en los pacientes diabéticos. El grado de evidencia de estas recomendaciones va disminuyendo con los años, pero se sigue recomendando por ser un componente de los alimentos saludables.
En la tabla 5 se comparan las recomendaciones de distribución de macronutrientes de la Asociación Americana de Diabetes9 y la Asociación Canadiense de Diabetes10, que revisaron sus recomendaciones en 2008, y de la Asociación Europea para el Estudio de la Diabetes13, que las presentó en 2004.
Micronutrientes y otras sustancias
Vitaminas y minerales: pese a que la diabetes mellitus descompensada conlleva déficit de micronutrientes, la ingesta diaria recomendada de vitaminas y minerales es similar a la de los sujetos no diabéticos. Por lo tanto, no se aconseja suplementar con vitaminas o minerales a la población diabética porque no hay evidencias que sustenten su eficacia. Sin embargo, en casos de déficit nutricional diagnosticado o en sectores de población en mayor riesgo, como los ancianos, las embarazadas, los lactantes, los vegetarianos y pacientes que siguen dietas muy hipocalóricas, se recomienda, bajo supervisión médica, el uso de suplementos multivitamínicos y minerales, o de algunas vitaminas y minerales en concreto (por ejemplo, vitamina B12 para vegetarianos o suplementos de yodo y ácido fólico para las embarazadas).
Edulcorantes: el consumo de azúcar está prohibido y se persigue como uno de los pilares del tratamiento dietético para el paciente diabético. En la actualidad su consumo no está restringido dentro del contexto de una alimentación saludable y siempre que el paciente no requiera perder peso. El uso de otros edulcorantes calóricos, como la fructosa y los polioles, no parece aportar ventajas adicionales. En el caso de la fructosa, sólo se aconseja su consumo como componente de alimentos naturales, pero no como edulcorante, por su efecto deletéreo en los lípidos plasmáticos. Los polialcoholes aportan 2 kcal/g por lo que pueden tener interés en dietas bajas en calorías, aunque pueden producir efectos secundarios, como diarrea, a dosis altas. Respecto a los edulcorantes acalóricos, hay consenso en que no son perjudiciales para la salud, pero no hay evidencias de que mejoren el control glucémico a largo plazo24.
Conclusiones
El paciente diabético no necesita una dieta especial, sino individualizada según su planteamiento terapéutico general, peso, edad y enfermedades concomitantes. El paciente con síndrome metabólico y riesgo de desarrollar diabetes necesita una atención especial, porque la pérdida de peso mediante dieta hipocalórica y ejercicio es claramente beneficiosa, con amplio consenso y evidencia científica irrefutable25.
* Autor para correspondencia.
Correo electrónico:alesanz@arrakis.es (A. Sanz).
INFORMACIÓN DEL ARTÍCULO
Historia del artículo:
Recibido el 17 de julio de 2009
Aceptado el 4 de agosto de 2009